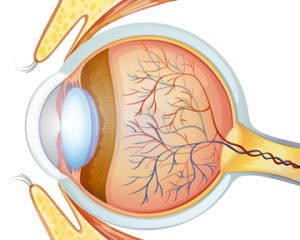
 Глаукома — це група захворювань ока багатофакторної етіології, що об’єднані клінічно характерним ураженням зорового нерва з прогресуючими клінічно видимими змінами в диску зорового нерва (ДЗН), які включають вогнищеве або генералізоване витончення нейроретинального обідка та збільшення об’єму. Ці патологічні зміни призводять до нейродегенерації аксонів гангліонарних клітин сітківки та деформації решітчастої пластинки (Optometry Australia, 2020).
Глаукома — це група захворювань ока багатофакторної етіології, що об’єднані клінічно характерним ураженням зорового нерва з прогресуючими клінічно видимими змінами в диску зорового нерва (ДЗН), які включають вогнищеве або генералізоване витончення нейроретинального обідка та збільшення об’єму. Ці патологічні зміни призводять до нейродегенерації аксонів гангліонарних клітин сітківки та деформації решітчастої пластинки (Optometry Australia, 2020).
Первинна відкритокутова глаукома (ПВКГ) — найпоширеніша форма хвороби, при якій кут передньої камери завжди відкритий. Захворювання, як правило, двобічне.
У 2020 р. глаукома діагностована у 76 млн осіб у світі. Глаукома є другою за значимістю причиною сліпоти у світі. У близько 10% пацієнтів з глаукомою відзначають втрату зору навіть за належного лікування (Sheybani A. et al., 2019).
Етіологія відкритокутової глаукоми
Фактори ризику відкритокутової глаукоми (ВКГ) наступні:
- високий внутрішньоочний тиск (ВОТ) — ВОТ ≥21 мм рт. ст. значно підвищує ризик оптичної нейропатії;
- похилий вік — ймовірність діагностування глаукоми у пацієнтів віком від 80 років у >17 разів вище (Optometry Australia, 2020);
- сімейний анамнез — у близько 40–60% усіх пацієнтів з глаукомою є родичі, які хворіють на глаукому;
- гіпертензія/гіпотензія — низький діастолічний (≤70 мм рт. ст.) або високий діастолічний (≤90 мм рт. ст.) артеріальний тиск — асоціюється з майже дворазовим підвищенням ризику розвитку глаукоми.
На сьогодні точна етіологія глаукоми невідома, але дуже часто при ВКГ відзначається кореляція з підвищенням ВОТ. ВКГ розвивається внаслідок того, що дренажна система ока не функціонує належним чином (Dietze J. et al., 2022).
Класифікація ВКГ
За причиною і віком виникнення ВКГ буває:
- ювенільною;
- первинною;
- вторинною.
Ювенільна ВКГ уражує пацієнтів віком 5–35 років. Ця хвороба є рідкісною і діагностується на більш пізніх стадіях захворювання внаслідок раннього, але поступового підвищення ВОТ.
Первинна ВКГ — це різновид глаукоми, що характеризується відкритим кутом передньої камери (КПК) і підвищеним ВОТ без будь-якого іншого основного захворювання.
Діагноз вторинна ВКГ встановлюють у разі, якщо є певна основна причина підвищення ВОТ. Одні з найчастіших причин вторинної ВКГ — псевдоексфоліативний та пігментний синдром. Також ця форма захворювання може бути зумовлена рецесією КПК/травмою, увеїтом, неоваскуляризацією райдужної оболонки (рубеоз) або лізисом кришталика (факолітична глаукома).
Крім того, розрізняють ВКГ низького або нормального тиску, яка незначно відрізняється від ПВКГ, оскільки для цієї форми глаукоми характерні екскавація ДЗН та випадання периферичних полів зору. Різниця лише у рівні ВОТ, він завжди менше 21 мм рт. ст. До причин глаукоми низького або нормального тиску належать підвищення артеріального тиску або періодичні ішемічні судинні зміни внаслідок атеросклерозу або недостатності судин ока. Пацієнти зазвичай мають схильність до вазоспастичних розладів, таких як мігрень, феномен Рейно, аутоімунні захворювання, ішемічні судинні захворювання та коагулопатії. Такі патологічні зміни вказують на те, що у патогенезі захворювання відзначається порушення ауторегуляції судин (Drance S. et al., 2001).
Патогенез ВКГ
Точна причина виникнення ВКГ остаточно невідома, але основний патогенетичний механізм полягає в апоптозі гангліонарних клітин (фоторецепторів) сітківки. Загибель цих клітин пов’язана із підвищеним рівнем ВОТ. Баланс між секрецією водянистої вологи ока циліарним тілом та її відтоком через трабекулярну сітку та через увеосклеральний шлях — визначає ВОТ. У хворих на ВКГ виявляють підвищений опір відтоку внутрішньоочної рідини через трабекулярну сітку.
Підвищений ВОТ може викликати механічну напругу та навантаження на задні структури ока, особливо на решітчасту пластинку та прилеглі тканини. Стрес і напруга, спричинені внутрішньоочним тиском, можуть призвести до стиснення, деформації та ремоделювання решітчастої пластинки з подальшим механічним пошкодженням аксонів зорового нерва та порушенням аксонального транспорту. Це перешкоджає ретроградній доставці основних трофічних факторів до гангліонарних клітин сітківки від їхньої мішені у стовбурі головного мозку (вставні нейрони латерального колінчастого ядра) (Weinreb R.N. et al., 2014).
Глаукоматозна оптична нейропатія розвивається і в осіб із нормальним ВОТ. Порушення мікроциркуляції, зміна імунної відповіді, ексайтотоксичність та оксидативний стрес — фактори, що провокують прогресування глаукоми. Первинні патологічні процеси в нервовій тканині можуть бути причиною вторинної нейродегенерації інших нейронів сітківки та клітин центрального зорового шляху, змінюючи їх середовище та підвищуючи сприйнятливість до пошкоджень (Almasieh M. et al., 2012).
Симптоми та ознаки ВКГ
Тільки деякі пацієнти відмічають симптоми на ранніх стадіях глаукоми (~4%). Як правило, вони виникають вже на розвиненій стадії захворювання (25%), коли вже відзначається значна втрата зору.
Симптоми ВКГ включають:
- нечіткість зору;
- бліки/ореоли/фотопсії;
- диплопію;
- погіршення зору за умов недостатнього освітлення;
- чутливість до світла/бліків;
- плаваючі «мушки» в оці.
До ранніх змін при ВКГ відносять втрату периферичного зору, про яку пацієнт зазвичай не підозрює доти, доки не буде пошкоджено 40% нервових волокон зорового нерва. Коли поля зору вже концентрично звужені, хворі повідомляють про «тунельний зір». Вони можуть скаржитися на труднощі з водінням автомобіля або часті спотикання об навколишні предмети.
Діагностика ВКГ
Тонометрія
При підозрі на глаукому показано вимірювання ВОТ із годинними інтервалами протягом дня, починаючи з ранку. Це називається добовою тонометрією. Якщо у пацієнта виявлено ознаки ПВКГ, але рівень ВОТ стабільно нормальний (≤21 мм рт. ст.), це вважається глаукомою нормального тиску.
Дослідження кута передньої камери ока
КПК оцінюється за допомогою щілинної лампи (метод Ван Херіка) та гоніоскопії. До нових методів оцінки кута належать ультразвукова біомікроскопія та оптична когерентна томографія (ОКТ) переднього сегмента ока.
КПК у хворих на ВКГ відкритий. Тест Ван Херіка дозволяє оцінити глибину передньої камери на периферії. У пацієнтів з ВКГ відстань між рогівкою та райдужною оболонкою становить ≥25% товщини рогівки (Khawaja A.M.A. (Cantab) et al., 2023).
Гоніоскопія необхідна для підтвердження діагнозу ПВКГ і має виконуватися при першому візиті пацієнта до лікаря. Використовуючи гоніоскопію, можна диференціювати ПВКГ від вторинної ВКГ. Наприклад, можна виявити такі ознаки, як рецесія КПК ока, дисперсія пігменту райдужної оболонки, псевдоексфоліативний синдром, периферичні передні синехії, неоваскуляризація кута та запальні преципітати в КПК.
Оцінка диска зорового нерва
Кількісні показники (площа або об’єм нейроретинального обідка та товщина шару нервових волокон сітківки) є важливими для моніторингу та оцінки прогресування захворювання.
Зміни ДЗН у пацієнтів з ПВКГ включають:
- високе співвідношення діаметрів екскавації та ДЗН;
- асиметрія співвідношення діаметрів екскавації та ДЗН між очима (зазвичай вважається значимою, якщо перевищує 0,2);
- вертикальне подовження екскавації;
- фокальне стоншання або виїмка нейроретинального обідка;
- перипапілярна атрофія хоріоідеї в бета-зоні;
- крововилив у ДЗН (Mahabadi N. et al., 2022).
Периметрія
 Периметрія, також відома як дослідження поля зору, необхідна для діагностики та лікування ВКГ. З її допомогою відстежується прогрес захворювання.
Периметрія, також відома як дослідження поля зору, необхідна для діагностики та лікування ВКГ. З її допомогою відстежується прогрес захворювання.
Характерні зміни поля зору при ВКГ:
- підвищена варіативність показників світлочутливості ділянок сітківки, де виникли вади;
- асиметрія поля зору між очима;
- парацентральна скотома, зазвичай верхньоназальна;
- назальна «сходинка», скотома Б’єррума або дугоподібна скотома відображає зниження світловідчуття пацієнта вище або нижче за горизонтальний меридіан на носовому боці;
- серповидна скотома (Зейделя);
- кільцева скотома, коли дугоподібна скотома відзначається як вище, так і нижче горизонтального меридіана;
- концентричне звуження периферичного поля зору;
- збереження острівця у центрі поля зору.
Лікування ВКГ
Лікування слід розпочинати, якщо у пацієнта виявлено підвищення ВОТ та/або зміни зору, та/або зміни зорового нерва. Мета терапії — збереження зору та уповільнення або призупинення нейродегенерації за рахунок зниження ВОТ (Mitra M. et al., 2001).
Медикаментозне лікування
Зазвичай препарати призначають у формі очних крапель. Якщо не проводиться хірургічне втручання, лікування триває довічно.
Застосовуються такі групи препаратів:
- агоністи α2-адренорецепторів (апраклонідин, бримонідин) — по 1 краплі 2 р/добу;
- блокатори β-адренорецепторів (тимолол, бетаксолол) — по 1 краплі 2 р/добу;
- інгібітори карбоангідрази (бринзоламід, дорзоламід) — по 1 краплі 2 р/добу;
- міотичні препарати (пілокарпін) — по 1 краплі 2–4 р/добу;
- аналоги простагландинів (латанопрост, біматопрост, травопрост) — по 1 краплі 1 р/добу (Almasieh M. et al., 2012).
Препаратами першої лінії є аналоги простагландинів. Побічні ефекти мають переважно місцевий характер. До них належать гіперемія, видовження вій, потемніння кольору райдужної оболонки та пігментація шкіри навколо очей. Дія аналогів простагландинів знижує ВОТ на 25–33% (American Academy of Ophthalmology, 2020).
Якщо вдалося знизити ВОТ, але не до достатнього рівня, то в якості комбінованої терапії потрібно призначити ще один місцевий офтальмологічний препарат іншої групи.
Препарати групи блокаторів β-адренорецепторів знижують ВОТ на 20–25% від початкового значення ВОТ, при якому встановлено діагноз глаукоми. До побічних ефектів належать загострення бронхіальної астми, загострення хронічної обструктивної хвороби легень та серцево-судинні ускладнення (Weinreb R.N. et al., 2023).
Дія агоністів α2-адренорецепторів спрямована на зниження вироблення водянистої вологи.
Лазерна терапія
Метою лазерної дії на трабекулярну сітку є збільшення дренажу водянистої вологи ока.
Селективна лазерна трабекулопластика використовується як перша лінія лікування при офтальмогіпертензії та ПВКГ. Це також один із варіантів лікування, коли дія гіпотензивних препаратів у формі очних крапель не здатна адекватно знизити ВОТ, або коли пацієнт має до них протипоказання (наприклад захворювання серцево-судинної системи або нижніх дихальних шляхів) (The National Institute for Health and Care Excellence, 2022).
Хірургічні методи лікування
Трабекулектомія
Трабекулектомія — це операція при ВКГ, яка виконується після невдалих спроб досягнення потрібного контролю ВОТ за допомогою медикаментозної та лазерної терапії.
Наскрізне хірургічне втручання полягає в тому, що поверхневий клапоть склери хірург розсікає спереду від трабекулярної сітки та під ним видаляє частину трабекулярної сітки. Цей альтернативний шлях відтоку водянистої вологи ока створюється для поліпшення проходження водянистої вологи з передньої камери ока в субкон’юнктивальний простір, створюючи міхур, що фільтрує, і тим самим знижуючи ВОТ.
Ризики та ускладнення фільтраційної операції: гіпотензія, ендофтальміт, гіфема, супрахороїдальний крововилив, інкапсуляція міхура з подальшим тимчасовим підвищенням ВОТ, підвищений ризик утворення катаракти (Biggerstaff K.S. et al., 2023).
Операція зі встановлення дренажного імпланту
Зазвичай це втручання виконують після кількох невдалих спроб трабекулектомії.
У передню камеру ока вміщують трубку для відведення рідини в екваторіальний резервуар, а потім для всмоктування в субкон’юнктивальний простір.
Використовуються імпланти Molteno, Baerveldt, Ahmed та Krupi.
Абляція циліарного тіла
Ця операція показана для пацієнтів, у яких інші методи лікування виявилися безрезультативними, або для пацієнтів, зір яких вже неможливо зберегти.
Профілактика ВКГ
Рання діагностика та лікування глаукоми є основною мірою запобігання прогресуванню захворювання. Родичі першої лінії пацієнтів обов’язково мають пройти повне офтальмологічне обстеження (Amerasinghe N. et al., 2023).