 Коронавірусна інфекція (COVID-19, ковід) — це гостре захворювання, яке в основному уражує верхні дихальні шляхи. Її причина — вірус Betacoronavirus, який належить до сімейства Coronaviridae.
Коронавірусна інфекція (COVID-19, ковід) — це гостре захворювання, яке в основному уражує верхні дихальні шляхи. Її причина — вірус Betacoronavirus, який належить до сімейства Coronaviridae.
До 2002 р. наукова спільнота дотримувалася думки, що коронавіруси викликають легкі захворювання верхніх дихальних шляхів, які рідко призводили до летальних наслідків. Проте внаслідок генетичних мутацій ці мікроорганізми набули більш небезпечних властивостей, ставши причиною епідемій із серйозними наслідками:
- у 2002 р. з’явився SARS-CoV, що спричиняв атипову пневмонію, відому як тяжкий гострий респіраторний синдром (ТОРС), або Severe acute respiratory syndrome (SARS). Під час епідемії зафіксовано понад 8000 випадків захворювання, летальність становила близько 10%;
- у 2012 р. з’явився новий вірус MERS-CoV, що спричиняв захворювання під назвою «близькосхідний респіраторний синдром» (БСРС), або Middle East respiratory syndrome (MERS). З моменту виявлення цього збудника зареєстровано понад 2500 випадків коронавірусної інфекції, причому близько 30% з них завершилися летально;
- у 2020 р. виявлено найпатогенніший коронавірус на цей момент — SARS-CoV-2. Потрапивши в організм, він викликає захворювання, що отримало назву COVID-19 (Coronavirus disease 2019). Вважається, що SARS-CoV-2 — це результат рекомбінації геному коронавірусів кажанів та невідомого за походженням коронавірусу. При аналізі РНК мікроорганізму встановлено, що його генетичний матеріал схожий на SARS-CoV, але при цьому близько 20% нуклеотидної послідовності була унікальною.
Причини коронавірусної інфекції
 Інфекція викликається вірусом SARS-CoV-2 сімейства Coronaviridae. З особливостей можна назвати:
Інфекція викликається вірусом SARS-CoV-2 сімейства Coronaviridae. З особливостей можна назвати:
- форма — мікроорганізм має великі шиловидні відростки, що нагадують корону — специфічна форма віріону зумовила виникнення назви «коронавірус»;
- геном-вірус містить одну молекулу РНК, яка складається приблизно з 30 тис. нуклеотидів — найбільшої кількості нуклеотидів серед усіх РНК-вірусів;
- додатковий захист – геном вірусу SARS-CoV-2 оточений додатковою оболонкою – суперкапсидом;
- стійкість — у навколишньому середовищі при температурі 18–25 °C віріон зберігає свою життєздатність до 48 год, при температурі 3–4 °C активний до 2 тиж, що зумовлює сезонність спалахів інфекції. Вірус руйнується при дії ультрафіолетового випромінювання, дезінфікуючих засобів та низьких температур. При нагріванні до 40 °C гине протягом 1 год та до 56 °C — протягом 30 хв.
Природний резервуар SARS-CoV-2 — організм кажанів. Хижаки, які харчуються кажанами, можуть бути додатковим резервуаром інфекції та сприяти її поширенню. Основне джерело інфекції — інфікована людина. Активне виділення вірусу у довкілля починається вже на етапі інкубаційного періоду, до появи перших симптомів інфекції.
Передача вірусу здійснюється:
- через вдихання інфікованих крапель слизу, що виділяються в навколишнє повітря при кашлі, чханні чи розмові, особливо на близькій відстані (повітряно-краплинний шлях);
- при вживанні води, харчових продуктів та контакті з предметами побуту, контамінованими збудником (контактно-побутовий шлях).
До ризику зараження схильні всі вікові категорії та етнічні групи населення. Однак в осіб із групи ризику фіксуються тяжчий перебіг захворювання та підвищений ризик летальності:
- у людей віком від 60 років;
- в осіб із супутньою патологією органів респіраторного тракту, серцево-судинної та ендокринної системи, а також із неопластичними процесами будь-якої локалізації;
- серед медичного персоналу, особливо того, що надає допомогу хворим на COVID-19.
Патогенез коронавірусної інфекції
 Етапи патогенезу COVID-19 схематично можна описати так:
Етапи патогенезу COVID-19 схематично можна описати так:
- збудник інфекції уражує альвеолярний епітелій легень. Вірус проникає у цитоплазму клітини та починає реплікацію, тобто виробництво нових вірусних частинок. Вони вакуолізуються та залишають альвеолоцити шляхом екзоцитозу — спеціального механізму клітинного виділення;
- процес повторюється: вірус заражає далі нові клітини, розмножується і залишає їх;
- збудник викликає пошкодження мембран альвеолоцитів, внаслідок чого підвищується їх проникність;
- у клітини легеневої тканини починають надходити плазма крові, альбумін, що призводить до руйнування сурфактанта, колапсу альвеол та розвитку недостатності дихальної функції;
- при тяжкому перебігу виникає загроза для життя пацієнта внаслідок гострого респіраторного дистрес-синдрому (ОРДС), сепсису.
Напруженість імунітету щодо SARS-CoV-2 нестійка, можливе повторне зараження.
Клінічна картина коронавірусної інфекції
Тривалість інкубаційного періоду в середньому становить 6–7 днів, іноді може скорочуватися до 2 днів або подовжуватися до 2 тиж. Захворювання починається з лихоманки, але в деяких випадках симптоми COVID з’являються на тлі нормальної температури тіла. Найчастіше пацієнтів турбують:
- підвищення температури тіла;
- кашель (непродуктивний, продуктивний, епізодичний, нападоподібний);
- задишка при фізичній активності, рідше у спокої;
- астенічні прояви;
- м’язовий біль;
- утруднення дихання;
- головний біль різної інтенсивності;
- прожилки крові в мокротинні;
- порушення випорожнень, епізоди блювання.
Клінічна картина COVID-19 може супроводжуватися симптомами гострої респіраторної вірусної інфекції (при легкому перебігу захворювання), пневмонією без дихальної недостатності (при середньому перебігу), пневмонією з дихальною недостатністю (тяжкий перебіг) та гострим дистрес-синдромом (при критичному перебігу). Детальна інформація представлена у таблиці.
| Форма захворювання | Симптоматика |
| ГРВІ (легкий перебіг) | Гостра респіраторна вірусна інфекція — найчастіша форма коронавірусної інфекції. Для легкого перебігу інфекції характерні такі симптоми:
|
| Пневмонія без дихальної недостатності (середній перебіг) | Запалення легень без проявів дихальної недостатності супроводжується характерними ознаками:
|
| Пневмонія з гострою дихальною недостатністю (ГДН) (тяжкий перебіг) | COVID-19 з пневмонією та гострою дихальною недостатністю — серйозний та небезпечний для життя стан. У пацієнтів виявляють:
|
| Гострий респіраторний дистрес-синдром (ГРДС) (критичний перебіг) | ГРДС — показник дуже тяжкого перебігу інфекції з вираженою дисфункцією дихальної системи. Для синдрому характерні такі прояви:
|
| Сепсис | Сепсис — термінальна форма захворювання, що розвивається при генералізації інфекції. Як правило, клінічна картина включає симптоми високої інтоксикації і поліорганної недостатності:
|
Діагностика коронавірусної інфекції
Для встановлення діагнозу необхідно провести повне клінічне обстеження та оцінити дані лабораторних досліджень.
| Фізикальна діагностика | Під час огляду виявляються:
При пальпації відзначається підвищений опір грудної клітки, можливі болючі відчуття у міжреберних м’язах. При перкусії виявляється притуплення легеневого звуку. Під час аускультації з обох боків легень можна почути вологі хрипи, що крепітують і мають дрібнопухирчастий характер:
|
| Неспецифічна лабораторна діагностика | Загальні методи лабораторної діагностики є неспецифічними. Їх результати підтверджують активність запального процесу в організмі, а також ступінь дихальної недостатності:
|
| Специфічна лабораторна діагностика | Метод полімеразної ланцюгової реакції (ПЛР) — найбільш специфічний аналіз при COVID-19. Він використовується для виявлення генетичного матеріалу вірусу SARS-CoV-2 у зразках біоматеріалу, найчастіше у мазках, взятих із носа, носоглотки та/або ротоглотки пацієнта. Крім того, для діагностики можуть використовуватися промивні води бронхів, отримані в ході фібробронхоскопії, а також мокротиння, біопсійні або аутопсійні зразки тканин легень.
Додатковим джерелом біологічного матеріалу є цільна кров і сироватка, в окремих випадках — сеча. Суть методу ПЛР полягає в ампліфікації (посиленні) певного фрагмента генетичної рибонуклеїнової кислоти вірусу до рівня, коли він може бути виявлений. Процес ПЛР включає декілька основних етапів:
Якщо у зразку є генетичний матеріал вірусу, то після кількох циклів ампліфікації його кількість стає достатньою для виявлення. |
| Інструментальна діагностика | Для підтвердження запальних змін у легенях використовується комп’ютерна томографія (КТ). В результаті КТ виявляються двобічні інфільтрати, що нагадують матове скло, осередки консолідації з локалізацією у нижніх та середніх відділах легень.
Якщо виконання КТ неможливе, то проводиться оглядове рентгенологічне дослідження органів грудної клітки у кількох проєкціях. На рентгенограмі можуть бути виявлені ділянки інфільтративного затемнення, які часто локалізуються в нижніх частинах легень. Іноді можна виявити плевральний випіт. Електрокардіографія (ЕКГ) — дозволяє виявити порушення роботи серцевого м’яза, спричинені токсичним впливом вірусу. Пульсоксиметрія — цей метод використовується для визначення ступеня насичення крові киснем. Він ґрунтується на здатності гемоглобіну поглинати світловий промінь від пульсоксиметра. У нормі рівень насичення становить 97% і вище. |
Чи можна зробити тест на ковід удома?
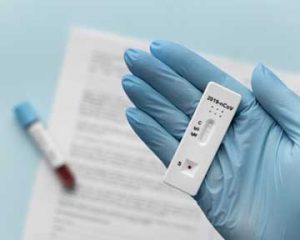 В аптеках можна придбати експрес-тести для самостійної діагностики ковіду до звернення за допомогою до лікаря. Тест-системи рекомендовано використовувати при появі симптомів на 2–3-й день захворювання. Найбільш поширені типи експрес-тестів:
В аптеках можна придбати експрес-тести для самостійної діагностики ковіду до звернення за допомогою до лікаря. Тест-системи рекомендовано використовувати при появі симптомів на 2–3-й день захворювання. Найбільш поширені типи експрес-тестів:
- серологічні тест-системи визначення антитіл до вірусу — виявляють антитіла до вірусу SARS-CoV-2 у крові пацієнта. Експрес-тест може показати, чи був пацієнт інфікований вірусом, навіть якщо в момент проведення дослідження немає активної симптоматики коронавірусної інфекції;
- молекулярні тест-системи для визначення антигенів вірусу дозволяють виявити послідовність нуклеотидів, характерну для SARS-CoV-2, що свідчить про активний інфекційний процес.
Як правило, позитивний результат тесту визначення антитіл або антигенів SARS-CoV-2 проявляється у вигляді двох кольорових смуг на індикаторі тест-системи.
Особливості використання експрес-тестів для виявлення SARS-CoV-2:
- точність таких тест-систем дещо нижча, ніж у досліджень, які проводяться в лабораторіях на аналізаторах, що може призвести до хибнопозитивних або хибнонегативних результатів;
- неправильний забір зразка або невиконання всіх рекомендацій, наведених в інструкції, може вплинути на точність результатів дослідження;
- якщо результат експрес-тесту негативний, але виявляються симптоми ГРВІ або був контакт з інфікованою людиною, слід дотримуватися рекомендацій щодо самоізоляції та носити маску до моменту повного виключення інфікування вірусом COVID-19.
Лікування коронавірусної інфекції
Згідно з протоколом надання медичної допомоги для лікування коронавірусної інфекції обсяг терапії залежить від ступеня тяжкості захворювання.
| Легкий ступінь (ГРВІ) | Лікування проводиться амбулаторно. Пацієнту рекомендовано повноцінне харчування, адекватний питний режим, симптоматична терапія (жарознижувальні засоби, деконгестанти, препарати від болю в горлі та ін.).
З нестероїдних протизапальних препаратів застосовують ібупрофен (не вище 2400 мг на добу) внаслідок підвищення ризику серцево-судинних тромботичних ускладнень та парацетамол (добова доза не вище 3 г). |
| Середній ступінь | Лікування COVID-19 середнього ступеня тяжкості може здійснюватися амбулаторно (якщо відсутні ознаки вираженої дихальної недостатності) або стаціонару.
В амбулаторних умовах обсяг лікарської терапії мінімальний:
Застосування етіотропної противірусної терапії можливе в умовах стаціонару:
Для профілактики тромбоутворення призначають низькомолекулярний гепарин у профілактичних дозах, еноксапарин по 20–40 мг один раз на добу. |
| Тяжкий ступінь | У пацієнта діагностується виражена дихальна недостатність, медикаментозну терапію необхідно доповнювати кисневою підтримкою (оксигенотерапією). Лікування проводиться лише за умов стаціонару.
Крім ремдесивіру та еноксапарину призначають:
|
| Критична течія | Пацієнту необхідно надавати допомогу у палаті інтенсивної терапії. Проводяться механічна вентиляція легень та медикаментозна терапія. До зазначених вище лікарських засобів може бути доданий 10% розчин імуноглобуліну людського внутрішньовенно по 0,8–1 г/кг маси тіла 1 раз на добу протягом 2 днів. |
Ускладнення після COVID-19
 Ускладнення після перенесеного COVID-19 впливають на різні системи та органи в організмі:
Ускладнення після перенесеного COVID-19 впливають на різні системи та органи в організмі:
- постковідний синдром (Long COVID) — стан, при якому у пацієнтів зберігаються деякі симптоми захворювання навіть після одужання. Часто це втома, задишка, головний біль, безсоння, когнітивні розлади та ін. Цей синдром може тривати значний час після одужання, протягом декількох місяців або навіть року;
- патологія серцево-судинної системи — проявляється запальними захворюваннями серця (міокардит, перикардит) та порушенням його функції (аритмії), а також артеріальною гіпертензією;
- психологічні ускладнення — депресія, тривожність;
- інші ускладнення — після перенесеної інфекції можливий розвиток аутоімунного тиреоїдиту, артритів та інших захворювань.
Профілактика COVID-19
Профілактичні заходи можна розділити на 2 категорії: неспецифічні та специфічні.
| Неспецифічна профілактика | Заходи, які вживаються щодо джерела інфекції, включають:
Заходи, спрямовані на запобігання механізму передачі збудника інфекції, включають:
|
| Специфічна профілактика | Вакцинація відіграє основну роль у профілактиці захворювання. Вона забезпечує:
Основні вакцини від інфекції створені за 4 технологіями:
|
Прогноз коронавірусної інфекції
 Прогноз захворювання варіює залежно від безлічі факторів, включаючи вік пацієнта, супутні захворювання, ступінь тяжкості хвороби та доступність медичної допомоги:
Прогноз захворювання варіює залежно від безлічі факторів, включаючи вік пацієнта, супутні захворювання, ступінь тяжкості хвороби та доступність медичної допомоги:
- сприятливий прогноз — більшість пацієнтів переносить хворобу легко та без ускладнень. В активній фазі інфекційного процесу діагностуються симптоми ГРВІ, що зникають протягом тижня;
- сумнівний прогноз — у пацієнтів фіксуються симптоми, такі як утруднене дихання у положенні лежачи (ортопное), сильна слабкість, висока температура тіла та зниження сатурації (SpO2). При середньотяжкому та тяжкому перебігу інфекції необхідне стаціонарне лікування. Прогноз залежатиме від своєчасності та ефективності наданої медичної допомоги;
- несприятливий прогноз — гострий респіраторний дистрес-синдром, органна недостатність — стани, при яких необхідна інтенсивна медична терапія.