Визначення. Ревматоїдний артрит (РА) — це аутоімунна хвороба з невідомою етіологією, для якої характерним є ерозивний артрит (синовіт) та широкий спектр позасуглобових (системних) проявів.
Захворювання досить розповсюджене і відзначається у середньому в 1% населення. В Україні в 2018 р. показник захворюваності серед працездатного населення становив 14,4 випадку на 100 тис. населення. Жінки хворіють в 2–5 разів частіше за чоловіків.
Етіологія захворювання не встановлена. У розвитку захворювання має значення вплив навколишніх факторів і спадковості, що реалізується на рівні імунної системи.
Важливими є наступні фактори [13, 18]:
1) генетичні чинники;
2) інфекційні агенти (цитомегаловірус Епштейна – Барр, який локалізується в В-лімфоцитах і має здатність порушувати синтез імуноглобулінів);
3) інтерлейкіни-1, -6, -17, -18; фактор некрозу пухлини-альфа. Одну з важливих ролей у розвитку РА відіграють Т-лімфоцити, які становлять >50% клітинного інфільтрату сполучної тканини і належать до субпопуляції СВ4 + Т-клітин.
4) основна морфологічна ознака РА — формування ектопічного вогнища гіперплазії синовіальної тканини, що призводить до руйнування суглобового хряща й субхондральної кістки.
5) переохолодження, травми суглобів, холодний і вологий клімат.
Етіологія та патогенез РА більш детально викладені в інших джерелах [19].
Патогенез. Основою патогенезу РА вважають розвиток імунопатологічних реакцій, виникнення яких спричиняє дефіцит Т-супресорної функції лімфоцитів. Етіологічний чинник захворювання пошкоджує синовіальну оболонку суглобів з розвитком імунної реакції і наступним виділенням антитіл на антиген — ревматоїдних факторів до Fc-фрагмента ІgG. При цьому утворюються імунні комплекси, котрі фагоцитуються нейтрофілами та макрофагами синовіальної оболонки суглоба. У розвитку РА велике значення має гіперпродукція цитокінів ТNF-a, простагландинів, кінінів, протеолітичних мікросомальних ферментів, лізосомальної гідролази, які спричиняють деструкцію суглоба.
Безпосередньою причиною основних проявів РА (деградації хряща і кістки) є інфільтрація тканини хряща трансформованими пухлиноподібними синовіальними фібробластами.
Класифікація РА наведена в табл. 6.12.
Таблиця 6.12. Робоча класифікація і номенклатура РА
| І. Клініко-анатомічна форма | 1.1. РА, поліартрит, олігоартрит, моноартрит.
1.2. Системні прояви: ревматоїдні вузлики, ішемічна полінейропатія, дигітальний артеріїт, склерит, полісерозит, хронічні виразки гомілок, синдром Рейно, лімфаденопатія, синдром Фелті і Шегрена. 1.3. Синдром Стілла у дорослих. 1.4. Ювенільний РА |
| ІІ. Імунологічна характеристика |
|
| ІІІ. Перебіг |
|
| ІV. Ступінь активності |
|
| V. Рентгенологічна стадія |
|
| VI. Функціональний стан опорно-рухового апарату | Професійна працездатність:
|
Класифікація ревматоїдного артриту (В.М. Коваленко, Н.М. Шуба) [19]:
1. Основний діагноз:
- Серопозитивний РА (М 05.8).
- Серонегативний РА (М 06.0).
- Особливі клінічні форми РА:
- синдром Фелті (М 05.0);
- хвороба Стілла, що розвинулася в дорослих (М 06.1).
- Ймовірний РА (М 05.9, М 06.4, М 06.9).
2. Клінічні стадії за тривалістю хвороби (АСR, 2008):
- дуже ранній — до 3 міс;
- ранній — до 6 міс;
- середньої тривалості — 6–24 міс;
- тривалий — більше 24 міс.
3. Ступінь активності хвороби:
- 0 = ремісія (DAS 28 ≤ 2,5);
- І = низька (DAS 28 = 2,6–3,2);
- ІІ = середня (DAS 28 = 3,3–5,1);
- ІІІ = висока (DAS 28 ≥ 5,2).
4. Системні та екстраартикулярні ознаки РА.
Неспецифічні ознаки: втома, втрата маси тіла, лихоманка, анемія (за хронічного перебігу).
Екстраартикулярні ознаки:
Шкіра: підшкірні вузлики (ревматоїдні вузлики) виявляють в середньому у 25% хворих.
Серце: ураження перикарда відзначають часто, але воно рідко буває клінічно вираженим.
Легені: ураження плеври зазвичай клінічно не виражене. У легенях можуть з’являтися вузлики, котрі можуть розпадатися, кальцифікуватися, бути джерелом запалення.
Судини: васкуліти дрібних судин можуть спричиняти інфаркти, виразково-некротичний васкуліт, ліведоангіїт. Також можуть виникати піодермія, гангрена.
Очі: можуть виникати сухі кератокон’юнктивіти, епісклерити, васкуліт сітківки.
Нерви: можуть розвиватися тунельні синдроми, поліневропатії. Мононеврити частіше бувають пов’язані з васкулітами.
Селезінка, елементи крові: спленомегалію та нейтропенію інколи відзначають у хворих із тяжким РА (синдром Фелті). Часто у таких хворих відзначають позитивний ревматоїдний фактор.
5. Інструментальна характеристика:
- Наявність або відсутність ерозій (за даними рентгенографії, МРТ, УЗД):
- неерозивний РА;
- ерозивний РА.
- Рентгенологічна стадія (за Штейнброкером):
- І стадія. Незначний навколосуглобовий остеопороз. Поодинокі просвітлення кісткової тканини. Незначне звуження суглобових щілин в окремих суглобах.
- ІІ стадія. Помірний (виражений) навколосуглобовий остеопороз. Множинні гроноподібні прояснення кісткової тканини. Звуження суглобових щілин. Поодинокі (1–4) ерозії суглобових поверхонь. Незначні деформації кісток.
- ІІІ стадія. Помірний (виражений) навколосуглобовий остеопороз. Множинні гроноподібні просвітлення кісткової тканини. Звуження суглобових щілин. Множинні (5 і більше) ерозії суглобових поверхонь. Множинні виражені деформації кісток. Підвивихи та вивихи суглобів.
- ІV стадія. Помірний (виражений) навколосуглобовий (поширений) остеопороз. Множинні гроноподібні просвітлення кісткової тканини. Звуження суглобових щілин. Множинні ерозії кісток і суглобових поверхонь. Множинні виражені деформації кісток. Підвивихи і вивихи суглобів. Поодинокі (множинні) кісткові анкілози. Субхондральний остеосклероз. Остеофіти на краях суглобових поверхонь.
Приклади формулювання діагнозу:
1. РА, поліартрит, серопозитивний, повільнопрогресуючий, активна фаза, активність ІІ, клініко-рентгенологічна стадія ІІ, функціональна недостатність суглобів ІІ.
2. РА, поліартрит з системним ураженням ретикулоендотеліальної системи (анемія), м’язів (атрофія м’язів китиць), серця (ревматоїдний кардит), нирок (вогнищевий гломерулонефрит), серопозитивний швидкопрогресуючий перебіг, активна фаза, активність ІІІ, клініко-рентгенологічна стадія ІІІ, функціональна недостатність суглобів ІІ.
Клінічна картина і діагностика РА наведені в алгоритмі 6.2.
| Алгоритм 6.2. Діагностика ревматоїдного артриту [11]
І. Клінічні критерії діагностики: 1) вранішня скутість протягом 1 год і більше; 2) артрит трьох і більше суглобових зон протягом 6 тиж і більше; 3) артрит суглобів кистей протягом 6 тиж і більше; 4) симетричний артрит протягом тижнів і більше; 5) ревматоїдні вузлики під шкірою на розгинальних поверхнях кінцівок або навколосуглобових областях; 6) згинальні контрактури або анкілозування суглобів:
І ст. — білясуглобовий остеопороз, відсутність деструктивних змін; ІІ ст. — білясуглобовий остеопороз з незначною деструкцією субхондральної кістки; незначне звуження суглобових щілин, поодинокі узури; ІІІ ст. — білясуглобовий остеопороз з ознаками деструкції хряща і кістки; виражене звуження суглобових щілин, множинні узури; підвивихи; девіація кісток; ІV ст. — зміни, характерні для ІІІ стадії, разом з анкілозом. ІІІ. Лабораторні критерії діагностики: 1) лейкоцитоз, підвищення ШОЕ, нормохромна чи гіпохромна анемія; 2) диспротеїнемія, гіпоальбумінемія, збільшення гамма- та альфа2-глобулінів та вмісту фібриногену; 3) ревматоїдний фактор (реакція Ваалер – Роуза перевищує 1 : 32, латекс-тест — 1 : 40), збільшення антинуклеарного фактора (відзначають у 40%), збільшення антитіл до циклічного цитрулінованого пептиду; 4) підвищення вмісту IgG; IgM; IgA, зниження Т-лімфоцитів, зокрема Т-супресорів. |
Критерії ранньої діагностики РА (ACR, EULAR, 2010) наведені в табл. 6.13.
Таблиця 6.13. Критерії ранньої діагностики РА
| Залучення суглобів | Бали |
| 1 великий суглоб | 0 |
| 2–10 великих суглобів | 1 |
| 1–3 дрібних суглобів (із/без залучення великих) | 2 |
| 4–10 дрібних суглобів (із/без залучення великих) | 3 |
| >10 суглобів (принаймні 1 дрібний) | 5 |
| Серологічні критерії (для класифікації потрібні результати принаймні одного аналізу) | Бали |
| Негативний ревматоїдний фактор та негативні антитіла до циклічного цитрулінованого пептиду | 0 |
| Слабопозитивний ревматоїдний фактор чи слабопозитивні антитіла до циклічного цитрулінованого пептиду | 2 |
| Різкопозитивний ревматоїдний фактор чи різкопозитивні антитіла до циклічного цитрулінованого пептиду | 3 |
| Гострофазові показники (для класифікації потрібні результати принаймні одного аналізу) | Бали |
| Нормальний рівень СРБ та нормальна ШОЕ | 0 |
| Підвищений рівень СРБ чи підвищення ШОЕ | 1 |
| Тривалість симптомів | Бали |
| <6 тиж | 0 |
| ≥6 тиж | 1 |
| Висновок: результат ≥6 балів — верифікований РА; <6 балів — необхідна повторна оцінка через 3 міс. | |
Примітки:
1. Під «залученням суглобів» розуміють будь-який болючий чи припухлий суглоб під час об’єктивного обстеження, що може підтверджуватися ознаками синовіту за результатами візуалізуючих інструментальних методів обстеження; дистальні міжфалангові, перші зап’ястково-п’ясткові, перші плеснофалангові суглоби не оцінюються. Хворого потрібно відносити до категорії з найбільшою можливою кількістю балів відповідно до кількості та характеру залучення суглобів. Наприклад, якщо у пацієнта синовіт чотирьох великих та двох дрібних суглобів, він належить до категорії «1–3 дрібних суглоба». До «великих суглобів» належать плечові, ліктьові, кульшові, колінні, гомілковостопні суглоби. До «дрібних суглобів» належать п’ястково-фалангові, проксимальні міжфалангові, 2–5 плеснофалангові суглоби, міжфалангові суглоби перших пальців кисті та променезап’ясткові суглоби.
2. «Негативний» результат серологічних показників відповідає значенню, що менше або дорівнює верхній межі норми показника в даній лабораторії; «слабопозитивний» — значення > верхньої межі норми, але ≤ 3 верхнім межам норми; «високопозитивний» — значення >3 верхніх меж норми.
Наведені критерії спрямовані на ранню діагностику РА. Якщо пацієнти мають менше 6 балів із 10, встановити діагноз РА неможливо, але при повторному дослідженні вказані бали можуть збільшуватися, і тоді є можливість рано встановити такий діагноз. У тому випадку, коли результат аналізу на ревматоїдний фактор оцінюють лише як «позитивний», позитивний результат відповідає «слабопозитивному» ревматоїдному фактору.
При РА відбувається розростання ектопічного вогнища, утворюється панус, як результат ангіогенезу, що призводить до руйнування суглобового хряща та субхондральної кістки. У цьому випадку визначаються ерозії та тріщини в зоні, не покритій суглобовим хрящем, на відміну від остеоартриту; в суглобових порожнинах накопичується в’язка мутна синовіальна рідина. Потім спостерігається потовщення, фіброз та фіброзні нашарування суглобової капсули. Повна облітерація суглобової порожнини призводить до фіброзного анкілозу. Проліферація кісткової тканини супроводжується розвитком остеофітів та кісткових анкілозів.
На ранній стадії верифікувати діагноз РА складно, оскільки впродовж декількох місяців можна лише підозрювати це захворювання, фактично маючи справу з так званим «недиференційованим артритом». Під терміном «ранній РА» розуміють тривалість процесу, що не перевищує 12 міс (за деякими даними, 6 міс). Бажано діагностувати РА протягом перших 3 міс («дуже ранній РА») — існує думка, що лише в такому випадку за допомогою адекватної базисної терапії можна контролювати ревматоїдний процес.
При больовому синдромі в суглобах ознаками, що дозволяють запідозрити РА, є критерії EULAR: 1) три або більше припухлих суглобів; 2) симетричне ураження п’ястково-фалангових і плеснофалангових суглобів (визначається за позитивним тестом «бічного стиснення»); 3) вранішня скутість, тривалість якої перевищує 30 хв. Вказані клінічні ознаки стають вагомішими, якщо спостерігаються на тлі прискорення ШОЕ.
Предиктори прогресування РА. Раннім предиктором, який прогнозує підвищений ризик рентгенологічного прогресування, є екскреція з сечею С-телопептиду колагену 2-го типу (СТХ-2). Критерієм розвитку структурних змін при РА є набряк кісткового мозку з розвитком остеїту за даними МРТ. Предикторами відповіді на метотрексат у хворих на ранній РА, які раніше не отримували базисних препаратів, є паління, жіноча стать, більша тривалість симптомів і молодий вік. Вони передбачають найгіршу відповідь на метотрексат у хворих із уперше виявленим РА [18, 23].
Наявність ревматоїдного фактора при неревматичних хворобах наведено в табл. 6.14.
Таблиця 6.14. Наявність ревматоїдного фактора при неревматичних захворюваннях
| При РА | Без РА |
|
|
Переглянуті діагностичні критерії РА (ACR, 1987):
1. Вранішня скутість упродовж 1 год і більше.
2. Припухлість трьох і більше суглобів.
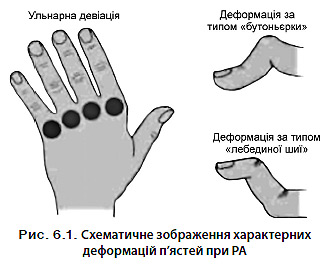
3. Артрит (припухлість променеп’ясткових, п’ястково-фалангових і проксимальних міжфалангових суглобів) (рис. 6.2).
4. Симетричний артрит: одночасне втягнення в патологічний процес тих самих суглобових зон з обох боків тіла (білатеральне пошкодження проксимальних міжфалангових, п’ястково-фалангових чи плеснофалангових суглобів допустиме без абсолютної симетрії).
5. Ревматоїдні вузлики: підшкірні вузлики на виступаючих ділянках кісток, розгинальних поверхнях або періартикулярних тканинах (рис. 6.3).
6. Позитивний серологічний тест на ревматоїдний фактор, виявлення аномальної кількості ревматоїдного фактора в сироватці крові будь-яким методом, при якому позитивний результат у контрольній групі здорових людей становить <5%.
7. Рентгенологічні зміни: у вигляді ерозії та/або періартикулярної остеопенії в суглобах кисті та/або зап’ястка.

Рис. 6.2. Характерні зміни суглобів п’ястей при РА (за Ф. Неттером)
Наявність 4 і більше з 7 наведених критеріїв дозволяє встановити діагноз РА. Клінічні ознаки, що дозволяють припустити ранній РА:
- наявність не менше 3 припухлих суглобів;
- симетричне ураження п’ястково-фалангових та плеснофалангових суглобів;
- позитивний тест «стискання»;
- вранішня скутість більше 30 хв;
- ШОЕ більше 25 мм/год.
При РА часто виникають предиктори резистентності до лікування, до яких належать: швидкопрогресуючий перебіг захворювання (висока ІІ–ІІІ активність запального процесу з утворенням кісткових ерозій, деформації суглобів, ураження серця, легень, печінки, нирок), розвиток анемії, диспротеїнемії, анкілозів суглобів; поєднання РА з іншими тяжкими захворюваннями внутрішніх органів (вади серця, ЦД, ХОЗЛ).
Позасуглобові прояви при РА
Для оцінки ступеня активності та контролю ефективності лікування при РА використовується індекс активності DAS 28.
Оцінка суглобів при визначенні DAS 28 у хворих на РА [7]
Визначення активності РА здійснюється за формулою DAS 28 (індекс активності захворювання з урахуванням 28 суглобів).
DAS 28 = 0,56√(ЧБС) + 0,28√(ЧПС) + 0,70[ln(ШОЕ)] + 0,014 • ЗОЗП,
де ЧБС — число болючих суглобів (0–28) (рис. 6.4);
ЧПС — число суглобів із припухлістю (0–28);
ЗОЗП — загальна оцінка здоров’я пацієнта, оцінюється за візуально-аналоговою шкалою (ВАШ) в мм (0–100).
Індекс рахується за мобільним додатком www.4s-dawn.com/DAS28.
Інтерпретація індексу
Активність захворювання:
- низька — DAS 28 ≤3,2;
- помірна — 3,3 > DAS 28 ≤ 5,1;
- висока — DAS 28 > 5,2.
Індекс DAS 28 <2,6 відповідає стану ремісії за критеріями ACR, 2014. Індекс DAS 28 >5,2 на тлі основного (базисного лікування) є показанням до застосування біологічно активних препаратів.

Рис. 6.4. Схематичне зображення болючих та припухлих суглобів
Оцінку здоров’я хворого на РА (mHAQ) за стенфордською анкетою наведено в табл. 6.15
Таблиця 6.15. Стенфордська анкета оцінки здоров’я хворого на РА (mHAQ)
| Чи здатні ви … ? | Вільно | З певними труднощами | Зі значними труднощами | Не можу
виконати |
| 0 балів | 1 бал | 2 бали | 3 бали | |
| 1. Самостійно одягнутися, зав’язати шнурки на взутті та застебнути ґудзики на одязі?
2. Лягти та підвестися з ліжка? 3. Піднести до рота повну склянку або чашку? 4. Гуляти біля дому? 5. Повністю вмитися та витертися? 6. Нахилятися, щоб підняти з підлоги одяг, що впав? 7. Відкрити та закрити водопровідний кран? 8. Сідати та виходити з авто? |
||||
| Суму всіх балів слід поділити на 8 | ||||
Примітка. Максимальний HAQ = 3 балам, що вказує на погану якість життя та незадовільний стан здоров’я.
Лікування РА
Мета лікування — досягнення ремісії чи мінімальної активності захворювання. Препарат першої лінії — метотрексат в дозі 10–15 мг/тиж з подальшим її підвищенням на 5 мг кожні 2–4 тиж до 20–30 мг/тиж. На фоні терапії метотрексатом призначається фолієва кислота в дозі 5–10 мг/тиж, залежно від дози метотрексату [13, 18, 27].
До основних заходів лікування РА належать:
1) боротьба із запальним процесом;
2) боротьба з імунними зрушеннями;
3) боротьба з болем;
4) боротьба з інфекцією;
5) психотерапія;
6) відновлення втраченої функції опорно-рухового апарату (реабілітація).
Усього 20 років тому препаратами вибору на ранніх стадіях РА були НПЗП, а при швидкопрогресуючих формах — ГК. Однак згідно з рекомендаціями доказової медицини на ранніх стадіях захворювання більш суттєво сповільнює прогресування імуномодулятор метотрексат (!).
1. Фармакотерапія:
- Базисна терапія:
- метотрексат, лефлуномід та інші цитостатичні імунодепресанти;
- біологічні агенти (тоцилізумаб (ІL-6), голімумаб (фактор некрозу пухлин), ритуксимаб (β-клітинна терапія), інфліксимаб, адалімумаб, етанерцепт);
- сульфасалазин;
- 4-амінохінолінові сполуки (табл. 6.16).
- ГК.
- НПВП.
2. Еферентні методи лікування (плазмаферез).
3. Ортопедичне лікування.
4. ЛФК, фізіотерапія, санаторно-курортне лікування.
Таблиця 6.16. Застосування засобів базисної терапії при РА
| Препарат | Період очікування ефекту, міс | Звичайна підтримувальна доза |
| Метотрексат | 1–2 | 7,5 мг/тиж |
| Лефлуномід | 1–3 | 20 мг/добу |
| Сульфасалазин | 1–3 | 1000 мг 2–3 рази на добу |
| Гідроксихлорохін | 2–4 | 200 мг 2 рази на добу |
| Азатіоприн | 2–3 | 50 мг 1–3 рази на добу |
| Циклоспорин А | 2–4 | 2,5–3 мг/кг/добу |
| Біологічні агенти | Див. табл. 6.17 | |
Базисні протизапальні препарати є основними в лікуванні РА — вони гальмують деструкцію суглобів та уповільнюють прогресування хвороби, чого не можна досягти застосуванням НПЗП і ГК (!).
Метотрексат є золотим стандартом базисної терапії активного серопозитивного РА. Метотрексат найбільш ефективний і найпоширеніший препарат. На сьогодні рекомендовані тижневі дози підвищені у 1,5–2 рази: 15–30 мг. Вважається, що лише такі дози забезпечують пригнічення імунного запалення. Метотрексат можна комбінувати з усіма іншими препаратами базисної терапії. Метотрексат необхідно застосовувати тривало, адже він здатний зумовити розвиток стійкого ефекту впродовж 3–7 років і більше. Показаннями до переривання лікування можуть бути побічні ефекти (гепатотоксичність, тератогенність, ерозивно-виразкові ураження ШКТ, шкірні висипання, алопеція, мієлосупресія).
На тлі терапії метотрексатом призначається фолієва кислота в дозі 5–10 мг/тиж залежно від дози метотреаксату.
У разі протипоказань або непереносимості метотрексату наступними препаратами повинні бути лефлуномід, сульфасалазин або ін’єкційні препарати золота. У разі недостатнього ефекту метотрексату застосовується метотрексат + сульфасалазин або метотрексат + лефлуномід.
Лефлуномід, так само як і метотрексат, є препаратом першого ряду базисної терапії РА. Під його впливом гальмується проліферація активованих Т-лімфоцитів та І-залежний синтез антитіл IgA В-клітинами. Основними показаннями до його застосування є неефективність або погана переносимість метотрексату. Початок терапевтичної дії настає швидко (через 2–4 тиж).
Сульфасалазин ефективний при РА легкої і (рідше) середньої тяжкості. Механізм його дії полягає в гальмуванні синтезу простаноїдів і протизапальних цитокінів. Лікування розпочинають з дози 0,5 г/тиж, а з 4-го тижня — по 2 г/добу.
З-поміж протималярійних засобів при РА краще застосовувати гідроксихлорохін у дозі 200–400 мг/добу. Препарат застосовується в основному при легкому перебігу РА. Через рік після досягнення ефекту можливий прийом через день з 1–3-місячними перервами впродовж року.
Азатіоприн використовують зазвичай при рефрактерних формах захворювання і тяжких екстраартикулярних симптомах, у хворих з ревматичним васкулітом — по 50–100–150 мг/добу.
Циклоспорин чинить протизапальну дію; ефективний у дозі 150–200 мг/добу при тяжкій і рефрактерній формі РА.
Класифікація біологічних препаратів:
1. Блокатори фактора некрозу пухлини альфа:
- інфліксимаб в/в 9 разів на рік;
- адалімумаб 40 мг кожні 2 тиж п/ш;
- етанерцепт 50 мг 1 раз на тиждень п/ш.
2. Блокатор рецепторів до інтерлейкіну-6:
- тоцилізумаб 1 раз на місяць в/в інфузія.
3. Химерні моноклональні антитіла до СD20 (B-клітинна терапія):
- ритуксимаб 500–1000 мг 1–2 рази на рік в/в.
Первинне введення біологічних агентів здійснюється в стаціонарі.
Біологічна терапія передбачає застосування моноклональних антитіл, розчинних рецепторів та антагоністів рецепторів, що впливають на молекулярні механізми міжклітинної взаємодії в процесі запальної реакції. Біологічні агенти — це моноклональні антитіла проти певних запальних цитокінів, таких як TF-а (інфліксимаб, адалімумаб); рекомендовані протизапальні цитокіни, природні протизапальні цитокіни.
Інфліксимаб — найбільш вивчений препарат, ефективний при резистентних до метотрексату формах захворювання; вводиться в/в по 3 мг/кг у 250 мл фізіологічного розчину протягом 2 год зі швидкістю 2 мл/хв. Повторне введення здійснюють через 2 тиж, наступне — через 6 тиж, надалі — кожні 8 тиж. Інфліксимаб більш ефективний, ніж пульс-терапія метилпреднізолоном, і безпечний для носіїв вірусу С. Ефект розвивається швидше, ніж на фоні базисних протизапальних препаратів. Ефективний у пацієнтів з недостатньою відповіддю на метотрексат при ранньому та пізньому перебігу РА; показаний у разі відсутності ефекту на фоні лікування метотрексатом при ШОЕ >30 мм/год або СРБ >20 мг/л.
Адалімумаб необхідно обережно призначати пацієнтам — носіям вірусу С та хворим на ХСН. Його можна застосовувати в комбінації з метотрексатом або у монотерапії. Ефект настає через 12 тиж: препарат спричиняє клінічну ремісію РА, пригнічує прогресування структурного ушкодження суглобів та сприяє покращенню функціонального стану. Адалімумаб показаний при РА середнього та високого ступеня активності. Препарат застосовують по 40 мг п/ш кожні 2 тиж; у разі недостатньої ефективності зменшують інтервал між введеннями до 1 тиж. При лікуванні адалімумабом необхідно враховувати можливий розвиток інфекцій, туберкульозу.
Етанерцепт — рекомендований химерний білок рецептора фактора некрозу пухлини людини (в Україні зареєстровано препарат в дозуванні 25 та 50 мг етанерцепту у розчині для ін’єкцій у попередньо наповненій шприці-ручці). Його застосовують у комбінації з метотрексатом, коли відповідь на базисну терапію недостатня, або у вигляді монотерапії у разі непереносимості метотрексату. Рекомендована доза — 25 мг 2 рази на тиждень або 50 мг 1 раз на тиждень; у дозі 50 мг 2 рази на тиждень застосовується не більше 12 тиж. Протипоказаний препарат при інфекціях, спричиняє алергічні реакції, свербіж. З обережністю застосовують при вірусному гепатиті В та С, злоякісних новоутвореннях, активному туберкульозі, введенні живих вакцин.
Моноклональні антитіла до рецептора інтерлейкіну-6 (тоцилізумаб) застосовуються в Європі та інших країнах, до призначення комбінації з метотрексатом або в монотерапії при помірно вираженому та тяжкому активному РА у випадку, коли лікування базисними протизапальними препаратами чи блокатором фактора некрозу пухлини-альфа було неефективним або виникли тяжкі побічні реакції. Результати спостереження слід очікувати в інтервалі від 2 до 24 тиж. Препарат здатний підвищувати середній рівень ліпідів крові (ХС, ХС ЛПНЩ та ТГ). Ефективність препарату перевищувала дієвість метотрексату. Є повідомлення, що тоцилізумаб спричиняє розвиток перитоніту, перфорацій у нижніх відділах ШКТ, зумовлює утворення інтраабдомінальних абсцесів.
Однак у літературі ревматологічного профілю існують інші думки і приводяться суперечливі дані щодо біологічних препаратів. Деякі автори до біологічних лікарських засобів (агентів) відносять наступні:
1. Блокатори фактора некрозу пухлин альфа (TNF-α) (етанерцепт, адалімумаб, інфліксимаб).
2. Химерні моноклональні антитіла.
3. Антагоністи інтерлейкін-1 рецепторів (анакінра).
4. Селективні модулятори костимуляції, що інгібують Т-клітинну активацію шляхом зв’язування з СD 80 та CD 86 (абатацепт) [3, 4].
Майбутні дослідження дозволять уточнити і поглибити знання щодо цих питань.
Застосування біологічних агентів у лікуванні РА розглянуто в табл. 6.17.
Таблиця 6.17. Біологічні агенти в лікуванні РА
| Препарат | Період очікування ефекту | Звичайна підтримувальна доза |
| Інфліксимаб | Від декількох днів до 16 тиж | 3-кратне введення (3 мг/кг) в/в з інтервалом 2 і 4 тиж (тижні 0, 2, 6), надалі — через кожні 8 тиж (усього 9 інфузій) |
| Етанерцепт | Від декількох днів до 16 тиж | 25 мг п/ш 2 рази на тиж |
| Адалімумаб | Протягом 12 тиж | 20–40 мг п/ш 2 рази на тиж |
| Анакінра | Протягом 12 тиж | 75–100 мг п/ш щодня |
Відомо, що застосування біологічних агентів — це нова ера в лікуванні РА. Переконливо доведено, що біологічні агенти в комбінації з метотрексатом більш ефективні, ніж у монотерапії.
Особливу увагу доцільно приділяти резистентній формі РА.
До факторів ризику резистентності до лікування РА належать [2, 7, 13, 23, 27]:
- часті рецидиви захворювання, висока активність запального процесу, тяжке і прогресуюче ураження суглобів ІІІ–IV рентгенологічної стадії з порушенням функцій суглобів ІІ–ІІІ ступеня;
- ураження нирок — амілоїдоз нирок, вогнищевий гломерулонефрит (мембранозний і мембранозно-проліферативний) та пієлонефрит, особливо при розвитку ХНН;
- ураження серця — ревматоїдний кардит з формуванням вади серця, кардіомегалія, тяжке порушення ритму, СН;
- ураження легень — ХОЗЛ з частими рецидивами, можливий вогнищевий фіброзний альвеоліт з розвитком ЛН;
- ураження ШКТ з розвитком амілоїдозу печінки, кишечнику;
- ураження системи крові з виникненням тяжкої анемії, геморагічного синдрому.
Прогностично несприятливими факторами у дебюті РА є:
- високий титр ревматоїдного фактора, висока ШОЕ, виявлені антитіла до циклічного цитрулінованого пептиду;
- велика кількість уражених суглобів;
- наявність системних проявів (ревматоїдні вузлики, синдром Шегрена, склерит та епісклерит, ревматоїдна хвороба легень, системний васкуліт, синдром Фелті).
Запропонований контроль за ефективністю лікування РА базисними засобами характеризує табл. 6.18.
Таблиця 6.18. Моніторинг лікування РА базисними засобами для своєчасного виявлення побічних ефектів
| Базисні засоби | Програма обстеження |
| Метотрексат | Повний аналіз крові і сечі, електроліти крові, функціональні проби печінки кожні 2–4 тиж |
| Амінохінолінові сполуки | Офтальмонологічне обстеження кожні 6 міс |
| Сульфасалазин | Повний аналіз крові кожні 2 тиж протягом 3 міс, потім кожного місяця протягом 3 міс і далі кожні 6 тиж, печінкові проби кожні 6 тиж |
Комбінована терапія інфліксимабом і метотрексатом має певні переваги перед монотерапією метотрексатом стосовно впливу на динаміку деструктивних змін у суглобах. Вона є високоефективним методом лікування раннього РА, однак застосування інфліксимабу може спричиняти виникнення рефрактерного туберкульозу різних локалізацій, а також прогресування застійної СН.
Лікування протизапальними препаратами спрямоване на швидке зменшення вираженості симптомів запалення, перебіг і прогресування самого РА. До цієї групи належать ГК в невисоких дозах та НПЗП. ГК є досить ефективними препаратами для лікування РА, але вони поступаються базисним препаратом. Особливості їх дії при РА наведено нижче.
Особливості системної дії ГК при РА
Застосування ГК у лікуванні РА зумовлене такими їх властивостями:
- ГК уповільнюють суглобову деструкцію, особливо при ранньому РА;
- знижують активність РА до початку дії базисних засобів (міст-терапія, bridge-терапія);
- дозволяють знизити активність РА на короткий проміжок часу при загостренні РА або ускладненнях базисної терапії;
- показані за неефективності НПЗП і протипоказаннях до них;
- дозволяють досягти ремісії при певних варіантах хвороби (наприклад серонегативний РА у літніх людей).
Алгоритм вибору НПЗП представлений в табл. 6.19.
Таблиця 6.19. Алгоритм раціонального вибору НПЗП
| Ризик з боку ШКТ | Низький серцево-судинний ризик | Високий серцево-судинний ризик |
| Низький | Неселективні НПЗП (ібупрофен / диклофенак / напроксен) | Напроксен + ІПП |
| Середній | Інгібітори ЦОГ-2 (целекоксиб, еторикоксиб) | Напроксен + ІПП |
| Високий | Ібупрофен / диклофенак + ІПП;
целекоксиб + ІПП |
Уникати будь-яких НПЗП.
За необхідності:
|
НПЗП чинять протизапальну та знеболювальну дію, але за ефективністю вони поступаються як базисним препаратам, так і ГК.
НПЗП у лікуванні РА
Неселективні НПЗП:
- диклофенак (50–150 мг/добу);
- індометацин (50–150 мг/добу);
- кетопрофен (100–400 мг/добу);
- напроксен (500–1500 мг/добу);
- піроксикам (20–40 мг/добу);
- ібупрофен (1200 мг/добу).
Селективні інгібітори ЦОГ-2:
- мелоксикам (7,5–15–20 мг/добу);
- німесулід (100–200 мг/добу).
Специфічні інгібітори ЦОГ-2:
- целекоксиб (100–400 мг/добу), рофекоксиб, люміракоксиб та ін.
Лікування РА представлено в алгоритмі 6.3.
| Алгоритм 6.3. Лікування РА [11, 19]
Крок 1. Протизапальна терапія: 1. НПЗП диклофенак натрію — 75–150 мг/добу. 2. НПЗП кеторолаку трометамін по 30 мг/добу перорально, 30 мг в/м. 3. Селективні інгібітори ЦОГ-2: німесулід — 100–200 мг/добу чи мелоксикам — 7,5–15–20 мг/добу. 4. Високоселективний інгібітор ЦОГ-2 целекоксиб — 400 мг/добу. 5. Преднізолон — по 1 мг/кг упродовж 2–3 міс перорально, тріамцинолон або бетаметазон 40 мг внутрішньосуглобово. Крок 2. Базисна терапія є основною: за її допомогою можна зупинити або сповільнити активність запального процесу в суглобах і порушення їх функції, що дозволяє знизити дозу НПЗП і ГК. 1. Імунодепресанти-цитостатики:
2. Сульфаніламід сульфасалазин призначають спочатку по 2 г/добу, а потім — 1 г/добу впродовж 2–3 міс. Крок 3. Комбінована терапія з НПЗП:
Крок 4. Базисні препарати + еферентні методи лікування:
Крок 5. Біологічна монотерапія або в комбінації з метотрексатом:
Крок 6. Локальна терапія:
|
Основні принципи базисної терапії при РА [2, 18, 19]:
1. При високій активності РА призначають ГК + базисну терапію (метотрексат). При неефективності через 6 міс додають біологічні препарати.
2. Базисну терапію призначають відразу після встановлення діагнозу РА.
3. Базисні препарати можна на короткий термін комбінувати з НПЗП.
4. У разі недостатньої ефективності базисних препаратів їх комбінують з іншими (або замінюють). Ефективність лікування (досягнення ремісії за шкалою DAS 28) оцінюють кожні 6 міс.
5. Після досягнення клінічного ефекту базисної терапії її продовжують в індивідуальній підтримувальній дозі довгостроково, поки зберігається ефект, за умови задовільної переносимості.
Доведено, що пацієнтам з уперше діагностованим активним РА в якості терапії першої лінії доцільно якомога швидше (ідеально — в межах 3 міс з моменту появи симптомів) призначати комбінацію хворобо-модифікуючих протиревматичних препаратів: метотрексат і мінімум ще один інший хворобо-модифікуючих протиревматичних препарат плюс на короткий час ГК. У випадку неможливості застосування комбінованої терапії призначають монотерапію зі швидким підвищенням дози до клінічно ефективної. Доведено, що у пацієнтів з розгорнутою стадією хвороби додавання біологічних препаратів до терапії синтетичними хворобо-модифікуючими протиревматичними препаратами дозволяє суттєво покращити контроль симптомів, функціональні можливості та якість життя, уповільнити швидкість рентгенологічного прогресування. При ранньому РА використання низької дози перорального ГК сприяє зменшенню вираженості симптоматики та підвищенню якості життя. Низька доза ГК зазвичай добре переноситься та може зменшувати потребу в супутньому симптоматичному лікуванні.
Синтетичні хворобо-модифікуючі протиревматичні препарати (є препаратами першої лінії):
1. Метотрексат є препаратом вибору за відсутності протипоказань; за наявності протипоказань терапію слід розпочати з використання лефлуноміду або сульфасалазину.
2. У разі недостатнього ефекту монотерапії метотрексатом чи (у разі протипоказань до нього чи непереносимості) лефлуномідом або сульфасалазином, за відсутності факторів несприятливого прогнозу і протипоказань, застосовується комбінована терапія метотрексат + лефлуномід та/або сульфасалазин чи гідроксихлорохін.
3. Пацієнтам з нещодавно діагностованим активним РА у якості лікування першої лінії слід призначати комбінацію хворобо-модифікуючих протиревматичних препаратів (метотрексат і мінімум ще один інший хворобо-модифікуючий протиревматичних препарат, плюс ГК коротким курсом). У разі неможливості застосування комбінованої терапії (супутня патологія або вагітність, під час яких протипоказані окремі препарати), розпочинають монотерапію хворобо-модифікуючими протиревматичними препаратами з акцентом на швидкому підвищенні дози до клінічно ефективної, а не на виборі хворобо-модифікуючих протиревматичних препаратів.
4. При рефрактерності пацієнтів з РА до кількох синтетичних хворобо-модифікуючих протиревматичних препаратів та біологічних хворобо-модифікуючих протиревматичних препаратів призначається азатіоприн, циклоспорин А або циклофосфамід.
ГК:
1. Пацієнтам із вперше діагностованим РА ГК призначається короткими курсами для швидкого зменшення вираженості симптомів РА.
2. ГК призначається короткими курсами для швидкого зменшення вираженості запалення при загостреннях РА.
3. ГК призначається тривало пацієнтам із пізнім РА; при цьому мають бути обговорені побічні реакції, які може спричинити терапія ГК, та запропоновані всі інші варіанти лікування (у тому числі біологічні агенти).
Біологічні агенти [3, 30]:
1. Ці препарати призначаються пацієнтам з тяжким активним РА, які лікувалися синтетичними хворобо-модифікуючими протиревматичними препаратами та мали неадекватну відповідь на лікування або непереносимість синтетичних хворобо-модифікуючих протиревматичних препаратів.
2. Пацієнтам з несприятливим перебігом РА, які на момент вирішення питання про призначення терапії не приймали жодних хворобо-модифікуючих протиревматичних препаратів, як виняток, первинно може бути призначена комбінація метотрексату з блокаторами фактора некрозу пухлини-альфа або тоцилізумабом.
3. Вибір біологічного агента та схеми його застосування здійснюється згідно з алгоритмом призначення біологічного агента, викладеним раніше.
Симптоматична знеболювальна та протизапальна терапія:
1. НПЗП призначають з урахуванням вихідних рівнів ризику з боку травної та серцево-судинної систем; лікарські засоби повинні бути використані у найменшій ефективній дозі протягом найкоротшого можливого періоду часу.
2. Анальгетики призначають пацієнтам з РА, яким не вдається досягти адекватного контролю болю, та для зниження потреби у тривалому лікуванні НПЗП.
Практичні рекомендації щодо застосування метотрексату при РА [17, 18, 19]:
1. Стартова доза метотрексату повинна становити не менше 10 мг/тиж залежно від активності процесу та індивідуальної переносимості.
2. При неадекватній відповіді на метотрексат дозу слід підвищувати кожні 26 тиж до 20 мг/тиж залежно від переносимості.
3. Терапію метотрексатом слід розпочинати з перорального застосування. Перехід на в/м та п/ш введення доцільний у пацієнтів, що погано дотримуються режиму лікування з неадекватною ефективністю або побічними реакціями з боку органів травлення.
4. Немає доказів на користь того, що доцільно змінювати дозування метотрексату, якщо одночасно пацієнт отримує фактор некрозу пухлини.
5. Обов’язкові дослідження перед початком терапії метотрексатом: загальний аналіз крові, рівні сироваткових трансаміназ, сироватковий креатинін з розрахунком КК та рентгенографія грудної клітки. Додатково рекомендуються такі тести: серологічне тестування на гепатит В і С, сироватковий альбумін, функціональні легеневі проби з визначенням дифузної здатності за СО2 у пацієнтів з респіраторними захворюваннями в анамнезі або симптомами захворювань дихальної системи.
6. Обов’язкові дослідження для моніторингу терапії метотрексатом: загальний аналіз крові, сироваткові трансамінази і визначення креатиніну як мінімум 1 раз на місяць протягом 3 міс, потім кожні 4–12 міс.
7. Слід регулярно застосовувати допоміжні фолати в мінімальній дозі 5 мг фолієвої кислоти 1 раз на тиждень через певний час після прийому метотрексату.
8. У випадку виникнення симптомів з боку дихальної системи, можливо, пов’язаних із токсичною дією метотрексату, препарат необхідно відмінити та оцінити тяжкість симптоматики.
Висновки щодо застосування метотрексату для лікування пацієнтів з РА [19]:
1. Метотрексат є ефективним, надійним препаратом, з раннім початком дії порівняно з іншими базисними препаратами.
2. Метотрексат — найкращий з-поміж базисних препаратів при РА; він добре поєднується з іншими лікарськими засобами.
3. Цей препарат має низький ризик токсичної дії і забезпечує зниження ризику кардіоваскулярних порушень.
4. Метотрексат характеризується високою економічною ефективністю у порівнянні з біопрепаратами.
5. Застосування спеціального шприца з метотрексатом полегшує працю медичних працівників; термін зберігання препарату в такій формі становить 2 роки; він випускається в усіх традиційних дозуваннях.
6. Метотрексат можна призначати в/в, в/м, п/ш.
Особливості взаємодії базисних препаратів з іншими лікарськими засобами наведено в табл. 6.20.
Таблиця 6.20. Взаємодія базисних протизапальних препаратів з іншими лікарськими засобами
| Препарат | Лікарський засіб, що взаємодіє | Клінічний ефект |
| Амінохінолінові | Дигоксин | Зниження кліренсу дигоксину |
| Циметидин | Зниження кліренсу амінохінолінових препаратів | |
| Пеніциламін | Підвищення концентрації пеніциламіну | |
| Циклофосфамід | Алопуринол | Посилення токсичної дії циклофосфаміду на кістковий мозок |
| Інгібітори гемопоезу | Цитопенія | |
| Циклоспорин | Макролідні антибіотики | Підвищення концентрації макроліда в крові |
| Статини | Розвиток міопатії | |
| Протисудомні препарати | Підвищення концентрації циклоспорину в крові | |
| Рифампіцин | Підвищення концентрації циклоспорину в крові | |
| Комбінований препарат, що містить триметоприм і сульфаметоксазол | Збільшення нефротоксичності | |
| Дилтіазем, верапаміл, нікардипін, інгібітори АПФ | Підвищення концентрації циклоспорину в крові | |
| Аміодарон | Збільшення нефротоксичності | |
| Метоклопрамід | Підвищення концентрації циклоспорину в крові | |
| НПЗП | Підвищення концентрації циклоспорину в крові | |
| Азатіоприн | Збільшення нефротоксичності | |
| Алопуринол | Зниження концентрації циклоспорину в крові | |
| Колхіцин | Підвищення концентрації циклоспорину в крові | |
| Метилпреднізолон в/в у високих дозах | Розвиток нефропатії, збільшення нефротоксичності
Збільшення нефротоксичності |
|
| Даназол | Підвищення концентрації циклоспорину в крові | |
| Грейпфрутовий сік | Підвищення концентрації циклоспорину в крові | |
| Метотрексат | Триметоприм | Панцитопенія |
| Аналоги фолієвої кислоти | Збільшення токсичності метотрексату | |
| НПЗП | Зниження кліренсу метотрексату | |
| Хлорохін | Зменшення площі під кривою метотрексату | |
| Ністатин | Зниження абсорбції метотрексату | |
| Ванкоміцин | Зниження абсорбції метотрексату | |
| Пеніциламін | Антациди | Зниження абсорбції пеніциламіну |
| Препарат заліза | Зниження абсорбції пеніциламіну | |
| Сульфасалазин | Дигоксин | Зниження концентрації дигоксину |
| Алопуринол | Зниження кліренсу токсичності метаболітів азатіоприну |
Особливості лікування РА залежно від ступеня активності процесу наведені в табл. 6.21.
Таблиця 6.21. Диференційоване лікування РА залежно від ступеня активності захворювання
| Ступінь активності | Препарати |
| 1 легкий | 1. Стандартні НПЗП (за відсутності факторів ризику з боку шлунка та кишечнику).
2. Інгібітори ЦОГ-2 (за наявності факторів ризику з боку захворювань шлунка та кишечнику). 3. Гідроксихлорохін чи сульфасалазин (при більш виражених ознаках активності). 4. Внутрішньосуглобове введення ГК (за необхідності). 5. Метотрексат |
| ІІ помірний | 1. НПЗП у повних протизапальних дозах.
2. Метотрексат. 3. Лефлуномід (за наявності протипоказань до застосування метотрексату). 4. Гідроксихлорохін + сульфасалазин. У разі неефективності лікування: 1. Замінити НПЗП. 2. Внутрішньосуглобове введення ГК. 3. Системне призначення ГК |
| Високий (тяжкий) | 1. НПЗП.
2. Метотрексат. 3. Комбінована терапія:
|
Терапія хворих із резистентною формою захворювання значно складніша і потребує агресивного комбінованого лікування з використанням екстракорпоральних методів (алгоритм 6.4).
| Алгоритм 6.4. Лікування резистентної форми РА [11, 19]
Крок 1. Раннє (не пізніше 3 міс від початку захворювання) агресивне лікування базисними препаратами (див. алгоритм 6.3). Крок 2. Комбіноване застосування базисних препаратів при прогресивному перебігу захворювання:
Крок 3. Базисна терапія + введення біологічних агентів (антицитокінова терапія):
Препарати цих груп теж належать до базисних. Крок 4. Базисна терапія + пульс-терапія найбільш тяжких і резистентних до лікування форм:
Крок 5. Базисна терапія + екстракорпоральні методи, що мають імунокоригуючий вплив:
Крок 6. Базисна терапія + хірургічне лікування за показаннями. |
Тактика лікування РА наведена на схемі 6.1.

Схема 6.1. Тактика ведення хворих на РА із застосуванням ефективних сучасних методів лікування [2, 18, 19]
Особливості лікування позасуглобових проявів РА наведено в табл. 6.22.
Таблиця 6.22. Рекомендації з лікування позасуглобових проявів РА
| Системні прояви | Рекомендації |
| Перикардит або плеврит | ГК по 1–1,5 мг/кг + базисні протизапальні препарати |
| Інтерстиційні захворювання легень | ГК по 1–1,5 мг/кг + циклофосфамід; не призначають метотрексат |
| Системний ревматоїдний васкуліт | Пульс-терапія циклофосфамідом (по 5 мг/кг/добу) і метилпреднізолоном (по 1000 мг/добу) кожні 2 тиж протягом 6 тиж з подальшим подовженням інтервалу між введенням.
Підтримувальна терапія — азатіоприн. При кріоглобулінемії і тяжкому васкуліті — плазмаферез |
| Шкірний васкуліт | Метотрексат або азатіоприн |
Лікування анемій при РА має певні особливості (табл. 6.23).
Таблиця 6.23. Рекомендації щодо лікування анемій при РА
| Тип анемії | Лікування |
| Мікроцитарна | Вітамін В12 і фолієва кислота |
| Залізодефіцитна | Препарати заліза |
| Гемолітична | ГК преднізолон по 60 мг/добу; у разі неефективності протягом 2 тиж — азатіоприн по 50–150 мг/добу |
| Анемія, зумовлена хронічним запаленням | Більш інтенсивно здійснюють лікування базисними протизапальними засобами: преднізолон по 0,5–1 мг/кг/добу; у разі неефективності — еритропоетин |
Велике значення мають показання до відміни НПЗП і базисних протизапальних засобів (табл. 6.24).
Таблиця 6.24. Показання до відміни НПЗП і базисних протизапальних засобів
| Ускладнення | Лікарський засіб, що спричиняє ускладнення |
| Рівень лейкоцитів < 4,0 ∙ 109/л | Усі* |
| Рівень нейтрофілів < 2,0 ∙ 109/л | Усі* |
| Рівень тромбоцитів < 150 ∙ 109/л | Усі* |
| Симптоми тяжкої інфекції | Базисні протизапальні препарати |
| Протеїнурія >1 | Препарати золота, пеніциламін |
| Гематурія >1 | Препарати золота, пеніциламін |
| Симптоми асептичного запалення (лихоманка, нудота, блювання, коматозний стан тощо) | НПЗП та інгібітори ЦОГ-2 |
| Реакції гіперчутливості: ураження шкіри, гепатит, пневмоніт, агранулоцитоз, апластична анемія | Усі* |
| Біль у животі, темні випорожнення | НПЗП, ГК |
| Підвищення вдвічі рівня печінкових ферментів | НПЗП, азатіоприн, циклоспорин, метотрексат, лефлуномід, сульфасалазин |
| Висипи та виразки у порожнині рота | Метотрексат, азатіоприн, пеніциламін, сульфасалазин |
| Зниження рівня альбуміну невідомої етіології | Метотрексат, лефлуномід |
| Раптове виникнення кашлю та задишки | Метотрексат |
| Підвищення креатиніну на 30% від попереднього рівня | Циклоспорин, НПЗП |
| Підвищення рівня калію | Циклоспорин |
| Значне підвищення рівня ліпідів | Циклоспорин |
| «Сульфасалазиновий» синдром (лихоманки, висипи, порушення функції печінки) | Сульфасалазин |
Примітка. *НПЗП, азатіоприн, метотрексат, сульфасалазин, лефлуномід, препарати золота, пеніциламін, інфліксимаб, адалімумаб, ритуксимаб, амінохіноліни (гідроксихлорохін).
Досягнення доказової медицини в галузі лікування РА [11, 18, 23]:
1. Позитивний ефект раннього призначення метотрексату відносно зниження прогресування деструкції суглобів при РА підтверджений в серії РКД і метааналізі.
2. У матеріалах РКД NOAR у результаті глибокого аналізу встановлено, що рання терапія базисними протизапальними препаратами особливо показана пацієнтам з прогностично несприятливим субтипом РА, для якого характерний швидкий розвиток деструкції суглобів.
3. У РКД при порівнянні ефективності комбінованої терапії декількома базисними протизапальними препаратами (включаючи ГК) з монотерапією спостерігалася найбільш ефективна дія стандартних базисних препаратів у розвитку ремісії захворювання, проте одужання не настало.
4. Важливі результати були отримані в РКД TICORA, коли при ретельному підборі оптимальної дози терапії базисними протизапальними препаратами у хворих на РА спостерігалося зниження запального процесу під впливом метотрексату та комбінації його з сульфасалазином.
5. У РКД FIN-RACo порівнювали ефективність комбінованої терапії (із застосуванням сульфасалазину, метотрексату, гідроксихлорохіну, ГК) та монотерапії сульфасалазином за швидкістю досягнення ремісії. За 24 міс ремісію РА спостерігали в 51% пацієнтів, які отримували комбіноване лікування, і лише в 16% хворих — на фоні монотерапії сульфасалазином.
6. У РКД BeSt встановлено, що у хворих на РА через 2 роки найбільш ефективний вплив на функціональну активність і на сповільнення суглобової деструкції (в 75–82% випадків) мала комбінація метотрексату з інфліксимабом. У більш ніж половині випадків після відміни інфліксимабу відзначали збереження ефекту на фоні подальшої монотерапії метотрексатом.
7. В РКД CAMERA-1 у групі інтенсивної терапії хворих метотрексатом у дозі 30 мг/добу клінічного ефекту досягли за 18 тиж; у групі традиційного застосування такої дози препарату ефекту досягли за 52 тиж. Отже, інтенсифікація монотерапії метотрексатом частіше призводить до розвитку ремісії захворювання, ніж традиційне застосування цього препарату, і асоціюється також із вищою клінічною ефективністю протягом 2 років.
8. Ще в 1948 р. фармакологічний препарат кортизон вперше ввели жінці з РА, і в цієї пацієнтки спостерігалося суттєве покращення перебігу захворювання. Численні РКД з доказової медицини довели ефективність ГК-терапії при РА та сповільнення розвитку деструктивних змін у суглобах. У 1950 р. Ph. Hench та E. Kendall було присуджено Нобелівську премію за відкриття кортизону та створення на його основі протизапальних препаратів, які стали проривом у лікуванні ревматологічних пацієнтів, насамперед хворих на РА.
Останні досягнення доказової медицини
У РКД ERA (n=515) і СОМЕТ (n=265) доведено, що при РА з середньотяжким/тяжким перебігом етанерцепт у дозі 25–50 мг 1–2 рази на добу п/ш протягом 6–12 міс у порівнянні з метотрексатом дозволяє достовірно досягти позитивної клінічної динаміки. У РКД (n=206) після лікування етанерцептом протягом 10 років у 42% випадків спостерігалося стійке зменшення кількості запалених суглобів. Високу ефективність етанерцепту при РА доведено в РКД PRIZE (n=306). У хворих, резистентних до лікування, комбінація етанерцепту та метотрексату показала більш високу ефективність, ніж монотерапія кожним з них. Про це свідчать також результати міжнародних РКД PRESERVL та NEMPO, японського РКД JEMR, а також тихоокеанського РКД APPEAL.
Постмаркетингові дослідження виживаності при РА (n = 13 900) підтверджують високу ефективність як моно-, так і комбінованої терапії етанерцептом. Це також стосується хворих, яких на етанерцепт перевели після лікування інфліксимабом. За даними останнього субаналізу (n=7099), етанерцепт, який вводили хворим протягом 6 міс у дозі 10–25 мг 2 рази на добу, викликав позитивну динаміку (відповідно до критеріїв EUAR) у більш ніж 80% хворих [30].
Метааналіз результатів 29 РКД показав, що комбінація антагоністів фактора некрозу пухлини-альфа з метотрексатом у лікуванні пацієнтів з РА була більш ефективною, ніж монотерапія останнім. Інфліксимаб та адалімумаб у поєднанні з метотрексатом сприяли деякому підвищенню частоти виникнення серйозних інфекційних ускладнень (у тому числі туберкульозу) [11, 16, 18]. У дослідженні АDACTA доведено, що моноклональні антитіла до рецептора інтерлейкіну-6 людини (тоцилізумаб) при РА більш ефективні порівняно з інгібітором фактора некрозу пухлини (адалімумаб) [3]. Тоцилізумаб належить до підкласу імуноглобулінів IgG1; його застосовують у дозі 8 мг/кг в/в 1 раз на 4 тиж. Слід, однак, зазначити, що застосування тоцилізумабу, як і адалімумабу, пов’язане із серйозним ризиком виникнення інфекційних ускладнень.
Вплив біологічних агентів на кардіоваскулярний ризик вивчено недостатньо. Дослідженнями встановлено, що біологічні агенти можуть негативно впливати на систему кровообігу. У багатьох епідеміологічних та РКД доведено, що РА супроводжується підвищенням ризику розвитку ІМ, інсультів, СН та кардіальної смертності [4]. При цьому негативний вплив на систему кровообігу таких факторів, як АГ, гіперліпідемії, гіперкоагуляція, паління, при РА зберігається. Водночас роль таких коморбідних станів, як ендотеліальна дисфункція, гіпер- та дисліпідемії, метаболічний синдром та нефропатія в прогресуванні АГ, при РА є більш значущою у порівнянні зі звичайною популяцією. Метотрексат у деяких дослідженнях позитивно впливав на зниження смертності при ІМ у хворих на РА. При багатьох ССЗ на систему кровообігу інколи позитивно впливали також біологічні аміни та циклоспорин (!).
РКД RECOVER та RENAISSANCE продемонстровано відсутність позитивного впливу етанерцепту стосовно хворих із СН. В РКД ATTACH терапія інфліксимабом асоціювалася з погіршенням клінічних результатів. Підтверджено негативний вплив антагоністів фактора некрозу пухлини-альфа щодо розвитку кардіоваскулярних клінічних ускладнень. Визначається підвищений ризик виникнення АГ, СН, гіперліпідемії під впливом НПЗП (у порівнянні з плацебо) та біологічних засобів (інфліксимаб, адалімумаб, етанерцепт) у порівнянні з НПЗП. Виявлений підвищений ризик виникнення та прогресування СН у пацієнтів з РА. Моноклональні антитіла проти антигену CD20 (ритуксимаб) теж здатні підвищувати ризик розвитку СН, ГКС, ІМ, аритмій серця та РСС. Отже, переважна більшість біологічних агентів спричиняють серйозні побічні реакції з боку системи кровообігу (АГ, ІМ, аритмії серця і навіть РСС).
Профілактика. Первинна профілактика РА передбачає створення нормальних умов для життя та праці, раціональне харчування, загартування організму. До вторинної профілактики РА належить застосування протягом багатьох місяців і років базисних препаратів (метотрексату, D-пеніциламіну, сульфасалазину, хлорохіну). Диспансерний нагляд за хворими та обстеження на активність запального процесу здійснюють кожні 2–3 міс.
Схема профілактики остеопорозу при РА [8, 9]:
1. Препарати кальцію — 1000–1500 мг/добу + вітамін D — 400–800 МО/добу один раз увечері під контролем кальцію в сироватці крові та сечі (обов’язкові при допоміжному поєднанні з бісфосфонатами і кальцитоніном).
2. Бісфосфонати:
- етидронат по 400 мг/добу щодня перорально 2 тиж; 3 міс — перерва; курси — 3 рази на рік;
- клодронат по 400 мг щодня 1 міс; 2 міс — перерва; курси — 4 рази на рік;
- памідронат по 150 мг щодня протягом 1 року;
- алендронат по 10 мг 1 раз на добу за 30 хв до їди чи 70 мг 1 раз на тиждень; для профілактики — по 5 мг/добу чи 35 мг 1 раз на тиждень;
- ризедронова кислота по 5 мг щодня чи 35 мг 1 раз на тиждень.
Терапія бісфосфонатами застосовується протягом 3–5 років. Таблетки запивати тільки водою (не менше 100 мл). У найближчий час після прийому ліків забороняється лягати, вживати молочні продукти, препарати кальцію та заліза.
3. Кальцитоніни по 200 МО/добу інтраназально чи 100 МО/мг в/м протягом 2 міс; 2 міс — перерва; курси — 3 рази на рік протягом 3–5 років.
4. Активні метаболіти вітаміну D (альфакальцидол, кальцитріол) — 0,5–1 мкг/добу щодня не менше 12 міс.
Обмежене використання гормонозамісної терапії при РА та інших системних захворюваннях пов’язане з їх здатністю підвищувати ризик розвитку раку молочної залози, тромбозів та емболій. Ефективність інших засобів (фториди, анаболічні стероїди тощо) переконливо не доведена.
 ІІ. Рентгенологічні критерії діагностики:
ІІ. Рентгенологічні критерії діагностики: