Визначення. Реактивні артрити (РеА) — це «стерильні», негнійні артрити, які виникають у відповідь на позасуглобову (гостру кишкову чи урогенітальну) інфекцію.
Етіологія. Залежно від етіології виділяють дві групи РеА:
1) постентероколітичні, коли збудниками є ієрсинія, сальмонела, шигелодизентерійна паличка, кампілобактер;
2) урогенітальні, які спричиняються хламідіями, уреаплазмою та асоційовані з ВІЛ-інфекцією.
РеА асоціюються з гострою кишковою і урогенітальною інфекцією (табл. 6.65).
Таблиця 6.65. Інфекція, з якою асоціюється РеА
| Локалізація інфекції | Збудники |
| Гостра кишкова інфекція |
|
| Гостра урогенітальна інфекція |
|
Урогенітальну інфекцію спричиняють серотипи D і K Chl. Trachomatic. Відомо, що інфекція передається статевим шляхом; перебіг безсимптомний у більшості (80%) жінок. До збудників, що викликають так звані HLA-B27-незалежні РеА, належать стрептококи, гонококи, бруцели, борелії, віруси (краснухи, епідемічного паротиту, вірусного гепатиту В); артрити виникають також при носоглотковій інфекції (тонзилогенні, фарингогенні, включаючи РА). Збудники РеА представлено в табл. 6.66.
Таблиця 6.66. Збудники РеА
| Найбільш часті збудники РеА | |
|
|
| Менш часті збудники РеА | |
|
|
Слід зазначити, що етіологічну роль Clostridіum dіfficile, Ureaplasma urealiticum, Mycoplasma hominis, Neisseria gonorrhoeae у розвитку РеА досі не доведено.
Патогенез. Великого значення у з’ясуванні причин розвитку захворювання надають імуногенетичній теорії, згідно з якою у людини з генетичною схильністю внаслідок гіперімунної відповіді організму на мікробні антигени вони проникають із крові до синовіальної рідини і суглобових тканин. Такими антигенами можуть бути ієрсинії, сальмонели, хламідії, а також рибосомальна РНК і ДНК хламідій. У відповідь на антигени мікроорганізмів синтезуються антитіла в крові та синовіальній рідині. При взаємодії антигену з антитілом утворюються імунні комплекси, які відкладаються в синовіальній оболонці і спричиняють імунне запалення суглобів. Велику роль у запальному процесі відіграють цитокіни, інтерлейкіни, цитотоксичні Т-лімфоцити.
Класифікація. Єдиної загальноприйнятої класифікації РеА не існує. Останнім часом частіше використовують класифікацію РеА залежно від джерела тригерної інфекції (Асоціація ревматологів України, 2004):
1. Артрит урогенітального походження.
2. Артрит, асоційований з кишковою інфекцією.
3. Артрит, асоційований з вірусною інфекцією (вірусами, бактеріями, спірохетами).
4. Артрити, асоційовані з тонзилітом, фарингітом.
Залежно від тривалості захворювання виділяють:
- гострий РеА — тривалість до 6 міс;
- затяжний — тривалість від 6 до 12 міс;
- хронічний — більше 12 міс.
Клініка та діагностика РеА
До діагностичних критеріїв РеА належать:
- Попередній чи одночасно виниклий уретрит, цистит або діарея.
- Ураження очей (кон’юнктивіт, ірит).
- Асиметричний артрит нижніх кінцівок (пошкоджуються колінні, гомілковостопні суглоби, суглоби пальців стоп у вигляді моно- або олігоартикулярного запалення).
- Артрит великого пальця, біль та припухлість у ділянці п’яток.
- Сосископодібна дефігурація пальців рук.
- Часті ураження ахіллового сухожилля та апоневрозу підошви з вираженим болем.
- Асиметричний сакроілеїт.
- Відсутність ревматоїдного фактора в крові.
- Наявність HLA-В27 антигену.
- Рентгенологічні ознаки п’яткових острог, періоститу, дрібних кісток стоп, паравертикальної осифікації.
Клінічна характеристика РеА наведена в табл. 6.67.
Таблиця 6.67. Детальна характеристики РеА
| Симптоми | Характеристика | |
| Загальні симптоми | Слабкість, зниження апетиту, зменшення маси тіла, субфебрилітет (можлива лихоманка) | |
| Суглобовий синдром |
|
|
| Ентезити | Запалення в місцях прикріплення сухожиль і зв’язок до кісток. Найчастіше ентезити виникають у ділянці п’ят. Розвиваються тендовагініти окремих пальців стоп (рідко — кистей); вони проявляються болем, набряклістю усього пальця (дактиліт, «палець-сосиска»), багряно-синюшним забарвленням шкіри (іноді) | |
| Ураження слизових оболонок | Розвивається асептичне (неінфекційне) запалення слизових оболонок у вигляді:
Кон’юнктивіт може бути однобічним, короткочасним і навіть безсимптомним. Може розвинутися однобічний передній увеїт |
|
| Ураження шкіри | Характерним є розвиток кератодермії (Keratoderma biennorragica) — гіперкератозу (що зливається або у вигляді папул і бляшок), які здебільшого локалізуються в ділянці підошов, долонь. Проте окремі вогнища гіперкератозу можуть з’являтися на будь-якій частині тіла | |
| Ураження нігтів | Розвивається жовте забарвлення нігтів на пальцях (частіше стоп), оніхолізис, інші прояви оніходистрофії | |
| Системні прояви | Серцево-судинна система | Аортит, регургітація аортального клапана, міокардит, перикардит, порушення AV-провідності |
| Легені | Плеврит | |
| Нирки | Гломерулонефрит | |
| Скелетні м’язи | Міозит | |
| Периферична НС | Поліневрит | |
| Лімфатична система | Лімфаденопатія при урогенітальній інфекції | |
Слід підкреслити, що РеА схильні до повного зворотного розвитку протягом 4–6 міс, але можуть рецидивувати та набувати хронічного перебігу з ураженням дедалі більшої кількості суглобів.
Стандарти діагностики РеА [11, 19]:
1. Типове ураження суглобів (периферичне, асиметричне, олігоартикулярне ураження нижніх кінцівок, особливо колінних та гомілковостопних).
2. Типовий анамнез (діарея та уретрит) та/або клінічні прояви інфекції вхідних воріт.
3. Пряме виявлення збудника у вхідних воротах (наприклад зіскрібок з уретри на хламідїї).
4. Знаходження специфічно реагуючих антитіл у діагностичному титрі (наприклад стосовно ентеропатичних збудників).
5. Наявність HLA-B27 антигену.
6. Знаходження субстрату збудника методом полімеразної ланцюгової реакції або специфічними моноклональними антитілами.
Достовірний РеА встановлюється за наявності 1 плюс 3, 4 або 6 критеріїв. Ймовірний РеА встановлюється за наявності 1 плюс 2 та/або плюс 5 критеріїв. Можливий РеА встановлюється за наявності 1 критерію.
Лабораторні та інструментальні критерії діагностування РеА наведені в табл. 6.68.
Таблиця 6.68. Лабораторно-інструментальні критерії діагностики РеА
| Лабораторні критерії | ||
| Аналіз крові | Виявляють збільшення в крові кількості лейкоцитів, тромбоцитів, підвищення показників ШОЕ, СРБ, розвиток анемії | |
| Імунологічні дослідження | У 60–80% хворих виявляють HLA-B27. Спостерігається асоціація HLA-B27 з розвитком спондиліту, сакроілеїту, аортиту, увеїту. Відзначають підвищення в крові концентрації IgA, але антинуклеарний фактор не визначається. При тяжкому перебігу РеА можливе виявлення маркерів ВІЛ-інфекції | |
| Загальний аналіз сечі | При уретритах виявляють піурію, при гломерулонефриті — протеїнурію, мікрогематурію | |
| Дослідження синовіальної рідини | Дослідження здійснюють з метою виключення септичного та мікрокристалічного артриту. Виявляють значну кількість лейкоцитів (5000–10 000 в 1 мкл, переважно нейтрофілів), низьку в’язкість, пухкий згусток муцинів, збільшення вмісту білка, комплементу. Концентрація глюкози не знижується | |
| Інструментальні критерії | ||
| ЕКГ, ехоКГ | Дозволяють виявити (виключити) наявність міокардиту, перикардиту, аортальної недостатності, порушення AV-провідності | |
| Рентгенографія | Затяжний і хронічний перебіг РеА | Виявляють наступні ознаки:
|
| Хронічний перебіг | Звуження суглобової щілини.
Розвиток ерозивних змін у дрібних суглобах стоп |
|
Методи дослідження, що дозволяють встановити «тригерний» механізм захворювання, наведено в табл. 6.69.
Таблиця 6.69. Визначення «тригерного» мікроорганізму за допомогою мікробіологічних, імунних і молекулярно-біологічних методів
| Мікробіологічні методи | Посіви калу, зіскрібків епітелію з уретри і шийки матки на культуру клітин | Посів зіскрібків з уретри виконують для виявлення попередньої урогенітальної інфекції C. trachomatis |
| Імунологічні, молекулярно-біологічні методи | Визначення антитіл до збудників, а також антигенів, фрагментів нуклеїнових кислот | Отримані результати є тільки непрямим доказом наявності в організмі відповідних збудників. У зв’язку зі значним поширенням інфекції C. trachomatis часто одержують хибнопозитивні результати серологічних досліджень. Це стосується і полімеразної ланцюгової реакції: за її допомогою виявляють C. trachomatis у здорових людей і при ревматичних хворобах. Для підвищення достовірності результатів досліджень рекомендують одночасно використовувати декілька тест-систем і зіставляти результати досліджень |
Загальноприйнятих діагностичних критеріїв РеА не існує. Діагностичні критерії РеА Німецької ревматологічної асоціації (1995) представлено в табл. 6.70.
Таблиця 6.70. Діагностичні критерії РеА (Німецька ревматологічна асоціація, 1995)
| 1 | Типове ураження суглобів (асиметричне, периферичне, олігоартикулярне, нижні кінцівки, особливо колінні і гомілковостопні) |
| 2 | Типовий анамнез (діарея, уретрит) і/або клінічні прояви інфекції вхідних воріт |
| 3 | Безпосереднє виявлення збудника у вхідних воротах (наприклад хламідій в зіскрібку з уретри) |
| 4 | Виявлення специфічних антитіл, що аглютинують, з достовірним підвищенням титрів (наприклад у разі кишкових збудників) |
| 5 | Наявність HLA-B27-антигену |
| 6 | Виявлення субстрату збудника за допомогою полімеразної ланцюгової реакції або специфічних моноклональних антитіл |
| Достовірний РеА встановлюється за наявності критеріїв 1+3, або 4, або 6 | |
| Вірогідний РеА — за наявності критеріїв 1+2 і/або +5 | |
| Можливий РеА передбачається за наявності критерію 1 | |
Великі, малі та лабораторні критерії, прийняті на IV Міжнародній робочій нараді з діагностики РеА, наведено в табл. 6.71.
Таблиця 6.71. Класифікація критеріїв РеА (IV Міжнародна робоча нарада з діагностики РеА)
| Великі критерії | 1) асиметричність суглобового ураження, залучення 1–4 суглобів і локалізація артриту на нижніх кінцівках (потрібна наявність 2 з 3 таких ознак);
2) клінічно маніфестна інфекція кишкового або сечостатевого трактів (ентерит або уретрит за 1–3 дні — 6 тиж до розвитку захворювання) |
| Малі критерії | 1) лабораторне підтвердження сечостатевої або кишкової інфекції (виявлення Chlamydia trachomatis у зіскрібку з уретри і каналу шийки матки або виявлення ентеробактерій в калі);
2) виявлення інфекційного агента в синовіальній оболонці або рідині за допомогою полімеразної ланцюгової реакції |
| Оцінка | |
| Визначений РеА | Діагностують за наявності 2 великих і відповідних малих критеріїв |
| Можливий РеА | За наявності 2 великих і 1 малого критерію |
| Лабораторні дослідження | |
| 1 | Для виявлення хламідійної інфекції застосовують метод (реакцію) прямої імунофлюоресценції (скринінговий метод). Його чутливість становить 50–90% |
| 2 | Полімеразна ланцюгова реакція |
| 3 | Серологічне дослідження з видоспецифічними антисироватками 3 класів імуноглобулінів |
| 4 | Культурний метод (найбільш специфічний) |
| Оцінка | |
| Треба отримати позитивний результат в 2 будь-яких реакціях | |
При формулюванні діагнозу РеА необхідно враховувати дані, наведені в табл. 6.72.
Таблиця 6.72. Дані, які необхідно враховувати при формулюванні діагнозу РеА
| Форма | Урогенітальна, постентероколітична | |
| Характер процесу | Первинний, вторинний | |
| Варіант перебігу | Гострий, затяжний, хронічний | |
| Клініко-морфологічна характеристика ураження | Сечостатевих органів | Уретрит, епідидиміт, простатит, баланопостит, цервіцит, ендометрит, сальпінгіт |
| Органа зору | Кон’юнктивіт, гострий передній увеїт | |
| Опорно-рухового апарату | Моно-, оліго-, поліартрит, сакроілеїт, спондиліт, ентезопатії | |
| Рентгенологічна характеристика | Артриту (за Штейнброкером), сакроілеїту (за Келгреном або Дейлом), спондиліту (синдесмофіти, параспінальні осифікати, анкілоз міжхребцевих суглобів) | |
| Ступінь активності та недостатність функції суглобів | ||
Примітка. Найбільш доказовими є позитивні результати виділення Chlamidia trachomatis у культурі клітин та виявлення вказаних ентеробактерій при посіві калу. У випадку негативних результатів цих досліджень необхідне підтвердження тригерної інфекції декількома різними непрямими методами (для хламідіозу — пряма імунофлюоресценція, визначення антитіл у сироватці крові; для ентеробактерій — визначення антитіл у сироватці крові).
Схему лікування хворих на РеА наведено в алгоритмі 6.17.
| Алгоритм 6.17. Лікування пацієнтів з РеА
Крок 1. Етіотропна терапія (при хламідійному артриті — протягом 10–30 діб): 1. Тетрацикліни: доксациклін в 1-й день у дозі 200 мг/добу, потім 100 мг/добу. 2. Макроліди: азитроміцин у дозі 1 г/добу за 1 год до або через 2 год після їди, далі — по 0,5 г/добу. 3. Фторхінолони:
Крок 2. Застосування НПЗП:
Крок 3. За вираженої активності процесу застосовують ГК, переважно локально:
Крок 4. Застосування базисних препаратів при хронізації артриту:
Крок 5. Застосування еубіотиків при вираженому дисбактеріозі:
|
Критерії якості лікування:
1. Нормалізація чи зменшення вираженості клінічних проявів захворювання.
2. Відсутність збудника у зіскрібках/мазках, посівах; відсутність або зниження титру специфічних антитіл у сироватці крові.
В алгоритмі 6.18 наведено схему клінічної діагностики ієрсиніозного РеА.
| Алгоритм 6.18. Критерії діагностики ієрсиніозного РеА [11, 19]
Клінічні симптоми: 1. Ієрсиніозному РеА передує ентероколіт, який супроводжується діареєю, болем у правій клубовій ділянці (внаслідок термінального ілеїту або мезаденіту). 2. Часто (в 63% випадків) постентероколітичний РеА спричиняється ієрсиніозною інфекцією. 3. Клінічна симптоматика артриту виникає через 1–3 тиж після перенесеного ентероколіту, що інколи супроводжується висипанням на тулубі, кінцівках, часто в ділянці крупних суглобів, а також появою вузликової еритеми в ділянці гомілок. 4. Початок артриту гострий; температура тіла підвищується до 38–39 °С, уражаються переважно суглоби нижніх кінцівок (рідше зап’ястя, лікті, пальці рук). 5. Виникають тендовагініти (у тому числі ахіллового сухожилля), бурсити. 6. Можуть з’явитись симптоми захворювання очей (епісклерит, кон’юнктивіт, ірит), а також серця (міокардит, перикардит). 7. Захворювання триває близько 4 міс; в 70% випадків настає повне виліковування; у 30% хворих ієрсиніозний артрит стає хронічним з ураженням великих і середніх суглобів та виникненням інколи прогресуючого сакроілеїту. Лабораторно-біохімічна діагностика:
Рентгенологічно-радіонуклідна діагностика:
|
Уретроокулосиновіальний синдром (синдром Рейтера)
Визначення. Уретроокулосиновіальний синдром (синдром Рейтера) — поєднане запальне захворювання трьох систем: сечостатевих органів (неспецифічний уретропростатит), суглобів (реактивний оліго- або моноартрит) та очей (кон’юнктивіт), які виникають одночасно або послідовно. У 1981 р. цьому синдрому дала визначення Американська ревматологічна асоціація (ARA): «Епізод периферичного артриту тривалістю більше 1 міс, що відзначається в асоціації з уретритом або цервіцитом». Нині до синдрому включають і постентероколітичні випадки.
Етіологія. Розрізняють дві форми уретроокулосиновіального синдрому: інфекційну ентероколітичну (епідемічну), що виникає після спалаху ентероколіту різної природи (ієрсиніозної, дизентерійної, сальмонельозної, шигельозної) та урогенітальну (спорадичну), коли клінічним проявам передує венеричне захворювання і зараження відбувається статевим шляхом.
Патогенез. Хламідії — це мікроорганізми, що виявляються в епітелії уретри, кон’юнктиви та цервіциту. У випадку статевого зараження в сечостатевих органах розвивається вогнище запалення, звідки хламідії і розповсюджуються в різні тканини. При цьому виникає аутоалергічна реакція, що спричиняє розвиток захворювання.
Класифікація. Виділяють наступні форми синдрому Рейтера:
1. Гостра — тривалість захворювання до 6 міс, безслідно регресує.
2. Рецидивна, що характеризується повторними атаками, які виникають спонтанно або у зв’язку із загостренням уретриту чи хламідійною реінфекцією.
3. Первинно-хронічна — перебіг без ремісії; клінічні симптоми утримуються більше одного року.
Клінічна класифікація синдрому Рейтера представлена в табл. 6.73.
Таблиця 6.73. Клінічна класифікація синдрому Рейтера (Асоціація ревматологів України, 2004) [19]
| Ураження органа, перебіг, активність | Клінічна характеристика |
| Перебіг | Гострий;
хронічно-рецидивний |
| Ступінь активності | 0 (активність відсутня);
І (низький); ІІ (помірний); ІІІ (високий) |
| Клініко-морфологічна характеристика уражень | |
| Суглобів | Асиметричний поліартрит, рідше — оліго- чи моноартрит |
| Сечової системи | Уретрит, цистит, аднексит, пієлонефрит, ендоцервіцит |
| Органа зору | Реактивний ірит, увеїт, кон’юнктивіт, епісклерит |
| М’язово-зв’язкового апарату | Ентезопатії, тендиніти, тендовагініти, м’язовий біль, біль у п’ятках, п’яткові шпори, бурсити |
| Шкіри та слизової оболонки | Бленорагічна кератодермія, гіперкератоз, дистрофія нігтів, псоріазоподібні висипи, ерозії слизових оболонок твердого піднебіння, щік, язика, губ, везикулярні висипи на слизових оболонках з переходом до утворення виразок |
| Серцево-судинної системи | Міокардит, ендокардит, аортальна регургітація |
Приклад формулювання діагнозу: синдром Рейтера, спорадична форма, підгострий перебіг. Хронічний простатит. Поліартрит міжфалангових суглобів. функціональна недостатність суглобів ІІ ст. Афтозний стоматит.
Клінічна картина синдрому Рейтера
Уретрит починається через 7–28 днів після випадкового статевого контакту або ентероколіту. Він розпочинається не так гостро, як гонорея: виділення з уретри слизово-гнійного характеру незначні; визначаються незначні неприємні відчуття в уретрі вранці під час сечовипускання. Уретрит може бути переднім або тотальним з простатитом, однак больові і відчуття і дифузія у багатьох випадках відсутні. Приблизно через 1–1,5 міс після сечостатевої інфекції або загострення хронічного вогнища розвивається артрит.
Артрит при синдромі Рейтера має наступні клінічні прояви:
- асиметричність ураження;
- сосископодібна дефігурація пальців стоп;
- псевдоподагрична симптоматика (залучення суглобів великого пальця стопи);
- біль у п’ятах у результаті розвитку тендиніту, бурситів, запалення ентезисів, швидкого виникнення шпор;
- утворення плоскої стопи в результаті ураження суглобів і зв’язкового апарату;
- ураження суглобів верхніх кінцівок при гострому ентероколіті та хронічному прогресуючому перебігу захворювання;
- виникає сакроілеїт за даними рентгенологічного дослідження.
Позасуглобові клінічні прояви захворювання наведені в табл. 6.74.
Таблиця 6.74. Варіанти синдрому Рейтера
| Епідемічний варіант | Виникає після ієрсиніозного, шигельозного та іншого коліту, який виявляють переважно в літньо-осінній період у несприятливій санітарно-епідеміологічній ситуації. При цьому варіанті може виявлятися і урогенітальна інфекція (тобто може спостерігатися змішана інфекція) |
| Спорадичний варіант | Пов’язаний з негонококовими уретритами, спричиненими хламідіями |
Діагностичні критерії синдрому Рейтера:
- серонегативна асиметрична артропатія (переважно нижніх кінцівок) плюс 1 або декілька наступних критеріїв:
- уретрит/цервіцит;
- дизентерія;
- запальні зміни з боку очей;
- ураження шкіри/слизових оболонок: баланіт, виразка слизової оболонки ротової порожнини і кератодермія.
Необхідно виключити такі захворювання:
- анкілозивний спондиліт;
- псоріатичний артрит;
- інші ревматичні хвороби.
Лабораторно-інструментальні критерії наявності синдрому Рейтера наведено в табл. 6.75.
Таблиця 6.75. Лабораторно-інструментальні критерії діагностики синдрому Рейтера
| Клінічний аналіз крові | Нейтрофільний лейкоцитоз, тромбоцитоз, анемія |
| ШОЕ | Підвищена |
| Посіви крові на стерильність | Результати негативні |
| СРБ | Концентрація в крові підвищена |
| Ревматоїдний фактор | Відсутній |
| Антинуклеарні антитіла | Відсутні |
| Антитіла до ієрсиній і хламідій | Визначаються |
| Загальний аналіз сечі | Піурія, бактеріурія |
| Дослідження синовіальної рідини | Лейкоцити 5000–10 000/мкл, при гострому процесі переважають нейтрофіли, при хронічному — лімфоцити або моноцити. Вміст білка підвищений, в’язкість знижена. Можуть виявлятися клітини Рейтера — васкуляризовані макрофаги (містять лімфоцити, фрагменти ядер) |
| Рентгенографія | |
| Периферичних суглобів | Артрит |
| Хребта | Спондиліт |
| Кісток таза | Сакроілеїт |
| ЕКГ | Блокади серця |
| ЕхоКГ | Аортальна недостатність |
На початку синдрому Рейтера відзначають підвищення ШОЕ, лейкоцитоз. При незначній лейкоцитурії рекомендують урологічне обстеження, аналіз секрету передміхурової залози, а жінки обстежуються гінекологом. Часто (80–90% випадків) при синдромі Рейтера виявляють HLA-B27, що важливо у разі нечіткої клінічної картини, відсутності даних про попередню інфекцію, а також позасуглобових проявів. У таких хворих у синовіальній рідині визначають помірне збільшення загальної кількості клітин за рахунок нейтрофілів, появу цитофагоцитуючих макрофагів (клітин Рейтера), наявність хламідійних антигенів і антитіл до хламідій, а також високий рівень комплементу.
У хворих з синдромом Рейтера визначають такі рентгенологічні зміни в кістках і суглобах:
- «пухкі» розростання (шпори) кісток п’ят та їх ерозій;
- періостити кісток п’ят, фаланг пальців стоп;
- асиметричні ерозії плеснофалангових суглобів;
- однобічний малопрогресуючий сакроілеїт; при хронічному перебігу можливий двобічний процес і анкілозування крижово-клубових суглобів;
- асиметрична паравертебральна осифікація з розвитком вторинного спондилоартриту.
При синдромі Рейтера характерні такі симптоми:
- молодий вік пацієнтів;
- розвиток тріади або тетради Рейтера після сечостатевої або кишкової інфекції;
- наявність гострого асиметричного артриту, переважно суглобів нижніх кінцівок з ураженням пальців стоп, ентезопатіями і бурситами п’ят;
- наявність запального процесу в сечостатевих органах, виявлення хламідій (у 80–90% хворих) в зіскрібках з шийки матки або в епітелії сечовипускального каналу.
Клінічні прояви захворювання наведені в алгоритмі 6.19 та на рис. 6.13.
| Алгоритм 6.19. Клінічні критерії діагностики синдрому Рейтера [11]
1. Хворіють переважно молоді чоловіки віком 20–40 років. 2. Захворювання найчастіше проявляється уретритом, циститом, простатитом через декілька днів (інколи через місяць) після статевого зараження або перенесеного ентероколіту. 3. Критерії ураження очей з’являються незабаром після уретриту і проявляються кон’юнктивітом, іритом, іридоциклітом, увеїтом, кератитом, ретробульбарним невритом. 4. Головною ознакою захворювання є ураження суглобів, яке виникає через 1–1,5 міс після гострої сечостатевої інфекції або її загострення. Виникає асиметричний артрит з ураженням колінних, гомілкових, плеснофалангових і міжфалангових суглобів. Часто спостерігаються запалення ахіллового сухожилля, бурсити в ділянці п’яток, що характеризується сильним п’ятковим болем з можливим розвитком п’яткових шпор. 5. У 30–50% хворих уражаються слизові оболонки (стоматит, глосит), шкіра (гіперкератоз, папули, плями); на голівці статевого члена та слизовій оболонці щік можуть з’явитись виразки. 6. У 10–30% хворих може виникати лімфоцитопатія (безболісне збільшення лімфовузлів), ураження серця (міокардит, вторинна кардіоміопатія), легень (пневмонія, плеврити), НС (поліневрити), нирок (гломерулонефрит, амілоїдоз), тривала субфебрильна температура тіла. 7. Визначають хламідії в 80–90% у зіскрібках епітелію сечовипускального каналу чи каналу шийки матки. 8. У крові визначають помірний лейкоцитоз, підвищення ШОЕ, гіпохромну анемію. 9. У сечі спостерігають лейкоцитурію. 10. Критерії дослідження секрету простати: більше 10 лейкоцитів у полі зору. 11. Позитивні неспецифічні реакції на запальний процес: збільшення альфа2-глобулінів, вмісту сіалових кислот, фібрину, серомукоїду, позитивний С-реактивний протеїн, ревматоїдний фактор не визначається. 12. У синовіальній рідині визначають хламідійні антитіла. 13. Визначається наявність HLA-B27-фактора. 14. Рентгенологічно визначають остеопороз, асиметричне звуження суглобової щілини, пізніше — ерозивно-деструктивні зміни, п’яткові шпори та їх ерозії (патогномонічна ознака), інколи ознаки сакроілеїту. |
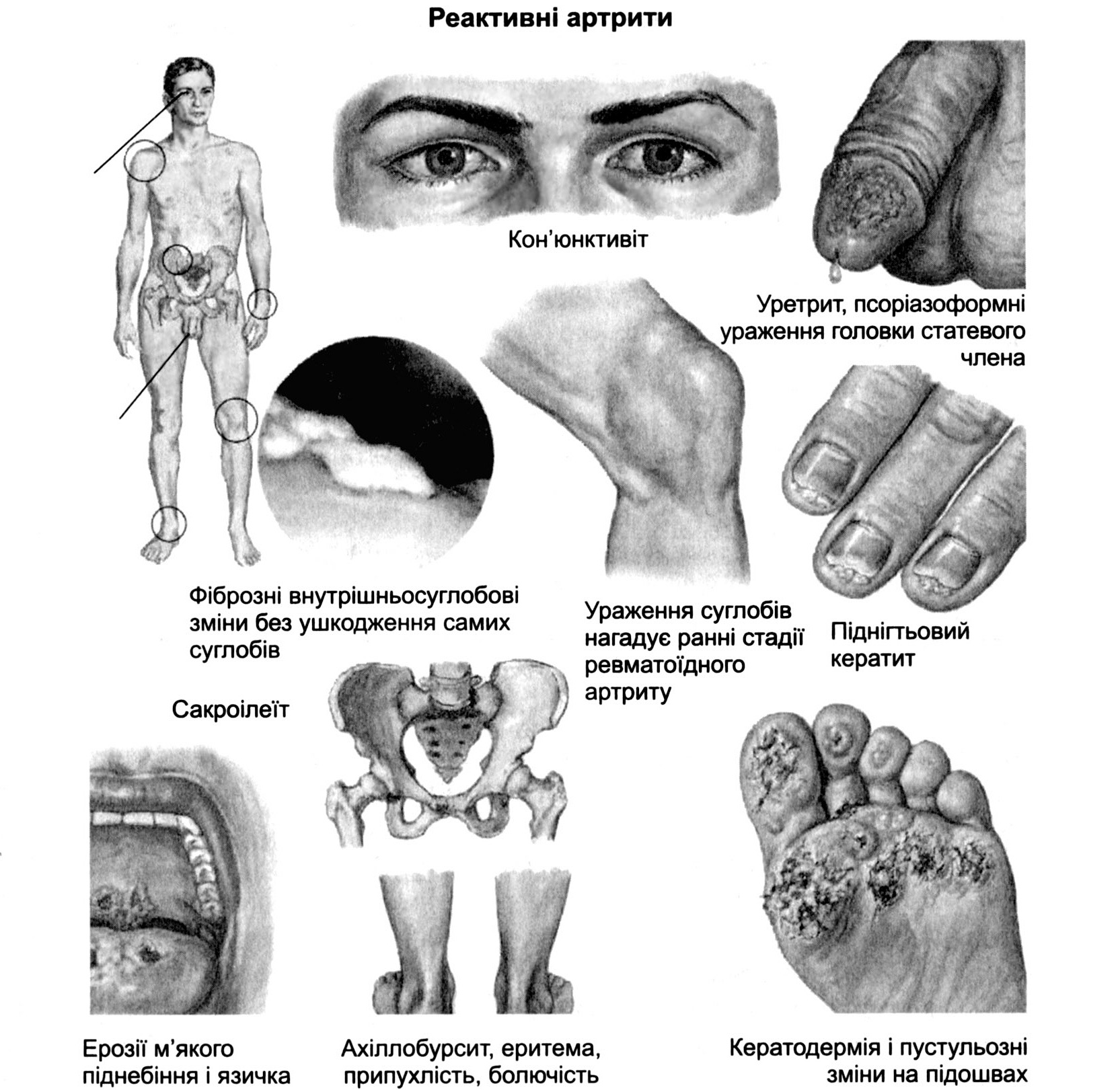
Рис. 6.13. Клінічні прояви синдрому Рейтера та інших РеА (за Ф. Неттером)
Лікування РеА
Метою лікування РеА є усунення тригерної інфекції, досягнення стійкої ремісії. Тривала (>3 міс) терапія ГК в дозі ≥7,5 мг/добу вимагає призначення комбінованих препаратів кальцію (1000–1500 мг/добу) і вітаміну D, які окрім кальцію та вітаміну D містять остеотропні мінерали. Можливе застосування пульс-терапії метилпреднізолоном (без циклофосфаміду) як доповнення до стандартної терапії при рецидивах і торпідному перебігу. Мета призначення антимікробних засобів — ерадикація збудника при хламідійному уретриті із сечостатевої системи. Останнім часом асортимент препаратів для лікування РеА значно розширився, що сприяє підвищенню ефективності терапії захворювання. Перелік препаратів, які застосовуються для лікування РеА, та особливості їх застосування наведено в табл. 6.76.
Таблиця 6.76. Методи медикаментозного резистентного лікування РеА
| Препарати | Умови та види терапії | Особливості призначення препаратів |
| Антимікробна терапія | Виявлення вогнищ тригерної інфекції | Застосовують відповідно до чутливості мікроорганізмів та повної ерадикації. Здійснюють мікробіологічний контроль |
| Хламідійна інфекція підтверджена | Необхідно обстежувати і лікувати не лише хворого, але й постійного статевого партнера | |
| Кишкова інфекція | Антимікробна терапія, як правило, неефективна | |
| НПЗП | Неселективні: диклофенак 100–150 мг/добу в 3 прийоми | Призначають молодим особам без факторів ризику розвитку НПЗП-гастропатій |
| ЦОГ-2-селективні: целекоксиб 100–200 мг 2 рази на добу; мелоксикам 7,5–15 мг/добу; німесулід 100–200 мг 2 рази на добу; еторикоксиб 90 мг/добу | Показані особам з ризиком розвитку НПЗП-гастропатій | |
| ГК | Локальна терапія: в порожнину суглоба або періартикулярно вводять бетаметазон, метилпреднізолон, тріамцинолон або гідрокортизон. У крижово-клубові суглоби ГК вводять під контролем КТ (бетаметазон по 0,25–2 мл внутрішньосуглобово або періартикулярно в ділянку ураженого суглоба не частіше 1 раз на 1–3 міс в той самий суглоб залежно від дози та розміру суглоба) | Застосовують при синовіті, резистентному до НПЗП, непереносимості НПЗП за умови виключення інфекційного артриту |
| Системна терапія ГК в низьких і середніх дозах (не більше 10 мг/добу преднізолону) | Показана при тяжкому перебігу РеА з системними проявами і за наявності протипоказань до прийому цитостатиків і НПЗП (вагітність, період лактації, непереносимість) | |
| Локальна терапія при позасуглобових проявах | При кон’юнктивіті застосовують краплі, що містять ГК. У разі іридоцикліту використовують інстиляції, субкон’юнктивальні ін’єкції. Місцеву ГК-терапію призначають при ураженні інших оболонок — стоматиті, баланіті, баланопоститі | |
| Сульфасалазин | Призначають в дозі 2–3 г/добу (частіше 2 г/добу) протягом багатьох місяців | Є препаратом першого ряду при затяжному і хронічному перебігу захворювання, у разі відсутності ефекту від симптоматичної терапії протягом ≥3 міс. Позитивні результати відзначають при лікуванні постентероколітичного РеА. Препарат зменшує вираженість ознак запалення в периферичних суглобах. Після 6 міс терапії позитивні результати спостерігаються у 62% випадків |
| Метотрексат, азатіоприн, циклофосфамід | Показання ті самі, що й для призначення сульфасалазину. Метотрексат призначають у разі неефективності сульфасалазину; починають з дози 7,5 мг і поступово підвищують до 15–20 мг/тиж | |
| D-пеніциламін, солі золота, гідроксихлорохін |
Малоефективні | |
| Інгібітори фактора некрозу пухлини-альфа (інфліксимаб) | Застосування доцільне при тяжких формах РеА, резистентних до лікування іншими базисними засобами. Купіруються всі прояви хвороби (артрит, спондиліт, ентезити, гострий передній увеїт) |
Схему застосування антибіотиків при хламідійному РеА наведено в табл. 6.77.
Таблиця 6.77. Антибактеріальна терапія урогенітального хламідіозу при резистентній формі РеА
| Антибіотики | Добова доза | Тривалість курсу (діб) |
| Макроліди | ||
| Спіраміцин | 9 млн од. у 3 прийоми | 28 |
| Азитроміцин | 1,0 г в 1-й день, потім 0,5 г в 1 прийом | 29 |
| Рокситроміцин | 0,3 г в 2 прийоми | 30 |
| Кларитроміцин | 0,5 г в 2 прийоми | 30 |
| Тетрацикліни | ||
| Тетрациклін | 2,0 г в 4 прийоми | 30 |
| Метациклін | 0,9 г в 3 прийоми | 30 |
| Доксициклін | 0,3 г в 3 прийоми | 30 |
| Миноциклін | 0,2 г в 2 прийоми | 30 |
| Фторхінолони | ||
| Офлоксацин | 0,6 г в 2 прийоми | 28 |
| Ципрофлоксацин | 1,5 г в 2 прийоми | 28 |
| Пефлоксацин | 0,8 г в 2 прийоми | 28 |
| Ломефлоксацин | 0,4–0,8 г в 1 або 2 прийоми | 28 |
Лікування РеА хламідійної природи розглянуто в алгоритмі 6.20.
| Алгоритм 6.20. Диференційовані стандарти лікування РеА різної етіології [11]
Крок 1. Етіологічне лікування. 1. Етіологічне лікування при хламідійних артритах із застосуванням антибіотиків груп тетрациклінів, макролідів та фторхінолонів:
2. Етіологічне лікування при ієрсиніозній інфекції:
Крок 2. Базисне лікування:
Крок 3. Протизапальне лікування:
При хронічному перебігу захворювання базисними є амінохінолінові препарати (хлорохін по 250 мг/добу чи гідроксихлорохін по 200 мг/добу). Крок 4. Місцеве лікування запального вогнища в сечостатевій системі:
Крок 5. Застосування імуномодуляторів з метою підвищення реактивності організму при хронічному торпідному перебігу захворювання:
|
Ефективність антибактеріальної терапії при РеА підтверджується такими даними:
- своєчасне лікування уретриту запобігає розвитку артриту;
- зменшується тривалість суглобової атаки;
- антибіотики незначно впливають на перебіг хронічного ентерогенного артриту;
- тетрациклін (доксициклін) пригнічує експресію матриксних металопротеїназ;
- антибіотики впливають на тривалість та прогноз постентероколітичного артриту (здійснюють швидку елімінацію збудника).
Особливості лікування хворих із синдромом Рейтера [19]
Хламідійна інфекція тяжко піддається антибактеріальному лікуванню, оскільки цей мікроорганізм має певний цикл розвитку з чергуванням утворення елементарних і ретикулярних тілець. Лікування синдрому Рейтера здійснюють з використанням макролідів або тетрациклінів, а фторхінолони (гатифлоксацин та ін.) є препаратами другого ряду. Курс лікування триває 4 тиж з наступним щомісячним бактеріологічним контролем упродовж 3 міс. За умови усунення урогенітальної інфекції рідше виникають рецидиви. У випадку урогенітального артриту хламідійна інфекція більш стійка до антибіотиків, ніж при уретриті, неускладненому суглобовому синдромі. Неускладнений урогенітальний хламідіоз розвивається переважно за 7–10 днів. Трихомонадний артрит лікують метронідазолом по 0,5 г 2–3 рази на добу протягом 7–10 днів. Лікування синдрому Рейтера включає призначення НПЗП і ГК внутрішньосуглобово, однак при агресивному перебігу суглобового синдрому застосовують метотрексат (по 10–20 мг/тиж протягом 1,5–4 міс) або азатіоприн.
Особливості лікування постентероколітичних артритів
Застосовують антибактеріальні препарати (тетрациклін, до якого чутливі всі ентеробактерії, протягом як мінімум 2 тиж), однак антибактеріальна терапія у таких пацієнтів неефективна. У таких випадках призначають спочатку НПЗП, а за необхідності — метотрексат, азатіоприн, солі золота, однак контрольні дослідження з вивчення ефективності цих препаратів не здійснювалися. Таким хворим показане фізіотерапевтичне і санаторно-курортне лікування із застосуванням радонових, сірководневих ванн та грязелікування.
Критерії якості лікування:
1. Нормалізація чи зменшення вираженості клінічних проявів захворювання.
2. Відсутність збудника у зіскрібках/мазках, відсутність або зниження титру специфічних антихламідійних антитіл у полімеразній ланцюговій реакції.
Прогноз. У переважній більшості випадків прогноз РеА сприятливий: повне одужання наступає через 6–12 міс, спостерігається у 80–90% пацієнтів, однак можливі рецидиви захворювання та його перехід у хронічну форму.
Профілактика. Первинна профілактика передбачає дотримання вимог санітарії та гігієни, лікування уретритів, циститів, простатитів, пієлонефритів, гінекологічних хвороб, ретельний вибір статевого партнера. Вторинна профілактика спрямована на тривале застосування препаратів базисного ряду (хлорохін, гідроксихлорохін), а також адекватне лікування захворювання сечостатевої системи. У випадку виявлення у пацієнтів хламідійної інфекції необхідно провести обстеження і лікування їхніх статевих партнерів, які можуть бути безсимптомними носіями хламідій.