Гломерулонефрит (ГН) — двобічне, переважно імуноопосередковане ураження нирок, головним чином клубочків із залученням у патологічний процес частково канальців, інтерстиціальної тканини та судин. Розрізняють первинний та вторинний ГН. Первинний (ідіопатичний) ГН — хвороба з первинним ураженням нирок. Вторинний ГН — ураження нирок у межах системного чи іншого захворювання, а також унаслідок лікувальних втручань.
Етіологія. Етіологічним чинником ГН в класичному варіанті є гемолітичний стрептокок групи А, однак збудником захворювання може бути стафілокок, пневмокок, мікоплазми, адено- та риновіруси, вірус гепатиту В. До факторів ризику належать щеплення, алергічні реакції, переохолодження організму.
Патогенез ГН представлений у схемі 5.1.
5.1.1. Гострий гломерулонефрит
Гострий гломерулонефрит (ГГН) часто не діагностують своєчасно; він частіше виникає у дітей, підлітків і юнаків (віком до 18 років), у 2–3 рази частіше у чоловіків, ніж у жінок.
Етіологія. Найбільш частою причиною ГГН є β-гемолітичний стрептокок групи А і шкірні штами — М-2, М-49, а також віруси (гепатиту, кору), малярія, шистосомоз. Встановлено, що латентний період між інфікуванням і появою симптомів ураження нирок триває 7–21 день.
До неінфекційних етіологічних чинників належать токсичні речовини (алкоголь), ендогенні антигени (при дифузних захворюваннях сполучної тканини, онкопатології), медикаменти (препарати золота, вісмуту, літію, D-пеніциламін, вакцини, сироватки) тощо.
Основні причини ГГН [12]
Первинні
- Інфекційні:
- постстрептококовий ГГН;
- непостстрептококові ГГН:
- бактеріальні (при інфекційному ендокардиті, пневмококовій пневмонії, сепсисі, черевному тифі, менінгококцемії, вторинному сифілісі);
- вірусні (гепатит В, інфекційний мононуклеоз, епідемічний паротит, віруси Коксакі і ЕСНО та ін.);
- паразитарні (малярія, токсоплазмоз).
- Неінфекційні:
- медикаментозні;
- IgA-нефропатія (хвороба Берже).
Вторинні
- Системні захворювання (системний червоний вовчак, системні васкуліти, синдром Гудпасчера, Шенлейна — Геноха та ін.).
- Змішані (поствакцинальні, після введення сироваток тощо).
Основні ланки патогенезу захворювання (схема 5.1):
1) утворюються антитіла до базальної мембрани клубочків та імунокомплекси, що спричиняють ушкодження клубочків;
2) вивільнюються лізосомальні ферменти;
3) активується кінін-калікреїнова система під впливом циркулюючих імунокомплексів, що сприяє підвищенню проникності базальної мембрани та внутрішньосудинного згортання і надалі — загибелі клубочків;
4) активуються гуморальні ланки імунітету та виникає недостатня клітинна ланка (Т-супресорів).
| Антигенна стимуляція (бактерії, віруси, мікоплазми) |
| ↓ |
| Формування комплексів (антиген, антитіло, комплемент С3) |
| ↓ |
| Фіксація циркулюючих імунних комплексів у клубочках (формування субендотеліальних, інтрамембранозних, субепітеліальних) |
| ↓ |
| Синтез цитокінів |
| ↓ |
| Хемотаксис поліморфноядерних мієлоцитів, моноцитів, еозинофілів; активація протеолітичних ферментів |
| ↓ |
| Розчинення генетично чужих фіксованих імунних комплексів |
| ↓ |
| Ушкодження капілярів клубочків, порушення мікроциркуляції (збільшення проникності їхньої базальної мембрани для компонентів плазми) |
| ↓ |
| Підвищення системи згортання крові, активація агрегації тромбоцитів, збільшення синтезу тромбоксану А2 |
| ↓ |
| Некроз клубочків |
Схема 5.1. Основні ланки патогенезу ГН
Генетика. Розвиток ХГН генетично детермінований. Відомо, що схильність до IgA-нефропатії наявна в людей — носіїв окремих локусів, яких на сьогодні відомо щонайменше 7. У розвитку фокально-сегментарного гломерулосклерозу описаний генетичний дефект подоцитів, зумовлений декількома мутаціями генів, які кодують основні структурні білки щілиноподібної діафрагми: нефрин (NPHSI, 19g13) спричиняє тяжкий природжений ГН у фінів, успадковується аутосомно-рецесивним шляхом; подоцин (NPHS2/lg25-31) відмічається в 50% хворих дітей із сімейним фокально-сегментарним гломерулосклерозом із ГН, резистентним до терапії ГК, та у спорадичних випадках у дорослих; CD2AP спричиняє форми фокально-сегментарного гломерулосклерозу із пізнім початком; α-актинін-4 (ACTN4 19g13) — сімейний фокально-сегментарний гломерулосклероз у людей різного віку, переважно дорослих, із тяжким перебігом, раннім та швидким розвитком ХНН; успадковується аутосомно-домінантним шляхом. Саме тому при морфологічному визначенні фокально-сегментарного гломерулосклерозу рекомендується генетичне дослідження.
У розвитку ГН із мінімальними змінами відіграє роль ген, що кодує фактори патогенезу цієї хвороби і міститься на хромосомі 2р12р13.2. Формування мезангіокапілярного ГН, можливо, пов’язане з генетично детермінованою недостатністю окремих компонентів комплементу. Сьогодні вдалося ідентифікувати окремі мутації гена, що кодує С3-конвертазу (фактор Н-комплементу).
Класифікація ГН запропонована Київським науково-дослідним інститутом урології та нефрології в 1995 р. Згідно з цією класифікацією виділяють такі форми ГН:
1. ГГН.
Варіанти перебігу:
- сечовий синдром;
- нефротичний синдром.
Додаткові характеристики:
- затяжний перебіг;
- АГ;
- гематуричний компонент;
- транзиторна ниркова недостатність.
2. Швидкопрогресуючий ГН.
Варіанти перебігу:
- сечовий синдром;
- нефротичний синдром.
Стадії:
- доазотемічна;
- азотемічна.
3. ХГН:
- первинно-хронічний;
- вторинно-хронічний.
Варіанти перебігу:
- сечовий синдром;
- нефротичний синдром.
Стадії:
- догіпертензивна;
- гіпертензивна;
- ХНН.
Фази:
- загострення;
- ремісії.
За кордоном використовують класифікацію ГН, наведену в табл. 5.4.
Таблиця 5.4. Практична класифікація ГН
| ГН | Синдром | Активність (фаза) | Наявність гіпертензії | Функція нирок |
| Гострий | Сечовий
Нефротичний Нефритичний |
Активація
Ремісія |
Є
Немає |
Без порушення функції
З порушенням функції, ступінь |
| Хронічний | Сечовий
Нефротичний Нефритичний |
Активація
Ремісія Загострення |
Є
Немає |
Без порушення функції
З порушенням функції, ступінь |
| Швидкопрогресуючий | Є
Немає |
Без порушення функції
З порушенням функції, ступінь |
Слід зазначити, що у практичній роботі нефрологи користуються морфологічною класифікацією. Відомо, що клінічні прояви ГН корелюють з патоморфологічною картиною: агресивніше ураження нирок супроводжується тяжкою клінічною картиною. Інколи ГН проявляється тільки асимптоматичною гематурією або рецидивуючою масивною гематурією; в інших випадках — асимптоматичною мікрогематурією з протеїнурією. ГН буває вторинним або з розвитком системного васкуліту.
Морфологічна класифікація ГН [4]
І. Проліферативні форми:
а) гострий дифузний проліферативний ГН;
б) екстракапілярний (швидкопрогресуючий) ГН з півмісяцями:
- ГН з імунними змінами (антитільний ГН, імунокомплексний ГН);
- малоімунний ГН;
в) мезангіопроліферативний ГН:
- IgA-нефропатія;
г) мезангіокапілярний ГН І, ІІ, ІІІ та IV типів.
ІІ. Непроліферативні форми:
а) хвороба мінімальних змін (ГН із мінімальними змінами) — «ліпоїдний нефроз»;
б) мембранозний ГН;
в) фокально-сегментарний гломерулосклероз (п’ять гістологічних варіантів хвороби — класичний, клітинний, перикапілярний, колапсуючий, tip-варіант).
Клінічна картина різних ГН залежно від патоморфологічного типу представлена в табл. 5.5. Морфологічні типи ГН наведені на рис. 5.1.
Таблиця 5.5. Морфологічні форми ГН та їх клінічні прояви
| Морфологічний тип | Клініко-лабораторні прояви |
| ГН з мінімальними змінами клубочків | Нефротичний синдром, особливо у дітей |
| Гострий дифузний проліферативний ГН | Гострий нефротичний синдром |
| ГН з півмісяцями (швидкопрогресуючий ГН) | Прогресуюча ниркова недостатність |
| Мезангіопроліферативний ГН | Сечовий синдром, нефритичний або нефротичний синдром, асимптоматична гематурія |
| Мезангіокапілярний (мембранопроліферативний) | Гематурія, протеїнурія, гострий нефритичний або нефротичний синдром |
| Мембранозний ГН | Нефротичний синдром у дорослих |
| Фокально-сегментарний гломерулосклероз (гіаліноз) | Гематурія, протеїнурія, нефротичний синдром |
| Фібропластичний ГН | Протеїнурія, нефротичний синдром |

Класифікація хронічних ниркових захворювань наведена в табл. 5.6.
Таблиця 5.6. Класифікація хронічних ниркових захворювань (CRD) (The Nathional Kidney Foundation, 2001)
| Стадія | Ступінь вираженості | Клубочкова фільтрація, мл/хв |
| 0 | Фактори ризику | >90 |
| І | Ураження нирок з нормальною чи незначно зниженою клубочковою фільтрацією | 70–90 |
| ІІ | Легкий ступінь | 60–69 |
| ІІІ | Середній ступінь | 30–59 |
| ІV | Тяжкий ступінь | 15–29 |
| V | Ниркова недостатність | <15 |
Приклади формулювання діагнозу:
1. ГГН, нефротичний синдром, АГ.
2. ХХН І стадії (G1, А2). ХГН у фазі загострення, нефротичний синдром, активна фаза.
3. Гіпертонічна хвороба ІІ стадії, II ступінь. Серцево-судинний ризик III ступеня. Ускладнення: ХХН ІІ стадії (G1, А2): гіпертензивна нефропатія. Анемія II ступеня.
4. Системний червоний вовчак, підгострий перебіг, активність ІІ ступеня з ураженням суглобів (поліартрит), легень (правобічний ексудативний плеврит), нирок (ХХН IV стадії (G4, А3)). Мембранозно-проліферативний люпус-нефрит.
У давнину лікарі діагностували захворювання нирок за допомогою огляду сечі в склянці та визначення властивостей пульсу (див. кольорову вкл., рис. 17).

У діагностиці ХХН використовують різні категорії альбумінурії та протеїнурії (табл. 5.7), ШКФ за допомогою цистатину С та індикаторні смужки для визначення прихованої гематурії.
Таблиця 5.7. Категорія альбумінурії і протеїнурії (адаптовано за KDIGO, 2012)
| Показники | Категорії | ||
| Норма або незначне підвищення | Помірно підвищена* | Значно підвищена | |
| Альбумінурія (мг/добу) | <30 | 30–300 | >300 |
| Протеїнурія (мг/добу) | <150 | 150–500 | >500 |
Співвідношення альбумін/креатинін сечі:
|
<3
<30 |
3–30
30–300 |
>30
>300 |
Співвідношення протеїн/креатинін сечі:
|
<15
<150 |
15–50
150–500 |
>50
>500 |
| Оцінка за допомогою тест-смужок | «–» або сліди | Від слідів до «+» | ≥«±» |
Примітка. *Термін «мікроальбумінурія», що використовувався раніше, зараз замінено на термін «помірно підвищена альбумінурія».
При ХХН здійснюють оцінку клубочкової фільтрації на основі цистатину С (розрахункова ШКФ цистатину С), однак інтерпретувати розрахункову ШКФ цистатину С слід обережно у пацієнтів із неконтрольованим захворюванням щитоподібної залози, оскільки значення розрахункової ШКФ цистатину С можуть бути помилково підвищені при гіпотиреозі та знижені при гіпертиреозі (NICE, 2014). У нефрології визначають співвідношення альбумін/креатинін, але воно мало застосовується.
Не слід встановлювати діагноз ХХН за таких показників: розрахункова ШКФ за креатиніном у межах 45–59 мл/хв/1,73 м2; розрахункова ШКФ цистатину С >60 мл/хв/1,73 м2; відсутність іншого маркера (NICE, 2014).
Згідно з рекомендаціями NICE (2014) для тестування на наявність гематурії слід використовувати індикаторні смужки, а не мікроскопію сечі і оцінювати додатково у разі отримання результату 1+ або більше. Не варто використовувати мікроскопію сечі для підтвердження позитивного результату. Два із трьох позитивних тестів за допомогою смужки слід розцінювати як підтвердження наявності персистуючої прихованої гематурії.
Критерії діагностики ГГН наведені в алгоритмі 5.1.
| Алгоритм 5.1. Критерії діагностики ГГН [2]
Крок 1. Клінічні критерії діагностики:
Крок 2. Лабораторно-морфологічні критерії діагностики:
|
Порівняльні критерії діагностики гострого, підгострого і хронічного ГН наведено в алгоритмі 5.2.
| Алгоритм 5.2. Критерії діагностики різних форм ГН
І. Клінічні критерії ГГН: 1) сечовий синдром: гематурія, олігоурія, протеїнурія, епітеліальні клітини, зменшення клубочкової фільтрації; 2) набряковий синдром: набряки обличчя та повік виникають вранці, можливі анасарка, гідроторакс, асцит, гідроперикард, селективна або неселективна протеїнурія (до 60–90 г/л); 3) синдром СН (ціаноз, задишка, набряки, збільшення печінки); 4) мозковий синдром: головний біль, погіршення зору, підвищена м’язова та психічна збудливість, зниження слуху, безсоння, ангіоспастична енцефалопатія (еклампсія) з розвитком тонічних та клонічних судом; 5) синдром запального ураження клубочків: біль у попереку, гарячка, лейкоцитоз, прискорена ШОЕ, гіпо- та гіперглобулінемія. ІІ. Клінічні критерії ХГН: 1) сечовий синдром: протеїнурія (до 3 г/добу), циліндрурія (гіалінові, зернисті циліндри), еритроцитурія, рідко — лейкоцитурія (зумовлена ексудацією капсули клубочка та реактивним інтерстиціальним запаленням); 2) нефротичний синдром супроводжується протеїнурією більше 3 г/добу з розвитком набряків на ногах, під очима, анасарки, гіпоальбумінемії, зі збільшенням α2-глобулінів, виникненням диспротеїнемії, гіперхолестеринемії, гіперкоагуляції; перебіг прогресуючий та рецидивуючий; 3) гіпертензивний синдром з розвитком ознак ГЛШ, розладів мозкового кровообігу, гіпертензивної ретинопатії, коронарної недостатності (нині доведено, що протеїнурія та АГ є клінічними маркерами прогресування захворювань нирок); 4) астенічний синдром: загальна слабкість, швидка втомлюваність, безсоння; 5) анемічний синдром: зниження рівня гемоглобіну та еритроцитів; 6) синдром ДВЗ: високий рівень продуктів деградації фібрину в плазмі крові, зниження рівня антитромбіну ІІІ та фібринолітичної активності, зниження протромбінового індексу, підвищення агрегації тромбоцитів; спочатку гіпер-, а потім гіпофібринемія; 7) змішаний варіант ГН. ІІІ. Клінічні критерії швидкопрогресуючого ГН: 1) сечовий синдром; 2) нефротичний синдром; 3) гіпертензивний синдром; 4) астенічний синдром; 5) мозковий синдром з ознаками енцефалопатії; 6) синдром СН; 7) синдром ДВЗ. УЗД нирок недостатньо інформативне, спостерігається підвищення ехогенності нирок. Ренографія та сцинтиграфія дають змогу визначити дифузне зниження накопичення нукліда на пізніх стадіях захворювання; на ранніх стадіях визначаються тільки невеликі, асиметричні, секреторні та екскреторні порушення виділення нукліда. Екскреторна (внутрішньовенна) урографія дозволяє визначити тільки порушення уродинаміки (широкий сечовід, спазмована та притиснута шийка сечоводу). |
Клініко-лабораторні ознаки і перебіг ГГН ілюструє рис. 5.2.
 Рис. 5.2. Клініко-лабораторні ознаки і природний перебіг ГГН (за Ф. Неттером)
Рис. 5.2. Клініко-лабораторні ознаки і природний перебіг ГГН (за Ф. Неттером)
У практиці сімейного лікаря нерідко трапляються предиктори ризику резистентності до лікування ХГН [2, 7]: тяжкий перебіг захворювання, виражений набряковий синдром, накопичення рідини в порожнинах, висока АГ, ознаки ГЛШ, кардіомегалія, розвиток СН, ХНН, еклампсія, інсульт, тяжкі аритмії серця та тяжкі супутні захворювання (ЦД, бронхіальна астма, хронічний гепатит, цироз печінки тощо).
Протеїнурія та АГ є клінічними маркерами прогресування захворювання нирок. Усі заходи щодо зниження екскреції білка та нормалізації АТ зазвичай гальмують цей процес, однак навіть за мінімальної втрати білка та оптимальної корекції АТ більшість захворювань нирок прогресують. Отже, АГ та протеїнурія не є визначальними чинниками у прогресуванні захворювань нирок.
Стандарти діагностики ГГН та критерії переходу гострої форми захворювання у хронічну наведено в алгоритмі 5.3.
| Алгоритм 5.3. Діагностика ГГН та критерії переходу гострої форми захворювання у хронічну [2]
ГГН характеризується класичною клінічною тріадою: 1) набряками під очима та на обличчі вранці (рідина може накопичуватися у плевральній та черевній порожнинах і в перикарді); 2) розвитком АГ; 3) сечовим синдромом (мікро- і макрогематурія, циліндрурія і протеїнурія >3,5 г білка за добу). За сприятливого перебігу захворювання набряки минають і АТ нормалізується за 2–3 тиж. Ациклічний перебіг супроводжується відсутністю набряків, нормальним АТ і незначними змінами в сечі (незначна протеїнурія, мікрогематурія, питома вага сечі не змінюється). Критерії проб Нечипоренка, Амбюрже і Аддіса — Каковського — перевага еритроцитів над лейкоцитами. Критерії загального аналізу крові: знижені вміст Hb і кількість еритроцитів, лейкоцитоз, підвищена ШОЕ. Критерії запальних і реологічних змін в крові: позитивний СРБ, підвищений вміст фібриногену, гіперглобулінемія, підвищена агрегація тромбоцитів. Критерії біохімічних змін в крові: гіпопротеїнемія, диспротеїнемія, гіпоальбумінемія, збільшення α2-глобулінів, гіперхолестеринемія, гіперкоагуляція. Ускладнення:
Критерії переходу гострого ГН в хронічний:
|
Лікування при ГГН
Лікування спрямоване на максимальне зниження протеїнурії, запобігання рецидиву і розвитку резистентності до терапії та нормалізацію АТ [20, 21].
Обсяг лікування залежить від темпу прогресування ГГН:
- незначний ризик — добова втрата білка <4 г, АТ 130/80 мм рт. ст., функція нирок збережена;
- середній ризик — добова втрата білка >4–8 г, АТ >130/80 мм рт. ст., функція нирок збережена;
- високий ризик (добова втрата білка >8 г, АТ >130/80 мм рт. ст., функція нирок може бути знижена.
В алгоритмі 5.4 і табл. 5.8 наведено методи лікування ГГН.
| Алгоритм 5.4. Лікування при ГГН [2]
Крок 1. Стіл № 7а, 7б, їжа молочно-рослинна, солі — 3–4 г/добу за відсутності набряків, білка — 1 г/кг маси тіла. Дієта складається головним чином з картоплі, рису й овочів (томатів, моркви, горіхів, капусти), хліба (безсольового), ягід, фруктів, меду і цукру. У гострий період призначають розвантажувальні дні: кавуновий — 1,5 кг/добу, банановий — 1,2 кг/добу, компотний — 1,5 кг/добу, гарбузовий — 1,2 кг/добу (печеного гарбуза). Крок 2. Адекватна етіотропна терапія при стрептококовій інфекції: пеніцилін до 3 млн ОД/добу, напівсинтетичні пеніциліни (оксацилін, ампіцилін) до 2 млн ОД/добу, захищені пеніциліни (амоксицилін) 1 г/добу. Крок 3. Патогенетичне лікування з пригніченням аутоімунних реакцій:
Крок 4. Корекція АТ при АГ із застосуванням нефропротекторів:
Крок 5. Антикоагулянтна та тромбоцитарна терапія:
Крок 6. Корекція порушень ліпідного обміну при нефротичному синдромі (аторвастатин, пітавастатин та симвастатин), фібрати. |
Таблиця 5.8. Патогенетична терапія з урахуванням варіанта ГН
| Препарати | Доза | Тривалість застосування |
| ГГН із сечовим синдромом | ||
Антибактеріальні препарати з низькою нефротоксичністю:
Противірусні препарати (інтерферон) |
У загальноприйнятих дозах | 10 днів |
| За наявності інфекції — перехід на біцилін 3,5; бензатин бензилпеніциліну.
Антитромбоцитарна та антикоагулянтна терапія у випадках порушення гемостазу |
6 міс | |
| ГГН із сечовим синдромом та гематуричним компонентом | ||
| Все вищеперераховане + мембраностабілізуюча терапія.
Препарати призначаються послідовно (через 2–3 дні) для диференціації можливих побічних реакцій |
||
| Димеркаптопропансульфонат натрію | 5% 5,0 мл в/м щоденно | 1 міс |
| Диметилоксобутилфосфонілдиметилат | 100 мг/кг/добу | 1 міс |
| Хлорохін, гідроксихлорохін | 0,15 мг 2 рази на добу з переходом по 0,25 мг/добу |
5–12 міс |
| α-Токоферол | 50 мг/добу | 5–12 міс |
| Препарати | Доза | Тривалість застосування |
| ГГН із нефротичним сечовим синдромом | ||
| І етап: ГК — преднізолон або метилпреднізолон | 1 мг/кг/добу з наступним зниженням до 2,5 мг щотижня |
6–8 тиж |
| ІІ етап: ГК — преднізолон або метилпреднізолон
Цитостатики:
|
0,5 мг/кг | 6 тиж до ліквідації або зменшення вираженості симптомів |
| 6 тиж до ліквідації або зменшення вираженості симптомів | ||
| 0,2 мг/кг/добу
2 мг/кг/добу 2–3 мг/кг/добу |
||
| ІІІ етап (підтримувальна доза): ГК — преднізолон або метилпреднізолон
Цитостатики:
|
0,5 мг/кг через добу з відміною 5 мг щомісяця | |
| 0,1 або 1 мг/кг щоденно | 4–6 міс | |
| Швидкопрогресуючий ГН — чотирьохкомпонентна терапія | ||
| ГК: преднізолон | 90–120–150 мг/добу | До отримання ефекту |
| Або пульс-терапія | 1–1,5 г/добу в/в за 10–20 хв |
3 дні |
| + цитостатики: циклофосфамід | 150–200 мг/добу | До отримання ефекту |
| + антикоагулянти: гепарин | 20–30 тис. ОД/добу | До отримання ефекту |
| + антиагреганти: дипіридамол | 200–400 мг/добу | До отримання ефекту |
| ХГН із сечовим синдромом | ||
| Дипіридамол, пентоксифілін | У звичайних дозах | 1 міс |
| Хлорохін, гідроксихлорохін | 0,25 на ніч | 1 міс |
| Диклофенак натрію | 5–100 мг/добу | 2–3 тиж |
| ХГН із нефротичним синдромом | ||
| І етап: ГК | ||
| ІІ етап: за відсутності ефекту додати цитостатик | ||
| ІІІ етап: за високої активності призначають чотирьохкомпонентну терапію | ||
Існують особливості дозування іАПФ при захворюванні нирок (табл. 5.9).
Таблиця 5.9. Особливості дозування іАПФ у пацієнтів із захворюваннями нирок (The Task Force on FCE-inhibitors of АSC, 2004; FDA, 2003)
| Препарат | Шлях виведення, % | Звичайна доза | Доза при ХНН (КК <10–30 мл/хв) | |
| нирки | печінка | |||
| іАПФ з нирковим виведенням | ||||
| Каптоприл | 95 | 5 | 25–100 мг 3 рази на добу | 6,25–12,5 мг 3 рази на добу |
| Еналаприл | 88 | 12 | 2,5–20 мг 2 рази на добу | 2,5–10 мг 2 рази на добу |
| Раміприл | 85 | 15 | 2,5–10 мг 1 раз на добу | 1,25–5 мг 1 раз на добу |
| Периндоприл | 75 | 25 | 4–8 мг 1 раз на добу | 2 мг 1 раз на добу |
| Квінаприл | 75 | 25 | 10–40 мг 1 раз на добу | 2,5–5 мг 1 раз на добу |
| Лізиноприл | 70 | 30 | 2,5–10 мг 1 раз на добу | 2,5 мг 1 раз на добу |
| іАПФ із частковим виведенням нирками | ||||
| Спіраприл | 50 | 50 | 3–6 мг 1 раз на добу | Бажане зниження дози до 3 мг/добу |
| Фозиноприл | 50 | 50 | 10–40 мг 1 раз на добу | Бажане зниження дози до 10 мг/добу |
| Зофеноприл | 60 | 40 | 30–60 мг/добу | 30 мг/добу |
| іАПФ із позанирковим виведенням | ||||
| Моексиприл | 15 | 85 | 7,5–15 мг 1 раз на добу | 7,5–15 мг 1 раз на добу |
Особливості лікування ГГН
Базисна терапія передбачає призначення режиму, дієти (стіл № 7а, 7, 5), протимікробних або противірусних препаратів (за необхідності), діуретиків (2,4% еуфілін із розрахунку 1 мл на 10 кг маси тіла в поєднанні з фуросемідом в/в).
Лікування сечового синдрому, особливо при чітко документованому вперше виявленому сечовому синдромі після респіраторної вірусної інфекції, ангіни, переохолодження тощо, необхідно починати через 2 міс після дебюту захворювання, враховуючи час можливого розвитку спонтанної клініко-лабораторної ремісії. Лікування хворих на ГН проводять за умови рівня протеїнурії, який перевищував 0,5 г/добу без ГК; у разі прийому ГК — якщо рівень протеїнурії <0,5 г/добу (!). Хворі на ХГН та сечовий синдром підлягають лікуванню у разі загострення (підвищення рівня протеїнурії вдвічі порівняно зі стабільним рівнем до загострення; поява гематурії).
Один із можливих підходів до лікування ГН та сечового синдрому передбачає застосування дипіридамолу — антиагреганта, який пригнічує адгезію тромбоцитів між собою та до судинної стінки, має позитивну вазоактивну дію, сприяє поліпшенню мікроциркуляції, стимулює утворення простацикліну. Клінічним еквівалентом дії курантилу є антипротеїнуричний та антигематуричний ефекти в результаті покращення ниркової гемодинаміки. Монотерапія дипіридамолом доцільна при порушеннях у системі тромбоцитарно-судинної ланки гемостазу (підвищення агрегації тромбоцитів, зменшення часу їх циркуляції в судинному руслі). Препарат застосовують у дозі 200–400 мг/добу. Дипіридамол можна застосовувати паралельно з призначенням гепарину та АСК з метою впливу і на плазмові фактори тромбоутворення. Тривалість лікування становить 4 тиж з оцінкою ефективності за загальним та добовим аналізом сечі. При добовому ефекті лікування можна продовжувати до 6 міс.
Гепарин можна застосовувати у вигляді монотерапії ГН при сечовому синдромі з/без ГК, а також в комплексі з дипіридамолом та АСК. Це антикоагулянт універсальної дії, антагоніст тромбопластину, активатор проантитромбіну, який знижує активність тромбіну, збільшує фібриноліз, поліпшує мікроциркуляцію, має ліполітичну і натрійуретичну дію, антиалергічну властивість через пропердин-комплементарну систему, антагоніст гіалуронідази, пригнічує синтез альдостерону. Клінічним еквівалентом механізму дії гепарину є діуретичний та гіпопротеїнуричний ефекти. Застосовують гепарин в підшкірних ін’єкціях у навколопупкову зону двічі на добу по 10–12,5 тис. ОД кожні 12 год протягом 21 доби. Доза гепарину вважається адекватною у разі збільшення часу згортання крові у 2–3 рази в порівнянні з початковим, АЧТЧ (норма 25–35 с) повинен збільшитися у 2 рази. Слід пам’ятати, що нікотинова кислота та її похідні, анаболічні стероїди, тиреоїдин, сульфаніламідні препарати, парааміносаліцилова кислота, АСК, цитостатики, алкоголь потенціюють антикоагулянтний ефект гепарину.
У практичній нефрології перевагу слід надавати НМГ. Вони майже повністю засвоюються в організмі, довше циркулюють у крові, значно триваліше інактивують фактор Ха (Стюарта — Прауера), що дозволяє застосовувати менші добові дози. Ці препарати значно ефективніші за нефракціонований гепарин, оскільки вони переважно гальмують профазу коагуляції та дуже рідко зумовлюють тромбоцитопенію.
Надропарин вводять двічі на добу в дозах 0,6–0,8–1,0 мл відповідно до маси тіла хворого (60, 80 та понад 90 кг). Ревіпарин натрію вводять п/ш по 1750 анти-Ха-МО кожні 12 год. Курс лікування становить 21 добу.
АСК (інгібітор ферменту простагландинсинтетази) нормалізує тромбоксан-простациклінове співвідношення; призначається в невисоких дозах — 75–100 мг/добу, що практично не спричиняє побічних ефектів, однак слід пам’ятати про ульцероастмогенні властивості АСК і можливість розвитку агранулоцитозу (дуже рідко).
Мембраностабілізуюча терапія показана хворим на ГН з мінімальною та незначною протеїнурією. Застосовується комбінація препаратів, що впливають на мембрани клітин нирок шляхом корекції активності системи ПОЛ та антиоксидантної системи захисту. Лікування включає димеркаптопропансульфонат натрію (по 5 мл 5% розчину щоденно в/м протягом 1 міс.); диметилоксобутилфосфонілдиметилат (100 мг/кг на добу протягом 1 міс); α-токоферол (50 мг 1–2 рази на добу впродовж 1 міс з наступним призначенням 50 мг впродовж 2–3 міс); хлорохін (0,25 г двічі на добу) або гідроксихлорохін (0,4 г/добу протягом 6 міс, після чого ще 6 міс — у половинній дозі). Препарати призначають під час перебування хворих у стаціонарі, після чого лікування продовжують амбулаторно, щомісячно здійснюючи контрольні огляди окуліста, лабораторний контроль сечі та крові, а також трансаміназної активності крові. Можливим є застосування редукованого об’єму мембраностабілізуючої терапії (гідроксихлорохін та вітамін E), однак з меншою ефективністю.
Гіпербарична оксигенація показана хворим на ГН та сечовий синдром незалежно від рівня протеїнурії. Лікування стиснутим О2 проводиться в барокамері типу рекомпресійної малої камери на базі автомобіля ЗІЛ-131. Курс лікування становить 10–20 сеансів гіпербаричної оксигенації тривалістю 55 хв, з яких 10 хв відводиться на рекомпресію та декомпресію. Під робочим тиском хворі перебувають впродовж 45 хв. Сеанси проводять щоденно протягом 5–6 днів з наступними одно- або дводенними перервами. Щотижнево контролюють аналізи крові, сечі.
Обґрунтування застосування іАПФ у хворих на ГГН та ХГН, із сечовим синдромом незалежно від показників АТ та рівня протеїнурії. Позитивний вплив іАПФ у хворих на ХГН пов’язаний не тільки з покращенням показників гемодинаміки (системної та внутрішньониркової), але й з іншими «не гемодинамічними» ефектами іАПФ. Тривалість лікування іАПФ — 6 міс з подальшим вирішенням питання про тимчасове припинення лікування (за умови досягнення суттєвого ефекту) або його продовження до 12 міс.
З-поміж іАПФ препаратами вибору є еналаприл, лізиноприл, квінаприл, раміприл, а в разі підвищення рівня креатиніну — фозиноприл або моексиприл в середніх терапевтичних дозах. З метою антипротеїнуричного ефекту доза іАПФ підвищується в 2–4 рази від початкової. Дози іАПФ на прикладі еналаприлу: гіпотензивний ефект — 0,3–0,4 мг/кг; антипротеїнуричний — 0,5–0,8 мг/кг; протисклеротичний — 0,9–2,0 мг/кг.
Доцільне застосування іАПФ як у вигляді монотерапії, так і в комплексі з гепарином, НМГ, дипіридамолом, мембраностабілізуючою терапією, гіпербаричною оксигенацією. У випадку прогресування процесу і формування порушення функції нирок призначається терапія іАПФ або БРА в максимальній дозі (наприклад, на 30 кг маси тіла фозиноприл 5–10 мг двічі на добу або ірбесартан 75 мг/добу) в умовах стаціонару під контролем АТ (щоденно), показників азотемії (щотижня) та вмісту калію в крові.
На кожному з етапів лікування, за умов неефективності попереднього запропонованого методу або за наявності протипоказань, лікування можна припинити та віддати перевагу іншому. Однак за відсутності протипоказань лікування ГН з сечовим синдромом необхідно проводити в повному обсязі.
Критерії ефективності лікування. Оцінка ефективності лікування хворих з сечовим синдромом з/або без ГК здійснюється за динамікою протеїнурії. Виділяють 3 варіанти ефекту:
1. Ефект за протеїнурією: зменшення її в 2 та більше разів за відсутності позитивної динаміки гематурії.
2. Ефект за гематурією: зменшення гематурії в 2 та більше разів за відсутності істотних змін рівня протеїнурії.
3. Ефект за протеїнурією та гематурією.
Ефект лікування розцінюють як добрий у випадках позитивної динаміки протеїнурії та гематурії; задовільний (частковий) — при позитивній динаміці за однією з ознак. Лікування може супроводжуватися відсутністю ефекту, коли протеїнурія не зменшується або зменшується менше ніж у 2 рази, а також за відсутності аналогічної динаміки гематурії. Незалежно від виду лікування клініко-лабораторні показники можуть погіршуватися, і тоді констатують погіршення (збільшення протеїнурії) або розвиток АГ.
Критерії досягнення повної ремісії: нормалізація результатів аналізів сечі, ліквідація екстраренальних проявів ГН.
Критерії прогресування: розвиток нефротичного синдрому; збереження сечового синдрому більше року, розвиток злоякісної гіпертензії та ХНН. Обсяги лікувальних заходів зменшують поступово, після чого на 1–2 тиж рекомендовано призначати ГК.
Важливою є тактика ведення хворих із різними формами ГН (табл. 5.10).
Таблиця 5.10. Практичні аспекти ведення хворих з ГН (за матеріалами клінічного посібника КDIGO, 2012)
| І. Хвороба мінімальних змін у дорослих | |
| Лікування першого епізоду | 1. Для стартової терапії нефротичного синдрому показані ГК (ступінь І, рівень доказовості 2 В).
2. Преднізолон (або інші препарати) в еквівалентних дозах призначають у добовій дозі 1 мг/кг (однак не більше 80 мг/добу) 1 раз на добу або через день у добовій дозі 2 мг/кг (але не більше 120 мг/добу 1 раз на добу (2 С)). 3. У випадку переносимості високих доз ГК їх вводять протягом ≥4 тиж (при досягненні ремісії), однак не більше 16 тиж (якщо ремісія не досягнута) (2 С). 4. ГК відміняють поступово протягом 6 міс від початку розвитку ремісії (2 Д). 5. При відносних протипоказаннях, ЦД, психічних порушеннях, тяжкому остеопорозі та частих рецидивах хвороби показаний пероральний прийом циклофосфаміду або інгібіторів кальциневрину (2 Д) |
| Часті рецидиви та стероїдозалежність | 1. Показаний пероральний прийом циклофосфаміду в дозі 2,0–2,5 мг/кг/добу протягом 8 тиж (2 С).
2. Якщо на фоні застосування циклофосфаміду спостерігаються рецидиви, а також пацієнтам, які бажають зберігати фертильність, призначають інгібітори кальциневрину (циклоспорин у дозі 3–5 мг/кг/добу або такролімус у дозі 0,05–0,10 мг/кг/добу) впродовж 1–2 років (2 С). 3. Пацієнтам з непереносимістю ГК, циклофосфаміду та інгібіторів кальциневрину показаний прийом мофетилу мікофенолату по 500–1000 мг 2 рази на добу протягом 1–2 років (2 С). 4. При резистентності до ГК показане повторне обстеження, метою якого є виключення інших причин нефротичного синдрому |
| Підтримувальна терапія | 1. Пацієнтам з гострою нирковою недостатністю показане проведення нирковозамісної терапії з обов’язковим прийомом ГК за тією ж схемою, що при першому епізоді хвороби (2 С).
2. Пацієнтам, у яких нефротичний синдром виник уперше, не показаний прийом статинів (для корекції гіперліпідемії) та іАПФ/БРА для зниження протеїнурії за відсутності АГ (2 С) |
|
ІІ. Ідіопатичний фокально-сегментарний гломерулосклероз у дорослих (показане детальне обстеження для виключення вторинних форм захворювання) |
|
| Стартова терапія | 1. ГК та імуносупресивну терапію можна застосовувати лише при ідіопатичній формі захворювання. Стартова терапія і лікування рецидиву проводиться так само, як ХХН, з мінімальними змінами у дорослих |
| Резистентність до ГК | 1. Показаний прийом циклоспорину в дозі 3–5 мг/кг/добу, розділений на декілька прийомів, протягом ≥4–6 міс (2 В).
2. Після досягнення часткової або повної ремісії слід продовжувати прийом циклоспорину протягом 12 міс з поступовою відміною препарату (2 С). 3. Хворим із непереносимістю циклоспорину призначають комбіновану терапію мофетилу мікофенолатом та високими дозами дексаметазону (2 С) |
| ІІІ. Ідіопатична мембранозна нефропатія | |
| Відбір пацієнтів для лікування імунодепресантами | 1. Стартову терапію у пацієнтів з нефротичним синдромом можна призначати тільки за наявності однієї з наступних умов:
|
| Відбір пацієнтів для лікування імунодепресантами | 2. Імуносупресивну терапію не призначають, якщо концентрація креатиніну становить 3,5 мг/дл (>309 мкмоль/л) або ШКФ <30 мл/хв/1,73 м2, а розмір нирок за даними УЗД зменшений (<8 см завдовжки). Також імуносупресори протипоказані хворим з тяжкими, небезпечними для життя супутніми інфекціями.
Циклічна терапія ідіопатичної мембранозної нефропатії (режим Ponticelli):
3. Циклофосфамід має перевагу над хлорамбуцилом; 4. Повторна біопсія показана тільки тим хворим, у яких спостерігається швидке зниження ниркової функції (подвоєння вмісту креатиніну протягом 1–2 міс) і при цьому відсутня масивна протеїнурія (>15 г/добу). 5. Дозу циклофосфаміду і хлорамбуцилу коригують залежно від віку хворого і значення ШКФ |
| Альтернуючі режими стартової терапії |
|
Лікування ГГН згідно з рекомендаціями доказової медицини під контролем біопсії нирок:
1. Цитостатична терапія ГГН циклофосфамідом ефективна (ступінь ІІІ, рівень доказів В), а завдяки комбінації ГК з циклоспорином А у дозі 3–5 мг/кг/добу досягається ремісія (ступінь Іb, рівень доказовості А).
2. При рецидивах ГГН рекомендується повторний скорочений курс лікування високими дозами перорального преднізолону (ступінь ІІb, рівень доказовості А), а при частих рецидивах — пролонгований курс низьких доз преднізолону перорально (15 мг через день) для підтримки стероїд-індукованої ремісії (ступінь ІІb, рівень доказовості А).
3. При частих рецидивах ГН рекомендується преднізолонова терапія в комбінації з циклофосфамідом 2 мг/кг/добу впродовж 12 тиж (ступінь ІІІ, рівень доказовості В), а у разі її неефективності преднізолон комбінують з циклофосфамідом (рівень доказовості ІІ, ступінь Іb). Повторну біопсію нирок рекомендується проводити через 1 рік.
Санаторно-курортне лікування призначають не раніше ніж через 6 міс від початку захворювання (при затяжній формі — мікрогематурії, мікропротеїнурії — понад 6 міс). Рекомендують лікування на курортах Південного берега Криму та зарубіжних курортах зі спекотним та сухим кліматом.
Прогноз у дітей сприятливий, у дорослих — менш сприятливий; в 50% випадків виникають симптоми персистуючого перебігу захворювання.
5.1.2. Хронічний гломерулонефрит
ХГН становить 1–2% загальної кількості терапевтичних захворювань і є однією з частих причин розвитку ХНН.
Виділяють 4 форми (групи) ХГН:
І. За етіопатогенезом:
1. Інфекційно-імунна група: після гострого постстрептококового нефриту, рідше — після інших інфекцій.
2. Неінфекційно-імунна група: розвиток через нефротичний нефрит, латентний нефрит; сироватковий, медикаментозний ГН і захворювання внаслідок дії інших агентів, а також у зв’язку з травмою, інсоляцією, охолодженням.
3. Неінфекційно-імунна група: при системних захворюваннях (геморагічному васкуліті, вузликовому поліартеріїті, ревматоїдному артриті, системному червоному вовчаку, системній склеродермії, цирозі печінки тощо).
4. Особливі форми ХГН: постекламптичний, генетичний, радіаційний, балканський.
ІІ. За морфогенезом:
1. Проліферативний ендокапілярний.
2. Проліферативний екстракапілярний.
3. Мезангіопроліферативний.
4. Мезангіокапілярний.
5. Склерозивний.
ІІІ. Клінічні форми:
1. Нефротична.
2. Гіпертензивна.
3. Латентна (ізольований сечовий синдром).
4. Змішана (сечовий синдром + позаниркові синдроми).
5. Гематурична.
6. Підгостра швидкопрогресуюча (злоякісна).
IV. Фази:
1. Загострення — активність І, ІІ, ІІІ ступеня.
2. Ремісія.
V. Стадії:
1. ХНН.
2. ХНН відсутня.
Останнім часом ХГН реєструється навіть частіше, ніж ГГН. Це дало підставу виділити первинно-хронічну форму захворювання, оскільки не завжди ГГН переходить у хронічний.
Можливо, первинно-хронічний ГН є наслідком численних вогнищевих уражень нирок та існуючого інфекційного вогнища.
За результатами пункційної біопсії нирок виділяють такі форми ХГН:
1. Мінімальні зміни — з різким підвищенням проникності базальної мембрани, вираженою селективною протеїнурією.
2. Мембранозний — дифузне потовщення базальної мембрани капілярів, відкладення фібриноїду, гіаліну, неселективна протеїнурія.
3. Мезангіопроліферативний — поряд з вираженою проліферацією мезангіальних клітин спостерігається потовщення стінок капілярів.
4. Проліферативний (постстрептококовий ГГН, або гематуричний варіант ХГН) — проліферація клітин ниркових клубочків; може бути ендокапілярним та екстракапілярним.
5. Фібропластичний ГН — склерозування клубочків, потовщення і склероз капсули. Може бути вогнищевим і дифузним. Встановлено, що один морфологічний тип ГН може переходити в інший.
Етіологічні фактори та морфологічні форми ХГН представлені в табл. 5.11.
Таблиця 5.11. Етіологія та морфологічні форми ХГН
| Морфологічна форма ХГН | Етіологія |
| Мезангіопроліферативний ГН | IgA-нефропатія; вірус гепатиту В; хвороба Крона; синдром Шегрена; анкілозивний спондиліт; аденокарциноми ШКТ |
| Мембранозний ГН | Карциноми легені, ШКТ, молочної залози і нирки; лейкемія і неходжкінські лімфоми; системний червоний вовчак; вірус гепатиту В; сифіліс; паразити; ліки (препарати золота і ртуті, пеніциламін) |
| Мембранопроліферативний (мезангіокапілярний) ГН | Ідіопатичний; вторинний при системному червоному вовчаку, кріоглобулінемії, вірусному гепатиті С, бактеріальній інфекції, ушкодженнях клубочків ліками, токсинами |
| Фокально-сегментарний гломерулосклероз | Ідіопатичний; вторинний при серпоподібноклітинній анемії, відторгненні ниркового трансплантата, токсичній дії циклоспорину, героїну, ВІЛ-інфекції |
| Фібрино-імунний ГН | Часто асоційований з лімфомою Ходжкіна |
| Фібропластичний ГН | Результат більшості гломерулопатій |
| ГН з мінімальними змінами клубочків | ГРВІ; вакцинації; прийом НПЗП, рифампіцину, інтерферону; хвороба Фабрі; ЦД; лімфома Ходжкіна |
Клінічна картина. Клінічна картина ХГН полісиндромна з різноманіттям проявів. Усі форми ХГН мають прогресуючий перебіг; тривалий час зберігається нормальна функція нирок, на тлі якої інколи виявляють симптоми ХНН. Розрізняють сечовий, нефротичний, гіпертензивний, астенічний, анемічний синдром і синдром ДВЗ (див. алгоритм 5.2) [10, 20].
1. Латентний ГН є найбільш частою формою ХГН, що проявляється лише змінами в сечі (помірною протеїнурією та еритроцитурією); може інколи незначно і нестійко підвищуватися АТ. Захворювання має повільно прогресуючий перебіг.
2. Особливим клініко-патогенетичним варіантом ГН є підгострий (екстракапілярний, швидкопрогресуючий) ГН, при якому утворюються антитіла до власної базальної мембрани клубочків. Відбувається масивне ушкодження базальних мембран клубочків, захворювання швидко прогресує, і через 10–18 міс виникає ХНН. Патологічно визначаються як проліферативні, так і фіброзно-епітеліальні ураження з розвитком фібринозного некрозу артерій клубочків. Підгострий ГН можна запідозрити, якщо через 4–6 тиж спостерігається зниження питомої ваги сечі, підвищення вмісту креатиніну в сироватці крові, стабільно залишається високий АТ, швидко наростають зміни очного дна.
3. Гематурична форма захворювання виникає відносно рідко (6–10% випадків); вона проявляється постійною гематурією, що зрідка змінюється епізодами макрогематурії.
4. Нефротична форма виникає у 20% пацієнтів і характеризується вираженою протеїнурією (білка >3,5 г/добу), зменшенням діурезу, постійними набряками. Перебіг цієї форми захворювання помірно прогресуючий. Нефротичний синдром періодично рецидивує. Приєднання ХНН знижує інтенсивність проявів нефротичного синдрому; поступово наростає інтенсивність гіпертензивного синдрому. Поряд з цим в сечі визначають циліндрурію та мікрогематурію; в крові — анемію, підвищення ШОЕ, диспротеїнемію (гіпоальбумінемію, гіпер-α2-глобулінемію), гіперліпідемію.
5. Гіпертензивна форма виникає в 20% пацієнтів. Визначають АГ (САТ — 180–220 мм рт. ст., ДАТ — 100–140 мм рт. ст.), що супроводжується ГЛШ, ураженням судин очного дна (звуження і звивистість артерій сітківки, крововиливи і набряк диска зорового нерва) аж до розвитку інсульту при мінімальних змінах у сечі (протеїнурія не більше 1 г/добу, незначна еритроцитурія); приєднуються симптоми ХНН.
6. Змішана форма поєднує клінічні ознаки нефротичного та гіпертензивного синдромів. Це класичний варіант ХГН (виражені набряки, анасарка, олігурія, значна протеїнурія, високий рівень АТ). Описана форма захворювання має прогресуючий перебіг.
У перебігу будь-якої форми ХГН виділяють 2 стадії: компенсації і декомпенсації з розвитком ознак ХНН.
Особливості тривалого перебігу ХГН, який призводить до смерті, проілюстровано на рис. 5.3. Критерії діагностики ХГН наведено в алгоритмі 5.5.
| Алгоритм 5.5. Критерії діагностики ХГН [2]
Крок 1. Діагностика клінічних синдромів:
Крок 2. Лабораторно-інструментальні критерії діагностики:
Крок 3. Клініко-лабораторні критерії прогресування ХГН:
|
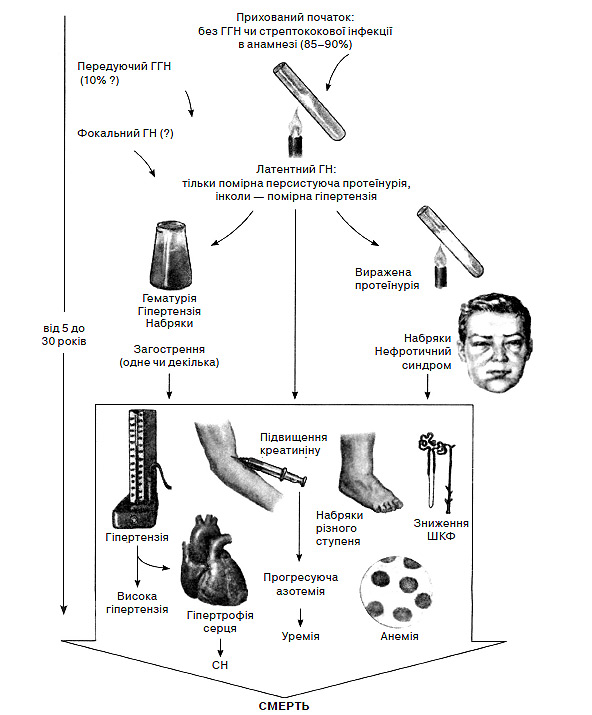
Рис. 5.3. Природний перебіг ХГН (за Ф. Неттером)
Схему лікування ХГН наведено в алгоритмі 5.6.
| Алгоритм 5.6. Лікування ХГН [2]
Крок 1. Дієтичне лікування та режим: 1. Середньодобове навантаження білком не повинно перевищувати 80–90 г. Шкідливі м’ясні, рибні відвари. Такі продукти, як оселедці, соління, сичужні гострі сири тощо, слід вилучити з раціону. Вміст солі у стравах потрібно обмежити до 6–8 г/добу. Дозволяється вживати яйця, молочні продукти, олію, багато овочів і фруктів, багатих на вітаміни С і Р (лимони, апельсини, смородина). Обсяг рідини має відповідати кількості виділеної сечі за добу. Згубно впливають на нирки алкогольні напої, тютюнопаління (підвищує синтез ендотеліну-1). 2. Рекомендується дотримуватися щадного режиму з виключенням значних фізичних та розумових навантажень, виключаються роботи у вечірні та нічні години, переохолодження, перегрів, тривале перебування у вертикальному положенні, тривала ходьба, купання у відкритих водоймах. 3. Обов’язковими є санація вогнищ інфекції при загостренні тонзиліту (пеніциліни, макроліди чи цефалоспорини, яким не властива нефротоксичність, упродовж 7–10 діб) та диспансерне спостереження. Крок 2. Патогенетичне лікування (після біопсії нирок). Проліферативний тип захворювання: А. При стероїдчутливому варіанті: преднізолон 1 мг/кг маси тіла 6–8 тиж (дозу знижують протягом 1–2 тиж до 0,5 мг/кг маси тіла щоденно, надалі відміняють по 5 мг/міс) + хлорамбуцил по 0,15 мг/кг маси тіла (6 міс) або циклофосфамід по 1,5 мг/кг. Б. Немає ефекту або рецидив захворювання: циклоспорин-А 100–150 мг/м2 на добу (до 6 міс) + преднізолон по 0,5 мг/кг маси тіла через день. Мезангіопроліферативний тип захворювання: А. При стероїдчутливому варіанті: преднізолон 1 мг/кг маси тіла через день (8–12 тиж), далі по 0,5 мг/кг маси тіла через день (9–11 міс) + хлорамбуцил по 0,15 мг/кг маси тіла (6 міс) або циклофосфамід по 1,5 мг/кг маси протягом 6 міс. Відміняють препарат по 5 мг/міс. Б. Немає ефекту: мофетилу мікофенолат 60 мг/м2 поверхні тіла, або 2–3 мг/кг/добу протягом 8–12 міс. Мембранозний тип захворювання: А. Преднізолон по 2 мг/кг маси тіла через день 8 тиж. Через 8 тиж від початку прийому преднізолону — хлорамбуцил по 0,15 мг/кг маси тіла, застосування якого закінчується разом з преднізолоном. Б. Немає ефекту: циклоспорин-А по 100–150 мг/м2 на добу (до 6 міс); преднізолон по 0,5 мг/кг маси тіла через день. Мезангіокапілярний (глобулярний) тип захворювання:
Фокальний сегментарний ГН: А. Преднізолон по 2 мг/кг маси тіла протягом 6–8 тиж; далі по 2 мг/кг через день протягом 4 тиж; відміняють по 2,5 мг/тиж. Б. Немає ефекту: циклосфосфамід по 2 мг/кг або хлорамбуцил по 0,2 мг/кг + преднізолон 2 мг/кг через день протягом 6 тиж. В. Немає ефекту: преднізолон по 0,5 мг/кг маси тіла через день та циклоспорин по 200–400 мг/м2 протягом місяця, потім преднізолон по 0,5 мг/кг маси тіла через день протягом 6 міс. Окремим хворим на ХГН будь-якого морфологічного типу у випадку гормонорезистентності та швидкого прогресування захворювання доцільне призначення пульс-терапії: 1 г метилпреднізолону 3 дні в/в — 2 курси з 3–6-денною перервою, далі — по 80 мг/добу перорально через день протягом 4 тиж. Крок 3. Симптоматична терапія. Покращення ниркового кровотоку:
Крок 4. Контроль АТ (дози та вибір препарату залежно від рівня тиску, супутніх захворювань та наявності протипоказань):
Крок 5. Сповільнення прогресивного зниження ШКФ за допомогою статинів: застосування аторвастатину, симвастатину, пітавастатину в оптимальних дозах. Крок 6. Санаторно-курортне лікування: в санаторіях Південного берега Криму (зона Місхор — Гурзуф, Ялта, Феодосія, Симеїз, Керч), у Трускавці, на курортах Байрам-Алі (Туркменістан), Бухари (Узбекистан) тощо. |
Існують різні схеми комбінованого лікування ХГН, які мають переваги над монотерапією (табл. 5.12).
Таблиця 5.12. Багатокомпонентні патогенетичні схеми лікування ХГН
| Трикомпонентна схема (без цитостатиків) |
| Преднізолон 1–1,5 мг/кг/добу всередину 4–6 тиж, потім 1 мг/кг/добу через день, далі дозу знижують на 1,25–2,5 мг/тиж до відміни + гепарин по 5000 ОД 4 рази на добу протягом 1–2 міс з переходом на клопідогрель 75 мг/добу або АСК в дозі 0,75–0,150 г/добу, або сулодексид в дозі 250 МО 2 рази на добу всередину + дипіридамол по 400 мг/добу всередину або в/в |
| Чотирикомпонентна схема Кінкайд — Сміт |
| Преднізолон по 25–30 мг/добу всередину протягом 1–2 міс, потім зниження дози на 1,25–2,5 мг/тиж до відміни + циклофосфамід по 100–200 мг протягом 1–2 міс, потім половинна доза до досягнення ремісії (циклофосфамід можна замінити на хлорамбуцил або азатіоприн) + гепарин по 5000 ОД 4 рази добу протягом 1–2 міс з переходом на еноксапарин або АСК, або сулодексид + дипіридамол по 400 мг/добу всередину або в/в |
| Схема Понтічеллі |
| 1-й, 3-й, 5-й місяць — початок терапії з пульс-терапії метилпреднізолоном — 3 дні підряд по 1000 мг/добу, наступні 27 днів — преднізолон 30 мг/добу всередину; протягом 2-го, 4-го, 6-го місяця — хлорамбуцил 0,2 мг/кг/добу |
| Схема Стейнберга |
| Пульс-терапія циклофосфамідом: 1000 мг в/в щомісячно протягом року; у наступні 2 роки — 1 раз на 3 міс; у подальші 2 роки — 1 раз на 6 міс |
Про ефективність нефропротекторної дії іАПФ при захворюваннях нирок свідчать результати досліджень з доказової медицини. У РКД NEPHROS доведено, що у пацієнтів з недіабетичною нефропатією ефективним є призначення комбінованої терапії іАПФ і АК (фелодипіну) додатково до базисної терапії. Така схема лікування забезпечує нефропротекторний ефект, а також кращий контроль АТ у пацієнтів з АГ і порушеною функцією нирок.
В іншому РКД відзначається, що хворим після трансплантації нирок і комплексної терапії з призначенням циклоспорину для корекції АТ призначали фелодипін у дозі 10 мг/добу, який характеризувався нефропротекторною дією і значно збільшував клубочкову фільтрацію нирок. Поряд з цим в іншому дослідженні при АГ доведена нефропротекторна дія іАПФ спіраприлу, який також здатний запобігати виникненню ранкових серцево-судинних катастроф (PKД HERAS).
Для лікування ХГН часто застосовують двокомпонентну (дипіридамол + гепарин), трикомпонентну (дипіридамол + гепарин + ГК) і чотирикомпонентну (дипіридамол + гепарин + ГК + цитостатик) схеми терапії (!).
При морфологічно прогнозосприятливих формах захворювання (проліферативний ГН, мезангіопроліферативний ГН) зазвичай можна досягти задовільних та добрих результатів лікування. Настає одужання або виникає тривала ремісія захворювання. У цей період хворі підлягають диспансерному спостереженню; їм призначається режим, дієта та санаторно-курортне лікування.
Однак виникнення АГ чи підвищення протеїнурії до рівня нефротичного синдрому (>3,5 г/добу) може погіршувати перебіг ХГН, прискорювати темпи прогресування і потребує за умови розвитку нефротичного синдрому морфологічної верифікації та застосування імунодепресивних препаратів. При АГ застосовують ефективні антигіпертензивні препарати (табл. 5.13).
Таблиця 5.13. Комбіноване застосування іАПФ та антагоністів кальцію при АГ у хворих на ХГН
| іАПФ | Антагоністи кальцію |
| Знижують внутрішньогломерулярний тиск | Зменшують вхід іонів кальцію в гладком’язові клітини і знижують АТ |
| Зменшують гіпертрофію клубочка | Запобігають розвитку гломерулярної гіпертрофії |
| Сповільнюють прогресування гломерулосклерозу | Зменшують розвиток гломерулосклерозу |
| Зменшують протеїнурію | Зменшують протеїнурію |
| Зменшують інтерстиціальний фіброз | Зменшують агрегацію тромбоцитів |
| Зменшують синтез проколагену | Зменшують проліферацію мезангіальних клітин |
| Розширюють еферентні артеріоли та клубочки | Розширюють аферентні артеріоли |
| Розширюють судини (зменшують синтез ангіотензину ІІ та інактивацію брадикініну) | Розширюють артеріоли |
| іАПФ | Антагоністи кальцію |
| Знижують секрецію альдостерону (перешкоджають затримці натрію та рідини) | Збільшують натрійурез |
| Покращують систолічну функцію ЛШ | Покращують діастолічну функцію ЛШ |
| Негативно не впливають на ліпідний обмін | Негативно не впливають на ліпідний обмін |
| Покращують чутливість клітин до інсуліну | Негативно не впливають на вуглеводний обмін |
Ефект лікування розцінюють як добрий у разі позитивної динаміки протеїнурії та гематурії; задовільний (частковий) — за позитивної динаміки з однією ознакою, зменшення протеїнурії або гематурії у два та більше разів. Якщо попри лікування вираженість протеїнурії та гематурії прогресивно збільшується, це свідчить про прогресування захворювання.
До критеріїв ефективності лікування ХГН належать:
- повна клініко-лабораторна ремісія: нормалізація АТ, відсутність анемії, протеїнурії, нормалізація функції нирок;
- часткова клініко-лабораторна ремісія: нормалізація функціонального стану нирок, протеїнурія <3,5 г/добу;
- поліпшення: нормалізація АТ, функціонального стану нирок, зниження добової протеїнурії до рівня <3,5 г/добу;
- без ефекту: відсутність позитивної динаміки клініко-лабораторних показників;
- погіршення: негативна динаміка клініко-лабораторних показників.
Загальними показаннями до призначення ГК є висока активність ГН з нефротичним синдромом, наявність у морфологічному матеріалі за даними світлової мікроскопії проліферативних процесів, а також інфільтрація поліморфно-ядерними лейкоцитами та/або моноцитами.
У 1982 р. H.J. Dinant із групою лікарів Національного інституту здоров’я у Вашингтоні (США) запропонували використовувати у хворих з люпус-нефритом пульс-терапію циклофосфамідом — 1 г препарату 1 раз на місяць протягом 5–6 міс. З 1987 р. цей вид лікування застосовують і під час лікування хворих на ГН із нефротичним синдромом.
ГК та цитостатики при лікуванні ХХН [2, 3, 7]
Показання до застосування ГК:
- нефротичний синдром;
- певні морфологічні субстрати ГН нефротичного синдрому;
- швидкопрогресуючий ГН (пульс-терапія);
- значна активність патологічного процесу в нирках та прогресуючий перебіг ГН;
- системні захворювання.
Програми лікування ГК визначаються нефрологами. Пульс-терапія проводиться преднізолоном чи метилпреднізолоном. Цитостатичні препарати призначаються за програмами, прийнятими для лікування нефротичного синдрому. Найчастіше використовуються алкілуючі агенти (хлорамбуцил, циклофосфамід). Азатіоприн у зв’язку з його меншою ефективністю застосовується рідко.
Показаннями до пульс-терапії циклофосфамідом є швидкопрогресуючий ГН (ANCA+), а також гормонорезистентність або часто рецидивуючий ГН в окремих хворих (цей вид терапії розглядається як лікування другої лінії).
З-поміж ГК найчастіше застосовуються преднізолон або метилпреднізолон (5 мг преднізолону = 4 мг метилпреднізолону), у деяких країнах — дефлазакорт (= 6 мг), що має менше побічних дій. Особливості застосування ГК при ХХН наведено в табл. 5.14–5.17.
Таблиця 5.14. Розподіл дози введення ГК
| Шлях введення | Розподіл дози, год | Проба | Примітки |
| Всередину | 9 : 00 — 50% | 1 мг/кг/добу 3 дні | Звичайний режим |
| Парентерально | 12 : 00 — 30%;
15 : 00 — 20% |
При значному набряковому синдромі |
Таблиця 5.15. Лікування преднізолоном у максимальній дозі при ГН
| Розрахунок | Тривалість | Зниження | Примітки |
| 1,5–2 мг/кг/добу (до 50 мг) per os
або 3–4 мг/кг/добу при парентеральному введенні |
8 тиж | 5 мг/тиж | При гормоночутливості |
| 6 тиж | При гормонорезистентності (частковій чи повній) |
||
| 4 тиж | При гормононегативності |
Таблиця 5.16. Лікування преднізолоном у підтримувальній дозі при ГН
| Розрахунок | Режим | Тривалість | Зниження | Примітки |
| 30–50% від максимальної дози | Інтермітуючий (прийом 3 дні на тиждень — 4 дні перерва) | 6–8 міс | 2,5 мг 1 раз на 8 тиж до 2,5–5 мг | Звичайний режим |
| 2,5 мг 1 раз на 4–6 тиж до 2,5–5 мг | При гормонорезистентності, гормононегативності, прогредієнтному перебігу | |||
| Альтернуючий (через день) | 2,5 мг 1 раз на 4–6 тиж до 2,5–5 мг | При лабільному водно-електролітному балансі, у молодшій віковій групі |
Примітка. У разі приєднання інтеркурентних інфекцій у гормоночутливих хворих преднізолон призначається в дозі 12,5–20 мг/добу безперервно впродовж 10–15 днів з одноманітним поверненням до вихідної підтримувальної дози. Препарат призначають з урахуванням циркадного ритму роботи надниркової залози у першій половині дня, під час їди; запивають молоком.
Таблиця 5.17. Пульс-терапія ГК при ГН
| Препарат | Доза разова | Шлях введення | Кратність | Тривалість | Примітка |
| Преднізолон | 10–20 мг/кг (не більше 1000 г) | В/в крапельно протягом 30–40 хв | Один раз на день | 3 дні | Надалі на фоні звичайних доз ГК-терапія може повторюватися 1 раз на тиждень або в іншому режимі, залежно від ефекту та стану пацієнта |
| Метилпреднізолон | 25–30 мг/кг |
Застосування цитостатиків при ГН наведено в табл. 5.18–5.21.
Таблиця 5.18. Розподіл дози введення цитостатиків при ГН
| Препарат | Шлях введення | Розподіл дози | Проба | Примітки |
| Хлорамбуцил | Всередину | 9 : 00–50%;
17 : 00–50% або 9 : 00–30%; 13 : 00–30%; 17 : 00–40% |
0,1 мг/кг/добу 3 дні |
Звичайний режим |
| Циклофосфамід | В/м | 13 : 00–300%
1 раз на 3 дні або 100% щоденно |
1 мг/кг одноразово,
3 дні — перерва |
При значному набряковому синдромі |
Таблиця 5.19. Лікування максимальною дозою цитостатиків при ГН
| Препарат | Розрахунок | Тривалість | Примітки |
| Хлорамбуцил | 0,15–0,2 мг/кг/добу | 8 тиж | При гормоночутливості |
| 10–12 тиж | При гормонорезистентності, торпідному та прогредієнтному перебігу | ||
| Циклофосфамід | 2–3 мг/кг/добу | 8–12 тиж | При гормонорезистентності, гормононегативності, торпідному та прогредієнтному перебігу |
Таблиця 5.20. Застосування підтримувальної дози цитостатиків при ГН
| Препарат | Розрахунок | Режим | Тривалість | Зниження | Примітки |
| Хлорамбуцил | 50% від максимальної дози | Щоденно | 6–10 міс | До 30–25% від максимальної дози | При гормоночутливості |
| 10–12 міс | При частковій гормонорезистентності | ||||
| 12–14 міс | При гормонорезистентності |
Таблиця 5.21. Пульс-терапія циклофосфамідом при ГН
| Препарат | Доза разова | Шлях введення | Кратність | Тривалість | Примітка |
| Циклофосфамід | 10–12 мг/кг (курсова доза 200 мг/кг) | В/в крапельно в 100–150 мл фізіологічного розчину протягом 30–40 хв | 1 раз на 2–4 тиж | 3 міс | Надалі на фоні звичайних доз преднізолону пульс-терапія може повторюватися 1 раз на місяць у дозі 10 мг/кг |
Для профілактики геморагічного циститу призначається рідина, пиття, в/в ін’єкції.
4-оксихілонові препарати: при гострому ГН гідроксихлорохін застосовується по 400 мг/добу (рідко, як м’яка антисклеротична стабілізуюча терапія).
БРА мають нефропротекторний ефект і призначаються впродовж як мінімум 6–12 міс у терапевтичних дозах (із можливим наступним підвищенням дози у 2 рази). Найчастіше використовуються БРА: валсартан, кандесартан, олмесартан, а за наявності порушення функції нирок — епросартан або телмісартан.
При нефротичному синдромі на фоні АГ застосовують антагоністи кальцію (БКК). Нефротичний ефект поряд із гіпотензивним при тривалому застосуванні (понад 3–6 міс) мають лише дилтіазем і лерканідипін.
Профілактика. З метою запобігання розвитку ГН рекомендується вживання наступних заходів:
1) уникнення респіраторних та інших інфекцій, їх своєчасне лікування;
2) уникнення алергічних станів;
3) загартовування організму;
4) дотримання здорового способу життя;
5) хворим протипоказані щеплення та вакцинації;
6) своєчасне виявлення захворювання та його адекватне лікування;
7) звільнення хворих від значних фізичних і розумових навантажень, від роботи в нічні години; протипоказана робота, пов’язана з переохолодженням і підняттям важких предметів, тривале перебування у вертикальному положенні.