Визначення. Пептична виразка (виразкова хвороба) — хронічне рецидивуюче поліциклічне захворювання слизової оболонки гастродуоденальної зони з формуванням локального ерозивного ушкодження хелікобактерного або інфекційного походження з порушеннями балансу між факторами «агресії» та «захисту». Захворювання відзначають у 7–10% дорослого населення. Співвідношення дуоденальної до шлункової локалізації виразки становить 4:1. В Україні зареєстровано 5 млн хворих на пептичну виразку.
Етіологія. У розвитку пептичної виразки мають значення наступні причини:
1. Хелікобактерне ураження слизової оболонки шлунка. В Україні та країнах Східної Європи 9 із 10 пептичних виразок зумовлені H. pylori. За відкриття провідної ролі H. рylori у розвитку пептичної виразки в 2005 р. вченим Р. Воррену та Б. Маршаллу було присуджено Нобелівську премію (кольорова вкл., рис. 15 (а)).
Три європейські Маастрихтські консенсуси значно підвищили ефективність лікування пептичної виразки, однак слід констатувати, що золотий стандарт у діагностиці інфекції H. рylori в Україні ще недостатньо розповсюджений.
H. pylori — це грамнегативна спіралеподібна бактерія, яка живе на поверхні слизової оболонки шлунка людини (кольорова вкл., рис. 15 (б, в)). У цієї бактерії розвинуті складні механізми, що дозволяє їй ухилятися від бактерицидного впливу соляної кислоти у порожнині шлунка, виживати в ньому, прикріплюватися і взаємодіяти зі шлунковим епітелієм та імунною системою людини. Ця інфекція в 60–80% випадків є причиною пептичної виразки шлунка і в 95% — пептичної виразки ДПК. Отже, H. рylori — найбільш розповсюджена хронічна бактеріальна інфекція у світі, яка є причиною багатьох шлунково-кишкових захворювань людини.
У процесі життєдіяльності H. рylori утворює аміак із сечовини і залужнює антральний відділ шлунка, що призводить до гіперсекреції. Поряд із цим низка штамів H. рylori виділяють цитотоксини, які пошкоджують слизову оболонку, що призводить до розвитку антрального неатрофічного гастриту.
2. Лікарські засоби (НПЗП, сульфаніламіди, калію хлорид, резерпін, ГК, протитуберкульозні засоби).
3. Наслідки патологічної гіперсекреції в результаті спадкового фактору (наявність групи крові І (О), антигену HLA B15).
4. Особливості шлункового кислотоутворення (зниження рН шлункового вмісту, активності α1-антитрипсину), дефіцит фукоглікопротеїнів шлункового слизу, надлишковий постпрандіальний викид гастрину).
5. Стресові чинники.
6. Дисбаланс гормонів (статевих, щитоподібної, паращитоподібної залоз).
7. Тютюнопаління.

Роль агресивних та захисних факторів у розвитку пептичної виразки наведена в табл. 4.10.
Таблиця 4.10. Роль агресивних та захисних факторів у розвитку пептичної виразки
| Захисні фактори | Агресивні фактори |
| 1. Резистентність гастродуоденальної системи: захисний слизовий бар’єр; активна регенерація поверхневого епітелію; оптимальне кровопостачання.
2. Антродуоденальний тормоз. 3. Протиульцерогенні аліментарні фактори (зменшення виділення бікарбонатів). 4. Локальний синтез захисних простагландинів, ендорфінів, енкафелінів |
1. Гіперпродукція соляної кислоти та пепсину не тільки вдень, а й уночі: гіперплазія обкладкових клітин; гіперплазія головних клітин; ваготонія; підвищення чутливості шлункових залоз до нервової та гуморальної стимуляції.
2. Хелікобактерна інфекція. 3. Проульцерогенні аліментарні фактори. 4. Дуоденогастральний рефлюкс, гастродуоденальна дисмоторика. 5. Зворотна дифузія Н+. 6. Аутоімунна агресія |
Основні патогенетичні ланки пептичної виразки [26]:
- Переважання факторів агресії (гіперацидність, збільшення пептичного компонента шлункового вмісту, порушення мікроциркуляції) над факторами захисту (утворення слизу та бікарбонатів, простагландинів, регенераторні процеси в слизовій оболонці шлунка).
- Під впливом зазначених вище етіологічних факторів порушується функціональний стан півкуль головного мозку і гіпоталамо-гіпофізарної системи, підвищується активність парасимпатичної НС, внаслідок чого посилюється секреція шлункового секрету та моторна функція шлунка, підвищується активність кислотно-пептичного фактора (збільшується синтез гастрину, кортизону).
- За сучасними поглядами, обсіменіння слизової оболонки гастродуоденальної зони H. pуlori призводить до рецидиву пептичної виразки. Хелікобактерний гастрит є фоном для формування ерозивно-виразкових уражень шлунка і ДПК. Розрізняють 3 ступені обсіменіння слизової оболонки шлунка: слабкий (до 20 мікробних тіл у полі зору), середній (до 50 мікробних тіл у полі зору) і високий (понад 50 мікробних тіл у полі зору).
- Основним морфологічним субстратом пептичної виразки є виразковий дефект слизової оболонки, пов’язаний з ним активний гастродуоденіт і рефлюкс-езофагіт, а у фазі ремісії і неактивний хронічний гастродуоденіт.
Медикаменти з ульцерогенним ефектом:
- ГК.
- НПЗП.
- Резерпін.
- Антибіотики (тетрациклін, поліміксин).
- Препарати калію і заліза.
- Цитостатики (метотрексат).
- Мебгідролін.
- Дигоксин.
- Теофілін.
Чинники ризику пептичної виразки
Чинники ризику, що модифікуються:
- H. руlоrі;
- застосування медикаментів з ульцерогенним побічним ефектом;
- шкідливі звички (тютюнопаління, алкоголь);
- порушення режиму і характеру харчування;
- професійні чинники і спосіб життя;
- нервово-психічні перенапруження.
Чинники ризику, що не модифікуються:
- генетична схильність;
- гіперпродукція соляної кислоти і пепсину;
- порушення гастродуоденальної моторики;
- вік і стать.
В Україні нині не існує єдиної класифікації пептичної виразки, тому нижче наведено робочу класифікацію, складену на основі декількох класифікацій.
Робоча класифікація пептичної виразки шлунка та ДПК
За наявністю H. pуlori:
- H. pуlori-позитивна;
- H. pуlori-негативна.
За локалізацією:
- виразка шлунка — кардіальна, малої або великої кривизни; передньої і задньої стінок, антральна, воротаря (гостра, без кровотечі або перфорації; хронічна, без кровотечі або перфорації);
- виразка ДПК — цибулини, позацибулинного відділу (гостра, без кровотечі або перфорації); хронічна, без кровотечі або перфорації;
- поєднані виразки шлунка і ДПК (гостра, без кровотечі або перфорації; хронічна, без кровотечі або перфорації).
За розмірами виразкового дефекту:
- мала (до 0,5 см);
- середніх розмірів (у шлунку — 0,5–1 см; у ДПК — 0,3–0,5 см);
- велика (у шлунку — 1–3 см; у ДПК — 0,6–1,0 см);
- гігантська (у шлунку — 3 см і більше).
Клінічні варіанти:
- юнацький;
- «пізня» виразка;
- «німа» виразка;
- змішаний варіант.
За перебігом:
- легкий;
- середньої тяжкості;
- тяжкий.
За стадією (фазою) захворювання:
- загострення з рецидивом виразки (фаза рецидиву — гостра, підгостра, рубцювання та епітелізації);
- загострення без рецидиву виразки;
- ремісія (стійка, нестійка).
Ускладнення:
- стеноз вихідного відділу шлунка, цибулини ДПК, позацибулинного відділу ДПК;
- пенетрація;
- перфорація (при гострій пептичній виразці; при хронічній або неуточненій пептичній виразці);
- кровотеча та перфорація (при гострій пептичній виразці; при хронічній або неуточненій пептичній виразці);
- кальозна виразка;
- малігнізація.
Приклади формулювання діагнозу:
- H. pуlori-позитивна пептична виразка ДПК в стадії загострення з локалізацією на передній стінці цибулини 0,4×0,8 см в активній фазі, дуоденогастральний рефлюкс.
- H. pуlori-позитивна гастроентероанастомозу виразка 0,5×1,0 см в активній фазі, атрофічний гастрит шлунка з кишковою метаплазією ІІІ ст., єюногастральний рефлюкс.
Клінічні прояви і діагностику пептичної виразки розглянуто в алгоритмі 4.6.
| Алгоритм 4.6. Критерії діагностики пептичної виразки та її ускладнень [6]
1. Клініко-анамнестичні критерії: періодичність, ритмічність, сезонність больового синдрому або печії, наявність голодного або пізнього болю; обтяжений спадковий анамнез по батьківській лінії. Визначається локальна болісність у зоні виразкового дефекту, позитивний симптом Менделя і Василенко (пізній шум плескоту). 2. Фіброгастроскопічні критерії: хронічна виразка різної величини (невелика — до 0,5 см; середнього розміру — 0,5–1,0 см; велика — 1,1–3,0 см; гігантська — більше 3,0 см), активна або та, що рубцюється (червоного рубця — до 4–6 тижнів, білого рубця — 3–6 міс.), різної глибини (активна виразка); дно виразки вкрите фібрином, слизова оболонка навколо гіперемована, набрякла. 3. Морфологічні критерії біоптатів: некроз у ділянці дна виразки, вкритого фібринозним нашаруванням та оточеного грануляційною тканиною; може виявлятись виразкоподібний рак шлунка або супутній гастрит, метаплазія шлункового або кишкового епітелію; визначають H. pylori за допомогою цитологічного та біохімічного методів. 4. Дослідження для виявлення та ерадикації H. pуlori. Неінвазивні методи діагностики H. руlori:
Інвазивні методи діагностики H. руlori:
5. Рентгенологічні критерії: прямою ознакою пептичної виразки є «ніша», яка найчастіше локалізується в цибулині ДПК. До прямих ознак належать також стеноз і рубцеві зміни цибулини ДПК; до непрямих ознак — спазм воротаря, підвищення тонусу, посилення перистальтики, гіперсекреція. 6. Критерії шлункової секреції: гіперсекреція (об’єм секреції шлункового вмісту натще більше 100 мл), збільшення дебіт-години загальної соляної кислоти (більше 6 ммоль/год), виражена гіперацидність (рН 0,9–1,2). 7. Критерії кровотечі з виразки (зустрічаються в 10–15% випадків):
|
||||||||||||||||||||||||||||
|
Визначення ступеня крововтрати лабораторними та інструментальними методами діагностики
|
||||||||||||||||||||||||||||
8. Критерії перфорації виразки (відзначаються в 6–20% випадків):
9. Критерії пенетрації виразки (відзначають у 10–15% випадків):
10. Критерії пілоростенозу (відзначають в 6–15% випадків): звуження пілоричного кільця внаслідок рубцевої деформації пілородуоденальної зони, що призводить до порушення пасажу хімусу та характеризується диспептичними, рідше больовими проявами. 11. Критерії малігнізації виразки (зустрічаються в 1–2% випадків):
|
Основні джерела верхніх і нижніх шлунково-кишкових кровотеч ілюстровані на рис. 4.1 та 4.2.
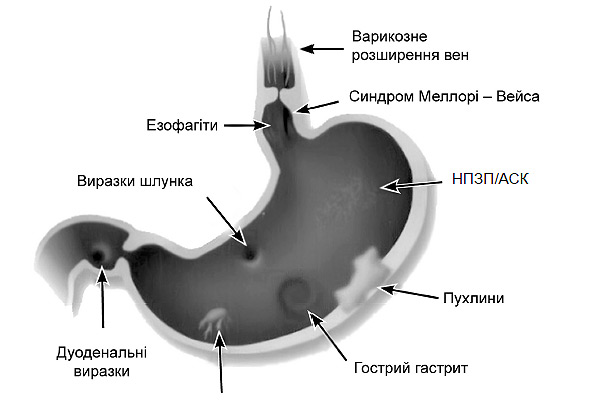
Рис. 4.1. Основні джерела верхніх шлунково-кишкових кровотеч [адаптовано за Передерієм В. Г., Ткачем С. М. , 2009]
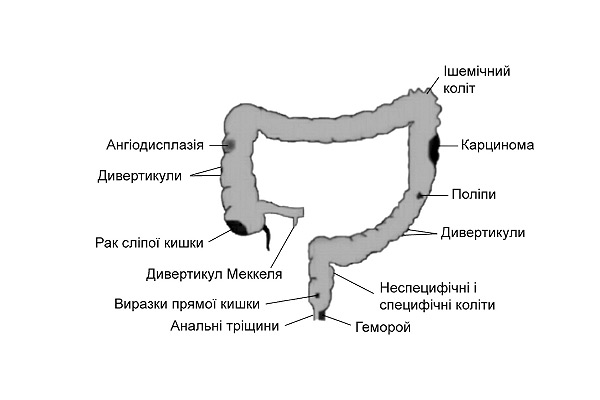
Рис. 4.2. Основні джерела нижніх шлунково-кишкових кровотеч [адаптовано за Передерієм В. Г., Ткачем С. М., 2009]
Маастрихтський консенсус V (Флоренція, 2015)
Показання до визначення H. pylori:
- гастрит, асоційований з H. pylori, є інфекційним захворюванням, незалежно від симптомів (Іb, А).
- гастрит, асоційований з H. pylori, може підвищити та знизити секрецію кислоти. Лікування може усунути або часто нівелювати ці ефекти.
- гастрит, асоційований з H. pylori, може викликати симптоми диспепсії у деяких пацієнтів. Ерадикація H. pylori призводить до стійкого ослаблення диспепсії майже на 10%.
- гастрит, асоційований з H. pylori, може бути виключений для надійного діагнозу ФД;
- використання АСК та НПЗП підвищує ризик пептичної виразки у пацієнтів, інфікованих H. pylori;
- тривале лікування ІПП змінює топографію гастриту, асоційований з H. pylori. Ерадикація H. pylori усуває гастрит у пацієнтів, які тривало застосовували ІПП;
- існують докази незрозумілого зв’язку інфекції H. pylori із залізодефіцитною анемією, ідіопатичною тромбоцитопенічною пурпурою, дефіцитом вітаміну В12. При цих захворюваннях необхідно виявити H. pylori і проводити ерадикацію;
- ерадикація H. pylori є терапією першого ряду для локалізованої стадії MALТ-лімфоми шлунка.
Діагностика H. pylori на основі Маастрихтського консенсусу V (Флоренція), 2015:
- Дихальний уреазний тест є найбільш вивченим і рекомендованим неінвазивним тестом у стратегії «виявляй та лікуй».
- ІПП необхідно відмінити за 2 тиж до тестування H. pylori. Антибіотики та препарати вісмуту необхідно відмінити за 4 тиж до тестування (2b, В).
- Для оцінки гастриту, асоційованого з H. pylori, потрібно 2 біоптата з великої кривизни шлунка на 3 см проксимальніше пілоричної ділянки і 2 біоптата із середини тіла шлунка. Допоміжно — біоптат із інцизури для виявлення передракових ушкоджень (2b, В).
- Уреазний дихальний тест є найліпшим вибором для підтвердження ерадикації H. pylori, а моноклональні тіла до антигену H. pylori в калі можуть бути альтернативним тестом.
Ерадикація H. pylori значно поліпшує прояви гастриту та атрофії шлунка.
Основні критерії діагностики — ендоскопічно підтверджений виразковий дефект у ДПК або шлунку (доброякісність шлункової виразки обов’язково повинна бути підтверджена морфологічним дослідженням множинних біоптатів). Кожна ЕГДС має супроводжуватися біопсією. Один біоптат береться з антрального відділу шлунка для проведення швидкого уреазного тесту на наявність інфекції H. pylori; ще 2 біоптати беруться з антрального відділу і тіла шлунка для морфологічного дослідження: гістологічної діагностики інфекції H. pylori, атрофії, дисплазії або неоплазії, виключення рідкісних або атипових причин.
Симптоми, що вказують на можливість ускладнень пептичної виразки:
- гематомезис — блювотиння у вигляді «кавової гущі»;
- дьогтеподібні випорожнення чорного кольору;
- виникнення гострого «кинджального» болю в епігастральній ділянці, що супроводжується розвитком колаптоїдного стану;
- поява стійкого болю, що втратив попередній зв’язок із прийомом їжі та супроводжується підвищенням ШОЕ.
Лікування пептичної виразки
Показання до госпіталізації [26]:
- Пептична виразка ДПК у фазі загострення, що супроводжується вираженим больовим синдромом, блюваннями, значними розладами гемодинаміки, електролітними порушеннями та тяжким загальним станом.
- Неефективність амбулаторного лікування, часто рецидивуючий перебіг пептичної виразки (2 рази на рік і більше).
- Супутні захворювання і патологічні стани (ІХС, СН, тяжкі захворювання печінки, нирок, рак тощо) у хворого із загостренням пептичної виразки.
- Клінічні ознаки кишкової крововтрати (мелена, блювання кров’ю).
- Ушкодження високого ризику, виявлені при гастрофіброскопії (видимі судини на дні і краях виразки, стигмати нещодавно перенесеної або ознаки активної кровотечі), численні виразки.
- Необхідність поєднаного застосування антикоагулянтів, ГК або НПЗП у пацієнта із загостренням пептичної виразки.
- Ознаки порушення евакуації із шлунка (шум плескоту, блювання, втрата маси тіла тощо), перфорація і пенетрація виразок шлунка і ДПК.
Загальні рекомендації щодо режиму харчування:
- Необхідно уникати переїдання, не їсти на ніч і не вживати дуже гарячої і дуже холодної їжі.
- Слід приймати їжу не кваплячись і ретельно її пережовувати.
- Слід відмовитися від тютюнопаління та вживання алкоголю.
- Необхідно уникати вживання продуктів, що призводять до надмірної секреції шлункового соку (алкоголь, кава, шоколад, кетчупи, жирні, смажені, гострі страви, газовані напої, кислі соки, маринади).
- Їжа повинна бути зварена на воді або на пару, окремі страви можна запікати, але без скоринки.
- Вживати їжу слід 4–5 разів на добу в одні й ті самі години.
Стосовно дієти автори дотримуються тієї точки зору, що призначення столів 1, особливо 1а і 1б, підходить тільки хворим з ускладненнями виразкової хвороби (!). Індивідуальні дієтичні рекомендації повинні ґрунтуватися на ретельно зібраному анамнезі, здоровому глузді і досвіді лікаря.
Дозволені продукти
Напої: неміцний чай, чай з молоком або вершками, неміцне какао з молоком або вершками.
Хлібні вироби: хліб пшеничний білий вчорашньої випічки, сухарі білі, печиво не здобне або галетне.
Закуски: сир негострий, шинка нежирна і несолона, салат з відварених овочів, м’яса і риби, варена ковбаса (докторська, молочна і дієтична).
Молоко та молочні продукти: молоко незбиране, вершки, свіжа сметана, свіжий протертий сир.
Жири: масло вершкове несолоне, рафіновані рослинні олії.
Яйця: зварені некруто (не більше 2 штук на тиждень), омлет паровий.
Супи: протерті, суп-пюре з варених овочів (крім капусти) на відварі з круп і дозволених овочів, молочний суп з дрібною вермішеллю.
Овочі: картопля, морква, буряк, цвітна капуста, ранні гарбузи і кабачки, обмежено — зелений горошок; дрібно порізаний кріп — у супи.
М’ясні і рибні страви: яловичина нежирна, телятина, курка, кролик, індичка, нежирні сорти риби (судак, короп, окунь тощо) — готують у вигляді парових котлет, суфле, пюре, зраз, кнелей, відварюють шматком.
Крупи: манна, рис, гречана, вівсяна; каші варять на молоці або воді.
Вермішель або макарони: дрібні, відварні.
Фрукти, ягоди, солодощі: солодкі сорти фруктів, ягід у вигляді компотів, киселів, мусів, желе, в запеченому вигляді; варення, зефір, пастила.
Соки: у сирому вигляді з дозволених овочів, солодких ягід і фруктів; відвар із плодів шипшини.
Виключаються
М’ясні і рибні страви: м’ясні, рибні та міцні овочеві відвари і бульйони, жирні сорти м’яса і риби, соління, копченина, маринади, м’ясні і рибні консерви.
Хлібні вироби: випічка із здобного тіста, пироги, чорний хліб.
Фрукти, ягоди, овочі: сирі не протерті овочі і фрукти, білоголова капуста, ріпа, редька, щавель, шпинат, цибуля, огірки, гриби, всі консервовані овочі з додаванням оцту.
Солодощі: морозиво, шоколад.
Напої: квас, чорна кава, газовані напої, всі соуси, окрім молочного.
Якщо у хворого виражене загострення з тривалим больовим синдромом, то в перші 7–8 днів лікування харчування має бути значно обмеженим: повністю виключають хліб, будь-які овочі, закуски; всі страви — тільки в протертому вигляді.
Численні РКД з доказової медицини в галузі гастроентерології дозволили виявити найбільш ефективні методи лікування виразкової хвороби. Це зафіксовано в Європейських рекомендаціях з діагностики та лікування інфекції H. pylori (Маастрихтський консенсус І та ІІ (2000), Американський консенсус з діагностики та лікування інфекції H. pylori (1994) та консенсуси інших країн).
Показання до обов’язкового виконання рекомендацій:
1. Дуоденальна виразка і виразка шлунка (активна чи неактивна, ускладнені виразки).
2. MALT-лімфома.
3. Атрофічний гастрит.
4. Після резекції у зв’язку з раком шлунка (1).
5. Пацієнтам, які мають родинні зв’язки першого ступеня з хворими на рак шлунка (1).
6. Побажання пацієнтів (після консультації з лікарями) (2).
Примітка. В дужках показаний рівень наукового обґрунтування: 1. Дослідження, які мають серйозні похибки, чи з опосередкованими доказами. 2. Побажання пацієнтів.
Маастрихтський консенсус ІІ підкреслює, що при неускладненій пептичній виразці ДПК немає необхідності продовжувати антисекреторну терапію після курсу ерадикаційної терапії, однак наразі жоден метод лікування не забезпечує 100% ерадикацію.
Застосування препаратів при пептичній виразці розглянуто в алгоритмах 4.7 та 4.8.
| Алгоритм 4.7. Застосування препаратів різних груп для лікування неускладненої пептичної виразки [6]
І. Засоби, які пригнічують хелікобактерну інфекцію:
ІІ. Антисекреторні засоби, які пригнічують секрецію соляної кислоти: 1. Інгібітори Н +-К +-АТФази (протонної помпи): омепразол та лансопразол по 20–30 мг 2 рази на добу, пантопразол 20–40 мг 2 рази на добу, рабепразол 20 мг 1 раз на добу. 2. Блокатори Н2-рецепторів гістаміну: ІІ покоління: ранітидин по 150 мг 2 рази на добу впродовж 7 днів; ІІІ покоління: фамотидин по 20 мг 2 рази на добу впродовж 7 днів; ІV покоління: нізатидин по 150 мг 2 рази на добу; V покоління: роксатидин по 75 мг 2 рази на добу. 3. М-холінолітик неселективний: атропін 0,5–1,0 мл 0,1% розчину п/ш; М-холінолітик селективний: пірензепін по 50 мг перед сніданком та перед сном. 4. Антациди:
ІІІ. Гастроцитопротектори, які підвищують резистентність слизової оболонки шлунка та ДПК шляхом утворення плівки або слизоутворення:
ІV. Засоби, які нормалізують моторну функцію шлунка та ДПК (допоміжні препарати):
V. Засоби центральної дії (допоміжні препарати):
|
| Алгоритм 4.8. Схеми лікування пептичної неускладненої виразки згідно з рекомендаціями Маастрихтського консенсусу ІІ (2000) та ІІІ (2005)
Потрійна терапія І лінії впродовж 7 днів: Для лікування пацієнтів з уперше виявленою виразкою та за відсутності анамнестичних вказівок на прийом макролідів застосовують:
Враховуючи значну розповсюдженість в Україні резистентних до метронідазолу штамів H. pуlori, терапією вибору є використання ІПП, кларитроміцину та амоксициліну. Квадритерапія ІІ лінії впродовж 7 днів, а у разі неефективності — 14 днів (призначається у випадку невдачі попереднього ерадикаційного курсу):
|
Примітки:
- Відсутність принципових відмінностей у лікуванні пептичної виразки шлунка та ДПК.
- Тривалість курсу фармакотерапії виразок шлунка становить 6–8 тиж, ДПК — 4–6 тиж.
- Антисекреторні препарати є засобом базисної терапії загострень пептичних виразок.
- При виявленні H. pуlori ерадикаційна терапія застосовується у повному обсязі.
- Ефективність 14-денного курсу ерадикації є на 9–12% вищою, ніж 7-денного курсу.
- Здійснюється обов’язковий контроль за ефективністю лікування через 4–6 тиж.
- У разі повторного виявлення H. pуlori необхідний повторний курс із застосуванням терапії другої лінії.
- У разі відсутності ефекту від лікування застосовується підтримувальна терапія антисекреторними засобами.
- Як правило, середній термін загоєння виразки дуоденальної локалізації становить 4–6 тиж, шлункової — 6–8 тиж. При тютюнопалінні термін загоєння виразки збільшується приблизно в 1,5 раза. Повільніше загоюються виразки у людей похилого віку та в осіб з тяжкою супутньою патологією.
- До хірургічного лікування вдаються при ускладнених пептичних виразках. Останнім часом удосконалена невідкладна терапія при кровотечах виразки. У гастроентерології тривалий час існувала тактика лікування кровотеч при пептичній виразці із застосуванням промивання шлунка крижаною водою та щадної дієти, однак за результатами РКД встановлено, що ці методи лікування є марними. У таких пацієнтів ефективними методами терапії є застосування антибіотиків проти H. руlori та пригнічення кислотоутворювальної функції шлунка за допомогою ІПП. З 2000 р. в Україні завдяки патогенетичному лікуванню пептичної виразки кількість операцій на шлунку зменшилася у 2–3 рази.
З-поміж наведених груп препаратів нині застосовують переважно засоби, що пригнічують хелікобактерну інфекцію; допоміжні засоби застосовуються рідко.
Послідовність надання медичної допомоги при шлунково-кишковій кровотечі [3, 26, 34]
Хворих із гострою кровотечею необхідно терміново госпіталізувати до стаціонару. При консервативному лікуванні в перші 2–3 дні рекомендують голод, рідину вводять в/в (ізотонічний розчин або 5% розчин глюкози), потім рідка їжа зі шматочками льоду (№ 1, дієта Мейленграхта); холод на ділянку живота.
1. Зупинка кровотечі:
- свіжезаморожена плазма (500–1000 мл в/в струминно або достатньо швидко крапельно — 100 крапель за 1 хв) або кріопреципітат 3–5 доз (боротьба з синдромом ДВЗ, поповнення об’єму крові, зупинка кровотечі);
- інгібітори фібринолізу: ε-амінокапронова кислота (5% розчин, 200 мл в/в крапельно), комбінований препарат, що містить дексаметазон, фенілбутазон, ціанокобаламін, лідокаїн (1% розчин, 5 мл в/в);
- гемостатики: етамзилат — 12,5% розчин, 2–4 мл на 200–500 мл фізіологічного розчину в/в.
2. Боротьба з олігемією, синдромом ДВЗ, шоком шляхом замісної терапії (заміщення об’єму крововтрати, у більш тяжких випадках — заміщення еритроцитарною масою):
- комбінований препарат, що містить декстран і натрію хлорид (400–1000 мл в/в крапельно);
- реополіглюкін 200 мл в/в крапельно;
- комбінований препарат, що містить желатин харчовий и натрію хлорид, у поєднанні з комбінованим препаратом, що містить декстран и натрію хлорид, в/в крапельно;
- гідроксиетилкрохмаль.
3. Застосування препаратів, що пригнічують шлункову секрецію:
- блокатори Н2-рецепторів: фамотидин в/в крапельно (можна у формі суспензії або розчинити таблетку фамотидину);
- ІПП: омепразол в/в, пантопразол в/в двічі на добу.
- пірензепін 2,0 мл в/в або в таблетках;
- соматостатин (знижує шлункову секрецію та мезентеріальний кровотік і тиск у портальній вені) із розрахунку 250 мкг/год (добова доза — 6 мг/добу, продовжують протягом 48–72 год після зупинки кровотечі); препарати вводять безперервно в/в крапельно.
Ендоскопічна зупинка кровотечі:
- Зрошення ділянки, що кровоточить, охолодженими рідинами (5% розчин амінокапронової кислоти, 5% розчин новокаїну з адреналіном).
- Обробка виразки плівкоутворювальними препаратами.
- Електрокоагуляція, лазерна фотокоагуляція.
- Інтенсивна консервативна терапія може тривати 8–10 діб в умовах обмеженого рухового режиму. Якщо кровотеча триває або рецидивує протягом 24 год, необхідно вирішувати питання про хірургічне втручання. При тяжких кровотечах операція повинна бути здійснена в найближчі 24–48 год (активна тактика).
Інститут Американської гастроентерологічної асоціації рекомендує при шлунково-кишкових кровотечах нез’ясованої етіології застосовувати гормональну терапію соматостатином, а також етинілестрадіолом та норетистероном. У разі розвитку кровотечі після геморагічної анемії препарати заліза для парентерального введення доцільно застосовувати тільки у випадку непереносимості цих лікарських засобів для прийому перорально або при порушенні всмоктування заліза в ШКТ. У США з-поміж препаратів заліза зареєстровані тільки глюконат заліза і комплекс заліза з сахарозою, однак частота алергічних (у тому числі анафілактичних) реакцій досягає 10%.
При шлунково-кишкових кровотечах нез’ясованої етіології рекомендують ангіографічні методи лікування. Стандартним методом вважається селективне внутрішньоартеріальне введення вазопресину, але дедалі популярнішою стає суперселективна емболізація мікроспіралями, у тому числі в поєднанні з уведенням фрагментів желатинової губки або кульок із полівінілового спирту. Головна перевага успішної емболізації — негайна зупинка кровотечі, що дозволяє одразу витягти ангіографічний катетер, який небажано довго залишати в організмі людини.
Схеми ерадикації Н. pylori при пептичній виразці згідно з міжнародними рекомендаціями наведено в табл. 4.11.
Таблиця 4.11. Рекомендації щодо лікування інфекції Н. pylori при пептичній виразці (University of Michigan Health System Peptic Ulcer Guideline, 2005)
| Схема 1. Трикомпонентна схема ерадикації H. pylori на основі ІПП протягом 14 днів; показник ерадикації — 86–94% | |
| ІПП | Лансопразол 30 мг 2 рази добу або омепразол 20 мг 2 рази на добу |
| Антибактеріальні препарати: два препарати одночасно | Амоксицилін 1000 мг 2 рази на добу + кларитроміцин 500 мг 2 рази на добу |
| Схема 2. Трикомпонентна схема ерадикації H. pylori на основі ІПП протягом 14 днів; показник ерадикації — 80% | |
| ІПП | Лансопразол 30 мг 2 рази на добу або омепразол 20 мг 2 рази на добу |
| Антибактеріальні засоби: два препарати одночасно | Кларитроміцин 500 мг 2 рази на добу + метронідазол 500 мг на добу |
| Схема 3. Чотирикомпонентна схема ерадикації H. pylori на основі препаратів вісмуту протягом 14 днів; показник ерадикації — 83–95% | |
| ІПП | Лансопразол 30 мг 2 рази на добу або омепразол 20 мг 2 рази на добу |
| Препарати солей вісмуту | Вісмуту трикалію дицитрат 125 мг 4 рази на добу |
| Антибактеріальні препарати: два препарати одночасно | Метронідазол 500 мг 3 рази на добу + тетрациклін 500 мг 4 рази на добу |
| Схема 4. Чотирикомпонентна схема ерадикації H. pylori на основі препаратів вісмуту протягом 14 днів; показник ерадикації — понад 80%.
Використання препаратів вісмуту протягом 14 днів, блокаторів Н2-гістамінових рецепторів — протягом 28 днів |
|
| Блокатори Н2-гістамінових рецепторів | Фамотидин 40 мг 1 раз на добу або ранітидин 300 мг 1 раз на добу |
| Препарати солей вісмуту | Вісмуту трикалію цитрат 125 мг 4 рази на добу |
| Антибактеріальні препарати: два препарати одночасно | Метронідазол 500 мг 3 рази на добу + тетрациклін 500 мг 4 рази на добу |
Лікування з урахування міжнародних рекомендацій:
- Склад терапії першої лінії залишається попереднім: ІПП + кларитроміцин + амоксицилін (або метронідазол), якщо первинна резистентність штамів H. рylori до кларитроміцину в даній зоні становить менше 15–20%.
- Консенсус був досягнутий відносно того, що 14-денний режим має незначні переваги над 7-денним у плані успішності ерадикації.
- Квадритерапія на основі препаратів вісмуту може бути використана у якості альтернативних схем першої лінії.
- При двох невдалих спробах застосування різних ерадикаційних курсів показане мікробіологічне дослідження для вивчення чутливості штамів H. pylori до антибіотиків.
Актуальним є питання лікування резистентної форми пептичної виразки (табл. 4.12).
Таблиця 4.12. Резистентне лікування пептичної виразки шляхом ерадикації H. pylori на сучасному етапі
| Первинна резистентність до препарату | Режим (разовий прийом упродовж 7–10 днів) | Рівень ерадикації, % |
| Метронідазол <30%;
кларитроміцин <15% |
ІПП + К500 + А;
ІПП + К500 + М; РВС/ВС + К500 + М |
85–95 |
| Метронідазол >30%;
кларитроміцин <15% |
ІПП + К500 + А;
РВС/ВС + К500 + А |
85–95 |
| Метронідазол >30%;
кларитроміцин >15% |
ІПП + ВС + М + Т | 50–95 |
Примітки. ІПП — омепразол, лансопразол (30 мг), пантопразол (40 мг), рабепразол (20 мг 2 рази на добу); К500 — кларитроміцин (500 мг 2 рази на добу); А — амоксицилін (1000 мг 2 рази на добу); М — метронідазол (500 мг 2 рази на добу); РВС — ранітидин + вісмуту субцитрат (по 1 таблетка 2 рази на добу); ВС — вісмуту субцитрат (120 мг 4 рази на добу); Т — тетрациклін (250 чи 500 мг 4 рази на добу).
Лікування резистентності H. рylori пептичної виразки до антибіотиків згідно з Маастрихтським консенсусом V (Флоренція, 2015):
- Частота резистентності H. рylori до антибіотиків наростає у більшості країн світу.
- Доцільно відмовитися від ІПП — трьохкомпонентної терапії з кларитроміцином, якщо частота резистентності до нього більше 15%. Зібраний анамнез попереднього використання ключових антибіотиків допомагає оцінювати резистентність до антибіотиків у популяції.
- Якщо резистентність до кларитроміцину висока (>15%), рекомендується квадритерапія з препаратами вісмуту або без них (ІПП, амоксицилін, кларитроміцин, нітрамідазол). При резистентності H. рylori до кларитроміцину і метронідазолу, квадритерапія з препаратом вісмуту рекомендується у якості терапії першого ряду.
- Тривалість квадритерапії з препаратом вісмуту повинна становити 14 діб, якщо не доведена локальна ефективність — 10 діб. Резистентність до кларитроміцину знижує ефективність потрійної і послідовної терапії, резистентність до метронідазолу знижує ефективність послідовної терапії, а подвійна резистентність до кларитроміцину та метронідазолу знижує ефективність послідовної, гібридної та супутньої терапії.
- Терапія (ІПП, амоксицилін, кларитроміцин, нітромідазол) має перевагу у порівнянні з невісмутовою квадритерапією, яка триває 14 діб.
- Використання ІПП у високих дозах підвищує ефективність потрійної терапії. Езомепразол і рабепразол можуть мати переваги у Європі та Північній Америці.
- Квадритерапія з вісмутом є альтернативою потрійній терапії.
- Після неефективної потрійної терапії ІПП — кларитроміцин + амоксицилін рекомендується утримувальна квадритерапія з вісмутом у якості лікування другого ряду. Показана потрійна терапія з препаратом вісмуту або квадритерапія з фторхінолоном (!).
- У випадку неефективної терапії першого ряду (квадритерапія з вісмутом) і другого ряду (з фторхінолоном) рекомендується потрійна або квадритерапія з кларитроміцином.
- При алергії на антибіотик в схемі лікування потрійної чи квадритерапії застосовується вісмут або фторхінолон (!).
Спостереження після лікування. Після курсу антихелікобактерної терапії для оцінки ерадикації рекомендують дихальний тест із сечовиною, міченою 13С, а в разі неможливості його проведення рекомендують лабораторний тест із визначенням H. pylori в калі; при цьому бажано використовувати моноклональні антитіла. Це дослідження виконують не раніше ніж через 4 тиж після завершення ерадикаційного лікування.
Методи протирецидивної терапії наведено в табл. 4.13.
Таблиця 4.13. Методи протирецидивної терапії при пептичній виразці
| Показання | Схеми |
| Тривало підтримувальна терапія (Long-term treatment) | |
|
150 мг ранітидину або 20 мг фамотидину на ніч або ІПП —омепразол 20–40 мг зранку; термін лікування — 3 роки у разі виразки ДПК або 2 роки у разі виразки шлунка |
| Терапія «за вимогою» (On-demand treatment) | |
| Неускладнена пептична виразка з показниками ефективного лікування в анамнезі без супутньої патології в разі появи перших симптомів шлункової диспепсії без діагностичної ендоскопії (у разі виразки шлунка не рекомендується) | Перші 3–4 тиж — ІПП або блокатори H2-гістамінових рецепторів у повній терапевтичній дозі, далі 2 тиж — у половинній дозі |
| Переривчаста терапія (Intermittent treatment) | |
| В умовах відкритої виразки, яка не рубцюється, за ендоскопічними показаннями | Прийом протисекреторних засобів чергують з ендоскопічними заходами |
| Терапія «вихідних днів» (Weekend treatment) | |
| Один з різновидів тривало підтримувальної терапії | Протисекреторні препарати у підтримувальній дозі приймаються лише 3 дні на тиждень (п’ятниця, субота, неділя) |
При тривало рецидивуючій формі пептичної виразки (2 рази на рік) антисекреторні препарати застосовують більш тривало і замінюють НПЗП на парацетамол або селективні інгібітори ЦОГ-2 (мелоксикам, німесулід), які прикривають ІПП. Хворі обов’язково припиняють палити і вживати алкоголь (!).
Результати проспективних спостережень з доказової медицини свідчать про те, що в переважній більшості випадків настає виліковування від інфекції H. рylori, тобто виліковується виразкова хвороба. Якщо виразка не рецидивує, вона не дає таких ускладнень, як кровотечі та перфорація. Якість життя підвищується, хворий витрачає менше грошей на лікування. Враховуючи такі переваги цієї стратегії лікування як для пацієнта, так і для суспільства в цілому, жоден хворий на виразкову хворобу за можливості не повинен залишатися не вилікуваним [26, 34] (табл. 4.14).
Контроль ефективності лікування здійснюється щонайменше через 4 тиж після завершення лікування антибіотиками. Часовий проміжок між закінченням ІПП-терапії і достовірним контролем ефективності ерадикації має становити як мінімум 2 тиж.
Таблиця 4.14. Ефективність лікування пептичної виразки згідно з рекомендаціями доказової медицини [6]
| Назва заходу | Клінічні рекомендації | Клас, рівень доказовості |
| Антисекреторна терапія | Лікування диспепсії (біль, дискомфорт в епігастральній ділянці), відміна НПЗП, ГК. Після 7- або 14-денного курсу ерадикаційної терапії H. pylori призначають ІПП. У разі загострення пептичної виразки ДПК ці засоби призначають відповідно на 21 або 14 днів, а при загостренні пептичної виразки шлунка — відповідно на 28 або 21 день. Якщо симптоми загострення не зникають, потрібно консультуватися з хірургом та іншими спеціалістами | Немає даних |
| Антихелікобактерна терапія | При документально підтвердженій виразці ерадикація активної інфекції Н. pylori сприяє загоєнню виразки і зменшує ризик рецидиву пептичної виразки з 20% на рік до 5% і менше | І |
| Антихелікобактерна ерадикаційна терапія передбачає застосування антибіотиків та антисекреторних препаратів | А | |
| Існує 2 режими лікування: основна (потрійна) терапія і резервна (квадритерапія), яку використовують у разі неефективності основного режиму | Немає даних | |
| За рішенням лікаря в певних клінічних ситуаціях квадритерапія може бути призначена в якості першочергової схеми | ||
| Існує 2 режими лікування: основна (потрійна) терапія і резервна (квадритерапія), яку використовують у разі неефективності основного режиму | Немає даних | |
| За рішенням лікаря в певних клінічних ситуаціях квадритерапія може бути призначена в якості першочергової схеми | ||
| Високих показників ерадикації (понад 85–90%) можна досягти за умови суворого дотримання схем антихелікобактерної терапії та тривалості лікування | ||
| Більш низькі показники ерадикації спостерігаються при повторних курсах лікування у пацієнтів з невдало проведеним курсом антихелікобактерної терапії | ||
| Недотримання пацієнтом режиму рекомендованого лікування, спрямованого на ерадикацію H. pylori, може призводити до формування резистентності до антибіотиків | ||
| В американських рекомендаціях тривалість ерадикаційної терапії на основі ІПП (лансопразол або омепразол) становить 14 днів; тільки при використанні в цих схемах рабепразолу допускається скорочення тривалості курсу терапії до 7 днів | Немає даних | |
| Монотерапія антисекреторними препаратами | Значення ІПП і блокаторів Н2-гістамінових рецепторів у якості монотерапії пептичної виразки обмежене певними клінічними ситуаціями. Антисекреторні препарати доцільно застосовувати при пептичній виразці впродовж обмеженого часу, необхідного для встановлення діагнозу і підтвердження наявності інфекції | Немає даних |
У рекомендаціях вказується, що у дорослих (віком старше 18 років) пацієнтів, у яких були симптоми ураження верхніх відділів ШКТ, у зв’язку із чим проведено курс лікування ІПП як мінімум 4 тиж, що призвело до зникнення симптомів пептичної виразки, рекомендується наступне:
- знизити дозу або припинити прийом ІПП з переходом на режим «за вимогою» (за потребою) (сильна рекомендація);
- альтернатива: можливе призначення блокаторів Н2-гістамінових рецепторів як альтернатива ІПП (слабка рекомендація).
Пацієнтам із пептичною виразкою ДПК з ускладненнями і пептичною виразкою шлунка необхідно виконати контрольну ендоскопію. У таких хворих терапевтичний контроль поєднує уреазний тест і гістологічне дослідження біопсійного матеріалу з антруму і тіла шлунка. Крім цього, доцільно здійснювати контроль ерадикації за допомогою 13С-дихального тесту на вміст сечовини або моноклонального аналізу випорожнення на антигени.
Для запобігання гастродуоденальним ускладненням альтернативним підходом до комбінування ІПП і НПЗП є застосування селективного інгібітора ЦОГ-2.
Частина хворих (близько 15–20%), незважаючи на повне загоєння виразки і відсутність інфекції H. рylori, повертаються для повторних консультацій і лікування. Такі випадки мають назву «повернення клініки» або «постерадикаційний синдром». Основними клінічними ознаками у таких хворих є симптоми ГЕРХ, виразкоподібної або дисмоторної диспепсії. Це пацієнти, у яких захворювання має тривалий перебіг і підвищена кислотна продукція; при дообстеженні у них виявляються такі стани, як ГЕРХ, виражена рубцева деформація, порушення евакуаторно-моторної функції шлунка, СПК, захворювання гепатобіліарної зони або підшлункової залози, які вимагають відповідного лікування.
В окремих випадках у процесі лікування не відбувається ерадикація H. рylori, виразки погано рубцюються, рецидивують або має місце «повернення клініки». У таких випадках аналіз причин слабкої ефективності необхідно починати з перевірки так званого комплаєнсу, тобто суворого дотримання хворим призначеної програми лікування.
Причини неефективного лікування пептичної виразки:
- Неповна ерадикація інфекції H. рylori або реінфекція (5–10% випадків).
- Супутня терапія НПЗП або іншими ульцерогенними препаратами.
- Поєднання дуоденальної виразки з іншою причиною і патогенезом (не асоційованою з H. pylori).
- Раніше не розпізнана або виникла ГЕРХ при виразці, що зарубцювалась.
- Поєднана етіологія виразки у пацієнта.
- Виражені рубцеві зміни і дисмоторна диспепсія.
Рівень реінфекції (випадки повторного виявлення інфекції H. рylori через 6 і більше місяців після первинної ерадикації) в різних країнах може істотно відрізнятися. Так, у розвинених країнах реінфекція в зрілому віці — вкрай рідкісне явище і, як правило, не перевищує 1% на рік. У країнах, що розвиваються, де дуже погані санітарно-гігієнічні умови, рівень реінфекції може досягати 20–30%. Частою причиною неефективного лікування все ж є неповна ерадикація інфекції.
Причини неповної ерадикації інфекції H. рylori:
- Первинна або вторинна резистентність інфекції H. рylori.
- Неправильно призначене лікування (низькі дози, неоптимальне поєднання антибіотиків).
- Застосування малоефективних препаратів-генериків.
- Невиконання програми лікування повністю через побічні реакції ерадикаційної терапії або недисциплінованість хворого.
Симптоматичні гастродуоденальні виразки
І. Основні види: 1) стресові; 2) лікарські; 3) ендокринні; 4) такі, що виникли на фоні захворювань внутрішніх органів (ХОЗЛ, ЦП та ін.).
ІІ. Морфологічна характеристика виразки: 1) ерозія; 2) гостра виразка; 3) хронічна виразка.
ІІІ. Кількість дефектів слизової оболонки: 1) поодинокі (1–3); 2) множинні (більше 3).
ІV. Розміри виразок (ерозій): 1) невеликі (менше 0,5 см); 2) середні (0,5–1 см); 3) великі (1,1–3 см); 4) гігантські (більше 3 см).
V. Локалізація:
- Шлунок:
А: 1) кардія; 2) субкардіальний відділ; 3) тіло шлунка; 4) антральний відділ; 5) пілоричний канал;
Б: 1) передня стінка; 2) задня стінка; 3) мала кривизна; 4) велика кривизна.
- ДПК:
А: 1) цибулина; 2) постбульбарний відділ;
Б: 1) передня стінка; 2) задня стінка; 3) мала кривизна (верхня стінка); 4) велика кривизна (нижня стінка).
VI. Ускладнення: 1) кровотеча; 2) перфорація; 3) пенетрація.
На відміну від пептичної виразки як самостійної патології зі складною поліетіологічною природою, симптоматичні виразки шлунка та ДПК є вторинними, патогенетично тісно пов’язаними з іншими основними захворюваннями. Для симптоматичних гастродуоденальних виразок більш характерними є множинні виразки, локалізація у вихідному відділі шлунка, висока частота безсимптомного перебігу та схильність до кровотеч.
Лікування та профілактика симптоматичних гастродуоденальних виразок залежить від їх виду і наявності ускладнень. У хворих із неускладненими виразками в першу чергу необхідно активно лікувати основне захворювання та його ускладнення, а також усунути причини появи виразок. Одночасно необхідно здійснювати противиразкове лікування. Найбільш ефективними методами лікування пептичних виразок шлунка та ДПК є відмова від ульцерогенних препаратів (згідно із сучасними рекомендаціями Маастрихтського консенсусу IV), використання репарантів. В Україні широко застосовується потрійна схема, що включає ІПП, кларитроміцин і амоксицилін. Поряд із цим доцільно призначати лікування на більш тривалий термін — 10–14 днів. У нашій країні поки що недостатньо даних про резистентність H. pylori до макролідів. Необхідно також використовувати альтернативні схеми терапії.
Гастропатії
НПЗП дуже широко застосовуються в клініці внутрішніх хвороб: близько 30 млн людей в усьому світі використовують ці препарати. Однак їх застосування спричиняє низку побічних реакцій з боку ШКТ, починаючи з диспепсії і закінчуючи потенційно небезпечними ускладненнями (кровотечі). При застосуванні НПЗП виникають ерозивно-виразкові пошкодження гастродуоденальної зони, які мають характерну клініко-ендоскопічну картину під назвою «НПЗП-гастропатії» і зумовлюють збільшення кількості госпіталізацій хворих та підвищення смертності.
Основні критерії визначення НПЗП-гастропатій [29]:
- високий ризик маніфестації виразковою кровотечею;
- відсутність запального валу навколо виразки;
- наявність гострих і нерідко багатьох пошкоджень, локалізованих переважно в антральному відділі шлунка;
- доведена гіперплазія слизової оболонки;
- достатньо швидке загоювання після відміни НПЗП;
- асимптомність або латентна клінічна картина.
Критерії диференційної діагностики гастропатій та пептичної виразки наведено в табл. 4.15.
Таблиця 4.15. Основні критерії диференційної діагностики НПЗП-гастропатій та виразкової хвороби
| Критерії | Пептична виразка | Виразки при НПЗП-гастропатії |
| Етіологія | Інфекція H. pylori | Ульцерогенна дія НПЗП на СО гастродуоденальної зони |
| Локалізація | В основному цибулина ДПК | В основному шлунок і тонка кишка |
| Патогенез | Дисбаланс чинників «агресії» і «захисту» в СО гастродуоденальної зони | У першу чергу зниження синтезу простагландинів і місцевих чинників «захисту» СО |
| Симптоматика | Больовий і диспептичний синдром | Частіше асимптоматичні |
| Вік | Молодий або середній | Частіше немолодий |
| Ендоскопічні ознаки | Зазвичай одиничний виразковий дефект з ознаками запалення СО | Нерідко виразковий дефект і/або ерозії за відсутності видимого запалення СО |
| Терапевтичні підходи | Ерадикація інфекції H. pylori, антисекреторна терапія | Антисекреторна терапія, лікування простагландинами |
Примітка. СО — слизова оболонка.
З метою профілактики виникнення НПЗП-гастропатій необхідно замість класичних препаратів призначати селективні інгібітори ЦОГ-2 в комбінації з ІПП. Найбільш розповсюдженою превентивною стратегією наразі є поєднане застосування ІПП разом з НПЗП при тривалому застосуванні останніх. Краще вивченим є ІПП омепразол, ефективність якого при НПЗП-гастропатіях доведена в рандомізованих контрольованих дослідженнях. Препарат зарекомендував себе як надійний і безпечний для профілактики та лікування класичних кислотозалежних захворювань та НПЗП-гастропатій. Можна використовувати інші ІПП (лансопразол, пантопразол тощо).
До факторів ризику серйозних гастродуоденальних ускладнень у осіб, які приймають НПЗП, належать [27, 29]:
- вік 65 років і більше;
- наявність в анамнезі гастродуоденальних виразок і кровотеч;
- тривале використання високих доз НПЗП;
- інфікування H. pylori;
- застосування більш ніж одного НПЗП;
- супутнє використання ГК, НПЗП, антикоагулянтів;
- наявність серйозних супутніх захворювань.
Показання до хірургічного лікування пептичної виразки
Відносні показання:
- безуспішність безперервного медикаментозного лікування протягом 3 міс з використанням сучасних противиразкових препаратів;
- виразки великої кривизни кардіального відділу шлунка, що рецидивують 2–3 рази на рік;
- кальозні виразки, що не рубцюються упродовж тривалого часу;
- проривні виразки, що не піддаються консервативному лікуванню;
- неодноразові шлунково-кишкові кровотечі в анамнезі;
- рецидиви після зашивання проривної виразки.
Абсолютні показання:
- проривні виразки;
- профузна кровотеча;
- малігнізація виразки шлунка;
- стеноз воротаря, деформація і рубцеві зміни шлунка і ДПК, які супроводжуються вираженим порушенням евакуаторної функції.
Первинна профілактика пептичної виразки спрямована на поліпшення харчування, покращення умов та якості життя. Вторинна профілактика передбачає протирецидивне лікування пептичної виразки з використанням сучасних протисекреторних засобів в оптимальних дозах.