 Гостре висококонтагіозне вірусне захворювання, що викликається вірусом Varicella-zoster virus (VZV) (вірус вітряної віспи та оперізувального лишаю). Вітряна віспа характеризується висипом, утворення якого проходить через кілька стадій, починаючи з червоних плям та перетворюючись на бульбашки, наповнені рідиною. Ці бульбашки потім лопаються й утворюють кірки.
Гостре висококонтагіозне вірусне захворювання, що викликається вірусом Varicella-zoster virus (VZV) (вірус вітряної віспи та оперізувального лишаю). Вітряна віспа характеризується висипом, утворення якого проходить через кілька стадій, починаючи з червоних плям та перетворюючись на бульбашки, наповнені рідиною. Ці бульбашки потім лопаються й утворюють кірки.
Вірус може викликати дві різні форми захворювання: первинну інфекцію, відому як вітряна віспа, та вторинну інфекцію, відому як оперізувальний герпес.
Це захворювання зазвичай відмічають у дітей (віком 5–9 років), але може захворіти і дорослий (тяжчий перебіг захворювання), який не перехворів цією патологією в дитинстві.
Вірус VZV починає своє проникнення через верхні дихальні шляхи чи кон’юнктиви. Після цього він потрапляє в регіонарні лімфатичні вузли і протягом кількох днів досягає печінки та селезінки, де відбувається його реплікація. Потім слідують віремія та інфекція епітеліальних клітин шкіри та слизових оболонок, а також багатьох інших тканин та органів. Вірус здатний ховатися в клітинах спинальних гангліїв, де може залишатися неактивним протягом декількох років, а потім реактивуватися у вигляді оперізувального герпесу.
Людина є єдиним резервуаром для вірусу VZV. Джерелом інфекції зазвичай є людина, яка хворіє на вітряну віспу, хоча іноді це може бути і людина з оперізувальним герпесом. Шлях передачі інфекції — повітряно-краплинний, а також через безпосередній контакт і через плаценту.
Існують певні фактори ризику, які можуть посилити перебіг захворювання та призвести до ускладнень. До них належать вік старше 20 років, вагітність (особливо у II та III триместр), імуносупресія, тривала кортикостероїдна терапія та суттєвий дефіцит клітинного імунітету. Також до групи ризику входять новонароджені, матері яких захворіли на вітряну віспу протягом 120 год до пологів або протягом 48 год після них.
Інкубаційний період захворювання становить 10–21 добу, хоча в новонароджених і немовлят він може бути коротшим, а в осіб з імуносупресією — довшим (до 35 днів). Заразність для контактних осіб дуже висока (>90% при домашніх контактах), починаючи з 2 діб до появи висипу і до моменту, коли останні бульбашки підсихають і покриваються кірками (зазвичай близько 7 діб). Новонароджені та немовлята із синдромом вродженої вітряної віспи не є джерелом інфекції для контактних осіб.
Клінічна картина вітряної віспи
Вітряна віспа зазвичай починається із симптомів, дуже схожих на симптоми застуди (дуже рідко може мати безсимптомний перебіг). До них належать лихоманка (або субфебрильний стан), підвищена стомлюваність, головний, м’язовий біль, риніт, фарингіт, втрата апетиту, іноді біль у животі та діарея. Ці симптоми зазвичай з’являються через 10–21 день після контакту з вірусом і відмічаються за 1–2 доби до появи висипу.
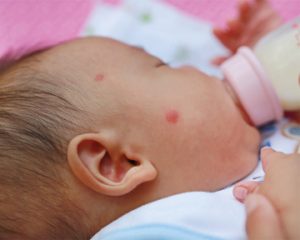
Через кілька днів після розвитку цих симптомів з’являється характерний везикулярний висип. Спочатку з’являються червоні плями, які потім перетворюються на бульбашки, наповнені рідиною, що з часом стає каламутною. Через 2–3 дні бульбашки перетворюються на пустули, які потім підсихають і утворюють кірки протягом наступних 3–4 днів. Після відпадання кірок залишаються тимчасові дрібні рубці та пігментація, які зникають без сліду у випадках, коли захворювання не ускладнюється. При імунодефіцитних станах може з’явитися геморагічний висип.
Висип зазвичай спочатку можна виявляти на обличчі/голові та/або тулубі, потім він поширюється на інші частини тіла. У 10–20% випадків висип може також з’явитися на слизових оболонках рота, горла, статевих органів, а також на кон’юнктиві та рогівці. Протягом перших 4 днів після появи висипу зазвичай відмічається лихоманка. Можуть також збільшуватися лімфатичні вузли та розвиватися фарингіт.
Висип дуже свербить, і хворому дуже важко утриматися від чухання (особливо маленьким дітям). Виражений свербіж вітряного висипу викликає додаткову травматизацію шкірних покривів. Однак якщо розчісувати висип, то може приєднатися бактеріальна інфекція, а потім на місці висипу утворяться шрами.
Зазвичай вітряна віспа минає без терапії протягом 1–2 тиж. Однак у деяких людей, особливо у дорослих, вагітних та осіб із ослабленою імунною системою, вітряна віспа може спричинити серйозні ускладнення, такі як пневмонія, інфекції шкіри, сепсис та проблеми з нервовою системою. Однак існують вакцини, які можуть запобігти розвитку захворювання або знизити його тяжкість.
Вроджена вітряна віспа — це стан, який може розвинутися у новонародженого, якщо його мати була інфікована вірусом VZV у період вагітності. Клінічна картина захворювання залежить від того, на якому терміні вагітності відбулося інфікування.
Якщо інфікування відбулося в І або ІІ триместр вагітності, це може призвести до загибелі плода або розвитку у дитини синдрому вродженої вітряної віспи. Цей синдром, який розвивається у 1–2% дітей, матері яких захворіли до 20-го тижня вагітності, може включати деформації кінцівок, глибокі рубці на шкірі, вади розвитку центральної нервової системи (мікроцефалія, гідроцефалія), катаракту, ретиніт та увеїт.
Якщо захворювання розвивається після 20-го тижня вагітності, у дитини зазвичай відсутні симптоми вітряної віспи, але на ранньому етапі життя може розвинутися оперізувальний герпес. Без противірусної терапії летальність може досягати 30%.
Вітряна віспа у вакцинованих осіб зазвичай має легкий перебіг, часто без лихоманки. Зазвичай відмічають невелику кількість елементів висипу (до 50), які мають вигляд плямисто-папульозних елементів, що нагадують укуси комах. Зазвичай бульбашки не з’являються.
Діагностика вітряної віспи
 Лікар може встановити діагноз на основі характерного висипу та інших симптомів, таких як лихоманка та нездужання, а також контакту із хворим.
Лікар може встановити діагноз на основі характерного висипу та інших симптомів, таких як лихоманка та нездужання, а також контакту із хворим.
Висип вітряної віспи зазвичай легко впізнається. Він починається з червоних плям, які потім перетворюються на бульбашки, наповнені рідиною. Ці бульбашки потім лопаються й утворюють кірки. Висип зазвичай починається на обличчі або тулубі і поширюється на інші частини тіла.
У деяких випадках може знадобитися лабораторне підтвердження діагнозу. Допоміжні дослідження можуть бути показані у сумнівних випадках, особливо у пацієнтів у стані імуносупресії та вагітних, коли важлива етіологічна терапія.
Це може включати:
- ПЛР (полімеразну ланцюгову реакцію) для визначення ДНК вірусу VZV у зразках рідини з бульбашки;
- імунофлуоресценцію (пряма) для визначення антитіл до вірусу VZV у зразках шкіри;
- серологічні тести для визначення антитіл до вірусу VZV у крові. Серологічні дослідження, які виявляють специфічні IgG у плазмі крові, зазвичай використовуються для підтвердження перенесеної інфекції. Однак вони не підходять для швидкої діагностики. Комерційно доступні тести не підходять для оцінки специфічних антитіл після вакцинації, оскільки вони часто дають помилковонегативні результати. Тому не рекомендується проводити дослідження імунологічної відповіді після вакцинації.
Важливо, що ці тести зазвичай не потрібні для діагностики вітряної віспи у більшості людей, і вони зазвичай використовуються у випадках, коли діагноз незрозумілий або коли захворювання має тяжкий чи атиповий перебіг.
При диференційній діагностиці важливо відрізнити вітряну віспу від інших станів, таких як генералізована форма простого герпесу, генералізований оперізувальний герпес, інфікування вірусом Coxsackie або ентеровірусами. У нетипових випадках може знадобитися відрізнити вітряну віспу від стафілококового імпетиго, алергічного висипу (наприклад медикаментозного), укусів комах, папульозної кропив’янки, звичайних вугрів.
Лікування вітряної віспи
На даний момент немає специфічної терапії вітряної віспи, і в більшості випадків вона минає самостійно протягом 1–2 тиж.
- Зменшення вираженості симптомів. Це може включати застосування спеціальних мазей і розчинів на основі цинку і перманганату калію. Також слід змащувати везикули або папули 1% розчином бриліантового зеленого або каламіном, або фукорцином. Необхідно пам’ятати, що пофарбований антисептик дає змогу зафіксувати останній день висипу.
- Призначення антигістамінних препаратів (якщо свербіж сильно виражений).
- Жарознижувальні препарати (наприклад парацетамол) можна застосовувати для зниження температури тіла. Важливо уникати застосування ацетилсаліцилової кислоти через підвищений ризик синдрому Рея.
- Антимікробна терапія. Цей вид терапії застосовується при приєднанні гнійних процесів.
- Дезінтоксикаційне лікування. Цей вид лікування підходить при сильній інтоксикації.
- Застосування противірусних препаратів. Це зазвичай рекомендується у випадках ускладнень, спричинених інфекцією VZV, тяжкого перебігу вітряної віспи або у пацієнтів із групи ризику. Препарат першого вибору — ацикловір. Доза та спосіб застосування залежать від стану пацієнта та тяжкості захворювання. Зазвичай призначають ацикловір 800 мг 5 р/добу з 4-годинним інтервалом протягом 7 діб або валацикловір (дорослі) — 1 г (20 мг/кг маси тіла, але не більше 1 г), розділена на 3 прийоми. При нирковій недостатності потрібна корекція дози ацикловіру.
- Підтримка гігієни та догляд за шкірою. Змащування елементів висипу розчинами антисептиків та забезпечення достатнього режиму гідратації.
Важливо пам’ятати, що лікування вітряної віспи має бути індивідуалізоване та проводитися під наглядом лікаря.
Ускладнення
Вітряна віспа вважається дитячою хворобою, але може викликати низку ускладнень, особливо у дорослих та осіб з ослабленою імунною системою.
- Гнійні процеси. У результаті проникнення бактеріальної інфекції в елементи висипу можуть розвиватися гнійні процеси, такі як флегмона, абсцес і сепсис.
- Місцеві інфекції. Ці інфекції зазвичай розвиваються у ділянці шкіри, ураженої вітряною віспою. Вони можуть включати абсцеси (накопичення гною всередині тканини), флегмону (поширене гнійне запалення підшкірної клітковини), бешиху (швидко прогресуюче запалення шкіри та підшкірної клітковини), ранову скарлатину (поширення стрептококової інфекції з утворенням захворювання, викликане токсинами стрептококів).
- Інвазивна стрептококова інфекція. Це серйозний стан, при якому Streptococcus pyogenes проникає в тіло і викликає системні захворювання, такі як некротизуючий фасціїт (руйнування м’яких тканин), бактеріємія (наявність бактерій у крові) та сепсис (системна запальна реакція, яка є відповіддю на інфекцію, бактерії з вогнища поширюються по всьому організму).
- Пневмонія. Вітряна віспа може спричинити пневмонію, особливо у дорослих та осіб з ослабленою імунною системою. Вітряна пневмонія — це інтерстиціальне запалення легень, яке найчастіше розвивається у дорослих (до 20% випадків), особливо у жінок у II та III триместр вагітності та осіб з імуносупресією. Вітряна пневмонія зазвичай розвивається на 3–5-й день хвороби і може призвести до летальності у 40% випадків. Вторинна бактеріальна пневмонія — цей стан може бути викликаний різними бактеріями, включаючи Staphylococcus aureus, Streptococcus pneumoniae та Haemophilus influenzae. Вторинна бактеріальна пневмонія може ускладнити вітряну пневмонію чи розвинутися незалежно, зокрема й у період реконвалесценції після вітряної віспи. Цей стан може бути складно відрізнити від вітрового запалення, тому за будь-яких сумнівів завжди варто підозрювати також бактеріальне інфікування.
- Енцефаліт. У поодиноких випадках вітряна віспа може спричинити енцефаліт, запалення головного мозку, що може призвести до серйозних наслідків. Симптоми енцефаліту можуть включати головний біль, лихоманку, судоми, слабкість або втрату чутливості в деяких частинах тіла, порушення свідомості, а також проблеми з мовленням або слухом. Летальність від енцефаліту, спричиненого вітряною віспою, становить 5–20%. У 15% пацієнтів, що вижили, можуть залишитися стійкі неврологічні наслідки, такі як погіршення пам’яті, порушення координації або епілепсія. Це підкреслює важливість раннього виявлення та лікування цього ускладнення.
- Мозочкова атаксія (запалення мозочка). Це стан, при якому порушується координація рухів, що може бути ускладненням вітряної віспи. Мозочкова атаксія є одним із можливих ускладнень вітряної віспи. Цей стан, який в основному проявляється у дітей віком до 15 років (приблизно 1:4000 випадків), зазвичай розвивається на 1–3-му тижні хвороби. Мозочкова атаксія характеризується порушенням координації рухів і рівноваги, що може призвести до хиткої ходьби, неконтрольованих рухів очей і труднощів з точними рухами, такими як написання текстів. У цілому перебіг цього стану легкий, і він зазвичай минає протягом 3–4 тиж без необхідності спеціального лікування. Однак у деяких випадках можуть знадобитися консультація невролога та симптоматичне лікування.
- Поперечний мієліт. Це запалення обох боків одного сегмента спинного мозку. Цей стан може викликати слабкість та нумбізацію в ногах, а також втрату контролю над сечовипусканням та дефекацією.
- Синдром Гійєна — Барре. Це рідкісний стан, коли імунна система організму атакує нерви. Симптоми зазвичай починаються зі слабкості та поколювання в нижніх кінцівках і можуть прогресувати до м’язової слабкості.
- Ураження черепно-мозкових нервів. Це може призвести до різних симптомів, залежно від того, які нерви уражені, що може включати подвійний зір, втрату лицьової чутливості або м’язової слабкості, проблеми зі слухом та ковтанням.
- Ретиніт. Це запалення сітківки ока, що може спричинити погіршення зору чи сліпоту. Цей стан може розвинутися через кілька тижнів після початку перебігу вітряної віспи.
- Генералізовані форми герпесу. Вітряна віспа може викликати генералізовані форми простого та оперізувального герпесу.
Важливо пам’ятати, що ризик розвитку ускладнень підвищується в осіб із ослабленою імунною системою, включаючи вагітних та дорослих.
Профілактика вітряної віспи
 2 основні методи: вакцинація та пасивна імунопрофілактика.
2 основні методи: вакцинація та пасивна імунопрофілактика.
Вакцини, які можуть запобігти розвитку захворювання або знизити його тяжкість. Вакцинація проти вітряної віспи є обов’язковою у багатьох країнах.
- Вакцинація є ключовим способом запобігання вітряній віспі. Вакцина містить ослаблені віруси, які стимулюють імунну систему до виробництва антитіл, не викликаючи повноцінного захворювання. Для максимальної ефективності вакцинації потрібно 2 дози. Перша вакцинація проводиться після року (у віці 12–15 міс або старше), друга — через 6 тиж. Можлива екстрена профілактика (протягом максимум 96 год після контакту з хворим, що допомагає запобігти захворюванню або перенести його у легкій формі). Побічні реакції вакцинації (рідко) включають місцеві реакції (почервоніння, ущільнення в місці ін’єкції), загальні реакції (підвищення температури тіла, зниження апетиту), і вітроподібний висип (на 7–21-й день після вакцинації), рідко — випадки передачі вакцинного штаму, на це слід звернути увагу вагітним.
Також рекомендується вакцинуватися жінкам за відсутності антитіл (Ig G) або низькою кількістю, що планує вагітність, не пізніше ніж за 3 міс до передбачуваного терміну настання вагітності. Перед вакцинацією потрібна консультація (огляд) терапевта.
- Пасивна імунопрофілактика включає введення специфічного імуноглобуліну (VZIG) для післяконтактної профілактики. Цей метод застосовується у випадках, коли новонароджені, матері яких захворіли на вітряну віспу в період від 5 днів до пологів і до 2 днів після пологів, а також пацієнти, які не вакциновані і не хворіли на вітряну віспу, але мають значний дефіцит клітинного імунітету, зазнали контакту з хворим на вітряну віспу.
- Фармакологічна профілактика може бути застосована у пацієнтів, у яких недоступний VZIG або минуло більше 96 год після контакту. У цьому випадку застосовується ацикловір у дозі 800 мг кожні 6 год, починаючи з 7-го дня після контакту з хворим та продовжуючи протягом 7 днів.
Неспецифічні методи профілактики включають ізоляцію хворих та сприйнятливих до інфікування осіб. Хворі мають бути ізольовані протягом 5 днів після появи висипу до висихання всіх його елементів. Сприйнятливі до інфікування особи мають бути ізольовані протягом 10–21 дня після контакту з хворим, а якщо введено VZIG, то до 28 днів. Якщо можливо, пацієнтів після контакту слід відправити на домашній карантин, а медичний персонал, який мав контакт із пацієнтом, повинен бути усунений від догляду за пацієнтами.