Навантажувальні проби — розповсюджений, а також доступний метод діагностики і обстеження пацієнтів із серцево-судинними захворюваннями. Ще у 1929 р. Master і Oppenheimer розробили стандартизований протокол навантаження для оцінки функціонального стану хворих з ІХС. Протягом наступних 30 років вивчалися механізми зміщення сегмента ST, впливу позиції електродів на зміни ЕКГ, розроблялися нові протоколи навантаження, визначалися діагностичне і прогностичне значення результатів навантажувальних проб при різних серцево-судинних захворюваннях. Після впровадження коронарної ангіографії стало очевидно, що діагностика ішемії на основі виявлення депресії сегмента ST має певні обмеження, особливо в популяціях пацієнтів із низькою поширеністю ІХС. Проте, незважаючи на бурхливий розвиток методів ангіографічної діагностики ІХС і неінвазивних методів візуалізації серця, навантажувальні проби залишаються одним із найбільш доступних шляхів скринінгового обстеження і діагностики ІХС, стратифікації ризику, оцінки функціонального стану пацієнтів і ефективності антиішемічної терапії. У цьому розділі розглядаються основи фізіології навантаження, показання, методика проведення та інтерпретація результатів навантажувальних проб.
ОСНОВИ ФІЗІОЛОГІЇ НАВАНТАЖЕННЯ
Навантаження — фізіологічний стрес, що сприяє виявленню порушень з боку серцево-судинної системи, які не можна виявити в стані спокою. З огляду на це навантаження може використовуватися для оцінки функціонального стану системи кровообігу. Як навантаження для серцево-судинної системи можуть бути використані три види скорочення м’язів: ізотонічний (динамічний або рухливий), ізометричний (статичний) і резистентний (комбінація ізометричного та ізотонічного). Ізотонічне навантаження — це скорочення м’язів, наслідком якого є рух. У такому випадку виникає об’ємне навантаження ЛШ. Ізометричне навантаження — скорочення м’язів без руху (наприклад стискання руки), що призводить до навантаження ЛШ тиском. Серцевий викид у цьому випадку зростає менше, ніж при ізотонічному навантаженні, що зумовлено обмеженням м’язового кровотоку. Резистентне навантаження поєднує риси ізометричної та ізотонічної (наприклад заняття важкою атлетикою).
Під час ранніх фаз навантаження у вертикальному положенні відбувається збільшення серцевого викиду, що реалізується через підвищення ЧСС і механізм Франка — Старлінга. На більш пізніх фазах навантаження основним механізмом росту серцевого викиду є подальше підвищення ЧСС. У здорових людей протягом декількох хвилин після початку навантаження досягається стабільний стан (steady-state); після цього ЧСС, серцевий викид, рівень АТ і вентиляція легень підтримуються на відносно стабільному рівні. При інтенсивному навантаженні симпатична імпульсація досягає максимального рівня, а парасимпатична стимуляція різко знижується. Це призводить до системної вазоконстрикції, що не захоплює судини м’язів, церебрального і коронарного басейнів. При подальшому підвищенні навантаження збільшується кровотік у скелетних м’язах, утричі збільшується споживання кисню, зменшується ЗПСО, підвищується рівень САТ, середнього гемодинамічного і пульсового АТ. Рівень ДАТ може залишитися незміненим або незначно зменшитися. Під час вираженого навантаження у вертикальному положенні серцевий викид може збільшитися в 4–6 разів порівняно з вихідним. Особливістю легеневого судинного русла є відсутність значного підвищення тиску в ЛА при важливому підвищенні серцевого викиду. Після припинення навантаження стан гемодинаміки повертається до вихідного протягом 6–10 хв. Відновлення показників гемодинаміки може сповільнюватися в детренованих людей або при певних патологічних станах.
Споживання кисню при навантаженні
Під час виконання навантажувальної проби споживання кисню швидко підвищується і стабілізується після другої хвилини кожного етапу навантаження, до досягнення дихального порога. Максимальне споживання кисню (VO2max) — найбільша кількість кисню, що обстежуваний може спожити під час виконання динамічного навантаження із залученням значної частини м’язів. Цей показник розглядається як об’єктивний параметр стану серцево-судинної системи і толерантності до навантаження. Показник VO2max відображає кількість кисню, що транспортується і використовується в клітинному метаболізмі. Споживання кисню під час навантаження виражається в метаболічних еквівалентах (МЕТ) як відношення до потреби в кисні в стані спокою. Один МЕТ — одиниця споживання кисню в стані спокою, що приблизно відповідає 3,5 мл кисню на кг маси тіла на хвилину. На показник VO2max впливають вік, стать, звичка до навантажень, спадковість, стан серцево-судинної системи.
Найвищим є рівень VO2max в осіб віком від 15 до 30 років. З віком він поступово знижується. У чоловіків віком 60 років середній показник VO2max становить приблизно ⅔ від такого в осіб віком 20 років. Зниження VO2max у середньому відбувається зі швидкістю 8–10% за кожні 10 років. У жінок рівень VO2max нижче, ніж у чоловіків. Це зумовлено меншою масою м’язів, більш низьким рівнем гемоглобіну, ОЦК і серцевого викиду.
Показник VO2max істотно залежить від звичайного рівня фізичної активності обстежуваного. Зокрема, після 3-тижневого перебування в умовах постільного режиму показник VO2max у здорових чоловіків зменшується на 25%. У молодих чоловіків з помірним рівнем фізичної активності VO2max становить приблизно 12 МЕТ, а в спортсменів, які тренуються тривалий період (біг на довгі дистанції), VO2max може зростати до 18–24 МЕТ (60–85 мл/кг/хв). На показник VO2max значно впливає ступінь ураження серцево-судинної системи при різних захворюваннях.
Показник VO2max еквівалентний добутку максимального серцевого викиду і максимальної артеріовенозної різниці в насиченні киснем артеріальної і венозної крові. Оскільки серцевий викид дорівнює добутку ударного об’єму серця і ЧСС, а можливості його збільшення обмежені, подальший ріст споживання кисню залежить винятково від підвищення ЧСС. Отже, показник VO2max при максимальному фізичному зусиллі можна орієнтовно оцінити за максимальною ЧСС.
Споживання кисню міокардом
Споживання кисню міокардом насамперед визначається внутрішньоміокардіальним напруженням стінки (співвідношення добутку тиску і об’єму ЛШ до товщини його стінки), скоротливістю міокарда і ЧСС. Важливим фактором є також фоновий рівень метаболізму міокарда.
Для точного виміру споживання кисню міокардом необхідно оцінювати вміст кисню в коронарних артеріях і венах. Споживання кисню міокардом під час навантаження можна розрахувати за показниками добутку ЧСС і САТ (подвійного добутку). Існує лінійна залежність між споживанням кисню міокардом і коронарним кровотоком. При максимальному навантаженні коронарний кровотік збільшується в 5 разів порівняно з вихідним. При обструктивному ураженні коронарних артерій здатність до підтримки коронарного кровотоку в ураженій ділянці і забезпечення метаболічних потреб міокарда під час навантаження втрачається, що служить причиною ішемії міокарда. Ішемія звичайно виникає при однакових показниках подвійного добутку, а не при однакових рівнях зовнішнього навантаження.
Зміна ЧСС
Негайна відповідь серцево-судинної системи на навантаження складається в підвищенні ЧСС внаслідок зниження парасимпатичного тонусу. При цьому підвищується симпатична імпульсація до серця і системних судин. Під час динамічного навантаження ЧСС підвищується лінійно, залежно від рівня навантаження. При низьких рівнях навантаження з постійною потужністю ЧСС досягає стабільного рівня вже через кілька хвилин. При наступних навантаженнях період часу, необхідний для стабілізації ЧСС, прогресивно збільшується.
Відповідь ЧСС на навантаження залежить від декількох факторів. Очевидно, зниження максимальної ЧСС з віком залежить від стану вегетативної нервової системи. Іншими факторами, які впливають на ЧСС, є положення тіла, тип динамічного навантаження, загальний стан здоров’я, ОЦК, функціональний стан синусового вузла, вплив препаратів і навколишнього середовища.
При динамічному навантаженні ЧСС підвищується більше, ніж при ізометричному або резистентному. Прискорення підвищення ЧСС під час стандартизованого навантаження відзначають після тривалого постільного режиму, воно вказує на стан детренованості.
Зміна АТ
При зростаючому динамічному навантаженні рівень САТ підвищується внаслідок збільшення серцевого викиду, тоді як рівень ДАТ залишається незміненим або трохи знижується. Рівень максимального САТ у чоловіків прямо залежить від віку.
Після максимального навантаження в здорових людей відзначають поступове зниження САТ, що звичайно досягає вихідного рівня протягом 6 хв і часто залишається нижче вихідного протягом декількох годин. Іноді в здорових людей при раптовому усуненні навантаження САТ різко знижується, що зумовлено зменшенням венозного повернення крові, зниженням серцевого викиду і невідповідним підвищенням ЗПСО.
ПОКАЗАННЯ ДО НАВАНТАЖУВАЛЬНИХ ПРОБ І МЕТОДИКА ДОСЛІДЖЕННЯ
Показання до проведення навантажувальних проб
Основними показаннями до проведення навантажувальних проб можуть бути:
- діагностика хронічних форм ІХС;
- оцінка функціонального стану хворих ІХС, пацієнтів з екстракардіальною патологією і здорових людей, у тому числі спортсменів;
- оцінка ефективності антиішемічної терапії і реваскуляризаційних втручань у пацієнтів із ІХС.
- стратифікація ризику у пацієнтів із різними формами ІХС.
Залежно від завдань дослідження, розрізняють такі види навантажувальних проб:
- субмаксимальний або максимальний діагностичний тест;
- субмаксимальний або максимальний тест для визначення толерантності до фізичного навантаження;
- субмаксимальний тест із метою стратифікації ризику;
- субмаксимальний або максимальний тест у поєднанні з візуалізацією серця.
Підготовка пацієнта
Перед виконанням навантажувальних проб необхідно здійснити такі підготовчі заходи:
- Пацієнт не повинен їсти і курити протягом 2–3 год перед дослідженням. При необхідності допускається вживання рідини або легкий сніданок. Одяг і взуття хворого повинні бути зручними для виконання навантажувальних проб. Не слід виконувати значні фізичні навантаження протягом принаймні 12 год до навантажувальної проби. Якщо пацієнт не вміє крутити педалі, потрібно провести навчання перед виконанням навантажувальної проби.
- Якщо навантажувальна проба виконується з діагностичною метою, розглядають необхідність припинення прийому препаратів, оскільки деякі лікарські засоби (особливо блокатори β-адренорецепторів) впливають на показники гемодинаміки під час виконання навантажувальної проби і обмежують інтерпретацію тесту. Потрібно пам’ятати про можливість виникнення феномену відміни блокаторів β-адренорецепторів, особливо після недавно перенесеного гострого коронарного синдрому. Тому дослідження з метою оцінки рівня ризику може здійснюватися на фоні проведення терапії. У цьому випадку потрібно уточнити, які препарати приймає пацієнт для того, щоб виявити та оцінити зміни ЕКГ, зумовлені можливими електролітними порушеннями і гемодинамічними ефектами фармакологічних засобів.
- Коротко з’ясувати анамнестичні особливості захворювання і виконати фізикальне обстеження для виключення протипоказань до навантажувальної проби (табл. 2.1), а також виявлення важливих клінічних ознак, таких як серцеві шуми, ритм галопу, свист у легенях, вологі хрипи. При наявності прогресуючої стенокардії або декомпенсованої СН виконання навантажувальної проби потрібно відкласти до стабілізації стану. З огляду на небезпеку порушень гемодинаміки у пацієнтів зі структурними захворюваннями серця необхідний ретельний контроль його стану під час проведення навантажувальної проби, а в деяких випадках — її раннє припинення. Потрібно приділити особливу увагу пацієнтам із АГ та аортальним стенозом.
- Якщо показання до проведення навантажувальної проби не зовсім зрозумілі, потрібно здійснити опитування пацієнта і уточнити необхідність обстеження з лікарем.
- Необхідно зареєструвати стандартну ЕКГ у 12 відведеннях у горизонтальному положенні і сидячи на велоергометрі для виявлення позиційних змін ЕКГ, особливо депресії сегмента ST. У вертикальному положенні електрична вісь серця зміщується вправо зі збільшенням вольтажу зубця Р і комплексу QRS у нижніх відведеннях. Це може призвести до зменшення або зникнення зубців Q у пацієнтів із раніше перенесеним Q-ІМ нижньої локалізації.
- Перед проведенням діагностичної навантажувальної проби необхідно провести пробу з гіпервентиляцією (форсоване дихання протягом 30–40 с) для виключення псевдопозитивних змін ЕКГ (депресія сегмента ST і/або інверсія зубця Т) на піку навантаження.
- Потрібно виміряти рівень АТ у положенні стоячи і сидячи (при ВЕМ) для виявлення порушень тонусу судин.
- Потрібно проінструктувати пацієнта щодо способу виконання проби і пояснити ступінь ризику і можливі ускладнення дослідження.
Абсолютні і відносні протипоказання до навантажувальної проби визначають залежно від особливостей конкретної клінічної ситуації. У випадках, коли є відносні протипоказання, потрібно вибирати субмаксимальну навантажувальну пробу, оскільки вона є більш безпечною і забезпечує цінну діагностичну інформацію. При виконанні навантажувальної проби лікар повинен розуміти ступінь ризику і користь виконання дослідження. Обов’язковим є гарний контакт пацієнта і лікаря щодо важливості процедури навантажувальної проби.
Таблиця 2.1
Абсолютні і відносні протипоказання до навантажувальних проб
| Групи протипоказання | Протипоказання |
| Абсолютні | Гострий ІМ (перші 2 доби)
Нестабільна стенокардія з високим ступенем ризику Неконтрольовані серцеві аритмії, які викликають симптоми або порушення гемодинаміки Виражена АГ (АТ >200/110 мм рт. ст.) Гострий ендокардит, гострий міокардит або перикардит Розшаровуюча аневризма аорти Симптомний аортальний стеноз Декомпенсована СН Гостра емболія легені або інфаркт легені Гострий позасерцевий розлад, що може вплинути на фізичну працездатність або підсилитися внаслідок навантаження (наприклад інфекція, ниркова недостатність, тиреотоксикоз) Відсутність згоди пацієнта |
| Відносні* | Стеноз стовбура лівої коронарної артерії або еквівалентне ураження
Некритичний стеноз клапанів серця Електролітні порушення Тахі- або брадиаритмії Фібриляція передсердь із неконтрольованою ЧСС ГКМП Порушення функцій мозку, при яких співробітництво із хворим неможливе AV-блокада II ступеня II типу і вище |
*Навантажувальна проба можлива, якщо користь виконання проби (тобто важливість отриманої інформації для ведення хворого) вища, ніж потенційний ризик.
Реєстрація ЕКГ
Надзвичайно важливий аспект підготовки до навантажувальної проби — підготовка шкіри в місцях накладення електродів. Гоління, зняття поверхневого шару губкою і її обробка 70° спиртовим розчином забезпечують зменшення опору шкіри до рівня <5000 Ом, що в свою чергу дозволяє зменшити шуми і підвищити якість електрокардіографічного сигналу.
Для поліпшення контакту електродів і шкіри використовують спеціальний гель. Кабелі, які з’єднують реєстратор і електроди, повинні бути легкими і гнучкими. Конструкція більшості комерційних кабелів дозволяє зменшити артефакти під час руху. Звичайно кабелі використовують протягом року. Після закінчення цього строку їх бажано замінити. Місця накладення електродів під час виконання навантажувальної проби трохи відрізняються від таких при реєстрації звичайної ЕКГ у 12 відведеннях. Електроди відведень правої і лівої рук краще розміщувати в області плеча або в підключичній області, бажано над кісткою, а не м’язом. Електроди відведень нижніх кінцівок накладаються під паховою зв’язкою або на спині. Відведення V1 і V2 розміщують у четвертому міжребер’ї, V3 — посередині між відведеннями V2 і V4. Відведення V4 перебуває у п̓ятому міжреберному проміжку по середньоключичній лінії. Відведення V4, V5 і V6 розміщують по горизонтальній лінії. Підкреслимо, що з 12 відведень 90% всіх депресій сегмента ST відзначають у бічних прекордіальних відведеннях (від V4 до V6). Елевацію сегмента ST (над ділянками без патологічного зубця Q), зумовлену трансмуральною ішемією міокарда, відзначають рідко, причому з однаковою частотою — у відведеннях II, aVF і V5.
Для реєстрації високоякісної ЕКГ під час виконання навантажувальної проби на сьогодні використовуються мікропроцесорні пристрої з комп’ютерним аналізом даних. Програмне забезпечення комп’ютера має певні обмеження щодо запобігання шумів і алгоритмів обробки сигналу ЕКГ.
Пристрої для навантажувальних проб
Робота велоергометрів базується на принципі зміни опору до педалювання, що забезпечує достовірний контроль рівня виконаного навантаження. Найвищі величини VO2 і ЧСС досягаються при швидкості педалювання 60–80 об./хв. Велоергометри калібрують у ватах (1 Вт приблизно дорівнює 1 Дж/с або 6 кг·м/хв).
Під час ВЕМ-проби рухи верхньої частини тулуба обмежені, що полегшує вимір АТ і реєстрацію ЕКГ. Потрібно уникати ізометричного або резистентного навантаження на руки під час виконання ВЕМ-проби.
Певним обмеженням при проведенні ВЕМ-проби є дискомфорт і втома сідничних м’язів. Втома нижніх кінцівок у недосвідченого обстежуваного може призвести до зупинки проби ще до досягнення максимального споживання кисню. У людей, які не звикли користуватися велосипедом, рівень VO2max під час ВЕМ-проби на 10–15% нижче, ніж при використанні тредмілу. У західних країнах частіше проводять навантажувальні проби на тредмілі.
На відміну від велоергометра, тредміл дозволяє дозувати навантаження шляхом зміни швидкості руху і кута нахилу рухливого полотна. Тредміл містить бічні або передні поручні, які забезпечують стійкість положення хворого. Потрібно звертати увагу пацієнтів на те, щоб вони не трималися міцно за ці поручні, оскільки в такий спосіб підтримується тулуб і зменшується рівень навантаження. Після адаптації до пристрою пацієнтам радять злегка триматися за поручні, винятково для підтримки рівноваги.
Протоколи дослідження
Протоколи для клінічних навантажувальних проб включають початкове навантаження, прогресивне збільшення його потужності без зупинки і з адекватним періодом часу на кожному рівні навантаження, а також відновний період. Особливістю клінічної навантажувальної проби є обов’язковий початковий період — прогрівання — з низькою інтенсивністю навантаження.
При ВЕМ-пробі початковий рівень навантаження зазвичай становить 25 Вт (150 кг·м/хв), з інкрементами по 25 Вт кожні 3 хв до досягнення кінцевих точок навантажувальної проби. У більш молодих обстежуваних діагностичну ВЕМ-пробу можна почати з навантаження 50 Вт, із ступенями по 50 Вт кожні 3 хв. Оптимальний протокол для будь-якої навантажувальної проби повинен включати 9–12 хв безперервного навантаження з постійною частотою педалювання і визначатися індивідуально. При протоколі з досить інтенсивним навантаженням у зв’язку з раннім припиненням проби повноцінно оцінити реакцію на фізичне навантаження важко. І, навпаки, при протоколі із занадто легким навантаженням тривалість дослідження збільшується. У цьому випадку вдається оцінити лише фізичну витривалість, а не максимальне споживання кисню та аеробну здатність.
Навантажувальні проби можуть проводитися також для оцінки ефективності антиішемічної терапії. Метод парних ВЕМ полягає в проведенні двох тестів з фізичним навантаженням на велоергометрі або тредмілі протягом одного дня, до і після прийому різних доз препарату, із застосуванням ідентичних критеріїв припинення навантаження. Перше (контрольне) випробування проводять не менш ніж через 2 год після прийому їжі, до прийому лікарського засобу, друге — на фоні його дії. Вибирають час очікуваного максимуму дії досліджуваної лікарської форми, з огляду на дані про біодоступність препарату і його фармакокінетичні особливості. Критерієм ефективності антиангінального засобу за даними парних велоергометричних тестів є приріст тривалості навантаження 120 с і більше.
Залежно від мети навантажувальної проби навантаження може бути субмаксимальним (коли досягнута ЧСС становить 75–90% максимальної для конкретного віку і статі) і максимальним. Для підтвердження діагнозу ІХС, оцінки функціонального стану хворих і стратифікації ризику проводять навантажувальну пробу з субмаксимальною ЧСС (табл. 2.2), яку розраховують за формулою: субмаксимальна ЧСС = (220 — вік (років)) · 0,85.
Таблиця 2.2
Субмаксимальні рівні ЧСС при фізичному навантаженні (Chung E.X., 1979)
| Вік (років) | 85–90% максимальної ЧСС (уд./хв) |
| 20–29 | 175–180 |
| 30–39 | 170–175 |
| 40–49 | 165–170 |
| 50–59 | 160–165 |
| 60–69 | 155–160 |
| 70–79 | 150–155 |
Максимальну навантажувальну пробу переважно проводять із метою ранньої діагностики ІХС у пацієнтів із факторами ризику і/або атиповим больовим синдромом; для виявлення стенокардії великих напружень у фізично тренованих людей; уточнення рівня працездатності у спортсменів, військових, інших професійних груп. Максимальну ЧСС розраховують за формулою: максимальна ЧСС = 220 — вік (років), зі стандартним відхиленням до 10–12 уд./хв.
Максимальна ЧСС, розрахована за віком, — зручний орієнтовний параметр з огляду на міркування безпеки. Проте фонова медикаментозна терапія нерідко обмежує можливості досягнення максимальної ЧСС для оцінки адекватності коронарного резерву.
Під час виконання навантажувальної проби реєстрацію ЕКГ здійснюють наприкінці кожного рівня навантаження, не припиняючи педалювання. Якщо запис нечіткий і його важко оцінити, можна призупинити пробу на кілька секунд і попросити пацієнта затримати дихання на видиху для стабілізації ізолінії ЕКГ. Вимірювання АТ бажано здійснювати щохвилини і обов’язково наприкінці кожного рівня навантаження (за 20–30 с до його закінчення). Після проби пацієнтам, які витримали високе навантаження, необхідно продовжити педалювання з малою потужністю протягом 1–2 хв. Такий захід безпеки дозволяє запобігти виникненню колапсу, викликаного генералізованою периферичною вазодилатацією і різким зменшенням венозного повернення.
КОНТРОЛЬ ЗА ВИКОНАННЯМ НАВАНТАЖУВАЛЬНИХ ПРОБ І КРИТЕРІЇ ЇХНЬОГО ПРИПИНЕННЯ
Навантажувальні проби здійснюють у першій половині дня в просторому, добре провітрюваному приміщенні. Крім комп’ютеризованої системи для проведення навантажувальної проби на велоергометрі або тредмілі, сучасна лабораторія повинна бути оснащена встаткуванням, препаратами для реанімації і надання невідкладної допомоги. У перелік обов’язкового оснащення входять дефібрилятор, сфігмоманометр, повідроводи, мішок Амбу, шприци, система для внутрішньовенного введення препаратів і лікарські засоби для надання невідкладної допомоги: нітрогліцерин у формі таблеток, епінефрин, прокаїнамід, верапаміл, атропін, лідокаїн, кислота аденозинтрифосфорна, метамізол натрія, 0,9% розчин натрію хлориду. Персонал лабораторії повинен бути підготовлений для проведення реанімаційних заходів.
Хоча навантажувальні проби вважаються безпечним методом дослідження, іноді трапляються випадки серйозних ускладнень (табл. 2.3). За даними великих скринінгових випробувань на 10 тис. навантажувальних проб у пацієнтів з ІХС реєструють до 10 випадків ІМ або смерті. Ступінь ризику вищий у пацієнтів, які раніше перенесли ІМ, а також у тих, яких обстежують на предмет наявності злоякісних шлуночкових аритмій.
Таблиця 2.3
Ускладнення навантажувальних проб
| Групи ускладнень | Ускладнення |
| Серцеві | Брадиаритмія
Тахіаритмія Гострий коронарний синдром СН АГ, синкопе і шок Смерть |
| Несерцеві | Травма кістково-м’язової системи
Пошкодження м’яких тканин |
| Інші | Виражена втома, інколи впродовж декількох днів
Запаморочення Втрата свідомості Біль у тілі Симптоми захворювання, які виникають у пізні строки після навантажувальних проб |
Навантажувальні проби повинні проводитися під наглядом лікаря з відповідною підготовкою. Лікар відповідає за забезпечення лабораторії, де здійснюються навантажувальні проби, необхідне оснащення, а також за підготовку персоналу. Вибір методів контролю залежить від клінічного стану пацієнта. Для цього проводять коротке опитування і фізикальне обстеження, а також аналіз вихідної ЕКГ у 12 відведеннях. Лікар інтерпретує отримані під час навантажувальних проб дані, визначає обсяг подальшого обстеження.
Оцінка інтенсивності навантаження і ступеня втоми хворого може здійснюватися не тільки за ЧСС, але і за суб’єктивною шкалою Борга (табл. 2.4). Шкала Борга досить добре відтворюється і допомагає лікареві порівнювати рівень втоми під час виконання навантажувальних проб і на фоні повсякденної активності. Показник >18 балів за шкалою Борга свідчить про виконання максимального навантаження, 15–16 балів — про досягнення анаеробного порога.
Таблиця 2.4
Шкала Борга для оцінки відчуття втоми
| Бали | Відчуття втоми |
| 6–7 | Мінімальні |
| 8–9 | Зовсім незначні |
| 10–11 | Незначні |
| 12–13 | Дещо важко |
| 14–15 | Важко |
| 16–17 | Дуже важко |
| 18–20 | Дуже-дуже важко |
Суб’єктивними кінцевими точками є також рівні дискомфорту, пов’язані зі стенокардією. На Заході рекомендують шкалу оцінки такого дискомфорту від 1 до 4 балів за Borg et al. (1981) (табл. 2.5).
Таблиця 2.5
Шкала оцінки стенокардії під час навантажувальних проб*
| Рівень | Опис |
| 1 | Початок стенокардії, трохи вираженої, але оціненої пацієнтом як звичайна стенокардія напруження, яка вже виникала раніше |
| 2 | Біль середньої тяжкості, який викликає визначений, але ще переносимий дискомфорт |
| 3 | Тяжкий ангінозний біль на рівні, коли пацієнт бажає припинити виконання проб навантажень |
| 4 | Нестерпний біль у грудній клітці; найбільш тяжкий біль, який будь-коли відчував пацієнт |
*Критерієм припинення навантажувальних проб є стенокардія, що наближається до рівня 3.
Відповідно до класифікації В.І. Метелиці (1996) вираженість больового синдрому під час навантажувальних проб оцінюють так: 0 — відсутність загрудинного болю, 1 — відчуття болю, але немає потреби в припиненні навантаження, 2 — загрудинний біль, що зазвичай вимагає припинення навантаження або зниження його інтенсивності, 3 — інтенсивний загрудинний біль, при якому необхідно прийняти нітрогліцерин.
Навантажувальну пробу припиняють при досягненні обстежуваним заздалегідь передбаченої субмаксимальної або максимальної ЧСС або за іншими критеріями (табл. 2.6). Цільова частота серцевого ритму у різних категорій обстежуваних коливається. Орієнтація на цільову ЧСС має очевидні обмеження у пацієнтів, які отримують блокатори β-адренорецепторів, при порушенні автоматизму синусного вузла або, навпаки, при надмірному підвищенні ЧСС у відповідь на навантаження.
Таблиця 2.6
Критерії припинення навантажувальних проб
| Досягнення розрахункової субмаксимальної або максимальної ЧСС |
| Депресія сегмента ST (горизонтальна або косонисхідна ≥1 мм) |
| Елевація сегмента ST ≥1 мм у відведеннях без зубців Q (крім V1 і aVR) |
| Середнього ступеня тяжкості або тяжка стенокардія |
| Відчуття нестачі повітря, значна задишка, ядуха |
| Відсутність підвищення САТ або його зниження ≥10 мм рт. ст. при збільшенні потужності навантаження, яке супроводжується або не супроводжується ознаками ішемії міокарда |
| Шлуночкова тахікардія, часта шлуночкова екстрасистолія, суправентрикулярна тахікардія, AV-блокада II або III ступеня, брадиаритмія, блокада ніжки пучка Гіса |
| Підвищення САТ >230 мм рт. ст. і/або ДАТ >115 мм рт. ст. |
| Симптоми з боку ЦНС (атаксія, запаморочення, передсинкопе) |
| Ознаки недостатньої периферичної перфузії (ціаноз, блідість, судоми нижніх кінцівок, скороминуща кульгавість) |
| Значна слабкість, втома, прохання пацієнта зупинити пробу навантаження |
| Технічні труднощі контролю ЕКГ або САТ |
Інтерпретація результатів навантажувальних проб повинна включати оцінку клінічних, гемодинамічних і ЕКГ-критеріїв відповіді на навантаження. Пробу припиняють із появою кожної з ознак, наведених у табл. 2.6. Для діагностики і оцінки тяжкості ІХС важливим є виникнення болю в грудній клітці, характерної для стенокардії, особливо якщо вона призводить до припинення виконання проби. Найважливішими змінами ЕКГ є депресія і елевація сегмента ST. Найпоширеніший критерій позитивної навантажувальної проби — горизонтальна або косонисхідна депресія, або елевація сегмента ST на 1 мм і більше від ізолінії тривалістю близько 60–80 мс після закінчення комплексу QRS. Відсутність адекватного підвищення САТ або його зниження при збільшенні потужності навантаження (з ЕКГ-ознаками ішемії міокарда або без них) при проведенні навантажувальної проби відзначають рідко (до 5%). Це може бути зумовлено дифузною ішемією міокарда з погіршенням його скоротливості. Неадекватно високий підйом АТ при виконанні навантажувальної проби, а також повільне його зниження після припинення проби відзначають у пацієнтів із гіпертонічною хворобою або з прихованими гіпертензивними реакціями. Поява загрозливих порушень серцевого ритму і провідності без об’єктивних ЕКГ-критеріїв ішемії міокарда не дозволяє розцінювати навантажувальну пробу як позитивну, але вимагає її припинення.
Іноді ознаки патологічної відповіді на навантаження з’являються лише у відновний період. Після припинення навантажувальної проби пацієнта переважно залишають у положенні сидячи. Контролювати стан хворого потрібно ще протягом 6–10 хв, поки рівні АТ, ЧСС, а також конфігурація сегмента ST не наблизяться до вихідного рівня. Приблизно у 85% випадків патологічна відповідь проявляється під час навантаження або протягом перших 5–6 хв періоду відновлення. Втім, патологічні зміни ЕКГ іноді можуть з’являтися лише у період відновлення. Механічна дисфункція і електрофізіологічні порушення в ішемізованому шлуночку можуть зберігатися протягом декількох хвилин або навіть годин після проведення навантаження. Іноді у відновний період з’являється АГ, що визначає необхідність контролю рівня АТ.
ІНТЕРПРЕТАЦІЯ РЕЗУЛЬТАТІВ НАВАНТАЖУВАЛЬНИХ ПРОБ
Клінічні аспекти
Типові симптоми стенокардії, викликаної навантаженням, особливо коли вона поєднується з депресією сегмента ST, характерні для пацієнтів зі стенотичним ураженням коронарних артерій і свідчать про наявність ІХС. Під час проведення навантажувальної проби хворого просять ретельно описувати почуття дискомфорту, щоб переконатися в наявності типової стенокардії, а не болю в грудній клітці неішемічного походження. Перед проведенням навантажувальної проби необхідно уточнити характерні для конкретного пацієнта ознаки больового синдрому і надалі орієнтуватися на них. Атиповий больовий синдром без ЕКГ-ознак ішемії міокарда вимагає припинення навантажувальної проби, але результат її розцінюється як сумнівний щодо діагностики ІХС.
Важливим для клінічної оцінки є зовнішній вигляд пацієнта. На погіршення кровопостачання тканин внаслідок неадекватного серцевого викиду з вторинною вазоконстрикцією можуть вказувати локальне зниження температури шкіри, холодний липкий піт, а також периферичний ціаноз під час навантаження. З появою таких ознак навантаження потрібно припинити.
Аускультація серця відразу після припинення навантажувальної проби може дати інформацію про індуковану навантаженням дисфункцію ЛШ. Внаслідок дисфункції ЛШ можливе виникнення ритму галопу. Поява шуму мітральної регургітації дозволяє припустити дисфункцію папілярних м’язів, зумовлену транзиторною ішемією міокарда. Бажано, щоб після припинення навантаження пацієнт полежав, а у випадку виникнення ортопное — зайняв положення сидячи. Важливо враховувати, що вираженість тяжкої стенокардії або небезпечні порушення серцевого ритму після навантаження можуть зменшитися після того, як пацієнт займе положення сидячи, оскільки при зниженні напруження стінки ЛШ зменшується ішемія міокарда.
Толерантність до навантаження
Толерантність до навантаження або фізична працездатність є інтегральним показником фізіологічних можливостей організму. Вона істотно відрізняється в людей різного віку, статі, виду діяльності. Серед однорідного контингенту обстежуваних толерантність до навантаження залежить від маси тіла і росту. Чим більша маса тіла і ріст, тим більшою є толерантність до навантаження, за умови, що основною складовою маси тіла є м’язова маса, а не підшкірно-жирова клітковина. Крім зазначених факторів, на толерантність до навантаження впливають рівень фізичної підготовки, функціональний стан органів дихання, системи крові, кістково-м’язової системи тощо.
Оцінка толерантності до навантаження здійснюється не тільки при кардіальній патології, але і у різних контингентів здорових людей: військових, спортсменів, осіб, які за родом діяльності займаються фізичними навантаженнями. У пацієнтів із серцево-судинними захворюваннями толерантність до навантаження визначають для об’єктивної оцінки адекватності антиішемічної терапії, ефективності реабілітаційних заходів у постінфарктний період, після реваскуляризаційних втручань, операцій з корекції набутих вад серця з метою проведення експертизи працездатності.
Максимальна толерантність до навантаження у здорових людей залежить від стану коронарного резерву, рівня тренованості, а також умов навколишнього середовища під час проведення навантажувальної проби. При оцінці толерантності до навантаження потрібно орієнтуватися на обсяг виконаної роботи в МЕТ (або досягнутий рівень навантаження у Вт, або кг·м/хв), а не тривалість (кількість хвилин) навантаження. Для серійного порівняння толерантності до навантаження в окремих пацієнтів (у тому числі парних ВЕМ-проб для оцінки ефективності антиішемічної терапії) необхідно з’ясувати використаний у кожному випадку протокол навантажувальної проби, проведення медикаментозної терапії, час прийому препаратів, рівень системного АТ і виключити інші стани, які можуть вплинути на рівень толерантності до навантаження. Лише після оцінки всіх зазначених факторів зміна толерантності до навантаження пов’язана з прогресуванням ІХС або погіршенням функції ЛШ.
Показники очікуваної толерантності до навантаження по потужності, що повинна бути досягнута під час субмаксимальних навантажувальних тестів, наведені в таблиці Шефарда (1969). Розрахунок здійснений з урахуванням статі, віку, маси тіла обстежених і максимального споживання кисню (табл. 2.7).
Рівень толерантності до навантаження у хворих кардіологічного профілю можна розрахувати за формулою: (досягнутий рівень навантаження (Вт)/розрахункове субмаксимальне навантаження за Шефардом (Вт)) · 100%. Показник <60% вказує на низьку толерантність, 60–75% — низьку, 75–90% — середню, >90% — високу.
Нормальна толерантність до навантаження не виключає вираженої систолічної дисфункції ЛШ. Механізми підтримки толерантності до навантаження у цих пацієнтів — посилення екстракції кисню на периферії, збереження ударного об’єму і хронотропного резерву, адаптація до підвищення тиску заклинювання в легеневих артеріолах, дилатація шлуночків, підвищення рівня норадреналіну в стані спокою і під час навантаження. Багато пацієнтів зі зниженою ФВ ЛШ у стані спокою здатні виконувати звичайні рівні навантаження без виникнення побічних ефектів; у них втома зберігається протягом певного періоду після припинення навантажувальної проби.
Зміни стану гемодинаміки
Рівень АТ залежить від серцевого викиду і периферичного опору. Адекватним вважається приріст САТ під час субмаксимального навантаження не менше ніж на 70–75 мм рт. ст. При цьому рівень ДАТ залишається незміненим або знижується/підвищується не більше ніж на 10 мм рт. ст. Іноді відзначають неадекватне підвищення (менше ніж на 20–30 мм рт. ст.) САТ або його зниження на висоті навантаження, що є наслідком обструкції висхідного відділу аорти, тяжкої дисфункції ЛШ, ішемії міокарда, а також проведення певних видів медикаментозної терапії (наприклад блокаторами β-адренорецепторів). За даними більшості досліджень індукована навантаженням АГ у поєднанні з іншими ознаками ішемії є предиктором несприятливого прогнозу виживаності хворих. Її позитивна предиктивна цінність для діагностики стенозу стовбура лівої коронарної артерії або трисудинного ураження становить 50%. АГ під час навантажувальної проби також може асоціюватися з виникненням тяжких серцевих ускладнень, таких як виражена ішемія міокарда і небезпечні порушення серцевого ритму. У цих випадках нерідко показане АКШ.
Іноді при навантаженнях низького і середнього рівня спостерігається надмірне підвищення САТ (>230 мм рт. ст.), а також ДАТ (на 10–20 мм рт. ст. вище вихідного рівня, або >95 мм рт. ст.). Такі реакції можуть бути відзначені у хворих з АГ і вважаються неадекватними. У деяких пацієнтів з ІХС під час фази відновлення відзначають високий рівень АТ, що перевищує такий на піку навантаження.
У нетренованих людей молодого віку, а також у спортсменів, особливо з деякими функціональними порушеннями, або при перетренованості на висоті навантаження відзначають підвищення САТ до 230–250 мм рт. ст. і значне зниження ДАТ (<40, іноді навіть до 0 мм рт. ст.) — феномен нескінченного тону. Такий варіант відповіді АТ на навантаження розцінюють як дистонічний.
Занадто висока ЧСС при навантаженнях малої або середньої потужності під час субмаксимального навантаження, а також у відновний період може бути зумовлена детренованістю, вегетативної дисфункцією, СН, тривалим постільним режимом, анемією, метаболічними розладами або будь-яким станом, що призводить до зниження внутрішньосудинного об’єму або периферичного опору судин. Такі зміни досить поширені після перенесеного ІМ або АКШ. Незначне підвищення ЧСС відзначають у тренованих людей, при підвищенні УОК або застосуванні препаратів, що знижують ЧСС. Зокрема, розповсюджене при багатьох захворюваннях застосування блокаторів β-адренорецепторів обмежує інтерпретацію даних щодо відповіді ЧСС на навантаження. Інша причина неадекватних змін ЧСС під час навантаження — ураження синусного вузла. Адекватне підвищення ЧСС під час виконання субмаксимальної навантажувальної проби становить 80–90 уд./хв. Хронотропна недостатність визначається як неможливість досягнення 85% передбаченої для конкретного віку максимальної ЧСС.
Фізіологічні зміни ЕКГ під час навантажувальної проби
Під час навантаження амплітуда зубця Р значно збільшується в нижніх відведеннях (II, III, aVF), а тривалість зубця Р не змінюється. Тривалість інтервалу P–R зменшується, його конфігурація в нижніх відведеннях спадна. Цей феномен пов’язаний з реполяризацією передсердь (зубець Та), що може також викликати псевдопозитивну депресію сегмента ST у нижніх відведеннях.
Під час навантажувальної проби амплітуда і тривалість зубця Q у відведеннях, у яких він є, істотно не змінюються. На максимумі навантаження амплітуда зубця Q може трохи зростати в нижніх відведеннях. Незначне зниження зубця R спостерігають у лівих грудних відведеннях (V5, V6) при максимальному навантаженні і у першу хвилину відновного періоду. У лівих грудних і нижніх відведеннях (V5, V6, III, aVF) під час навантажувальної проби амплітуда зубця S може збільшуватися, з поверненням до вихідних показників у відновний період. Зменшення амплітуди зубця R супроводжується збільшенням глибини зубця S, що пов’язане з фізіологічними змінами електричної осі серця при навантаженні.
Під час навантаження в лівих грудних відведеннях відзначають депресію точки J (кінець комплексу QRS/початок сегмента ST), що досягає найбільшої величини на максимумі навантаження. Точка J поступово повертається до вихідного положення у відновний період. Депресія точки J більш поширена в обстежуваних похилого віку, але при цьому в нормі відсутня депресія сегмента ST через 60–80 мс після точки J. У людей з елевацією точки J у стані спокою (феномен ранньої реполяризації) на фоні навантаження точка J може зміститися на ізоелектричну лінію, і це розглядають як варіант норми.
На ранніх стадіях навантаження у всіх відведеннях відзначають поступове зменшення амплітуди зубця Т. На максимумі навантаження зубець Т починає збільшуватися, а на першій хвилині відновного періоду його амплітуда повертається до вихідного показника.
При навантаженні не відзначають значимих змін зубця U; утім, його іноді важко виявити при частоті ритму шлуночків >130 уд./хв з огляду на зближення зубців Т і Р при підвищенні ЧСС.
Патологічні зміни ЕКГ під час навантажувальної проби
Рівень сегмента ST вимірюють стосовно сегмента PQ, оскільки під час навантаження іноді важко оцінити сегмент ТP. Оптимально потрібно орієнтуватися на 3 послідовні комплекси PQRST у тому самому відведенні зі стабільною ізолінією і визначити середнє зміщення сегмента ST. Етапи аналізу сегмента ST: 1) оцінка ізолінії по положенню сегмента PQ або TP; 2) оцінка положення точки J; 3) оцінка положення сегмента ST через 60–80 мс після точки J. При частоті скорочень шлуночків >130 уд./хв зміщення сегмента ST потрібно оцінювати через 60 мс після точки J. Коли на вихідній ЕКГ відзначають депресію точки J порівняно з сегментом PQ, індуковані навантаженням зміни оцінюють у точці J і через 60–80 мс після неї. При вихідній елевації точки J у стані спокою (рання реполяризація) і появі депресії точки J під час навантаження вираженість зміщення сегмента ST оцінюють порівняно з сегментом PQ, а не вихідним положенням точки J. Індукована навантаженням ішемія міокарда може проявлятися депресією, елевацією (рис. 2.1), рідко — нормалізацією сегмента ST.
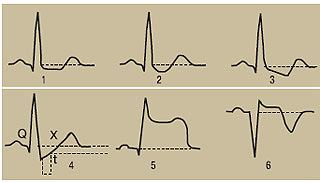
Рис. 2.1. Варіанти змін сегмента ST при навантажувальних пробах: 1) горизонтальна депресія; 2) коритоподібна депресія; 3) косонисхідна депресія; 4) косовисхідна депресія; 5) елевація сегмента ST при незміненому комплексі QRS; 6) елевація сегмента ST на фоні патологічного комплексу QRS
Депресія сегмента ST — найпоширеніший прояв індукованої навантаженням ішемії міокарда (рис. 2.2). Депресія сегмента ST відображає електричні градієнти, викликані появою ішемії міокарда, і залежить від поширеності зони ішемії, наявності рубцевих змін і місць накладення електродів. Стандартний критерій патологічної відповіді — горизонтальна або косонисхідна депресія сегмента ST (0,10 мВ (1 мм) протягом 60–80 мс після точки J, що зберігається в трьох послідовних комплексах зі стабільною ізолінією. При косовисхідній депресії сегмента ST його зміщення на 1 мм і більше через 60–80 мс після точки J розглядається як критерій ішемії міокарда. При коритоподібному зміщенні сегмента ST оцінюють амплітуду депресії у найнижчій точці сегмента ST. Подібне зміщення сегмента ST при навантажувальній пробі відзначають рідко, а як діагностично значиму розцінюють депресію сегмента ST на 0,10 мВ (1 мм) і більше. Косонисхідна і горизонтальна депресії сегмента ST більш специфічні для ішемії, ніж косовисхідна. При наявності виражених вихідних порушень ЕКГ індукована навантаженням депресія сегмента ST стає менш специфічною для ішемії міокарда. Ймовірність і тяжкість ІХС можна оцінити також за ступенем вираженості, часом виникнення, тривалістю і кількістю відведень із депресією сегмента ST. Для оцінки ступеня вираженості стенотичного атеросклерозу коронарних артерій потрібно враховувати також час виникнення ішемічних відхилень сегмента ST. Про можливе ураження стовбура лівої коронарної артерії або множинні ураження судин і поганий прогноз виживаності хворих свідчать виникнення ішемічних змін сегмента ST при низькому рівні навантаження (25–50 Вт) і низьких величинах подвійного добутку. Тривале збереження депресії сегмента ST у фазі відновлення також є істотним маркером тяжкості ІХС.
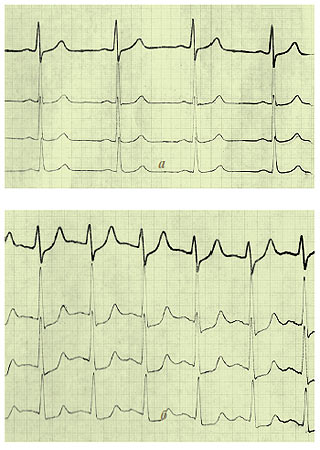
Рис. 2.2. Діагностична ВЕМ-проба. а — ЕКГ спокою: ЧСС — 82 уд./хв, АТ — 118/90 мм рт. ст., розрахункове субмаксимальне навантаження — 140 Вт, розрахункова субмаксимальна ЧСС — 152 уд./хв, максимальна ЧСС — 172 уд./хв. б — ЕКГ на фоні навантаження 125 Вт: ЧСС — 150 уд./хв, АТ — 186/110 мм рт. ст., горизонтальна депресія сегмента ST — до 2 мм у відведеннях V4–V6. Проба позитивна
Індуковану навантаженням елевацію сегмента ST зазвичай відзначають у зоні інфаркту, де є зубці Q, рідко — у неінфарктній зоні при незміненому комплексі QRS. Патологічною відповіддю вважають розвиток елевації точки J >0,10 мВ, що зберігається протягом 60–80 мс після точки J у трьох послідовних комплексах зі стабільною ізолінією.
Раніше перенесений ІМ — найчастіша причина елевації сегмента ST під час навантаження. Такі зміни ЕКГ, мабуть, пов’язані з наявністю вираженого гіпокінезу або акінезу сегмента стінки ЛШ. У близько 30% пацієнтів з ІМ передньої локалізації і 15% пацієнтів з ІМ нижньої локалізації, обстежених у ранні строки після ІМ, відзначають індуковану навантаженням елевацію сегмента ST у відведеннях із зубцями Q. Зміни сегмента ST можуть супроводжуватися позитивізацією зубця T у цих же відведеннях, формуючи графіку омолодження інфарктної ЕКГ-кривої. Крім того, іноді відзначають реципрокну депресію сегмента ST, що нагадує ішемію, у відведеннях, протилежних зоні елевації сегмента ST. Разом з тим наявність елевації і депресії сегмента ST протягом одного дослідження може вказувати на множинне ураження гілок коронарних артерій. З метою диференціації нової зони ішемії міокарда від реципрокних змін внаслідок елевації сегмента ST у відведеннях із зубцями Q можуть бути використані методи візуалізації міокарда. Описані зміни сегмента ST у постінфарктних хворих є підставою для припинення навантажувальної проби.
У пацієнтів, які раніше не перенесли ІМ (без патологічних зубців Q на ЕКГ у стані спокою), оцінка елевації сегмента ST під час навантаження часто дозволяє встановити локалізацію тяжкої транзиторної ішемії міокарда внаслідок стенотичного ураження або спазму проксимального відділу коронарної артерії. У 30% пацієнтів з активною варіантною стенокардією (>2 спонтанних епізодів у тиждень) відзначали індуковану навантаженням елевацію сегмента ST за механізмом коронарного вазоспазму. Зазвичай локалізація індукованої навантаженням елевації сегмента ST відповідає зворотному дефекту перфузії при проведенні сцинтиграфії міокарда з талієм-201. У пацієнтів із таким варіантом відповіді на навантаження частіше з’являються шлуночкові аритмії під час проведення дослідження.
Іншим можливим проявом ішемії є нормалізація вихідних змін сегмента ST на висоті навантаження, але цей прояв є неспецифічним. У деяких пацієнтів із ІХС порушення ЕКГ у стані спокою, зокрема інверсія зубця T і депресія сегмента ST, можуть зникати під час нападів стенокардії і навантаження. Такі ж знахідки можна відзначати у пацієнтів зі стійким ювенільним типом ЕКГ у стані спокою.
У здорових людей відзначені різні коливання амплітуди зубця R під час навантажувальної проби. Проте характерною відповіддю у здорових обстежуваних є збільшення амплітуди зубця R при виконанні субмаксимального навантаження, з її зменшенням при максимальному. Урахування індукованих навантаженням змін амплітуди зубця R не дозволяє підвищити діагностичну точність обстеження.
Ізольовані зміни зубця T (без ішемічних змін сегмента ST) при навантажувальній пробі характеризуються низькою специфічністю і можуть бути зумовлені різними причинами, такими як зміна положення тіла, фази дихання, гіпервентиляція, прийом їжі, тютюнопаління, фонова медикаментозна терапія, а також наявність ішемії/некрозу міокарда. У популяціях пацієнтів із низькою поширеністю ІХС нормалізація інвертованих зубців Т під час навантаження не є діагностичною ознакою ІХС. Проте поява динаміки зубця T вимагає припинення навантажувальної проби у пацієнтів з вогнищевими змінами на вихідній ЕКГ.
Інверсія зубця U може асоціюватися з ГЛШ, ІХС, аортальною або мітральною регургітацією. Ці стани супроводжуються порушеннями розтяжності ЛШ. Індукована навантаженням інверсія зубця U у людей із нормальною ЕКГ у стані спокою є маркером ішемії міокарда і дозволяє припустити ураження лівої передньої низхідної артерії. Але зубці U важко розпізнати при ЧСС >130 уд./хв. Аналіз цього критерію не підвищує інформативність навантажувальної проби в конкретного обстежуваного.
Припускають, що оцінка депресії сегмента ST залежно від ЧСС може підвищити чутливість навантажувальної проби, зокрема для діагностики множинного судинного ураження. Розрахунок співвідношення максимальної депресії сегмента ST і ЧСС виконується методом лінійного регресійного аналізу. У цьому випадку величина депресії сегмента ST в окремих відведеннях співвідноситься з ЧСС наприкінці кожної сходинки навантаження. Нахил кривої ST/ЧСС >2,4 мВ/уд./хв розглядається як патологічний, а її величина >6 мВ/уд./хв дозволяє думати про наявність трисудинного ураження коронарних артерій. Для використання цього параметра необхідно відповідно модифікувати протокол дослідження із забезпеченням поступового підвищення ЧСС. Цей параметр не є точним у ранній термін після перенесеного ІМ. Крім індексу ST/ЧСС, при комп’ютерній обробці ЕКГ під час проведення навантажувальної проби використовують також інші показники: ступінь депресії сегмента ST, нахил сегмента ST, площа сегмента ST під ізолінією, площа комплексу QRS.
Порушення внутрішньошлуночкової провідності
Порушення внутрішньошлуночкової провідності можуть відзначатися як до початку навантажувальної проби, так і з’являтися або зникати під час дослідження. Залежна від ЧСС внутрішньошлуночкова блокада, що виникає під час навантаження, часто передує виникненню хронічної блокади, що зберігається в стані спокою. При наявності блокади лівої ніжки пучка Гіса діагноз ішемії міокарда на основі даних ЕКГ під час навантажувальної проби зазвичай встановити неможливо. У здорових людей з вихідною блокадою лівої ніжки пучка Гіса може відзначатися більш виражена депресія сегмента ST порівняно з такою у стані спокою. Немає різниці у відповіді сегмента ST на навантаження в осіб із вихідною блокадою лівої ніжки пучка Гіса з або без ішемії міокарда. Виникнення блокади лівої ніжки пучка Гіса при ЧСС <125 уд./хв у пацієнтів з типовою стенокардією часто асоціюється з ІХС, тоді як поява блокади лівої ніжки пучка Гіса при ЧСС ≥125 уд./хв частіше відзначають у людей з інтактними коронарними артеріями. Рідкісним феноменом є зникнення під час навантаження внутрішньошлуночкових блокад, наявних у стані спокою. Вихідна блокада правої ніжки пучка Гіса не впливає на інтерпретацію змін сегмента ST, за винятком передніх прекордіальних відведень (V1–V3), у яких депресія сегмента ST нерідко перебуває у стані спокою.
Крім блокад лівої або правої ніжки пучка Гіса, під час навантажувальної проби можуть індукуватися блокади передньої або задньої гілок лівої ніжки пучка Гіса, а також двопучкова блокада при поєднанні блокади правої ніжки пучка Гіса і блокади лівої передньої або лівої задньої гілок. Наявність таких блокад зазвичай залежить від ЧСС. При ЧСС >150 уд./хв іноді внутрішньошлуночкові блокади важко відрізнити від шлуночкової тахікардії.
Порушення AV-провідності
У нормі під час навантаження тривалість інтервалу P–R зменшується до 0,11–0,12 с, що зумовлено посиленням симпатичного тонусу і зниженням парасимпатичної активності, особливо у молодих здорових людей.
AV-блокада I ступеня іноді виникає наприкінці навантаження або у відновний період. Схильність до подовження інтервалу P–R збільшується у пацієнтів із міокардитом, а також при застосуванні препаратів, які подовжують час AV-провідності (препарати наперстянки, пропранололу, верапамілу). Звичайно поява під час навантаження AV-блокади I ступеня є рідкісним феноменом. Клінічне значення індукованої навантаженням AV-блокади II ступеня I типу невідоме. Потрібно враховувати, що така блокада може з’являтися при перевищенні критичного рівня частоти синусового ритму. Разом з тим AV-блокада II ступеня може також бути проявом тяжкого фонового ураження провідної системи серця. При її появі навантажувальну пробу потрібно припинити.
Набута повна AV-блокада в стані спокою є відносним протипоказанням для виконання навантажувальної проби. У людей із вродженою проксимальною повною AV-блокадою навантажувальну пробу можна проводити, якщо немає супутніх тяжких вроджених аномалій.
Дуже рідко безпосередньо після припинення навантаження відзначають тривалі періоди зупинки синусного вузла. Зазвичай такі зміни виникають у пацієнтів із тяжкою ІХС.
Навантаження може провокувати, усувати або не впливати на аномальну AV-провідність у пацієнтів із діагностованим WPW-синдромом. Коли навантаження не впливає на вихідну аномальну AV-провідність імпульсів, то під час проведення навантажувальної проби можуть відзначати виражену депресію сегмента ST. При наявності WPW-синдрому депресія сегмента ST може бути не проявом ішемії, а псевдопозитивною або невизначеною знахідкою. Хоча навантаження вважаються фактором, що може сприяти виникненню тахіаритмій у пацієнтів із WPW-синдромом, поширеність тахіаритмій під час або після проведення навантаження серед цих пацієнтів низька.
Аритмії серця
Навантаження може індукувати серцеві аритмії за певних умов, у тому числі на фоні терапії діуретиками або дигоксином. До виникнення аритмій інколи призводить недавнє вживання алкоголю або кофеїну. Оскільки навантаження супроводжується збільшенням потреби міокарда в кисні, індукована навантаженням ішемія міокарда призводить до виникнення ектопічної активності. Припускають, що ішемія з депресією сегмента ST менш аритмогенна, ніж ішемія з елевацією сегмента ST. Механізми формування індукованих навантаженнями аритмій — підвищення симпатичного тонусу і/або збільшення потреби міокарда в кисні. Особливо небезпечний період безпосередньо після припинення навантаження з огляду на поєднання високих рівнів катехоламінів і генералізованої вазодилатації. Індукована навантаженням і зниженням серцевого викиду дилатація периферичних артерій, що є наслідком зменшення венозного повернення крові до серця при раптовому припиненні активності м’язів, може призвести до зменшення коронарної перфузії на початку відновного періоду, коли ЧСС ще підвищена. Активація симпатичного тонусу може стимулювати активність ектопічних водіїв ритму у волокнах Пуркіньє шляхом прискорення 4-ї фази ПД і підвищення патологічного автоматизму, а індукована навантаженням ішемія міокарда сприяє виникненню кілець re-entry.
Навантаження може також супроводжуватися зникненням аритмій, наявних у стані спокою. Цей феномен пояснюють частотним пригніченням формування ектопічних імпульсів на фоні синусової тахікардії з підвищенням симпатичної і зниженням парасимпатичної активності. Індукована навантаженням синусова тахікардія може пригнічувати автоматизм ектопічних вогнищ.
Шлуночкова екстрасистолія і нестійка шлуночкова тахікардія — найпоширеніші аритмії серця під час навантаження. Рідше відзначають суправентрикулярні аритмії. Поширеність аритмій прямо залежить від віку і наявності патології серця. Шлуночкова екстрасистолія є тривожним сигналом у пацієнтів із кардіоміопатіями, ураженнями клапанів серця, тяжкою ішемією міокарда, а також із випадками раптової смерті в сімейному анамнезі.
У ранній фазі навантажувальної проби і на початку періоду відновлення досить поширена синусова аритмія з періодами синусової брадикардії і міграції передсердного водія ритму. І в здорових осіб, і на фоні серцевої патології можуть виникати передсердні ектопічні скорочення, у тому числі групові екстрасистоли. Індуковану навантаженням транзиторну фібриляцію і тріпотіння передсердь відзначають менше ніж у 1% пацієнтів, що виконують навантажувальну пробу. Ці аритмії можуть бути індуковані і у здорових людей, і в пацієнтів із ревматичним ураженням серця, гіпертиреозом, WPW-синдромом, кардіоміопатіями. Дуже рідко під час проведення навантаження відзначають пароксизмальну AV-вузлову тахікардію. Індуковані навантаженнями суправентрикулярні аритмії більшою мірою пов’язані не з ІХС, а з похилим віком, наявністю захворювань легень, недавнім вживанням алкоголю або кофеїну.
Вплив деяких препаратів на інтерпретацію навантажувальної проби
Пацієнти зі стенокардією, що приймають блокатори β-адренорецепторів, можуть досягати більшої толерантності до навантаження з меншою депресією сегмента ST і меншими проявами стенокардії. Слід враховувати, що на фоні прийому блокаторів β-адренорецепторів обмежується підвищення ЧСС і подвійного добутку, а це у свою чергу знижує діагностичну точність методу. У випадку постійної терапії блокаторами β-адренорецепторів потрібно відзначати на ЕКГ час прийому і дозування препаратів.
Прийом вазодилататорів короткої дії перед проведенням навантажувальної проби може сприяти підвищенню толерантності до навантаження у пацієнтів зі стабільною стенокардією напруження. Разом з тим здатність нітратів тривалої дії підвищувати толерантність до навантаження у пацієнтів зі стенокардією не доведена. У пацієнтів з АГ антигіпертензивні засоби можуть вплинути на толерантність до навантаження через вплив на стан гемодинаміки і рівень АТ.
Дигоксин може індукувати депресію сегмента ST або підсилювати її під час виконання навантаження як у здорових людей, так і у пацієнтів з ІХС. Зміни сегмента ST поєднуються з нормальною тривалістю інтервалу Q–T або його деяким зменшенням. Депресія сегмента ST може зберігатися протягом 2 тиж після припинення терапії дигоксином. Разом з тим на фоні ішемії застосування антиаритмічних засобів 1-го класу, електролітного дисбалансу, ряду інших станів можливе збільшення тривалості інтервалу Q–T.
Більшість діуретиків незначно впливають на ЧСС і показники функціонального стану міокарда, але зменшують ОЦК, ЗПСО (при тривалому застосуванні) і рівень АТ. Діуретики можуть викликати гіпокаліємію, що є причиною м’язової втоми, шлуночкову ектопію й іноді — депресію сегмента ST.
ВИСНОВОК ЗА РЕЗУЛЬТАТАМИ НАВАНТАЖУВАЛЬНОЇ ПРОБИ
У висновку за результатами навантажувальної проби вказують:
1. Персональні дані: прізвище та ім’я пацієнта, вік або дата народження, стать, маса тіла, ріст, дата проведення дослідження.
2. Мета проведення навантажувальної проби.
3. Клінічні особливості пацієнта: фактори ризику ІХС, застосування препаратів, зміни ЕКГ у стані спокою.
4. Результати дослідження:
- використаний протокол, розрахункова субмаксимальна і максимальна ЧСС, розрахункова субмаксимальна потужність навантаження;
- критерій припинення навантаження;
- гемодинамічні параметри: ЧСС і АТ у стані спокою і на піку навантаження, досягнутий відсоток від максимальної ЧСС;
- пікова потужність навантаження, піковий показник МЕТ, загальна тривалість навантаження у хвилинах;
- ознаки ішемії міокарда: відведення з патологічними змінами ЕКГ, максимальна глибина депресії сегмента ST, період часу до появи і зникнення ішемічних відхилень сегмента ST або стенокардії;
- зміни АТ під час навантаження і у відновний період.
5. Загальні коментарі.
Варіанти результатів навантажувальної проби, проведеної з метою діагностики ІХС:
- проба позитивна (поєднання типового ангінозного болю і ЕКГ-ознак ішемії міокарда, достовірні ознаки ішемії міокарда на ЕКГ без ангінозного болю, ангінозний напад);
- проба негативна (досягнення субмаксимальної або максимальної ЧСС без змін ЕКГ і без ангінозного болю);
- проба неповна або неінформативна (пацієнт не досяг субмаксимальної ЧСС через причини, не пов’язані з ангінозним болем або характерним для ішемії міокарда зміщенням сегмента ST);
- проба сумнівна (припинення навантаження внаслідок атипового болю без ішемічних змін сегмента ST; припинення проби через появу порушень ритму і провідності; зниження САТ при збільшенні потужності навантаження, коли немає рубцевих змін на ЕКГ; горизонтальна депресія сегмента ST — не більше 0,5 мм або косовисхідна — до 1 мм).
ЛІТЕРАТУРА
- Карпов Ю.А., Шиблева В.В., Ноева Е.В. и др. (1992) Велоэргометрия у больных нестабильной стенокардией: возможности проведения, диагностическая и прогностическая значимость. Тер. архив, 1: 27–31.
- Фуркало Н.К., Яновский Г.В., Следзевская И.К. (1990) Клинико-инструментальная диагностика поражений сердца и венечных сосудов. Киев, Здоровье. 190 с.
- Abboud L., Hir J., Eisen I., Markiewicz W. (1994) Angina pectoris and ST-segment depression during exercise testing early following acute myocardial infarction. Сardiology. 84(4–5): 268–273.
- Adams B.J., Carr J.G. et al. (2008) Effect of exercise training in supervised cardiac rehabilitation programs on prognostic variables from the exercise tolerance test. Am. J. Cardiol., 101(10): 1403–1407.
- Basavarajaiah S., Wilson M., Whyte G. et al. (2008) Prevalence of hypertrophic cardiomyopathy in highly trained athletes: relevance to pre-participation screening. J. Am. Coll. Cardiol., 51(10): 1033–1039.
- Bhat A., Desai A., Amsterdam E.A. (2008) Usefulness of High Functional Capacity in Patients With Exercise-Induced ST-Depression to Predict a Negative Result on Exercise Echocardiography and Low Prognostic Risk. Am. J. Cardiol., 101(11): 1541–1543.
- Casey D.P., Nichols W.W., Braith R.W. (2008) Impact of aging on central pressure wave reflection characteristics during exercise. Am. J. Hypertens. 21(4): 419–424.
- Costantini M., Capone S., Tondo A. et al. (2008) Is exercise-induced U-wave inversion predictive of proximal left anterior descending coronary artery disease? J. Electrocardiol., 41(2): 99–101.
- Duprez D.A., Cohn J.N. (2008) Identifying early cardiovascular disease to target candidates for treatment. J. Clin. Hypertens (Greenwich), 10(3): 226–231.
- Ekelund U., Forberg J.L. (2008) New methods for improved evaluation of patients with suspected acute coronary syndrome in the emergency department. Postgrad. Med. J., 84(988): 83–86.
- Giada F., Carlon R., Vona M. et al.; Federazione Medico Sportiva Italiana; Società Italiana di Cardiologia dello Sport; Associazione Nazionale Cardiologi Extra-Ospedalieri; Associazione Nazionale Medici Cardiologi Ospedalieri; Gruppo Italiano di Cardiologia Riabilitativa; Società Italiana di Cardiologia. (2007) Consensus Statement of Multisocietary Task Force Prescription of physical exercise in the cardiological environment-executive summary (fourth part). Monaldi Arch. Chest. Dis., 68(4): 199–212. Italian.
- Goldberger Z.D., Rho R.W., Page R.L. (2008) Approach to the diagnosis and initial management of the stable adult patient with a wide complex tachycardia. Am. J. Cardiol., 101(10): 1456–1466.
- Hernelahti M., Heinonen O.J., Karjalainen J. et al. (2008) Sudden cardiac death in young athletes: time for a Nordic approach in screening? Scand. J. Med. Sci. Sports., 18(2): 132–139.
- Jackson G., Padley S. (2008) Erectile dysfunction and silent coronary artery disease: abnormal computed tomography coronary angiogram in the presence of normal exercise ECGs. Int. J. Clin. Pract., 62(6): 973–976.
- Kusuoka H., Yamasaki Y., Izumi T. et al. (2008) Surveillance study for creating the national clinical database relating to ECG-gated myocardial perfusion SPECT of asymptomatic ischemic heart disease in patients with type-2 diabetes mellitus: J-ACCESS 2 study design. Ann. Nucl. Med., 22(1): 13–21.
- Leslee G. Shaw, Eric D. Peterson et al. (1998) Use of a Prognostic Tredmill Score in Identifying Diagnostic Coronary Disease Subgroups. Circulation., 98(16): 1622–1630.
- Li J.Y., Kuo T.B., Hsieh S.S. et al. (2008) Changes in electroencephalogram and heart rate during treadmill exercise in the rat. Neurosci. Lett., 434(2): 175–178.
- Lyerly G.W., Sui X., Church T.S. et al. (2008) Maximal exercise electrocardiography responses and coronary heart disease mortality among men with diabetes mellitus. Circulation, 11(21): 2734–2742.
- MacKenzie R. (2007) Nonsustained wide QRS tachycardia during an exercise ECG stress test. Insur. Med.; 39(3): 205–213.
- Moreno R., Lopez E., Lopez-Sendon J.-L. et al. (1998) Prognosis of medically stabilized unstable angina pectoris with a negative exercise test. Am. J. Cardiol., 82: 662–665.
- Van Gelder I.C., Boriani G., Ernst S. et al. (2008) EHRA Education Committee. Case of the month by the EHRA Education committee: exercise-related arrhythmias. Europace, 10(2): 235–237, 256.
- Wolak A., Slomka P.J., Fish M.B. et al. (2008) Quantitative Diagnostic Performance of Myocardial Perfusion SPECT with Attenuation Correction in Women. J. Nucl. Med., 49(6): 915–922.