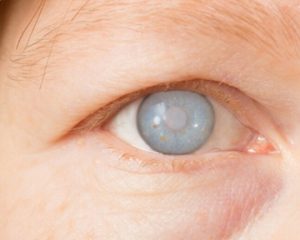
 Катаракта — это помутнение хрусталика, возникающее в результате нормального процесса старения организма, травмы глаза, нарушений обмена веществ, приема лекарственных средств или врожденных аномалий органа зрения.
Катаракта — это помутнение хрусталика, возникающее в результате нормального процесса старения организма, травмы глаза, нарушений обмена веществ, приема лекарственных средств или врожденных аномалий органа зрения.
В 2020 г. у 94 млн человек во всем мире диагностированы умеренные или тяжелые нарушения зрения или слепота вследствие катаракты. Это заболевание является основной причиной слепоты во всем мире и второй по значимости причиной тяжелой формы снижения остроты зрения (Lancet Glob Health, 2021).
Диагноз катаракта устанавливают на основании выявления снижения остроты зрения, которая не может быть улучшена с помощью корректирующих линз, и результатов осмотра глаз. В большинстве случаев из патологических изменений выявляют только помутнения хрусталика (Chang R.T. et al., 2022).
Этиология катаракты
Наиболее распространенной причиной катаракты является физиологический процесс старения человека. Другими причинами могут быть травма глаза и предыдущая операция на глазу или лазерное лечение, вызывающее травматическое повреждение капсулы хрусталика.
Некоторые системные болезни в несколько раз повышают риск развития катаракты. К таким заболеваниям относятся сахарный диабет, а также артериальная гипертензия, метаболический синдром, почечная недостаточность, системная красная волчанка и атопический дерматит (Ang M.J. et al., 2021). Другие причины помутнения хрусталика: генетические заболевания (например миотоническая дистрофия, синдром Дауна, синдром Марфана), метаболические нарушения (например болезнь Вильсона, галактоземия и болезнь Фабри) или краснуха.
Некоторые группы лекарственных средств, особенно кортикостероиды, также могут обусловливать развитие катаракты. Курение и воздействие ультрафиолетового излучения провоцируют прогрессирование заболевания, особенно ядерно-склеротической формы катаракты (Age-Related Eye Disease Study Research Group, 2001).
Классификация катаракты
В зависимости от времени возникновения катаракта может быть:
- приобретенная;
- врожденная.
Ламеллярная или зональная катаракта — наиболее часто диагностируемая форма врожденной катаракты. Она обычно двусторонняя и симметрическая. Врожденная катаракта может быть результатом временного токсического инфекционного воздействия на плод во время эмбрионального развития хрусталика или может быть унаследована по аутосомно-доминантному типу.
По степени зрелости:
- начальная;
- незрелая;
- зрелая;
- перезрелая.
В зависимости от локализации и особенности помутнений в хрусталике катаракта делится на такие группы:
- ядерная склеротическая — возрастное помутнение вещества хрусталика, которое в первую очередь затрагивает его ядро;
- кортикальная — помутнение коры хрусталика;
- задняя субкапсулярная — помутнение задней субкапсулярной коры, часто отмечаемое при местном применении кортикостероидов или нарушении метаболических процессов в хрусталике;
- передняя субкапсулярная — помутнение передней субкапсулярной коры, которое часто возникает вследствие тупых травм органа зрения;
- лазурная (веретенообразная) — небольшое помутнение голубого цвета, наблюдаемое в коре хрусталика;
- диабетическая («снежинка») — серо-белые субкапсулярные помутнения, которые можно увидеть при некомпенсированном сахарном диабете.
- катаракта в виде «подсолнуха» — желтая или коричневая пигментация капсулы хрусталика в виде лепестков, развивается у пациентов с внутриглазным медьсодержащим инородным телом или болезнью Вильсона;
- катаракта по типу «рождественской елки» — полихроматические переливающиеся кристаллы в коре хрусталика у пациентов с миотонической дистрофией;
- травматическая — тупая или проникающая травма глаза, инфракрасное излучение, поражение электрическим током или ионизирующее излучение на орган зрения могут привести к классической розеточной или звездообразной катаракте (Chang R.T. et al., 2022).
Патофизиология катаракты
Хрусталик — это прозрачная структура глаза, которая состоит из волокон (модифицированных эпителиальных клеток), объединяющихся в мембранную структуру, называемую капсулой хрусталика.
Хрусталиковое вещество состоит из двух основных частей:
- кора (поверхностная часть) — содержит молодые волокна;
- ядро (более глубокая часть) — содержит старые волокна хрусталика.
Существуют следующее механизмы развития катаракты:
- нарушения, возникающие на любом уровне роста хрусталика (врожденная катаракта);
- фиброзная метаплазия эпителия хрусталика (субкапсулярная катаракта);
- отложение определенных пигментов, например, урохрома (ядерная катаракта) (Nizami A.A. et al., 2022).
Изменения в белках хрусталика (кристаллинах) влияют на преломление света, тем самым снижая остроту зрения. Химическая модификация белков хрусталика приводит к изменению его цвета. Считается, что оксидативный стресс является основным фактором патогенеза ядерной катаракты.
При ядерно-склеротической катаракте новые кортикальные волокна образуются концентрически и приводят к утолщению и затвердеванию хрусталика. Он часто выглядит желтым, и его оптическая сила может увеличиваться. Таким образом, нарастающая близорукость может свидетельствовать о прогрессирующей катаракте.
Задняя субкапсулярная катаракта возникает вследствие миграции и увеличения эпителиальных клеток хрусталика (клеток Ведля) сзади. Сахарный диабет является основным фактором формирования этого типа катаракты (Chang R.T. et al., 2022).
Все эти процессы в конечном итоге приводят к тому, что хрусталик становится непрозрачным. Такие изменения чрезвычайно затрудняют пациенту выполнение повседневных действий.
Симптомы и признаки катаракты
Снижение остроты зрения
Катаракта классически проявляется как постепенное снижение зрения на протяжении нескольких лет, которое пациент может не распознавать, пока не возникнет ощутимое ухудшение остроты зрения (например проблемы с чтением слов по телевизору). Однако при определенных заболеваниях, например, у пациентов с сахарным диабетом, может произойти внезапное снижение остроты зрения в течение нескольких месяцев (Chang R.T. et al., 2022).
Кроме того, разные типы катаракты по-разному влияют на остроту зрения. Например, начальная или незрелая задняя субкапсулярная катаракта может привести к значительному снижению остроты зрения. Но при этом острота зрения вблизи затрагивается больше, чем зрение вдаль. Однако ядерно-склеротическая катаракта часто связана со снижением остроты зрения вдаль и сохранением ясности зрения вблизи.
Кортикальная катаракта, как правило, не имеет клинического значения до поздней стадии ее прогрессирования, когда клиновидные помутнения («кортикальные спицы») нарушают зрительную ось (Ocampo V.V.D. et al., 2021).
Блики
Частые яркие блики — еще одна распространенная жалоба пациентов с катарактой. Пациенты сообщают о снижении контрастной чувствительности в ярко освещенных помещениях или об «ослепляющих» бликах от фар встречных автомобилей при вождении в ночное время.
Подобные нарушения зрения особенно выражены при задней субкапсулярной катаракте и, в меньшей степени, при кортикальной катаракте.
Миопический сдвиг
Прогрессирование катаракты часто приводит к увеличению диоптрийной силы хрусталика, что приводит к легкой или умеренной степени близорукости или миопическому сдвигу. Следовательно, пациенты с пресбиопией сообщают об улучшении зрения вблизи и меньшей потребности в очках для чтения. Однако такое явление носит временный характер, и по мере ухудшения оптических качеств линзы (хрусталика) острота зрения со временем все равно снижается.
Кроме того, асимметричное развитие миопии, вызванной помутнением хрусталиков, может привести к значительной симптоматической анизометропии (различная рефракция обоих глаз).
Монокулярная диплопия
Иногда ядерные изменения концентрируются во внутренних слоях хрусталика, что приводит к образованию преломляющей области в центре хрусталика. Такое явление может привести к монокулярной диплопии, которую невозможно исправить с помощью очков, призм или контактных линз (Ocampo V.V.D. et al., 2021).
Диагностика катаракты
Оценка нарушений зрения
Следует начать обследование пациента с измерения остроты зрения с помощью пробных очковых линз с наилучшей коррекцией для пациента как для зрения вблизи, так и для дальнего (Miller K.M. et al., 2021).
Зрительные функции можно оценить с помощью тестов, которые измеряют контрастную чувствительность, нарушение чувствительности к яркому свету или остроту зрения вблизи и вдаль. Также возможно объективно измерить аберрации более высокого порядка, вызванные катарактой, если в наличии есть необходимое диагностическое оборудование (аберрометр) (Rocha K.M. et al., 2007).
Биомикроскопия переднего сегмента глаз
Cледует оценить не только помутнения хрусталика, но и состояние других структур глаз.
Васкуляризация или рубцевание конъюнктивы как результат предыдущего воспаления, травмы или операции на глазу могут указывать на нарушение заживления ран и ограничивать хирургическое вмешательство. Симблефарон или укорочение сводов век могут быть связаны с системными заболеваниями или заболеваниями поверхности глаза.
Осмотр хрусталика нужно проводить как до, так и после медикаментозного мидриаза. После дилатации зрачка можно оценить плотность ядра хрусталика, выявить псевдоэксфолиативный синдром, а также легче визуализировать помутнения и искажения ретиноскопического рефлекса.
Также следует обратить внимание на положение хрусталика и целостность связочных волокон. Колобома и децентрация хрусталика, факодонез (дрожание хрусталика при движении глаза) или чрезмерное расстояние между хрусталиком и краем зрачка указывают на аномалии связок хрусталика. Они возникают вследствие таких состояний, как подвывих хрусталика в результате предшествующей травмы, метаболических нарушений или перезрелой катаракты. Для пациентов с этими типами разрывов связок хирург может изменить хирургическую технику, включая использование капсульных колец или других устройств для поддержки капсулы или радужной оболочки во время операции.
Оптическая когерентная томография (ОКТ)
ОКТ-диагностика используется перед операцией по удалению катаракты для оценки архитектуры фовеолы (центральной ямки в центре желтого пятна) и выявления наличия сопутствующего заболевания сетчатки. Предоперационную оценку с помощью ОКТ макулы нужно рассмотреть, когда острота или нарушение зрения непропорциональны степени катаракты, чтобы выявить заболевание сетчатки, которое либо поддается лечению, либо может повлиять на послеоперационный прогноз зрения.
На ОКТ макулярной области можно выявить эпиретинальную мембрану, что повышает риск кистоидного макулярного отека и необъяснимой потери зрения в послеоперационный период.
Ультразвуковое В-сканирование
Ультразвуковое исследование целесообразно, когда плотная катаракта или другое помутнение оптических сред глаза препятствуют необходимой визуализации заднего сегмента органа зрения или для выявления наличия внутриглазного образования, отслойки сетчатки или задней стафиломы (Miller K.M. et al., 2021).
Лечение катаракты
Не существует одобренных Управлением по контролю за пищевыми продуктами и лекарственными средствами США (Food and Drug Administration — FDA) или клинически доказанных методов лечения катаракты без операции, позволяющих задержать или предотвратить помутнение хрусталика (Ocampo V.V.D. et al., 2021).
Единственным методом лечения катаракты является хирургическое удаление хрусталика.
Существует 3 методики хирургического удаления катаракты:
- интракапсулярная экстракция;
- экстракапсулярная экстракция;
- факоэмульсификация катаракты.
Интракапсулярная экстракция катаракты (ИЭК)
В основе операции — удаление всего хрусталика, включая заднюю капсулу, и механический или ферментативный лизис связочных структур. Однако ИЭК сопровождается рядом недостатков и послеоперационных осложнений. Больший лимбальный разрез связан со следующими рисками: задержка заживления раны, длительная зрительная реабилитация, значительный астигматизм, ущемление радужной оболочки и стекловидного тела. Отек роговицы, кистозный макулярный отек и отслоение сетчатки — частое послеоперационное осложнение.
Поскольку задняя капсула повреждена, имплантируемую интраокулярную линзу (ИОЛ) необходимо поместить в переднюю камеру, пришить к радужной оболочке или хирургически зафиксировать в задней камере.
Экстракапсулярная экстракция катаракты (ЭЭК)
Целью ЭЭК является удаление ядра хрусталика через отверстие в передней капсуле с сохранением целостности задней капсулы.
ЭЭК обладает рядом преимуществ перед ИЭК:
- требуется меньший разрез и, как следствие, прогнозируется меньшая травма эндотелия роговицы;
- краткосрочные и долгосрочные осложнения сводятся к минимуму или устраняются;
- лучшее анатомическое расположение ИОЛ достигается именно при неповрежденной задней капсуле;
- неповрежденная капсула предотвращает доступ бактерий и других микроорганизмов, случайно попавших в переднюю камеру во время операции, в заднюю полость стекловидного тела, что может привести к эндофтальмиту;
- имплантация вторичной ИОЛ, фильтрационная хирургия, трансплантация роговицы и заживление ран выполняются легче и с большей степенью безопасности при неповрежденной задней капсуле.
Интактная задняя капсула также:
- снижает подвижность радужной оболочки и стекловидного тела, возникающую при саккадических движениях глаз;
- снижает частоту возникновения кистозного отека макулы, отслойки сетчатки и отека роговицы;
- уменьшает движение ИОЛ при движениях глаз (псевдофакодонез) (Ocampo V.V.D. et al., 2021).
Факоэмульсификация катаракты (ФЭК)
 Удаление ядра хрусталика при ЭЭК может выполняться мануально при стандартной ЭЭК или с помощью иглы с ультразвуковым приводом для фрагментации ядра катаракты, а затем аспирации субстрата хрусталика через порт для иглы в процессе, называемом факоэмульсификацией.
Удаление ядра хрусталика при ЭЭК может выполняться мануально при стандартной ЭЭК или с помощью иглы с ультразвуковым приводом для фрагментации ядра катаракты, а затем аспирации субстрата хрусталика через порт для иглы в процессе, называемом факоэмульсификацией.
Преимущество ФЭК заключается в выполнении меньших разрезов, минимизации осложнений, а также в более быстром заживлении ран и восстановлении зрения. Кроме того, используется относительно закрытая система как во время факоэмульсификации, так и во время аспирации. Это обеспечивает лучший контроль внутриглазного давления во время операции, обеспечивая защиту от положительного давления в стекловидном теле и хориоидального кровоизлияния. Закрытая система также сводит к минимуму турбулентность жидкости в передней камере, уменьшая травму эндотелия и трабекулярной сети.
В итоге выбор того, какой тип хирургического вмешательства будет использоваться при экстракции катаракты, зависит от пациента, вида катаракты, наличия соответствующих инструментов. Большинство хирургов по удалению катаракты выполняют и предпочитают факоэмульсификацию.
Как правило, катаракту заменяют искусственной линзой из полиметилметакрилата, акрила или силикона.
Если ИОЛ не используется или сохраняется аномалия рефракции (например астигматизм, который не корректируется с помощью ИОЛ), пациенту может потребоваться носить контактные линзы или очки для достижения хорошего послеоперационного зрения.
Со временем у некоторых пациентов развивается помутнение задней капсулы хрусталика позади ИОЛ — вторичная катаракта. Она лечится с помощью лазера на иттрий-алюминиевом гранате (Nd:YAG), легированного неодимом, который создает отверстие в помутневшей мембране для восстановления остроты зрения (Ang M.J. et al., 2021). Такое вмешательство известно как лазерная дисцизия вторичной катаракты.
Профилактика катаракты
Считается, что возраст является наиболее значимым фактором риска развития катаракты, и поэтому по мере взросления неизбежно развивается некоторая степень помутнения хрусталика. Ни в одном исследовании не установлено, снизит ли предотвращение некоторых факторов риска катаракты вероятность ее развития.