МІНІСТЕРСТВО ОХОРОНИ ЗДОРОВ’Я УКРАЇНИ
НАКАЗ
від 16.06.2020 р. № 1411
Про внесення змін до Стандартів медичної допомоги «Коронавірусна хвороба (COVID-19)»
Відповідно до статті 141 Основ законодавства України про охорону здоров’я, статей 6, 11 Закону України «Про захист населення від інфекційних хвороб», підпункту 14 пункту 4, пункту 8 Положення про Міністерство охорони здоров’я України, затвердженого постановою Кабінету Міністрів України від 25 березня 2015 року № 267 (у редакції постанови Кабінету Міністрів України від 24 січня 2020 року № 90), постанови Кабінету Міністрів України від 20 травня 2020 року № 392 «Про встановлення карантину з метою запобігання поширенню на території України гострої респіраторної хвороби COVID-19, спричиненої коронавірусом SARS-CoV-2, та етапів послаблення протиепідемічних заходів», пунктів 2.4 розділу ІІ та 3.4 розділу ІІІ Методики розробки та впровадження медичних стандартів медичної допомоги на засадах доказової медицини, затвердженої наказом Міністерства охорони здоров’я України від 28 вересня 2012 року № 751, зареєстрованого в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313 з метою оптимізації заходів щодо недопущення занесення і поширення на території України випадків захворювань, спричинених новим коронавірусом
НАКАЗУЮ:
1. Унести зміни до Стандартів медичної допомоги «Коронавірусна хвороба (COVID-19)», затверджених наказом Міністерства охорони здоров’я України від 28 березня 2020 року № 722, виклавши їх у новій редакції що додається.
2. Контроль за виконанням цього наказу покласти на заступника Міністра охорони здоров’я України — головного державного санітарного лікаря України Ляшка В.
МіністрМаксим Степанов
СТАНДАРТ ЕКСТРЕНОЇ МЕДИЧНОЇ ДОПОМОГИ «КОРОНАВІРУСНА ХВОРОБА (COVID-19)»
Загальна частина
Коронавірусна хвороба (COVID-19);
шифр за МКХ-10: U07.1 2019-nCoV гостра респіраторна хвороба [тимчасова назва].
Розробники:
| Гончар Євген | державний експерт експертної групи з питань розвитку медичних послуг Директорату медичних послуг Міністерства охорони здоров’я України |
| Данилюк Олександр | керівник експертної групи з питань надання екстреної медичної допомоги Директорату медичних послуг Міністерства охорони здоров’я України |
| Онищенко Інна | в. о. керівника експертної групи з питань впровадження системи «Електронне здоров’я» Директорату медичних послуг Міністерства охорони здоров’я України |
| Сухорукова Оксана | Генеральний директор Директорату медичних послуг Міністерства охорони здоров’я України |
| Чарухов Асан
Хочай Павло |
керівник експертної групи з питань розвитку медичних послуг Директорату медичних послуг Міністерства охорони здоров’я України
державний експерт експертної групи з питань надання екстреної медичної допомоги Директорату медичних послуг Міністерства охорони здоров’я України |
| Крилюк Віталій | д.мед.н., завідувач відділом підготовки ДЗ «УНПЦ ЕМД та МК МОЗ України» |
| Цимбалюк Галина | к.мед.н., асистент кафедри медицини катастроф та військової медицини ТНМУ ім. І.Я. Горбачевського, лікар з медицини невідкладних станів вищої категорії. |
Список умовних позначень та скорочень
| COVID-19 | скорочена назва хвороби, яку спричинює коронавірус SARS-CoV-2 |
| SARS-CoV-2 | одноланцюговий РНК-вмісний штам коронавірусу виду SARS-CoV роду бетакоронавірусів, що спричиняє хворобу COVID-19 |
| АТ | артеріальний тиск |
| ГЛАЗГО | шкала ком |
| ЗІЗ | засоби індивідуального захисту |
| ЧД | частота дихання |
| ЧСС | частота серцевих скорочень |
Стандарт 4. Екстрена медична допомога для пацієнтів з COVID-19
Обґрунтування. Пацієнтам, які звернулися за екстреною медичною допомогою, проводиться опитування відповідно до алгоритму опитування особи з підозрою на COVID-19 диспетчером ЕМД. Якщо під час опитування відсутні покази до виїзду бригади, то пацієнту надаються відповідні рекомендації. Якщо наявні покази до виїзду бригади до пацієнтів із підозрою на COVID-19, бригада, застосовуючи засоби індивідуального захисту, проводить обстеження, встановлює попередній діагноз та ступінь важкості захворювання і наявність показань до госпіталізації. Пацієнтам, які не мають показань до госпіталізації, надаються поради по самоізоляції та звернення до сімейного лікаря (а при відсутності сімейного лікаря — до регіональної/національної гарячої лінії COVID-19). Пацієнти, у яких наявні покази до госпіталізації, транспортуються бригадою ЕМД у визначений у регіоні заклад охорони здоров’я.
Обов’язкові критерії якості
1. Під час диспетчеризації проводиться обов’язкове опитування відповідно до алгоритму опитування особи з підозрою на COVID-19 диспетчером ЕМД:
1) визначаються ознаки невідкладного стану людини;
2) виявляються симптоми, які вказують на наявність COVID-19;
3) збирається інформація щодо контакту з хворим на COVID-19;
4) збирається інформація щодо визначення групи ризику;
5) отримана диспетчером інформація надається бригаді у повному обсязі;
6) надаються рекомендації особі, яка телефонує, задля зменшення ризику інфікування персоналу бригади ЕМД.
2. Дії бригади
Використання відповідних засобів індивідуального захисту персоналом бригад екстреної медичної допомоги під час огляду, надання екстреної медичної допомоги та транспортування пацієнта з підтвердженим або підозрою на COVID-19. Дотримання порядку одягання та знімання ЗІЗ персоналом бригад ЕМД.
До приїзду необхідно:
отримати інформацію від диспетчера;
підготувати необхідний комплект ЗІЗ;
підготувати необхідний набір для проведення обстеження та надання екстреної медичної допомоги.
При первинній оцінці пацієнта:
дотримуватися безпечної дистанції до моменту одягання маски на пацієнта та оточуючих (більше 2 м);
визначити рівень свідомості;
оцінити дихання, колір шкірних покривів;
запропонувати пацієнту одягнути маску.
При наданні допомоги:
опитування пацієнта за схемою SAMPLE;
дотримання правил первинного огляду пацієнта.
При транспортуванні:
повідомити заклад охорони здоров’я про транспортування пацієнта;
при можливості дотримуватися необхідної дистанції.
Члени сім’ї не повинні транспортуватись з пацієнтом, якщо це можливо.
Якщо пацієнта супроводжують інші особи, вони повинні одягти захисну маску.
3. Дотримання заходів безпеки при проведенні аерозоль-генеруючих процедур та інвазивних маніпуляцій.
4. Виконання протоколів надання екстреної медичної допомоги.
5. Прийняття рішення щодо госпіталізації.
Рішення щодо госпіталізації необхідно приймати на основі проведеного обстеження:
1) наявність у пацієнта симптомів/ознак вірусного захворювання (кашель, нежить, біль у горлі, загальна слабкість);
2) життєві показники: ЧД, сатурація крові, ЧСС, АТ, шкала ком ГЛАЗГО;
3) визначити чи є:
SpO2 ≤ 92%
біль в грудній клітці;
задишка в спокої;
ціаноз;
порушення свідомості;
ознаки дихальної недостатності;
інші ознаки, що свідчать про критичний стан пацієнта.
4) прийняття рішення у випадку, якщо у пацієнта немає змін при проведенні обстеження, визначених у підпункті 1 цього пункту, слід застосовувати стандартні методи надання ЕМД, залежно від наявного невідкладного стану чи скарги.
Якщо у пацієнта присутні ознаки вірусного захворювання, життєві показники в межах норми та відповідно відсутні загрозливі ознаки, визначені в підпункті 3 цього пункту, слід рекомендувати залишатися вдома, при цьому необхідно повідомити про це сімейного лікаря.
У випадку, якщо поряд з наявними ознаками вірусного захворювання є хоча б одна ознака, вказана в підпункті 3 цього пункту, пацієнта слід госпіталізувати у визначений заклад охорони здоров’я, дотримуючись всіх необхідних заходів, спрямованих на попередження зараження.
Стандарт 4. Екстрена медична допомога для пацієнтів з COVID-19
Обґрунтування. Пацієнтам, які звернулися за екстреною медичною допомогою, проводиться опитування відповідно до алгоритму опитування особи з підозрою на COVID-19 диспетчером ЕМД. Якщо під час опитування відсутні покази до виїзду бригади, то пацієнту надаються відповідні рекомендації. Якщо наявні покази до виїзду бригади до пацієнтів із підозрою на COVID-19, бригада застосовуючи засоби індивідуального захисту, проводить обстеження, встановлює попередній діагноз та ступінь важкості захворювання і наявність показів до госпіталізації. Пацієнтам, які не мають показів до госпіталізації, надаються поради по самоізоляції та звернення до сімейного лікаря (а при відсутності сімейного лікаря — до регіональної/національної гарячої лінії COVID-19). Пацієнти, у яких наявні покази до госпіталізації транспортуються бригадою ЕМД у визначений у регіоні заклад охорони здоров’я.
Обов’язкові критерії якості
1.Під час диспетчеризації проводиться обов’язкове опитування відповідно до алгоритму опитування особи з підозрою на COVID-19 диспетчером ЕМД:
- визначаються ознаки невідкладного стану людини; виявляються симптоми, які вказують на наявність COVID-19;
- збирається інформація щодо можливих подорожей та контакту з хворим на COVID-19;
- збирається інформація щодо визначення групи ризику;
- отримана диспетчером інформація повинна надаватись бригаді повністю; надаються рекомендації особі, яка телефонує, задля зменшення ризику
- інфікування персоналу бригади ЕМД.
2. Дії бригади
Використання відповідних засобів індивідуального захисту персоналом бригад екстреної медичної допомоги під час огляду, надання екстреної медичної допомоги та транспортування пацієнта з підтвердженим або підозрою на COVID-19. Дотримання порядку одягання та знімання ЗІЗ персоналом бригад ЕМД.
До приїзду необхідно:
- отримати інформацію від диспетчера; підготувати необхідний комплект ЗІЗ;
- підготувати необхідний набір для проведення обстеження та надання екстреної медичної допомоги.
При первинній оцінці пацієнта:
- дотримуватися безпечної дистанції до моменту одягання маски на пацієнта та оточуючих (більше 2 м); визначити рівень свідомості;
- оцінити дихання, колір шкірних покривів; запропонувати пацієнту одягнути маску.
При наданні допомоги:
- опитування пацієнта за схемою SAMPLE; отримання правил первинного огляду пацієнта. При транспортуванні:
- повідомити лікарню заклад охорони здоров’я про транспортування пацієнта;
- при можливості дотримувати дотримуватися відстані до пацієнта дистанції.
Члени сім’ї не повинні транспортуватись з пацієнтом, якщо це можливо. Якщо пацієнта супроводжують інші особи, вони повинні одягнути одягти захисну маску
3. Дотримання заходів безпеки при проведенні аерозоль-генеруючих та інвазивних маніпуляцій.
4. Виконання протоколів надання екстреної медичної допомоги.
5. Прийняття рішення щодо госпіталізації.
Рішення щодо госпіталізації необхідно приймати на основі проведеного обстеження:
1) наявність у пацієнта симптомів/ознак вірусного захворювання (кашель, нежить, біль у горлі, загальна слабкість);
2) життєві показники: ЧД, сатурація крові, ЧСС, АТ, шкала ком ГЛАЗГО;
3) визначити чи є:
біль в грудній клітці; задишка в спокої; ціаноз;
порушення свідомості;
ознаки дихальної недостатності;
інші ознаки, що свідчать про критичний стан пацієнта.
4) прийняття рішення у випадку, якщо у пацієнта немає змін при проведенні обстеження визначених у підпункті 1 цього пункту слід застосовувати стандартні методи надання ЕМД, залежно від наявного невідкладного стану чи скарги.
Якщо у пацієнта присутні ознаки підозрілого випадку захворювання на COVID-19вірусного захворювання, життєві показники в межах норми та відповідно відсутні загрозливі ознаки визначені в підпункті 3 цього пункту, слід рекомендувати залишатися вдома, при цьому необхідно повідомити про це -сімейного лікаря лікаря з надання первинної медичної допомоги та викликати мобільну бригаду для взяття зразків для проведення ПЛР-тестування сімейного лікаря.
У випадку якщо поряд з наявними ознаками вірусного захворювання є хоча б одна ознака вказана в підпункті 3 цього пункту, пацієнта слід госпіталізувати у визначений заклад охорони здоров’я, дотримуючись всіх необхідних заходів спрямованих на попередження зараження.
Генеральний директор Директорату медичних послугОксана Сухорукова
СТАНДАРТИ МЕДИЧНОЇ ДОПОМОГИ «Коронавірусна хвороба (COVID-19)»
Затверджено
Наказ Міністерства охорони здоров’я України
СТАНДАРТИ МЕДИЧНОЇ ДОПОМОГИ
«Коронавірусна хвороба (COVID-19)»
Загальна частина
Коронавірусна хвороба (COVID-19);
шифр за МКХ-10: U07.1 2019-nCoV гостра респіраторна хвороба, що підтверджена лабораторним тестуванням незалежно від тяжкості клінічних ознак або симптомів (вірус ідентифікований); U 07.2 — коронавірусна інфекція COVID-19, що діагностується клінічно або епідеміологічно, але лабораторні обстеження непереконливі чи недоступні (вірус не ідентифікований) [тимчасова назва].
Розробники:
| Безродна Олександра Вікторівна | к.мед. наук, доцент кафедри інфекційних хвороб Національного медичного університету імені О.О. Богомольця |
| Ганжа Ірина Миколаївна | керівник експертної групи з питань розвитку служби крові та біобезпеки Директорату громадського здоров’я Міністерства охорони здоров’я України |
| Голубовська Ольга Анатоліївна | д.мед.н., професор, завідувач кафедри інфекційних хвороб Національного медичного університету імені О.О. Богомольця |
| Дубров Сергій Олександрович | д.мед.н., професор, професор кафедри анестезіології та інтенсивної терапії Національного медичного університету імені О.О. Богомольця |
| Кузін Ігор Володимирович | в.о. Генерального директора Державної установи «Центр громадського здоров’я Міністерства охорони здоров’я України» |
| Мацьков Олександр Григорович | завідувач відділу антибіотикорезистентності та інфекційного контролю Державної установи «Центр громадського здоров’я Міністерства охорони здоров’я України» |
| Ліщишина Олена Михайлівна | к.мед.н., старший науковий співробітник, начальник відділу стандартизації медичної допомоги департаменту оцінки медичних технологій державного підприємства «Державний експертний центр МОЗ України» |
| Чабан Тетяна Володимирівна | д.мед.н., проф., завідувач кафедри інфекційних хвороб Одеського національного медичного університету |
| Шкурба Андрій Вікторович | д.мед.н., професор, професор кафедри інфекційних хвороб Національного медичного університету імені О.О. Богомольця |
Рецензенти:
Георгіянц Маріне Акопівна д.мед.н., професор, проректор з наукової роботи Харківської медичної академії післядипломної освіти
Матюха Лариса Федорівна, д.мед.н., професор, завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти ім. П.Л. Шупика
Дата оновлення – березень серпень 2021 року.
Список умовних позначень та скорочень
| COVID-19 | скорочена назва хвороби, яку спричинює коронавірус SARS-CoV-2 |
| CPAP | постійний позитивний тиск у дихальних шляхах |
| FiO2 | фракція вдихуваного кисню |
| OI | індекс оксигенації |
| OSI | індекс оксигенації за допомогою SpO2 |
| PaO2 | парціальний тиск кисню |
| PEEP | плато-тиск |
| SARS-CoV-2 | одноланцюговий РНК-вмісний штам коронавірусу виду SARS-CoV роду бетакоронавірусів, що спричиняє хворобу COVID-19 |
| SD | стандартне відхилення |
| SIRS | синдром системної запальної відповіді |
| SOFA | Показник оцінки неспроможності органів |
| SpO2 | насичення киснем |
| АТ | артеріальний тиск |
| БАЛ | бронхоальвеолярний лаваж |
| ГДРС | гострий респіраторний дистрес синдром |
| ГЕК | розчин гідроксіетилкрохмалю |
| ГРІ | гостра респіраторна інфекція |
| ГРВІ | гостра респіраторна вірусна інфекція |
| ЗІЗ | засоби індивідуального захисту |
| ЗКІ | захист та контроль інфекції |
| ІФА | імуноферментний аналіз |
| ІХЛА |
імунохемілюмінісцентний аналіз |
| НІВ | неінвазивна вентиляція |
| НКВП | носовий кисень з високим потоком |
| ПЛР | полімеразна ланцюгова реакція |
| сАТ | систолічний артеріальний тиск |
| СерАТ | середній артеріальний тиск |
| ТГРС | тяжка гостра респіраторна синдром |
| ЧСС | частота серцевих скорочень |
| ШВЛ | штучна вентиляція легені |
Стандарт 1. Організація протиепідемічних заходів та медичної допомоги в осередку інфікування SARS-CoV-2
Обґрунтування. Виявлення нових випадків коронавірусної хвороби (COVID-19), реєстрація та моніторинг випадків інфікування та захворювання, епідеміологічний нагляд за контактними особами розслідування контактів є надзвичайно важливими. Епідеміологічна інформація необхідна для управління заходами реагування та інформування ВООЗ.
Обов’язкові критерії якості
- В закладах охорони здоров’я адаптовані слід адаптувати та затверджені затвердити клінічні маршрути пацієнтів на усіх рівнях надання медичної допомоги (додаток 1). Медична допомога надається відповідно до визначення випадку захворювання на коронавірусну хворобу (COVID-19) (далі — СOVID-19) (додаток 2).
- Медичний працівник, який виявив особу, що відповідає визначенню випадку COVID-19:
- Медичний працівник, який виявив особу, що відповідає визначенню випадку COVID-19:
1) за умови наявності відповідної технічної можливості:
у строк, визначений пунктами 16, 17 Порядку ведення Реєстру медичних записів, записів про направлення та рецептів в електронній системі охорони здоров’я, затвердженого наказом Міністерства охорони здоров’я України від 28 лютого 2020 року № 587, зареєстрованим у Міністерстві юстиції України 05 березня 2020 року за № 236/34519 (далі — Порядок), вносить по випадку COVID-19 відповідні медичні записи до Реєстру медичних записів, записів про направлення та рецептів електронної системи охорони здоров’я (далі — Реєстр) згідно з Порядком та здійснює інформування керівництва закладу охорони здоров’я для організації подальшого клінічного спостереження, своєчасної медичної допомоги та протиепідемічних заходів індивідуального рівня і на рівні громади;
реєстрація випадків у формі первинної облікової документації № 060/о «Журнал обліку інфекційних захворювань» та заповнення форми первинної облікової документації № 058/о «Екстрене повідомлення про інфекційне захворювання, харчове, гостре професійне отруєння, незвичайну реакцію на щеплення», затверджених наказом Міністерства охорони здоров’я України від 10 січня 2006 року № 1, зареєстрованим у Міністерстві юстиції України 08 червня 2006 року за № 686/12560 (далі — ф. № 060/о та ф. № 058/о), у такому разі не здійснюється, а інформація в оперативному порядку телефоном не передається;
дані про повторний випадок захворювання у пацієнта слід зазначити у ф. № 058/о для передачі відповідної інформації до центру контролю профілактики хвороблабораторного центру МОЗ України за адміністративно-територіальною належністю для проведення епідеміологічного розслідування та внесення даних до електронної інтегрованої системи спостереження за захворюваннями;
2) за умови відсутності відповідної технічної можливості:
реєструє випадок у ф. № 060/о і заповнює ф. № 058/о та здійснює інформування керівництва закладу охорони здоров’я для організації подальшого клінічного спостереження, своєчасної медичної допомоги та протиепідемічних заходів індивідуального рівня і на рівні громади;
у строк до 12-ти годин з моменту встановлення випадку COVID-19 за ф. № 058/о інформує центр контролю профілактики хвороблабораторний центр МОЗ України за адміністративно- територіальною належністю;
3) у разі звернення особи, яка відповідає визначенню випадку COVID-19 з ознаками інших ГРВІ, з ознаками пневмонії до закладів охорони здоров’я проводиться відбір зразків матеріалів (додаток 3) та забезпечується транспортування з відповідним направленням (додаток 4) відібраних зразків у центр контролю профілактики хвороблабораторний центр МОЗ України за адміністративно-територіальною належністю;
4) у разі проходження особою з власної ініціативи тестування на SARS-CoV-2 методом ПЛР та при отриманні позитивного результату дослідження:
за умови наявності відповідної технічної можливості лабораторією вносяться відповідні медичні записи до Реєстру, а інформація про внесення має бути передана в робочому порядку до надавача первинної медичної допомоги, в якого обслуговується особа;
за умови відсутності відповідної технічної можливості результати дослідження мають бути передані лабораторією до надавача первинної медичної допомоги, в якого обслуговується особа, для подальшого внесення відповідних медичних записів до Реєстру (за умови наявності відповідної технічної можливості) або реєстрації випадку у ф. № 060/о та направлення ф. № 058/о до центру контролю профілактики хвороблабораторного центру МОЗ України за адміністративно- територіальною належністю (за умови відсутності відповідної технічної можливості), клінічного спостереження, своєчасної медичної допомоги та запровадження протиепідемічних заходів.
Технічна можливість, передбачена підпунктами 1, 2, 4 цього пункту, виникає з часу укладення закладом охорони здоров’я чи фізичною особою — підприємцем, яка отримала ліцензію на провадження господарської діяльності з медичної практики, відповідного договору з оператором електронної медичної інформаційної системи, в якій наявні відповідні функціональні можливості, передбачені технічними вимогами, затвердженими НСЗУ, інформація про що оприлюднена на вебсайті електронної системи охорони здоров’я.
1) реєструє випадок в формі первинної облікової документації № 060/о «Журнал обліку інфекційних захворювань» та заповнює форму первинної облікової документації № 058/о «Екстрене повідомлення про інфекційне захворювання, харчове, гостре професійне отруєння, незвичайну реакцію на щеплення», затверджені наказом Міністерства охорони здоров’я України від 10 січня 2006 року № 1, зареєстрованого в Міністерстві юстиції України 08 червня 2006 року за № 686/12560 (далі – ф. № 060/о та ф. № 058/о) та здійснює інформування керівництва закладу охорони здоров’я для організації подальшого клінічного спостереження, своєчасної медичної допомоги та протиепідемічних заходів індивідуального рівня і на рівні громади;
2) в строк до 2-х годин з моменту встановлення випадку COVID-19, за ф. № 058/о, інформує лабораторний центр МОЗ України за адміністративно-територіальною належністю;
3) в разі поступлення особи, яка відповідає визначенню випадку COVID-19, в заклади охорони здоров’я, що надають цілодобову стаціонарну медичну допомогу, проводиться відбір зразків матеріалів (додаток 3) та забезпечується транспортування з відповідним направленням (додаток 4) відібраних зразків у лабораторний центр МОЗ України за адміністративно-територіальною належністю;
4) в разі проходження особою з власної ініціативи тестування на SARSCoV-2 методом ПЛР та при отриманні позитивного результату дослідження, такі результати мають бути передані лабораторією до надавача первинної медичної допомоги, у якого обслуговується особа, для подальшої реєстрації випадку у ф. № 060/о та направлення ф. № 058/о до лабораторного центру МОЗ України за адміністративно-територіальною належністю, клінічного спостереження, своєчасної медичної допомоги та запровадження протиепідемічних заходів.
- Активний епідеміологічний пошук випадків здійснюється шляхом лабораторного тестування на SARS-CoV-2 серед осіб, які відповідають критеріям підозрілого випадку, або в рамках диференціальної діагностики у пацієнтів з вірусною пневмонією та/або ТГРС та/або інших ГРВІ.
- Основне значення для етіологічної лабораторної діагностики COVID-19 має виявлення РНК SARS-CoV-2 з використанням методу ПЛР.
Лабораторне обстеження на РНК SARS-CoV-2 проводиться особам: з підозрою на COVID-19; з ознаками інших ГРВІ;
з ознаками пневмонії.
Попереднє скринінгове обстеження на визначення антигену SARS-CoV-2 з використанням швидких тестів на визначення антигену SARS-CoV-2 та/або тесту на визначення антигену SARS-CoV-2 методом ІФА проводять таким особам:
з підозрою на COVID-19; з ознаками інших ГРВІ; з ознаками пневмонії;
що були в тісному контакті з особою з підтвердженим випадком на COVID-19;
що підлягають плановій госпіталізації.
Позитивний результат швидкого тесту на визначення антигену SARS-CoV-2 та/або тесту на визначення антигену SARS-CoV-2 методом ІФА повинен бути підтверджений за допомогою ПЛР. Винятком є позитивний результат швидкого тесту на визначення антигену SARS-CoV-2 та/або тесту на визначення антигену SARS-CoV-2 методом ІФА у пацієнтів, які відповідають визначенню підозрілого або ймовірного випадків захворювання на COVID-19.
У разі отримання негативного результату швидкого тесту на визначення антигену SARS-CoV-2 та/або тесту на визначення антигену SARS-CoV-2 методом ІФА особа підлягає дослідженню методом ПЛР у випадку наявності симптомів підозрілого або ймовірного випадків на COVID-19.
В обов’язковому порядку лабораторне обстеження на COVID-19 з використанням методу ПЛР проводиться таким особам:
пацієнтам, які відповідають визначенню підозрілого, ймовірного випадку захворювання на COVID-19, з ознаками ГРВІ, вірусної пневмонії, яким не проводився скринінговий швидкий тест на визначення антигену SARS-CoV-2 та/або тесту на визначення антигену SARS-CoV-2 методом ІФА (додаток 2);
що перетинають контрольний пункт в’їзду-виїзду;
що повинні бути протестовані у ході розслідування спалаху захворюваності;
медичним працівникам, які безпосередньо надають медичну допомогу пацієнтам або проводять догляд за пацієнтами, хворими на COVID-19;
працівникам лабораторій, які працюють зі зразками з дихальних шляхів, отриманими від пацієнтів, хворих на COVID-19;
працівникам патологоанатомічних, судово-медичних бюро, відділень, які беруть участь у розтині тіла, у тому числі взятті зразків;
іншим медичним та фармацевтичним працівникам;
пацієнтам при плановій госпіталізації без ознак ТГРС та/або інших ГРВІ;
соціальним працівникам;
працівникам Національної поліції України, Служби безпеки Президента України, Управління державної охорони та інших осіб, які мають безпосередній контакт із Президентом України;
працівникам Національної гвардії України, Державної прикордонної служби України;
працівникам Державної служби України з питань безпечності харчових продуктів та захисту споживачів;
призовникам;
військовослужбовцям;
працівникам закладів закритого типу.
Особам, визначених у абзацах чотирнадцять — дев’ятнадцять, у разі відсутності можливості провести дослідження на визначення антигену SARS- CoV-2 з використанням швидких тестів та/або тесту на визначення антигену SARS-CoV-2 методом ІФА проводять виявлення РНК SARS-CoV-2 з використанням методу;
пацієнтам з позагоспітальною пневмонією;
контактним особам при появі симптомів, які не виключають COVID-19 (додаток 5);
особам, в яких при проведенні дослідження методом ІФА або ІХЛА;
виявлено Ig A, IgM та/або сумарні IgM, IgG.
Відбір зразків матеріалів для дослідження методом ПЛР та транспортування з відповідним направленням до лабораторних центрів МОЗ України за адміністративно-територіальною належністю або інших лабораторій, які проводять тестування на SARS-CoV-2, здійснюється згідно з додатками 3, 4 до цих Стандартів.
Зразки перших п’яти позитивних випадків та перших десяти негативних, які відповідають визначенню випадку COVID-19, для тестування з використанням методів ПЛР, ІФА, ІХЛА необхідно підтвердити:
центрами контролю профілактики хвороблабораторними центрами МОЗ України — у лабораторії Державної установи «Центр громадського здоров’я Міністерства охорони здоров’я України»;
усіма іншими лабораторіями, які проводять дослідження на COVID-19 — у центрах контролю профілактики хвороблабораторних центрах МОЗ України за адміністративно-територіальною належністю.
Методики дослідження біологічного матеріалу для лабораторної діагностики COVID-19 з використанням тестів на визначення антигену SARS-CoV-2, які використовуються для попереднього скринінгового обстеження повинні бути верифіковані в лабораторії Державної установи «Центр громадського здоров’я Міністерства охорони здоров’я України» або лабораторних центрах МОЗ України відповідно до Процедури верифікації методики дослідження біологічного матеріалу з метою лабораторної діагностики коронавірусної хвороби (COVID-19) (додаток 15), за результатами проведення якої складається Протокол верифікації методики досліджень (додаток 16).
Методики дослідження біологічного матеріалу для лабораторної діагностики COVID-19 з використанням тестів на визначення антигену SARS-CoV-2, які використовуються для попереднього скринінгового обстеження, а також методики дослідження методом ПЛР, в тому числі для виявлення штамів вірусу SARS-CoV-2, повинні бути верифіковані в лабораторії Державної установи «Центр громадського здоров’я Міністерства охорони здоров’я України» або центрів контролю профілактики хвороб Міністерства охорони здоров’я України згідно з Процедурою верифікації методики дослідження біологічного матеріалу з метою лабораторної діагностики коронавірусної хвороби (COVID-19) (додаток 15), за результатами проведення якої складається Протокол верифікації методики досліджень (додаток 16).
Виявлення антитіл до SARS-CoV-2 має допоміжне значення для діагностики COVID-19 та основне значення для оцінки імунної відповіді на існуючу чи перенесену інфекційну хворобу.
Антитіла класу А (IgA) розпочинають формуватися і доступні для детекції приблизно з 2-го дня від появи хвороби, досягають піку через 2 тижні та зберігаються тривалий період часу. Антитіла класу М (IgM) розпочинають виявлятись приблизно на 7-му добу від початку хвороби, досягають піку через тиждень і можуть зберігатись упродовж 2-х місяців і більше. Приблизно з 3-го тижня або раніше визначаються антитіла класу класу G (IgG) до SARS-CoV-2.
Тестування на антитіла до вірусу SARS-CoV-2 рекомендується використовувати в таких випадках:
додатковий метод діагностики гострої інфекційної хвороби (з урахуванням серонегативного періоду) при наявності клінічних симптомів та при наявності негативного результату дослідження методом ПЛР, метод може бути використаний лише у не вакцинованих осіб;;
метод тестування медичних працівників, які безпосередньо надають медичну допомогу пацієнтам або проводять догляд за пацієнтами хворими на COVID-19, працівників лабораторій, які працюють зі зразками з дихальних шляхів отримані від пацієнтів хворих на COVID-19, працівників патологоанатомічних, судово-медичних бюро, відділень, які беруть участь у розтині тіла, у тому числі взятті зразків, інші медичні та фармацевтичні працівники (для цієї мети можуть використовуватись і швидкі тести на визначення антигену SARS-CoV-2 та/або тесту на визначення антигену SARS-CoV-2 методом ІФА);
працівників Національної поліції України, Служби безпеки Президента України, Управління державної охорони та інших осіб, які мають безпосередній контакт із Президентом України, працівників Національної гвардії України, Державної прикордонної служби України, Державної служби України з питань безпечності харчових продуктів та захисту споживачів, призовників, військовослужбовців, працівників закладів закритого типу, соціальних працівників (для цієї мети можуть використовуватись і швидкі тести на визначення антигену SARS-CoV-2 та/або тесту на визначення антигену SARS-CoV-2 методом ІФА);
встановлення факту перенесеної раніше хвороби при проведенні масового дослідження населення для оцінки рівня популяційного імунітету.;
для відбору потенційних донорів імунокомпетентної плазми;
при плановій госпіталізації пацієнтів без ознак ТГРС та/або інших ГРВІ (для цієї мети можуть використовуватись і швидкі тести на визначення антигену SARS-CoV-2 та/або тесту на визначення антигену SARS-CoV-2 методом ІФА).
4. Основне значення для етіологічної лабораторної діагностики COVID-19 має виявлення РНК SARS-CoV-2 з використанням методу ПЛР. Лабораторне обстеження на РНК SARS-CoV-2 проводиться особам: з підозрою на COVID-19; з ознаками ТГРС; з ознаками інших ГРВІ; з ознаками пневмонії.=Лабораторне обстеження на РНК SARS-CoV-2 рекомендовано проводити всім особам з ознаками ТГРС та/або інших ГРВІ. В якості попереднього скринінгового обстеження використовується тест на визначення антигену SARS-CoV-2. В обов’язковому порядку лабораторне обстеження на COVID-19 з використанням методу ПЛР проводиться наступним особам:пацієнтам, які відповідають визначенню підозрілого, ймовірного випадку захворювання на COVID-19, з ознаками ГРВІ, вірусної пневмонії та/або ТГРС, яким не проводився скринінговий тест на визначення антигену SARS-CoV-2 або при наявності позитивного результату скринінгового тесту на визначення антигену SARS-CoV-2 (додаток 2);пацієнтам з позагоспітальною пневмонією;контактним особам при появі симптомів, які не виключають COVID-19 (додаток 5);особам, у яких при проведенні дослідження методом ІФА або ІХЛА виявлено Ig A, IgМ, IgG та/або сумарні IgМ, IgG.Відбір зразків матеріалів для дослідження методом ПЛР та транспортування з відповідним направленням до лабораторних центрів МОЗ України за адміністративно-територіальною належністю або інших лабораторій, які проводять тестування на SARS-CoV-2 здійснюється згідно додатків додатками 3, 4 цих стандартів.—4. Лабораторне тестування на COVID-19 проводиться з використанням методу полімеразної ланцюгової реакції (далі — ПЛР) та методу імуноферментного аналізу (далі — ІФА).Лабораторії проводять тести на SARS-CoV-2 самостійно та у співпраці зі спеціалізованими лабораторіями у випадках неоднозначних (сумнівних) результатів. Зокрема зразки перших п’яти позитивних випадків та перших десяти негативних, які відповідають визначенню випадку COVID-19 для тестування, необхідно підтвердити у лабораторії ДУ «Центр громадського здоров’я Міністерства охорони здоров’я України»
Один позитивний тест підтверджується другим тестом ПЛР, який визначає інший ген SARS-CoV-2. Одиничний негативний тест на виявлення SARS-CoV-2 (особливо, якщо це зразок з верхніх дихальних шляхів) або позитивний результат дослідження щодо виявлення іншого респіраторного збудника не виключає зараження COVID-19. Якщо існує обґрунтована підозра на інфікування COVID-19, слід перевірити інший зразок за допомогою первинного та вторинного ПЛР-аналізів. У випадках негативного результату першого тесту, з метою проведення повторного дослідження у пацієнта, який є підозрюваним щодо COVID-19, збираються зразки з різних ділянок дихальних шляхів (ніс, мокротиння, ендотрахеальний аспірат). Робити забір зразків крові, сечі та випорожнень для проведення рутинного обстеження хворого на SARS-CoV-2 методом ПЛР не рекомендовано і може використовуватися виключно в наукових цілях.
Попереднє скринінгове обстеження на визначення антигену SARS-CoV-2 з використанням швидких тестів на визначення антигену SARS-CoV-2 проводять наступним особам: з підозрою на COVID-19; з ознаками ТГРС; з ознаками інших ГРВІ; з ознаками пневмонії;
що були у тісному контакті з особою з підтвердженим випадком на COVID-19;
що повертаються з регіонів зі значним розповсюдженням COVID-19; що підлягають плановій госпіталізації.
Позитивний результат швидкого тесту на визначення антигену SARS-CoV-2 повинен бути підтверджений за допомогою ПЛР. Винятком є позитивний результат швидкого тесту на визначення антигену SARS-CoV-2 у пацієнтів, які відповідають визначенню підозрілого, ймовірного випадку захворювання на COVID-19.
У разі отримання негативного результату швидкого тесту на визначення антигену SARS-CoV-2 особа підлягає дослідженню методом ПЛР у випадку наявності симптомів підозрілого або ймовірного випадку на COVID-19.
В обов’язковому порядку лабораторне обстеження на COVID-19 з використанням методу ПЛР проводиться наступним особам:
пацієнтам, які відповідають визначенню підозрілого, ймовірного випадку захворювання на COVID-19, з ознаками ГРВІ, вірусної пневмонії та/або ТГРС, яким не проводився скринінговий швидкий тест на визначення антигену SARS-CoV-2 (додаток 2);
пацієнтам з позагоспітальною пневмонією;
контактним особам при появі симптомів, які не виключають COVID-19 (додаток 5);
особам, у яких при проведенні дослідження методом ІФА або ІХЛА виявлено IgA, IgG та/або сумарні IgМ, IgG.
Відбір зразків матеріалів для дослідження методом ПЛР та транспортування з відповідним направленням до лабораторних центрів МОЗ України за адміністративно-територіальною належністю або інших лабораторій, які проводять тестування на SARS-CoV-2 здійснюється згідно з додатками 3, 4 до цих стандартів.
Зразки перших п’яти позитивних випадків та перших десяти негативних, які відповідають визначенню випадку COVID-19 для тестування, з використанням методів ПЛР, ІФА, ІХЛА необхідно підтвердити:
лабораторними центрами МОЗ України — у лабораторії Державної установи «Центр громадського здоров’я Міністерства охорони здоров’я України»;
всіма іншими лабораторіями, які проводять дослідження на COVID-19,– у лабораторних центрах МОЗ України за адміністративно-територіальною належністю
Методики дослідження біологічного матеріалу для лабораторної діагностики COVID-19 з використанням тестівТести на визначення антигену SARS-CoV-2, які використовуються для попереднього скринінгового обстеження повинні бути верифіковані в лабораторії Державної установи «Центр громадського здоров’я Міністерства охорони здоров’я України» або лабораторних центрах МОЗ України відповідно до Процедури верифікації методики дослідження біологічного матеріалу з метою лабораторної діагностики коронавірусної хвороби (COVID-19) (додаток 15), за результатами проведення якої складається Протокол верифікації методики досліджень (додаток 16)..
Виявлення антитіл до SARS-CoV-2 має допоміжне значення для діагностики COVID-19 та основне значення для оцінки імунної відповіді на існуючу чи перенесену інфекційну хворобу.
Антитіла класу А (IgА) розпочинають формуватися і доступні для детекції приблизно з 2 дня від появи хвороби, досягають піку через 2 тижні та зберігаються тривалий період часу. Антитіла класу М (IgМ) розпочинають виявлятись приблизно на 7 добу від початку хвороби, досягають піку через тиждень і можуть зберігатись впродовж 2-х місяців і більше. Приблизно з 3-го тижня або раніше визначаються антитіла класу G (IgG) до SARS-CoV-2.
Тестування на антитіла до вірусу SARS-CoV-2 рекомендується використовувати в наступних випадках:
додатковий метод діагностики гострої інфекційної хвороби (з урахуванням серонегативного періоду) при наявності клінічних симптомів та при наявності негативного результату дослідження методом ПЛР;
метод тестування медичних працівників, які безпосередньо надають медичну допомогу пацієнтам або проводять догляд за пацієнтами хворими на COVID-19, працівників лабораторій, які працюють зі зразками з дихальних шляхів отримані від пацієнтів хворих на COVID-19, працівників патологоанатомічних, судовомедичних бюро, відділень, які приймають участь у розтині тіла, в тому числі взятті зразків, інші медичні та фармацевтичні працівники (для даної мети можуть використовуватись і швидкі тести на визначення антигену SARS-CoV-2);
працівників Національної поліції України, Служби безпеки Президента України, Управління державної охорони та інших осіб, які мають безпосередній контакт із Президентом України, працівників Національної гвардії України, Державної прикордонної служби України, Державної служби України з питань безпечності харчових продуктів та захисту споживачів, призовників, військовослужбовців, працівників закладів закритого типу, соціальних працівників (для даної мети можуть використовуватись і швидкі тести на визначення антигену SARS-CoV-2);
скринінговий метод тестування медичних працівників, які безпосередньо надають медичну допомогу пацієнтам або проводять догляд за пацієнтами хворими на COVID-19 в умовах стаціонару, працівників лабораторій, які працюють зі зразками з дихальних шляхів отримані від пацієнтів хворих на COVID-19, працівників патологоанатомічних, судовомедичних бюро, відділень, які приймають участь у розтині тіла, в тому числі взятті зразків, працівників Національної поліції, Служби безпеки Президента України, Управління державної охорони та інших осіб, які мають безпосередній контакт із Президентом України, працівників Національної гвардії, Держприкордонслужби, Держпродспоживслужби, призовників, військовослужбовців, працівників закладів закритого типу, соціальних працівників;
встановлення факту перенесеної раніше хвороби при проведенні масового дослідження населення для оцінки рівня популяційного імунітету;
для відбору потенційних донорів імунокомпетентної плазми;
при плановій госпіталізації пацієнтів без ознак ТГРС та/або інших ГРВІ (для даної мети можуть використовуватись і швидкі тести на визначення антигену SARS-CoV-2).
методики дослідження біологічного матеріалу для лабораторної діагностики COVID-19 з використанням тестів на визначення антигену SARSCoV-2, які використовуються для попереднього скринінгового обстеження повинні бути верифіковані в лабораторії Державної установи «Центр громадського здоров’я Міністерства охорони здоров’я України» або лабораторних центрах МОЗ України відповідно до Процедури верифікації методики дослідження біологічного матеріалу з метою лабораторної діагностики коронавірусної хвороби (COVID-19) (додаток 15), за результатами проведення якої складається Протокол верифікації методики досліджень (додаток 16).
при плановій госпіталізації пацієнтів без ознак ТГРС та/або інших ГРВІ.
Категорії осіб, біологічний матеріал для дослідження, строки його відбору, перелік тестів
| Особи, які підлягають тестуванню | Біологічний матеріал, що підлягає дослідженню | Строки відбору біологічного матеріалу | Перелік та послідовність застосування тестів |
|---|---|---|---|
| Пацієнти з клінічними ознаками коронавірусної хвороби |
Верхні дихальні шляхи: носоглоткові мазки; ротоглоткові мазки; фарингальний аспірат. Нижні дихальні шляхи: мокротиння; аспірат; бронхоальвеолярний лаваж Сироватка/плазма |
Відразу при виявленні |
1. ПЛР 2. ІФА IgМ, якщо ПЛР негативний 3. ІФА IgМ при неможливості проведення ПЛР впродовж однієї доби |
| Пацієнти з пневмонією |
Ротоглоткові мазки; мокротиння; аспірат; бронхоальвеолярний лаваж Сироватка/плазма |
Відразу при виявленні |
1.ПЛР 2.ІФА IgМ, якщо ПЛР негативний 3. ІФА IgМ при неможливості проведення ПЛР впродовж однієї доби |
| Особи, що контактували з підтвердженим випадком |
Верхні дихальні шляхи: носоглоткові мазки; ротоглоткові мазки; фарингальний аспірат Сироватка/плазма |
На 14 добу після контакту |
1.ПЛР 2. ІФА IgМ при неможливості проведення ПЛР впродовж однієї доби |
| Особи, які потребують планової госпіталізації та/або операції |
Верхні дихальні шляхи:носоглоткові мазки; ротоглоткові мазки; фарингальний аспірат Сироватка/плазма |
Перед госпіталізацією та/або операцією |
1. ПЛР обов’язково для осіб з імуносупресією 2. Для інших груп ІФА IgМ 3. ПЛР, якщо ІФА позитивне |
|
Медичні працівники, які безпосередньо надають медичну допомогу хворим або проводять догляд за хворими на COVID-19 в умовах стаціонару Працівники лабораторій, які обробляють зразки з дихальних шляхів отримані від хворих на COVID-19 Працівники патологоанатомічних, судово-медичних бюро, відділень, які приймають участь у розтині тіла, в тому числі взятті зразків секційного матеріалу» |
Сироватка/плазма Верхні дихальні шляхи: носоглоткові мазки; ротоглоткові мазки; фарингальний аспірат |
1 раз на 14 днів (до отримання перших позитивних результатів у конкретної особи) |
1. ІФА IgМ та ІФА IgG 2. ПЛР, якщо ІФА позитивні |
|
Працівники Національної поліції, Національної гвардії, Держприкордонслужби Інші медичні та фармацевтичні працівники |
Сироватка/плазма Верхні дихальні шляхи: носоглоткові мазки; ротоглоткові мазки; фарингальний аспірат |
1 раз на 30 днів (до отримання перших позитивних результатів у конкретної особи) |
1. ІФА IgМ та ІФА IgG 2. ПЛР, якщо ІФА позитивні |
- Надавачами первинної медичної допомоги здійснюється моніторинг осіб, які мали контакт з хворими на COVID-19 (додаток 5).
- Усі медичні працівники, які перебувають в зоні пацієнта та/або контактують зі слизом з дихальних шляхів – наприклад, мокрота, БАЛ, матеріал відібраний зі слизових носа, мають використовувати ЗІЗ (додаток 6).
Зоною пацієнта є зона в радіусі одного метру метра навколо пацієнта. Примірні розрахунки ЗІЗ для закладів охорони здоров’я наведені в додатку 7.
- Моніторинг контактних медичних працівників, здійснюється протягом 14 днів після останнього контакту, і включає вимірювання температури, оцінку скарг та обстеження. В разі появи у контактного медичного працівника клінічних проявів респіраторного захворювання до нього мають бути вжиті всі відповідні заходи як до особи, яка відповідає визначенню випадку COVID-19.
З метою реєстрації контактних працівників і запису даних моніторингу в закладі охорони здоров’я слід завести журнал довільної форми із зазначенням мінімум наступного:
1) дата(и) контактів;
2) прізвище, ім’я, по-батькові;
3) адреса проживання;
4) контактний номер телефону;
5) дані моніторингу по дням (температура, наявність скарг)
Тестування на SARS-CoV-2 методом ПЛР проводити кожні 5 днів медичним працівникам, які безпосередньо надають медичну допомогу хворим або проводять догляд за хворими на COVID-19 в умовах стаціонару, працівникам лабораторій, які обробляють зразки з дихальних шляхів отримані від хворих на COVID-19, працівникам патологоанатомічних, судово-медичних бюро, відділень, які безпосередньо приймають участь у розтині тіла, в тому числі взятті зразків секційного матеріалу.
Пацієнтам, яким надається медична допомога у зв’язку з проведенням планових заходів з госпіталізації або плановою операцією проводиться тестування на наявність коронавірусу SARS-CoV-2 методом ПЛР. Відбір зразку матеріалів для тестування на наявність коронавірусу SARS—CoV-2 методом ПЛР організовує лікуючий лікар, який направляє на госпіталізацію або безпосередньо в закладі охорони здоров’я, або через направлення мобільної бригади за місцем перебування пацієнта
У випадку звернення пацієнта за медичною допомогою, де не потрібне направлення лікуючого лікаря, відбір зразку матеріалів для тестування на наявність коронавірусу SARS-CoV-2 методом ПЛР організовує заклад охорони здоров’я, до якого звертається пацієнт.
Рішення про госпіталізацію приймається у разі наявності первинного негативного результату.
Відбір, зберігання та транспортування зразків матеріалів для тестування на наявність коронавірусу SARS-CoV-2 методом ПЛР до лабораторних центрів Міністерства охорони здоров’я України здійснюється відповідно до додатку 3 до цих Стандартів.
- Під час надання медичної допомоги та проведення догляду за пацієнтами, які підлягають визначенню випадку COVID-19 в закладах охорони здоров’я слід дотримуватися заходів з профілактики інфекцій та інфекційного контролю (додаток 7 8).
- Лікування пацієнтів, хворих на COVID-19 та моніторинг результатів надання медичної допомоги здійснюється відповідно до протоколу «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)», затвердженого наказом Міністерства охорони здоров’я України від 02 квітня 2020 року № 762 (зі змінами) (далі – Протокол).
- Очищення та дезінфекція поверхонь в закладах охорони здоров’я при наданні медичної допомоги хворим на коронавірусну хворобу (COVID-19) мають здійснюватися відповідно до Рекомендацій щодо проведення очищення та дезінфекції поверхонь в закладах охорони здоров’я в умовах надання медичної допомоги хворим на коронавірусну хворобу (COVID-19), наведених здійснюється відповідно до вимог, викладених у додатку 9.
11. Для забезпечення здійснення контролю за забором, зберіганням та транспортуванням зразків матеріалів для тестування на SARS-CoV-2 зобов’язати:
1) установи, які займаються забором зразків матеріалів дотримуватись механізмів та методів відбору зразків, що були зазначені вище, а також умов зберігання та транспортування зразків;
2) міські та обласні департаменти охорони здоров’я проінформувати усі установи, що займаються забором, зберіганням та транспортуванням зразків матеріалів для тестування на SARS-CoV-2, про механізми та методи їх здійснення;
3) обласні центри контролю та профілактики хвороб МОЗ України зобов’язати:
- повідомити усі установи, що займаються забором, зберіганням та транспортуванням зразків матеріалів для тестування на SARS-CoV-2, про механізми та методи їх здійснення;
- відмовляти у проведенні ПЛР тестування у разі порушення механізмів та методів забору, зберігання та транспортування зразків матеріалів для тестування на SARS-CoV-2;
- повідомляти міські та обласні департаменти охорони здоров’я про порушення з боку установ механізмів та методів забору, зберігання та транспортування зразків матеріалів для тестування на SARS-CoV-2.
Стандарт 2. Первинна медична та амбулаторно-поліклінічна допомога пацієнтам з підозрою на COVID-19
Обґрунтування. Пацієнтів із легкою та середньої тяжкості формами захворювання, які не мають показань до госпіталізації, рекомендовано лікувати в амбулаторних умовах. Переводити на амбулаторне лікування також слід одужуючих пацієнтів, які вже не потребують цілодобового нагляду.
1. Рішення стосовно лікування в амбулаторних умовах приймає лікар з надання первинної медичної допомоги після клінічної оцінки стану пацієнта та оцінки безпеки домашнього середовища пацієнта, шляхом проведення опитування.
Легкий перебіг захворювання характеризується:
невисокою гарячкою (до 38°C);
нежиттю та/або закладеністю носа;
головним болем;
болем у горлі;
міалгією;
кашлем без ознак дихальної недостатності (таких як утруднене дихання, збільшення частоти дихальних рухів, кровохаркання);
шлунково-кишковими проявами (нудота, блювання, діарея) без ознак зневоднення;
відсутністю змін психічного стану (порушення свідомості, млявість).
спотворенням нюху (дизосмія), смаку (дизгевзія) та/або втратою нюху (аносмія), смаку (авгезія).
Перебіг захворювання середньої тяжкості характеризується:
клінічними ознаками пневмонії (гарячка, кашель, утруднене та прискорене* дихання);
сатурація при вимірюванні пульсоксиметром не менше 92%;
* прискореним диханням є: для віку до 2 місяців — ЧД ≥ 60, від 2 до 11 місяців — ЧД ≥ 50, від 1 до 5 років — ЧД ≥ 40.
2. У випадку звернення пацієнта до надавача первинної медичної допомоги засобами дистанційного зв’язку:
лікар з надання первинної медичної допомоги проводить оцінку стану пацієнта відповідно до класифікації за ступенем тяжкості перебігу захворювання;
якщо пацієнт має легкі симптоми перебігу захворювання — лікар надає рекомендації щодо самоізоляції, лікування у разі погіршення стану;
якщо у пацієнта тяжкий перебіг захворювання — лікар з надання первинної медичної допомоги надає рекомендацію виклику екстреної медичної допомоги за номером 103 або сам викликає бригаду екстреної медичної допомоги пацієнту.
Обґрунтування рішення про лікування в амбулаторних умовах вноситься в форму первинної облікової документації № 025/о «Медична карта амбулаторного хворого №_ », затвердженої наказом Міністерства охорони здоров’я України від 14 лютого 2012 року № 110, зареєстрованого в Міністерстві юстиції України 28 квітня 2012 року за № 661/20974 (далі — Медична карта амбулаторного хворого) або до електронної медичної інформаційної системи.
3. Симптоматичне лікування пацієнтів, хворих на COVID-19, призначення антибіотикотерапії та моніторинг результатів надання медичної допомоги здійснюється згідно з Протоколом.
4. Медичні працівники (лікар/медична сестра) здійснюють контроль поточного стану пацієнта і контактних осіб. Вибір методу контролю обирається лікуючим лікарем (наприклад, опитування по телефону, візит за місцем проживання/перебування). Дані моніторингу вносяться в Медичну карту амбулаторного хворого або до електронної медичної інформаційної системи.
5. Пацієнти та спільно проживаючі особи мають бути поінформовані щодо:
1) необхідності дотримання особистої гігієни;
2) основних заходів з профілактики інфікування;
3) безпечних підходів до проведення догляду;
4) обмежень побутових контактів;
5) методів зв’язку із медичним персоналом (наприклад, зазначити номер телефону за яким слід телефонувати у разі погіршення стану);
6) способів транспортування пацієнта до амбулаторно-поліклінічного закладу в разі необхідності (наприклад, визначити час і вхід до закладу).
Рекомендації з догляду за пацієнтом хворим на COVID-19 в домашніх умовах наведені в додатку 10 до цих Стандартів.
6. Медичні працівники, які надають медичну допомогу за місцем проживання/перебування, і члени домогосподарств мають використовувати ЗІЗ відповідно до додатка 6.
7. У разі появи симптомів у контактної особи медичні працівники з’ясовують її стан та приймають рішення щодо необхідності госпіталізації чи надання медичної допомоги в амбулаторних умовах. У разі прийняття рішення про необхідність госпіталізації, здійснюють комплекс заходів (додаток 11), спрямованих на обмеження подальшого поширення COVID-19.
8. Госпіталізація за клінічними критеріями показана хворим з підозрою/підтвердженим COVID-19 при наявності щонайменше однієї з перелічених ознак:
1) ЧД <10 або >30;
2) сатурація при вимірюванні пульсоксиметром <92%;
3) порушення свідомості (за шкалою AVPU все, крім А);
4) пацієнти з перебігом захворювання середньої тяжкості, які мають тяжку супутню патологію (тяжкий перебіг артеріальної гіпертензії, декомпенсований цукровий діабет, імуносупресивні стани, тяжка хронічна патологія дихальної та серцево-судинної систем, ниркова недостатність) в стадії декомпенсації.
5) пацієнти старше 60 років з перебігом захворювання середньої тяжкості.
9. За неможливості самоізоляції (наприклад, проживання у казармі), за епідеміологічними критеріями показана ізоляція у визначений рішенням місцевими органами влади окремий заклад з одномісним розміщенням (наприклад, готелі, гуртожитки). Госпіталізація за епідеміологічними критеріями в заклади охорони здоров’я, що надають цілодобову стаціонарну медичну допомогу, заборонена.
10. Критеріями завершення амбулаторно-поліклінічного лікування є:
1) відсутність клінічних проявів гострого респіраторного захворювання протягом 3 днів рахуючи з 10 дня від дати появи симптомів без лабораторного обстеження;
2) відсутність клінічних проявів гострого респіраторного захворювання протягом 3 днів рахуючи з 10 дня від дати взяття матеріалу (при позитивному результаті на COVID-19 методом ПЛР) без лабораторного обстеження;
3) відсутність клінічних проявів гострого респіраторного захворювання, за умови отримання одного негативного результату тестування методом ПЛР.
При наявності одного з критеріїв рекомендовано припинити самоізоляцію та припинити лікування пацієнта. Перелічені критерії є рівноцінними. Для прийняття рішення про завершення амбулаторно-поліклінічного лікування (припинення самоізоляції) може бути використаний будь-який з них.
11. Повторне тестування методом ПЛР, з метою визначення наявності чи відсутності вірусу в організмі (припинення самоізоляції внаслідок хвороби) може проводитися не раніше ніж через 10 днів від дати появи симптомів або отримання першого позитивного результату на COVID- 19 методом ПЛР.
12. Лікар, який надає медичну допомогу в амбулаторних умовах, повинен інформувати центр контролю профілактики хвороблабораторний центр МОЗ за адміністративно-територіальною належністю про результат лікування та/або припинення самоізоляції осіб, які підлягали визначенню підтвердженого випадку COVID- 19, не пізніше ніж через 1 день3 дні від дати, коли він стане відомим.
13. Медичну допомогу з використанням кисневої підтримки в амбулаторних умовах можна надавати пацієнтам, що виписані зі стаціонару за умови одночасного виконання умов:
1) SpO2 ≥ 94% при диханні пацієнта киснем низького потоку (3–5 літрів);
2) наявність кисневого концентратора у надавача первинної медичної допомоги, який забезпечує потік до 8 л.
14. При зверненні пацієнта, що відповідає вимогам пункту 13, надавач первинної медичної допомоги забезпечує такого пацієнта кисневим концентратором та проводить навчання з користування та обслуговування даного концентратора пацієнту або його законному представнику.
15. Критерієм завершення надання кисневої підтримки пацієнту за допомогою кисневого концентратора є стійке утримання SpO2 ≥ 94% при диханні атмосферним повітрям протягом доби.
Стандарт 2. Амбулаторно Первинна медична та амбулаторно — поліклінічна допомога пацієнтам з підозрою на COVID -19
Обґрунтування. Пацієнтів із легкою формою захворювання, які не відносяться до груп ризику розвитку ускладнень пацієнтів з COVID-19, рекомендовано лікувати амбулаторно (в домашніх умовах). Переводити на амбулаторне лікування також слід одужуючих пацієнтів, які вже не потребують цілодобового нагляду.
Обов’язкові критерії якості
1.Заборонено надавати медичну допомогу та проводити догляд в амбулаторно-поліклінічних умовах пацієнтам, які знаходяться в групі ризику щодо розвитку ускладнень:
1) тяжкі хронічні захворювання легень і серцево-судинної системи;
2) ниркова недостатність;
3) імуносупресивні стани (первинний і вторинний імунодефіцити);
4) тяжкі алергічні захворювання або стани;
5) аутоімунні захворювання;
а також з симптомами, що характеризують середньо-тяжкий і тяжкий перебіг, як от:
1) ядуха;
2) утруднене дихання;
3) збільшення частоти дихальних рухів більше фізіологічної норми;
4) кровохаркання;
5) шлунково-кишкові симптоми (нудота, блювання, діарея);
6) зміни психічного стану (сплутаність свідомості, загальмованість).
2.Рішення стосовно медичної допомоги в амбулаторно-поліклінічних умовах приймає лікар з надання первинної медичної допомоги після клінічної оцінки стану пацієнта та оцінки безпеки домашнього середовища пацієнта, шляхом проведення опитування.
Легкий перебіг захворювання характеризується:
невисокою гарячкою (до 38°С), що добре контролюються прийомом жарознижуючих препаратів;
нежиттю;
сухим кашлем без ознак дихальної недостатності (таких як утруднене дихання, збільшення частоти дихальних рухів, кровохаркання);
відсутністю шлунково-кишкових проявів (нудота, блювання та/або діарея);
відсутністю змін психічного стану (порушення свідомості, млявість).
3.Ускладнення з боку дихальної системи при COVID-19 зазвичай розвиваються на другому тижні хвороби, тому хворих необхідно активно спостерігати, повторний огляд (включно з фізикальним) рекомендовано проводити в цей термін.
4. Якщо пацієнт звернувся У випадку зверненя пацієнта до надавача первинної медичної допомоги засобами дистанційного зв’язку:
лікар з надання первинної медичної допомоги проводить оцінку стану пацієнта відповідно до класифікації за ступенем тяжкості перебігу захворювання;
якщо пацієнт має легкі симптоми перебігу захворювання – лікар надає рекомендації щодо самоізоляції, лікування у разі погіршення стану;
якщо у пацієнта важкий перебіг захворювання – лікар з надання первинної медичної допомоги надає рекомендацію виклику екстреної медичної допомоги за номером 103.
5. На амбулаторне лікування переводять пацієнтів в стані реконвалесценції, які не потребують цілодобового нагляду без врахування результату тестування.
6. Обґрунтування рішення про лікування амбулаторно вноситься в форму первинної облікової документації № 025/о «Медична карта амбулаторного хворого №___», затвердженої наказом Міністерства охорони здоров’я України від 14 лютого 2012 року № 110, зареєстровано в Міністерстві юстиції України 28 квітня 2012 року за № 661/20974 (далі – Медична карта амбулаторного хворого)
7. Симптоматичне (призначення жарознижуючих) лікування пацієнтів, хворих на COVID-19 та моніторинг результатів надання медичної допомоги здійснюється згідно з Протоколом.
8. Медичні працівники (лікар/медична сестра) здійснюють контроль поточного стану пацієнта і контактних осіб. Вибір методу контролю обирається індивідуально (наприклад, щоденні відвідування, опитування по телефону). Дані моніторингу вносяться в Медичну карту амбулаторного хворого.
9. Пацієнти та спільно проживаючі особи мають бути поінформовані щодо:
1) необхідності дотримання особистої гігієни;
2) основних заходів з профілактики інфікування;
3) безпечних підходів до проведення догляду;
4) обмежень побутових контактів;
5) методів зв’язку із медичним персоналом (наприклад, зазначити номер телефону за яким слід телефонувати у разі погіршення стану);
6) способів транспортування пацієнта до амбулаторно-поліклінічного закладу в разі необхідності (наприклад, визначити час і вхід до закладу).
Рекомендації з догляду за пацієнтом хворим на COVID-19 в домашніх умовах наведені в додатку 8 10 до цих Стандартів.
10. Медичні працівники, які надають медичну допомогу за місцем проживання/перебування, і члени домогосподарств мають використовувати ЗІЗ відповідно до додатку 6.
11. За появи симптомів у контактної особи медичні працівники з’ясовують стан та приймають рішення щодо потреби госпіталізації чи надання медичної допомоги в амбулаторно-поліклінічних умовах. В разі прийняття рішення про необхідність госпіталізації, здійснюють комплекс заходів (додаток 9 11 ), спрямованих на обмеження подальшого поширення хвороби.
12. Госпіталізація за клінічними критеріями показана хворим з підозрою/підтвердженим COVID-19 при:
стані середньої тяжкості і тяжкому – ознаки пневмонії та/або дихальної недостатності (збільшення частоти дихальних рухів вище фізіологічної норми, кровохаркання, показник SpO2 при вимірюванні пульсоксиметром ≤ 93%) при наявності рентгенологічно підтвердженої пневмонії;
наявність клініко-інструментальних даних гострого респіраторного дистрес-синдрому (ГРДС);
наявність клініко-лабораторних даних сепсису та/або септичного шоку (синдрому системної запальної відповіді);
наявність клініко-лабораторних даних ознак органної/системної недостатності окрім дихальної;
пацієнти, незалежно від тяжкості стану, які відносяться до групи ризику розвитку ускладнень: тяжкий перебіг артеріальної гіпертензії, декомпенсований цукровий діабет, імуносупресивні стани, тяжка хронічна патологія дихальної та серцево-судинної систем, ниркова недостатність, аутоімунні захворювання, тяжкі алергічні хвороби, цереброваскулярні захворювання в стадії декомпенсації), онкологічні захворювання;
пацієнти незалежно від тяжкості стану, в яких відзначається підвищення температури вище 38 °С, що погано піддається корекції (тимчасове, не більше ніж на 1-1,5 години зниження на тлі прийому жарознижуючих препаратів з наступним її підвищенням).
13. За неможливості самоізоляції (наприклад, проживання у казармі), за епідеміологічними критеріями показана ізоляція у визначений рішенням місцевими органами влади окремий заклад з одномісним розміщенням (наприклад, готелі, гуртожитки). Госпіталізація за епідеміологічними критеріями в заклади охорони здоров’я, що надають цілодобову стаціонарну медичну допомогу, заборонена не рекомендована.
14. Критерії завершення амбулаторно-поліклінічного лікування (припинення самоізоляції) є:
відсутність клінічних проявів гострого респіраторного захворювання, за умови отримання одного негативного результату тестування методом ПЛР;
негативний результат тестування методом ПЛР;
відсутність клінічних проявів гострого респіраторного захворювання протягом 3 днів рахуючи з 10 дня від дати появи симптомів -без лабораторного обстеження;
відсутність клінічних проявів гострого респіраторного захворювання протягом 3 днів рахуючи з 10 дня від дати взяття матеріалу (при позитивному результаті на COVID-19 методом ПЛР) без лабораторного обстеження.
15. Повторне тестування методом ПЛР, з метою визначення наявності чи відсутності вірусу в організмі (припинення самоізоляції внаслідок хвороби) проводиться не раніше ніж через 10 днів від дати появи симптомів або отримання першого позитивного результату на COVID-19 методом ПЛР.
16. Лікар, який надає медичну допомогу в амбулаторно-поліклінічних умовах повинен інформувати лабораторний центр МОЗ України за адміністративно-територіальною належністю про результат захворювання осіб, які підлягали визначенню підтвердженого випадку COVID-19 не пізніше ніж через три дні від дати, коли він стане відомим.
Стандарт 3. Стаціонарне лікування пацієнтів з COVID-19
Обґрунтування. Стаціонарне лікування показано у випадках середньої тяжкості і тяжкого перебігу COVID-19.
Обов’язкові критерії якості
1. Госпіталізація за клінічними критеріями показана хворим з підозрою/підтвердженим COVID-19 при наявності щонайменше одного з перелічених критеріїв:
1) ЧД <10 або >30;
2) порушення свідомості (за шкалою AVPU все, крім А);
3) стані середньої тяжкості і тяжкому — ознаки пневмонії та/або дихальної недостатності (збільшення частоти дихальних рухів вище фізіологічної норми, кровохаркання, показник SpO 2 при вимірюванні пульсоксиметром <92%) при наявності рентгенологічно підтвердженої пневмонії;
4) наявність клініко-інструментальних даних гострого респіраторного дистрес-синдрому (ГРДС);
5) наявність клініко-лабораторних даних сепсису та/або септичного шоку (синдрому системної запальної відповіді);
6) наявність клініко-лабораторних даних органної/системної недостатності, окрім дихальної;
7) пацієнти з перебігом захворювання середньої тяжкості, які мають тяжку супутню патологію (тяжкий перебіг артеріальної гіпертензії, декомпенсований цукровий діабет, імуносупресивні стани, тяжка хронічна патологія дихальної та серцево-судинної систем, ниркова недостатність) в стадії декомпенсації.
8) пацієнти старше 60 років з перебігом захворювання середньої тяжкості.
2. При надходженні пацієнта до закладу охорони здоров’я здійснюється медичне сортування, а саме:
1) раннє розпізнавання хворих на ТГРС, пов’язане з COVID-19 (додаток 12);
2) оцінюється тяжкість захворювання;
3) за необхідності починаються заходи медичної допомоги згідно з Протоколом.
3. Заходи щодо профілактики інфекцій та інфекційного контролю проводяться відповідно до положень, наведених у додатках 6 та 8.
4. Пацієнтам із ТГРС та ГДРС, гіпоксемією або шоком, зумовленими підтвердженою COVID-19, рання підтримуюча терапія та моніторинг надається негайно згідно з Протоколом.
5. Усі зони, де доглядають пацієнтів, хворих на COVID-19 з тяжким перебігом, слід обладнати:
1) пульсоксиметрами;
2) функціонуючими системами подачі кисню;
3) одноразовими кисневими інтерфейсами, а саме назальними каплями, масками для обличчя з/без резервуарного мішка.
6. Лікувально-діагностичні заходи здійснюються відповідно до Протоколу. Пацієнтам із тяжким перебігом COVID-19 забезпечується моніторинг та корекція лікувальних заходів залежно від супутніх патологічних станів.
7. Відбір зразків для лабораторної діагностики здійснюється з урахуванням клінічної картини з використанням ЗІЗ (додаток 3) та забезпечується транспортування з відповідним направленням (додаток 4) до центру контролю профілактики хвороблабораторного центру МОЗ за адміністративно-територіальною належністю.
8. У пацієнтів, хворих на COVID-19 за неефективності терапії киснем (SpO 2 < 90%) проводиться оцінка щодо ГРДС і гіпоксемічної дихальної недостатності та, за необхідності, відповідне лікування згідно з Протоколом.
9. Слід проводити постійний моніторинг наявності ознак септичного стану (синдрому системної запальної відповіді) у хворих з COVID-19 та, за необхідності, здійснювати відповідне лікування згідно з Протоколом.
10. Всім пацієнтам з COVID-19 здійснюється профілактика загальних ускладнень (додаток 13).
11. Вагітні жінки з підозрою на COVID-19 госпіталізуються в пологовий стаціонар, визначений структурним підрозділом з питань охорони здоров’я відповідної адміністративної території, незалежно від віку гестації (додаток 14). Вагітним жінкам з підозрою на COVID-19 проводиться терапія відповідно до вищезазначених стандартів, з урахуванням стандартів ведення вагітності. Використання лікарських засобів поза межами інструкції до них має базуватися на аналізі ризику та користі (потенційної користі для матері та безпеки для плода) і призначатися виключно за рішенням консиліуму лікарів (лікувально-консультативної комісії) у складі щонайменше:
1) заступника головного лікаря;
2) лікаря — акушера — гінеколога;
3) лікаря — педіатра;
4) лікаря — терапевта;
5) лікаря — інфекціоніста (при потребі);
6) лікаря — рентгенолога (при потребі);
7) лікаря — анестезіолога.
Рішення щодо рекомендації екстрених пологів та припинення вагітності розглядається вище зазначеним консиліумом лікарів, та враховує наступні чинники:
вік гестації;
стан матері;
стабільність плоду.
12. Етапний (послідовний) епікриз обов’язково вноситься в форму первинної облікової документації № 003/о «Медична карта стаціонарного хворого №_ », затвердженої наказом Міністерства охорони здоров’я України від 14 лютого 2012 року № 110, зареєстрованого в Міністерстві юстиції України 28 квітня 2012 року за № 662/20975 (у редакції наказу Міністерства охорони здоров’я України від 21 січня 2016 року № 29) (далі — Медична карта стаціонарного хворого) кожні 5 днів перебування пацієнта у стаціонарі.
Це коротко викладені результати обстеження та лікування, а також обґрунтування подальшого перебування у стаціонарі. Етапний (послідовний) епікриз також записується у разі зміни лікуючого лікаря.
Етапний (послідовний) епікриз повинен відображати:
зміни в загальному стані хворого (суб’єктивні, об’єктивні та за даними обстеження), обов’язково показники SpO2, частоти дихальних рухів, частоти серцевих скорочень;
зміни в діагнозі, якщо вони мали місце;
додаткові прояви захворювання, ускладнення, що виникли за час перебування у стаціонарі та обстеження з метою їх виявлення;
доцільність подальшого лікування в стаціонарі та наявність критеріїв до госпіталізації;
план подальшого обстеження та лікування.
13. Рішення про виписку приймає лікуючий лікар на підставі відсутності критеріїв госпіталізації зазначений у пункті 1 цього Стандарту та зменшення клінічних ознак захворювання, стійкої тенденції до нормалізації лабораторних показників (гемограми, СРБ, АЛТ, АСТ, сечовини, креатиніну). Якщо у хворого попри відсутність клініко-лабораторних ознак активного інфекційного процесу методом ПЛР визначаються фрагменти РНК збудника (позитивний або сумнівний результат), хворий може бути виписаний додому на самоізоляцію та продовження лікування лікарем первинної медичної допомоги.
Перед випискою пацієнта, який потребує кисневої підтримки, лікуючий лікар або уповноважена особа закладу охорони здоров’я, де пацієнт перебуває на стаціонарному лікуванні, уточнює у надавача первинної медичної допомоги, якому пацієнт подав декларацію про вибір лікаря, що надає первинну медичну допомогу, наявність кисневого концентратора шляхом електронного листування. Після отримання інформації щодо можливості забезпечення пацієнта кисневим концентратором від надавача первинної медичної допомоги приймається остаточне рішення про виписку такого пацієнта.
14. Пацієнти, які відповідали визначенню підтвердженого випадку COVID-19 вважаються не контагіозними:
1) після 10 днів лікування, якщо методом ПЛР у них не визначаються фрагменти РНК збудника (негативний результат);
2) за відсутності клінічних проявів гострого респіраторного захворювання протягом 3 днів рахуючи з 10 дня від дати появи симптомів без лабораторного обстеження.
Перелічені критерії є рівноцінними. Для прийняття рішення про завершення стаціонарного лікування може бути використаний будь-який з них.
15. Не контагіозні пацієнти, в разі заповнення відділення в якому надається допомога пацієнтам, хворим на COVID-19 більше ніж на 50% та необхідності продовження стаціонарного лікування, мають бути переведені до відділень/інших закладів охорони здоров’я відповідно до нозології, яка потребує продовження стаціонарного лікування.
16. Лікар, який надає медичну допомогу в стаціонарних умовах повинен інформувати центр контролю профілактики хвороблабораторний центр МОЗ за адміністративно-територіальною належністю про результат (вихід) захворювання осіб, які підлягали визначенню підтвердженого випадку COVID-19 не пізніше ніж через 3 дні від дати, коли він стане відомим (дата виписки/дата смерті).
Стандарт 3. Стаціонарне лікування пацієнтів з COVID-19
Обґрунтування. Стаціонарне лікування показано у випадках середньої тяжкості і тяжкого перебігу COVID-19.
Обов’язкові критерії якості
1.Госпіталізація за клінічними критеріями показана хворим з підозрою/підтвердженим COVID-19 при:
стані середньої тяжкості і тяжкому – ознаки пневмонії та/або дихальної недостатності (збільшення частоти дихальних рухів вище фізіологічної норми, кровохаркання, показник SpO2 при вимірюванні пульсоксиметром ≤ 93%) при наявності рентгенологічно підтвердженої пневмонії;
наявність клініко-інструментальних даних гострого респіраторного дистрес-синдрому (ГРДС);
наявність клініко-лабораторних даних сепсису та/або септичного шоку (синдрому системної запальної відповіді);
наявність клініко-лабораторних даних органної/системної недостатності окрім дихальної;
пацієнти, незалежно від тяжкості стану, які відносяться до групи ризику розвитку ускладнень: тяжкий перебіг артеріальної гіпертензії, декомпенсований цукровий діабет, імуносупресивні стани, тяжка хронічна патологія дихальної та серцево-судинної систем, ниркова недостатність, аутоімунні захворювання, тяжкі алергічні хвороби, цереброваскулярні захворювання в стадії декомпенсації), онкологічні захворювання;
пацієнти незалежно від тяжкості стану, в яких відзначається підвищення температури вище 38°С, що погано піддається корекції (тимчасове, не більше ніж на 1-1,5 години зниження на тлі прийому жарознижуючих препаратів з наступним її підвищенням).
2.При надходженні пацієнта до закладу охорони здоров’я здійснюється медичне сортування, а саме:
1) раннє розпізнавання хворих на ТГРС, пов’язане з COVID-19 (додаток 10 12);
2) оцінюється тяжкість захворювання;
3) за необхідності починаються заходи медичної допомоги (додаток 11 13) згідно з Протоколом.
3.Заходи щодо профілактики інфекцій та інфекційного контролю проводяться відповідно до положень, наведених у додатках 6 та 8 7.
4.Пацієнтам із ТГРС та ГДРС, гіпоксемією або шоком, зумовленими підтвердженою COVID-19, рання підтримуюча терапія та моніторинг надається негайно (додаток 11 13) згідно з Протоколом.
5.Усі зони, де доглядають пацієнтів хворих на COVID-19 з тяжким перебігом підтвердженої COVID-19, слід обладнати:
1) пульсоксиметрами;
2) функціонуючими системами подачі кисню;
3) одноразовими кисневими інтерфейсами, а саме назальними канюлями, масками для обличчя з/без резервуарного мішка.
6.Лікувально-діагностичні заходи здійснюються відповідно до Протоколу. Пацієнтам із тяжким перебігом підтвердженої COVID-19 забезпечується моніторинг та корекція лікувальних заходів залежно від супутніх патологічних станів.
7.Відбір зразків для лабораторної діагностики здійснюється з урахуванням клінічної картини з використанням ЗІЗ (додаток 3) та забезпечується транспортування з відповідним направленням (додаток 4) здійснюється до лабораторного центру МОЗ України за адміністративно-територіальною належністю.
8.У пацієнтів хворих на з підтвердженою COVID-19 за неефективності терапії киснем (SpO2 ≤ 90%) проводиться оцінка щодо ГРДС і гіпоксемічної дихальної недостатності та, за необхідності, відповідне лікування (додаток 12 14) згідно з Протоколом.
9.Слід проводити постійний моніторинг наявності ознак септичного шоку стану (синдрому системної запальної відповіді) у хворих з COVID-19 та, за необхідності, здійснювати відповідне лікування (додаток 13 15) згідно з Протоколом.
10.Всім пацієнтам з COVID-19 здійснюється профілактика загальних ускладнень (додаток 14 16).
11.Вагітні жінки з підозрою на COVID-19 госпіталізуються в пологовийспеціалізований стаціонар, визначений структурним підрозділом з питань охорони здоров’я відповідної адміністративної території, не залежно від віку гестації (додаток 15 17).
Вагітним жінкам з підозрою на COVID-19 проводиться терапія відповідно до вищезазначених стандартів, з урахуванням стандартів ведення вагітності. Використання лікарських засобів поза межами інструкції до них має базуватися на аналізі ризику та користі (потенційної користі для матері та безпеки для плода) і призначатися виключно за рішенням консиліуму лікарів (лікувально-консультативної комісії) у складі щонайменше:
1) заступника головного лікаря;
2) лікаря-акушера-гінеколога;
3) лікаря — педіатра;
4) лікаря – терапевта;
5) лікаря – інфекціоніста (при потребі);
6) лікаря – рентгенолога (при потребі)
7) лікаря – анестезіолога.
Рішення щодо рекомендації екстрених пологів та припинення вагітності розглядається вище зазначеним консиліумом лікарів, та враховує наступні чинники:
- вік гестації;
- стан матері;
- стабільність плоду.
12. Рішення про виписку приймає лікуючий лікар на підставі відсутності або зменшення клінічних ознак захворювання, стійкої тенденції до нормалізації лабораторних показників (гемограми, СРБ, АЛТ, АСТ, сечовини, креатиніну) та на підставі —двократного негативного результату лабораторного тестування. Якщо у хворого, попри відсутність клініко-лабораторних ознак активного інфекційного процесу методом ПЛР визначаються фрагменти РНК збудника (позитивний або сумнівний результат), хворий може бути виписаний додому на самоізоляцію та продовження лікування лікарем зі спостереженням лікаря первинної медичної допомоги.
Тестування з метою прийняття рішення стосовно виписки пацієнта розпочинається не раніше 5 дня клінічного поліпшення перебігу хвороби.
13. Пацієнти, які відповідали визначенню підтвердженого випадку COVID-19 вважаються не контагіозними:
після 10 днів лікування, якщо методом ПЛР у них не визначаються фрагменти РНК збудника (негативний результат);
за відсутності клінічних проявів гострого респіраторного захворювання протягом 3 днів рахуючи з 10 дня від дати появи симптомів без лабораторного обстеження.
14. Не контагіозні пацієнти, в разі заповнення відділення в якому надається допомога пацієнтам, хворим на COVID-19 більше ніж на 50% та необхідності продовження стаціонарного лікування, мають бути переведені до відділень/інших закладів охорони здоров’я відповідно до нозології, яка потребує продовження стаціонарного лікування.
15. Лікар, який надає медичну допомогу в стаціонарних умовах повинен інформувати лабораторний центр МОЗ України за адміністративно-територіальною належністю про результат (вихід) захворювання осіб, які підлягали визначенню підтвердженого випадку COVID-19 не пізніше ніж через 3 дні від дати, коли він стане відомим (дата виписки/дата смерті).
Перелік літературних джерел
- Наказ Міністерства охорони здоров’я України від 10 січня 2006 року № 1 «Про затвердження Форм первинної облікової документації з інфекційної, дерматовенерологічної, онкологічної захворюваності та інструкцій щодо їх заповнення» (із змінами, внесеними згідно з наказом Міністерства охорони здоров’я України від 25 січня 2013 року № 56), зареєстрований у Міністерстві юстиції України 08 червня 2006 року за № 686/12560.
- Наказ Міністерства охорони здоров’я України від 17 травня 2019 року № 1126 «Про затвердження Порядку організації проведення епідеміологічного нагляду за грипом та гострими респіраторними вірусними інфекціями, заходів з готовності в міжепідемічний період і реагування під час епідемічного сезону захворюваності на грип та ГРВІ», зареєстрований в Міністерстві юстиції України 07 червня 2019 року за № 595/33566.
- Наказ Міністерства охорони здоров’я від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та Інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28 квітня 2012 року за № 661/20974
- WHO / 2019-nCoV / SurveillanceGuidance / 2020.3 Global Surveillance for human infection with novel coronavirus (2019-nCoV) Interim guidance v3 31 January 2020, [Електронний ресурс]. – Режим доступу: https://www.who.int/publications-detail/global-surveillance-for-human-infection-with-novel-coronavirus-(2019-ncov)
- Novel Coronavirus (2019-nCoV) technical guidance: Early investigations [Електронний ресурс]. – Режим доступу: https://www.who.int/emergencies/diseases/novel-coronavirus-2019/technical-guidance
- Home care for patients with suspected novel coronavirus (nCoV) infection presenting with mild symptoms and management of contacts Interim guidance 20 January 2020 [Електронний ресурс]. – Режим доступу: https://www.who.int/publications-detail/home-care-for-patients-with-suspected-novel-coronavirus-(ncov)-infection-presenting-with-mild-symptoms-and-management-of-contacts
- Clinical management of severe acute respiratory infection when novel coronavirus (2019-nCoV) infection is suspected Interim guidance 28 January 2020 [Електронний ресурс]. – Режим доступу: https://www.who.int/publications-detail/clinical-management-of-severe-acute-respiratory-infection-when-novel-coronavirus-(ncov)-infection-is-suspected
- Novel Coronavirus (2019-nCoV) v2 Operational Support & Logistics Disease Commodity Packages [Електронний ресурс]. – Режим доступу: https://www.who.int/docs/default-source/coronaviruse/dcp—ncov.pdf?sfvrsn=f5fe6234_6&download=true
Генеральний директор Директорату громадського здоров’яА. Скіпальський
Додаток 1
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
COVID-19
(зі змінами наказу МОЗ України
від 09.04.2020 р. № 827)
Клінічний маршрут пацієнта, який відповідає визначенню випадку COVID-19
Додаток 2
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
COVID-19
Визначення випадку захворювання на COVID-19
Підозрілий випадок — особа, що відповідає принаймні одному з таких варіантів:
Варіант А — особа, яка відповідає клінічним та епідеміологічним критеріям.
Клінічні критерії:
гострий початок, лихоманка і кашель;
або
гострий початок та наявність трьох і більше з перелічених таких симптомів:
лихоманка;
кашель;
загальна слабкість/втома;
головний біль;
міальгія;
біль у горлі;
риніт;
утруднене дихання; зниження апетиту; блювання, діарея; зміна психічного стану.
Епідеміологічні критерії:
проживання або робота в умовах високого ризику передачі вірусу (заклади закритого типу, об’єкти тимчасового проживання, пункти тимчасового розміщення біженців тощо) протягом чотирнадцяти днів до появи симптомів;
або
робота в закладах охорони здоров’я чи надання медичної допомоги вдома пацієнту(ам) з COVID-19 у будь-який момент протягом чотирнадцяти днів до появи симптомів;
або
відвідування або проживання у країні/регіоні з місцевою передачею вірусу в громаді протягом чотирнадцяти днів до появи симптомів.
Варіант В — пацієнт з тяжкою гострою респіраторною інфекцією (ТГРІ) (гостра респіраторна інфекція з температурою тіла > 38°С та кашлем, які виникли протягом останніх десяти днів, пацієнт потребує госпіталізації).
Ймовірний випадок — особа, що відповідає принаймні одному з таких варіантів:
Варіант А — пацієнт, що відповідає клінічним критеріям, що зазначені вище, та є контактною особою ймовірного або підтвердженого випадку або епідеміологічно пов’язаний з випадками інфекції, серед яких був виявлений хоча б один підтверджений випадок методом ПЛР.
Варіант В — підозрілий випадок (описаний вище) із результатами обстежень органів грудної клітки, які вказують на COVID-19:
рентгенографія грудної клітки: ділянки затемнення частіше округлої форми з розповсюдженням по периферії та нижніх долях легень;
комп’ютерна томографія грудної клітки: множинні двобічні ділянки затемнення по типу матового скельця, частіше округлої форми з розповсюдженням по периферії та нижніх долях легень;
ультразвукове дослідження легень: потовщення плевральної лінії, В-лінії (мультифокальні, окремі або зливні), консолідація легеневої тканини з симптомом повітряної бронхограми або без нього.
Варіант С — пацієнт із симптомами аносмії (втрата нюху) або авгезії (втрата смаку) при відсутності інших причин, які повністю пояснюють клінічну картину.
Варіант D — випадок смерті, який не може бути пояснений іншим чином у особи з респіраторним дистрес-синдромом та який був у контакті з підтвердженим випадком або епідеміологічно пов’язаний з випадками інфекції, серед яких виявлено хоча б один підтверджений випадок методом ПЛР.
Підтверджений випадок — особа, що відповідає принаймні одному з таких варіантів:
Варіант А — особа з позитивним тестом ПЛР.
Варіант В — особа з позитивним тестом на визначення антигену SARS-CoV-2 та яка відповідає клінічним критеріям А, В чи С ймовірного або підозрілого випадку.»;
- у додатку 5 абзаци дев’ятий — дванадцятий викласти в такій редакції:
«Встановлення контактних осіб:
центрами контролю профілактики хвороблабораторними центрами МОЗ України визначається відповідальна особа або група осіб за роботу з контактними особами;
відповідальні особи центрів контролю профілактики хвороблабораторних центрів МОЗ України після отримання інформації щодо лабораторного підтвердження випадків COVID-19 шляхом передачі даних з електронної системи охорони здоров’я до електронної інтегрованої системи спостереження за захворюваннями (далі — ЕЛІССЗ) збирають первинну інформацію щодо контактних осіб або верифікують інформацію з первинного екстреного повідомлення за формою 058/о щодо переліку контактних осіб та проводять встановлення додаткових контактних осіб з використанням засобів телефонного зв’язку. Інформація щодо кожного з верифікованих контактів вноситься до відповідного розділу ЕЛІССЗ за кожним підтвердженим випадком.
За умови відсутності технічної можливості ведення відповідних медичних записів в Реєстрі медичних записів, записів про направлення та рецептів електронної системи охорони здоров’я первинна інформація про контактних осіб збирається медичним працівником, що виявив особу з підозрою на COVID-19, та вноситься до додаткових відомостей у формі № 058/о, яка передається до центру контролю профілактики хвороблабораторного центру МОЗ України за адміністративно- територіальною належністю.
Повторне захворювання COVID-19 (реінфекція) — позитивний результат дослідження методом ПЛР або швидкими тестами на визначення антигену SARS-CoV-2 та/або тесту на визначення антигену SARS-CoV-2 методом ІФА отриманий повторно, але не менше ніж через 60 днів після первинного позитивного результату дослідження, у пацієнта, в разі якщо нові симптоми COVID-19 виникли після періоду повного одужання першого епізоду захворювання.
Дії при виявленні випадків повторного захворювання COVID-19 мають бути такими, як і при виявленні пацієнтів з підозрою та/або підтвердженням COVID-19.
Підозрілий випадок – пацієнт з гострим респіраторним захворюванням (раптовий початок, лихоманка, та три і більше з перелічених хоча б один з наступних симптомів: кашель або утруднене дихання, загальна слабкість, головний біль, міальгія, біль в горлі, риніт, зниження апетиту, блювання, діарея, зміна психічного стану) незалежно від необхідності госпіталізації, та який за 14 днів до появи симптомів відповідає принаймні одному з наступних епідеміологічних критеріїв:
мав контакт з підтвердженим або ймовірним випадком COVID-19;
проживання або робота в регіоні з високим ризиком передачі інфекції (заклади закритого типу, об’єкти тимчасового проживання, пункти тимчасового розміщення біженців, тощо) протягом чотирнадцятиденного періоду до появи симптомів;
робота в закладах охорони здоров’я чи надання медичної допомоги вдома пацієнту(ам) з COVID-19 в будь-який момент протягом чотирнадцяти днів до появи симптомів;
відвідував або проживав у країні/регіоні із місцевою передачею вірусу в громаді відповідно до ситуаційних звітів ВООЗ протягом чотирнадцятиденного періоду до появи симптомів
або
пацієнт з тяжким гострим респіраторним захворюванням (температура гостра респіраторна інфекція з температурою тіла ≥ 38ºС та хоча б один з наступних симптомів: кашель протягом десяти днів від початку захворювання або утруднене дихання), а також необхідність госпіталізації ТА відсутність інших причин, які повністю пояснюють клінічну картину.
або
пацієнт з клінічно встановленим діагнозом «пневмонія».
Ймовірний випадок – підозрілий випадок, для якого лабораторне дослідження на SARS-CoV-2 не може бути однозначно трактовано; пацієнт, який був у контакті з особою з лабораторно підтвердженим захворюванням COVID-19 або епідеміологічно пов’язаний з випадками інфекції, серед яких був виявлений хоча б один підтверджений випадок;
при наявності результатів обстежень грудної клітки, які вказують на COVID-19:
рентгенографія грудної клітки: ділянки затемнення частіше округлої форми з розповсюдженням по периферії та нижніх долях легень;
комп’ютерна томографія грудної клітки: множинні двобічні ділянки затемнення по типу матового скельця, частіше округлої форми з розповсюдженням по периферії та нижніх долях легень;
ультразвукове дослідження легень: потовщення плевральної лінії, В-лінії (мультифокальні, окремі або зливні), консолідація легеневої тканини з симптомом повітряної бронхограми або без нього;
пацієнт із симптомами аносмії або агевзії при відсутності інших причин, які повністю пояснюють клінічну картину;
дорослі пацієнти з респіраторним дистрес-синдромом з наступним летальним кінцем при відсутності інших виявлених причин та які були в контакті з особою з підтвердженим випадком.
Підтверджений випадок – особа з лабораторно підтвердженим захворюванням COVID-19, незалежно від клінічних ознак та симптомів.
Епідеміологічно пов’язаний випадок — підозрілий випадок захворювання на COVID-19, за якого не проведено адекватного лабораторного обстеження, але який мав контакт з іншим лабораторно підтвердженим випадком COVID-19 за 14 днів до появи симптомів
Контакт визначається як:
особа проживає в одному домогосподарстві (квартирі, будинку) з хворим на COVID-19;
особа мала прямий фізичний контакт з хворим на COVID-19 (наприклад, через рукостискання);
особа мала незахищений контакт (без використання ЗІЗ) із слизовими виділеннями з дихальних шляхів хворого на COVID-19 (наприклад, перебування в зоні пацієнта під час кашлю, чи доторкування руками до використаних серветок);
особа контактувала із хворим(и) на COVID-19 на відстані до одного метру протягом 15 хвилин і більше, за умови НЕ використання відповідних ЗІЗ або з підозрою щодо неправильного їх використання (наприклад, порушення цілісності рукавичок);
особа перебувала у закритому середовищі (наприклад, аудиторія, кімната для засідань, зал очікування закладу охорони здоров’я) із хворим на COVID-19 протягом 15 хвилин і більше на відстані менше одного метру;
працівники закладів охорони здоров’я, що підпадають під наступні визначення:
1) медичний працівник або інша особа, яка надає медичну допомогу або проводить догляд за хворим на COVID-19 або
2) працівники лабораторій, які обробляють зразки з дихальних шляхів отримані від хворих на COVID-19 або
3) працівники патологоанатомічних/судово-медичних бюро/відділень, які безпосередньо приймали участь у розтині тіла, в тому числі взятті зразків для проведення ПЛР дослідження навіть за умови використання відповідних ЗІЗ;
контакт в літаку в межах двох сидінь (у будь-якому напрямку) з хворим на COVID-19, супутники подорожі та члени екіпажу, які проводили обслуговування в салоні літака, де знаходився хворий (якщо тяжкість симптомів (наприклад, частий кашель) або переміщення особи вказують на більш велику зону ризику щодо зараження, пасажири, які сидять у всій секції, або всі пасажири повітряного судна можуть вважатися контактними).
Додаток 3
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
«COVID-19»
Відбір, зберігання та транспортування зразків матеріалів для тестування на SARS-CoV-2
Матеріал для дослідження відбирають медичні працівники, або представники мобільних медичних бригад з проведення заборів зразків біологічних матеріалів від пацієнтів з підозрою на коронавірусну хворобу (COVID-19), які одягнені в засоби індивідуального захисту (ЗІЗ),
Необхідні матеріали:
- ЗІЗ:
хірургічна (медична) маска або респіратор класу захисту не нижче FFP2;
захисні окуляри або щиток для обличчя;
ізоляційний (захисний) халат;
рукавички.
2) тампони та стерильна(і) пробірки з транспортним середовищем.
Виділення з порожнини носу слід забирати сухими стерильними тампонами (свабами) і Використовують лише стерильні тампони з дакрону, або віскози або велюр-тампону на пластиковій основі паличці (див. малюнок нижче). Тампони з альгінатом кальцію або бавовною, а також тампони з дерев’яними паличками можуть містити речовини, які інгібують реакцію проведення ПЛР тестування.
інактивують деякі віруси та уповільнюють тестування в ПЛР, тому їх можна використовувати лише за відсутності дакронових або віскозних тампонів.
3) Шпатель для язика (для взяття мазків із зіву)

I. Механізм відбору зразків матеріалів
Під час відбору паличку з тампоном затискають між великим, вказівним та середнім пальцями так, щоб паличка проходила наче олівець (мал. 1), а не впиралася у долоню (мал. 2). Це необхідно для забезпечення безпеки пацієнта: у першому випадку паличка просковзне в безпечному напрямку, в другому – рух палички буде обмежений, тому пацієнт може травмуватися.
ІІ. Методи відбору
Метод одночасного (двома окремими тампонами) взяття мазків із задньої стінки ротоглотки (мазок із зі зіва) та переднього назального мазка.
Методики взяття мазків із задньої стінки ротоглотки (мазка із зіва) та переднього назального мазка описані в наступних двох пунктах;
- Метод взяття мазків із задньої стінки ротоглотки глотки (мазки із зіва):
Перед відбором мазків із носа та зіва медичний працівник, з метою недопущення інфікування, має послідовно зробити наступні кроки:
провести гігієнічну обробку рук спиртовмісним антисептиком;
ЗІЗ:
одягнути засоби індивідуального захисту (халат захисний від інфекційних агентів, медична хірургічна (медична) маска, захисні окуляри або щиток для обличчя;
ізоляційний (захисний) халат;
рукавички нітрилові без тальку)
Перед відбором мазків із носа та зіва медичний працівник, з метою недопущення інфікування, має послідовно зробити наступні кроки:
провести гігієнічну обробку рук спиртовмісним антисептиком;
одягнути ізоляційний (захисний) халат;
одягнути маску;
одягнути захисні окуляри або щиток;
одягнути нестерильні (оглядові) рукавички нетальковані.
Послідовність забору матеріалу:
взяти тампон і повільним рухом зробити мазок із задньої стінки глотки та мигдаликів (мал. 3);
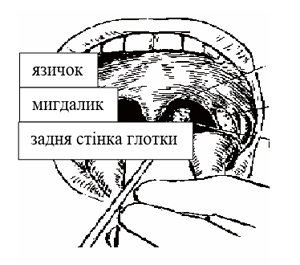
попросити пацієнта розкрити рота, щоб піднявся язичок на піднебінні (вимовити протяжний голосний звук);
язик утримувати за допомогою шпателя;
невикористання лізуючих середовищ створює додаткову небезпеку при транспортуванні та забороняється при проведенні ПЛР;
відбір мазків проводити, не торкаючись тампоном м’якого піднебіння;
після отримання матеріалу робочу частину тампону помістити тампон у стерильну одноразову пробірку з 2-3 вмістом 1-1,5 мл транспортного середовища, що мітить у складі лізуюче вірусне середовище (готового промислового виробництва);
відламати пластикову основу тампону паличку тампона так, щоб кінець його залишився у пробірці, (тампони промислового виробництва мають на пластиковій основі надсічку для злому, що відповідає об’єму контейнера для транспортного середовища), а кришечка завінчувалася, дотримуючись асептичних вимог. закрилася.
Якщо пластикова паличка не ламається, її відрізають ножицями (охолодженими після стерилізації на вогні);
зазначити в етикетці індивідуальний номер, дату відбору зразка, тип зразка в пробірці (мазок із зіва, назальний тощо) та наклеїти на контейнер із зразком, кришечку не маркувати.
Після закінчення процедури відбору зразків медичний працівник, з метою недопущення інфікування, має зняти та утилізувати засоби індивідуального захисту. ЗІЗ в одній із наведених послідовностей:
рукавички, захисні окуляри або щиток, ізоляційний (захисний) халат, маска;
ізоляційний (захисний) халат разом із рукавичками, захисні окуляри або щиток, маска.
Після зняття та утилізації ЗІЗ слід провести гігієну рук:
якщо руки видимо забруднені (наприклад, бронхіальним секретом або іншими виділеннями пацієнта внаслідок неправильного зняття ЗІЗ) помити їх з милом та водою;
якщо руки видимо не забруднені, обробити спиртовмісним антисептиком для рук.
2. Метод взяття переднього назального мазка. мал.
Перед відбором мазків із носа та зіва медичний працівник, з метою недопущення інфікування, має послідовно зробити наступні кроки:
провести гігієнічну обробку рук спиртовмісним антисептиком
3. Взяття мазка із зіва
ЗІЗ:
одягнути засоби індивідуального захисту (халат захисний від інфекційних агентів, медична хірургічна (медична) маска, захисні окуляри / щиток для обличчя;
ізоляційний (захисний) халат;
рукавички нітрилові без тальку).
Перед відбором мазків із носа та зіва медичний працівник, з метою недопущення інфікування, має послідовно зробити наступні кроки:
провести гігієнічну обробку рук спиртовмісним антисептиком;
одягнути ізоляційний (захисний) халат;
одягнути маску;
одягнути захисні окуляри або щиток;
одягнути нестерильні (оглядові) рукавички нетальковані.
Послідовність забору матеріалу:
ввести кінчик тампона в ніздрю на 2-3 см від носового отвору, торкаючись передньої носової раковини і слизової оболонки перегородки, повертаючи тампон, щоб зібрати назальні слизові виділення (мал. 4);
тампон вводити в ніздрю паралельно піднебінню;
абсорбувати виділення, зразки з обох ніздрів брати одним тампоном;
помістити тампон у стерильну пробірку з 2-3 1-1,5 мл транспортного середовища (див. п.1) разом із мазком із зіва;
відламати паличку тампона так, щоб кінець його залишився у пробірці, а кришечка закрилася.
Після закінчення процедури відбору зразків медичний працівник, з метою недопущення інфікування, має зняти та утилізувати засоби індивідуального захисту. ЗІЗ в одній із наведених послідовностей:
рукавички, захисні окуляри або щиток, ізоляційний (захисний) халат, маска;
ізоляційний (захисний) халат разом із рукавичками, захисні окуляри або щиток, маска.
Після зняття та утилізації ЗІЗ слід провести гігієну рук:
якщо руки видимо забруднені (наприклад, бронхіальним секретом або іншими виділеннями пацієнта внаслідок неправильного зняття ЗІЗ) помити їх з милом та водою;
якщо руки видимо не забруднені, обробити спиртовмісним антисептиком для рук.
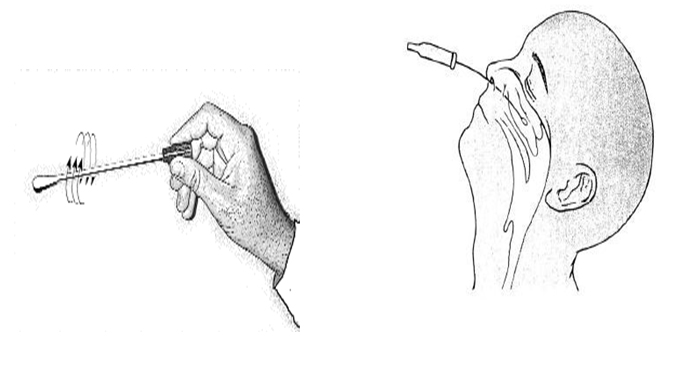
3. Метод відбору фарингального аспірату: ЗІЗ:респіратор класу захисту не нижче FFP2;захисні окуляри або щиток для обличчя;ізоляційний (захисний) халат;рукавички.
Перед відбором мазків із носа та зіва медичний працівник, з метою недопущення інфікування, має послідовно зробити наступні кроки:
провести гігієнічну обробку рук спиртовмісним антисептиком;
одягнути засоби індивідуального захисту (халат ізоляційний (захисний) халат;
одягнути від інфекційних агентів, респіратор;
одягнути класу захисту не нижче FFP2, захисні окуляри або / щиток;
одягнути нестерильні (оглядові) рукавички нітрилові без тальку). нетальковані.
Секрет носоглотки аспірувати вакуумним відсмоктувачем та катетером, що приєднаний до флакона для відбору матеріалу;
катетер вводити в ніздрю паралельно піднебінню (мал. 5);
провести вакуумну аспірацію, під час якої катетер виймати повільно за допомогою обертового руху. Слиз із другої ніздрі збирати тим самим катетером;
зразок матеріалу помістити у стерильну пробірку з 1-1,5 мл транспортного середовища (див. п.1.);
зразок матеріалу помістити у стерильну пробірку з 2-3 мл транспортного середовища. У разі дослідження методом ПЛР зразок матеріалу поміщають в стерильну одноразову пробірку, що не містить дезоксирибонуклеази та рибонуклеази, щільно закривають кришку пробірки.
Після закінчення процедури відбору зразків медичний працівник, з метою недопущення інфікування, має зняти та утилізувати засоби індивідуального захисту. ЗІЗ в одній із наведених послідовностей:
рукавички, захисні окуляри або щиток, ізоляційний (захисний) халат, респіратор;
ізоляційний (захисний) халат разом із рукавичками, захисні окуляри або щиток, респіратор.
Після зняття та утилізації ЗІЗ слід провести гігієну рук:
якщо руки видимо забруднені (наприклад, бронхіальним секретом або іншими виділеннями пацієнта внаслідок неправильного зняття ЗІЗ) помити їх з милом та водою;
якщо руки видимо не забруднені, обробити спиртовмісним антисептиком для рук.
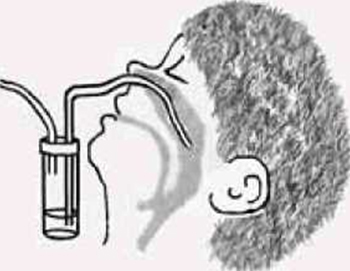
- Метод відбору секційного матеріалу:
Перед відбором мазків із носа та зіва медичний працівник, з метою недопущення інфікування, має послідовно зробити наступні кроки:
провести гігієнічну обробку рук спиртовмісним антисептиком;
одягнути засоби індивідуального захисту (халат захисний від інфекційних агентів, респіратор класу захисту не нижче FFP2, захисні окуляри/щиток, рукавички нітрилові без тальку).
ЗІЗ: респіратор класу захисту не нижче FFP2;захисні окуляри або щиток для обличчя;ізоляційний (захисний) халат;рукавички.
Перед відбором мазків із носа та зіва медичний працівник, з метою недопущення інфікування, має послідовно зробити наступні кроки:
провести гігієнічну обробку рук спиртовмісним антисептиком;
одягнути ізоляційний (захисний) халат;
одягнути респіратор;
одягнути захисні окуляри або щиток;
одягнути нестерильні (оглядові) рукавички нетальковані.
Для дослідження відібрати 3-4 зразки матеріалів легень, трахеї, сегментарних бронхів з ознаками патоморфологічних змін об’ємом 1 см3 ;
зразки матеріалів помістити в одноразові стерильні поліпропіленові кріофлакони з гвинтовими кришками, що щільно закриваються;
зразки транспортувати замороженими відповідно до Порядку організації проведення епідеміологічного нагляду за грипом та гострими респіраторними вірусними інфекціями, заходів з готовності в міжепідемічний період і реагування під час епідемічного сезону захворюваності на грип та ГРВІ, затвердженого наказом Міністерства охорони здоров’я України від 17 травня 2019 року № 1126, зареєстрованим в Міністерстві юстиції України від 07 червня 2019 року за № 595/33566;
для мінімізації інфікування персоналу застосовувати біопсійну голку (мал. 6);
відбір зразка матеріалу здійснювати з ділянки легені, де рентгенологічно визначено ознаки пневмонії. Для контролю відібрати 1 біоптат із неураженої ділянки. Відбирають мінімум 4 зразки з глибокого шару тканин з ознаками пневмонії, за наявності рідкого азоту – 5 зразків.
Після закінчення процедури відбору зразків медичний працівник, з метою недопущення інфікування, має зняти та утилізувати засоби індивідуального захисту ЗІЗ в одній із наведених послідовностей:
рукавички, захисні окуляри або щиток, ізоляційний (захисний) халат, респіратор;
ізоляційний (захисний) халат разом із рукавичками, захисні окуляри або щиток, респіратор.
Після зняття та утилізації ЗІЗ слід провести гігієну рук:
якщо руки видимо забруднені (наприклад, бронхіальним секретом або іншими виділеннями пацієнта внаслідок неправильного зняття ЗІЗ) помити їх з милом та водою;
якщо руки видимо не забруднені, обробити спиртовмісним антисептиком для рук.
Зберігання та транспортування зразків
Важливою умовою для транспортування зразків є відповідність правилам поштових та кур’єрських перевезень. Зразки повинні бути упаковані в три шари пакувального матеріалу, що відповідає вимогам до пакування P650 для інфекційних субстанцій UN 3373 категорії B, для захисту від ушкоджень під час транспортування та забезпечення безпеки персоналу, який відповідає за транспортування та одержання/розпакування зразків. Перший шар з трьохшарової системи пакування є кріосудина для зразка, другий шар – контейнер, що не пропускає рідину (це може бути пакет із застібкою або контейнер із пластика) і третій шар – тверде зовнішнє пакування (сумка-холодильник). Між кріосудинами та другим водонепроникненим шаром має розміщуватися абсорбуючий матеріал, достатній для того, щоб абсорбувати весь об’єм зразків.
Максимальний термін зберігання назофарингеальних зразків при температурі + 4°C складає не більше 5 діб. При неможливості направити зразки протягом 48–72 годин слід заморозити їх при температурі –70°C або нижче. В ідеальному випадку всі мазки з дихальних шляхів, належить транспортувати в лабораторію протягом 24-48 годин з моменту взяття. Однак, якщо це неможливо, їх слід заморозити при температурі -70°C. Кількість циклів заморожування-розморожування має бути мінімальним, оскільки це може зруйнувати вірус у зразку.
Додаток 4
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
«COVID-19»
Направлення на лабораторне тестування матеріалу від особи,
яка відповідає визначенню випадку COVID-19, хворої на пневмонію або повторне
| Інформація про установу, що передає запит на лабораторне дослідження | ||||||
| Назва установи (лікарні, лабораторії або іншої установи), що направляє зразок | ||||||
| Лікар | ||||||
| Адреса | ||||||
| Номер телефону | ||||||
| Визначення випадку: | ☐ Підозрілий ☐ Ймовірний | |||||
| Інформація про пацієнта | ||||||
| Ім’я | Прізвище | |||||
| Номер пацієнта | Дата народження | Вік: | ||||
| Адреса | Стать | ☐ Ч ☐ Ж ☐ Невідомо | ||||
| Номер телефону | Місце роботи професія | |||||
| Інформація про зразок | ||||||
| Тип | ☐ Назо- або орофарингеальний мазок ☐ Бронхоальвеолярний лаваж ☐ Ендотрахеальний аспірат ☐ Назофарингельний аспірат ☐ Назальний змив ☐ Мокротиння
☐ Легенева тканина ☐ Сироватка крові ☐ Цільна кров ☐ Сеча ☐ Калові маси |
|||||
| До всіх відібраних зразків необхідно ставитись як до потенційно інфікованих, тому Ви повинні сконтактувати з лабораторією ДО надсилання зразку .
Усі зразки повинні бути надісланими у відповідності до вимог категорії «B» настанов з транспортування зразків. |
||||||
| Будь ласка, зазначте, якщо зразок було забрано після смерті пацієнта ☐ | ||||||
| Дата забору | Час забору | |||||
| Пріоритетність | ||||||
| Клінічні дані | ||||||
| Дата початку захворювання: | ||||||
| Чи перебував пацієнт у країнах з місцевою передачею вірусу SARS-CoV-2? | ☐ Так
☐ Ні |
Країна | ||||
| Дата повернення | ||||||
| Чи контактував пацієнт з підтвердженим випадком? | ☐ Так ☐ Ні ☐ Невідомо | |||||
| Назва установи, лабораторії , що проводила дослідження | ||||||
| Результат дослідження на COVID-19 | ☐ Позитивний ☐Сумнівний
☐ Негативний |
|||||
| Дата отримання результату дослідження | ||||||
| Метод дослідження | ☐ ПЛР ☐ Швидкий тест (імунохроматографія) ☐ ІФА | |||||
| Комерційна назва тест-системи для виявлення, виробник | ||||||
| Назва обладнання, на якому проводилось дослідження | ||||||
| Додаткові коментрарі | ||||||
Розділ таблиці «Інформація про пацієнта» заповнюється лише друкованими літерами.
Додаток 5
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
«COVID-19»
Виявлення та моніторинг контактних осіб
Моніторинг контактних осіб хворого на COVID-19
Виявлення та моніторинг контактних осіб ймовірних та підтверджених випадків проводиться з метою уповільнення передачі захворювання, попередження спалахів і зниження темпів поширення хвороби.
Контакт визначається як:
Особа, яка протягом двох діб до та чотирнадцять діб після появи симптомів у пацієнта з ймовірним або підтвердженим випадком:
мала прямий фізичний контакт з ймовірним або підтвердженим випадком COVID-19;
мала незахищений контакт (без використання ЗІЗ) із слизовими виділеннями з дихальних шляхів хворого на COVID-19 (наприклад, перебування в зоні пацієнта під час кашлю, чи доторкування руками до використаних серветок);
контактувала з пацієнтом(ами) хворим(и) на COVID-19 на відстані до одного метру протягом 15 хвилин і більше, за умови НЕ використання відповідних ЗІЗ або з підозрою щодо неправильного їх використання (наприклад, порушення цілісності клапану респіратора);
перебувала в закритому приміщенні (наприклад, аудиторія, кімната для засідань, зал очікування закладу охорони здоров’я) із хворим на COVID-19протягом 15 хвилин і більше на відстані менше одного метру;
інші випадки, які при ситуаційному аналізі мають ризики щодо інфікування COVID-19 (наприклад, проживання в одному домогосподарстві з ймовірним або підтвердженим випадком COVID-19, контакти в закритих закладах чи закладах з високим ризиком інфікування (заклади санаторного типу, будинки догляду з тривалим проживанням, дитячі будинки, хостели, пункти для тимчасового проживання біженців, соціальні заклади з тимчасовим проживанням, заклади пенітенціарної служби, громадський транспорт, інші місця та ситуацїї зі скупченням людей (робочі майстерні, офіси, приватні соціальні події тощо).
Встановлення контактних осіб:
первинна інформація про контактних осіб збирається медичним працівником, що виявив особу з підозрою на COVID-19 та вноситься до додаткових відомостей у формі 058/о, яка передається до центру контролю профілактики хвороблабораторного центру МОЗ України за адміністративно-територіальною приналежністю (далі — ЛЦ);
центрами контролю профілактики хвороблабораторними центрами МОЗ України визначається відповідальна особа або група осіб за роботу з контактними особами;
відповідальні особи ЛЦ після отримання інформації щодо лабораторного підтвердження випадків COVID-19 верифікують інформацію із первинного екстреного повідомлення за формою 058/о щодо переліку контактних осіб та проводять встановлення додаткових контактних осіб з використанням засобів телефонного зв’язку. Інформація щодо кожного із верифікованих контактів вноситься до відповідного розділу електронної інтегрованої системи спостереження за захворюваннями (ЕЛІССЗ) за кожним підтвердженим випадком.
Моніторинг та спостереження за контактними особами:
моніторинг та спостереження за контактними особами встановлюється на період 14 днів від останнього контакту із підтвердженим або ймовірним випадком, незалежно від того чи була контактна особа вакцинована проти COVID-19;;
контактні особи підлягають самоізоляції на 14 днів від останнього контакту із підтвердженим або ймовірним випадком та завершують самоізоляцію без додаткових лабораторних досліджень;
контактні особи, після вакцинації другою дозою вакцини яких пройшло 14 днів (при 2-дозному режимі) або 14 днів після отримання єдиної дози вакцини (при 1-дозному режимі), а також ті, хто перехворів на COVID- 19 протягом останніх 6 місяців (з документальним підтвердженням) за відсутності симптомів не підлягають самоізоляції. При появі у такої особи симптомів COVID-19 вони підлягають обстеженню на визначення антигену SARS-CoV-2 з використанням швидких тестів та/або тесту на визначення антигену SARS-CoV-2 методом ІФА (разі неможливості визначити антиген SARS-CoV-2 з використанням швидких тестів та/або тесту на визначення антигену SARS-CoV-2 методом ІФА проводять виявлення РНК SARS-CoV-2 методом ПЛР) та самоізоляції до отримання результату обстеження. У разі отримання позитивного результату обстеження до цих осіб вживаються всі відповідні заходи як до особи, яка відповідає визначенню випадку COVID-19;
контактні особи незалежно від наявності симптомів підлягають обстеженню на 5-7 день після контакту на визначення антигену SARS-CoV-2 з використанням швидких тестів та/або тесту на визначення антигену SARS- CoV-2 методом ІФА (разі неможливості визначити антиген SARS-CoV-2 з використанням швидких тестів та/або тесту на визначення антигену SARS- CoV-2 методом ІФА проводять виявлення РНК SARS-CoV-2 методом ПЛР) та самоізоляції до отримання результату обстеження. У разі отримання позитивного результату до цих осіб вживаються всі відповідні заходи як до особи, яка відповідає визначенню випадку COVID-19;
контактні особи можуть припинити самоізоляцію при отриманні негативного результату тестування на SARS-CoV-2 методом ПЛР, відібраного не раніше 8 дня останнього контакту з пацієнтом, хворим на COVID-19;
для моніторингу самоізоляції використовується електронний сервіс «Вдома» Єдиного державного вебпорталу електронних послуг;
контактні особи ймовірних або підтверджених випадків COVID-19 підлягають моніторингу стану здоров’я моніторинг стану здоров’я контактних осіб може здійснюватися структурними підрозділами закладів охорони здоров’я через побутові візити чи онлайн або телефоном, з метою перевірки наявності симптомів;
будь-яка контактна особа, яка захворіла і відповідає визначенню випадку COVID-19, стає підозрюваною і повинна бути протестована.
Контактні особи із слабко вираженою симптоматикою COVID-19:
сімейний лікар направляє на проходження лабораторного обстеження методом ПЛР на COVID-19;
у випадку отримання позитивного результату тесту на COVID-19 або в разі не проходження тестування, пацієнт має самоізолюватись мінімум на 13 днів від дня появи симптомів;
пацієнт повинен суворо дотримуватися респіраторної гігієни і етикету кашлю (в тому числі щодо носіння медичної (хірургічної) маски), гігієни рук та фізичного дистанціювання, у випадках коли самоізоляція неможлива;
пацієнт має уникати спілкування і будь-яких контактів із особами із групи ризику розвитку тяжких ускладнень, у випадках коли самоізоляція неможлива.
Контактні особи з групи ризику розвитку тяжких ускладнень підлягають обов’язковому лабораторному обстеженню методом ПЛР на COVID-19, якщо вони перебували у контакті з пацієнтом із слабко вираженою симптоматикою COVID-19, в незалежності від отриманого результату лабораторного обстеження, в тому числі якщо тест не було проведено.
У випадку отримання позитивного результату лабораторного обстеження методом ПЛР на COVID-19 та відсутності необхідності в стаціонарному лікуванні повторне тестування не проводиться (пацієнт має самоізолюватись на 13 днів від дня появи симптомів.
Контактна особа, яка знаходилася в тісному контакті (в межах одного метра) з особою з лабораторно підтвердженим випадком інфікування COVID-19 протягом 15 і більше хвилин, але симптоми коронавірусної інфекції (COVID-19) відсутні:
лабораторне обстеження методом ПЛР на COVID-19 призначається виключно особам, які входять до групи ризику розвитку тяжких ускладнень;
негативний тест лабораторного обстеження методом ПЛР не означає, що у особи пізніше не розвинеться інфекційний процес і йому не потрібно продовжувати перебувати в самоізоляції;
якщо у пацієнта з’явилися симптоми коронавірусної хвороби (COVID-19), слід діяти відповідно до положень, зазначених вище.
Контактна особа немає симптомів COVID-19 і не перебувала в тісному контакті з пацієнтом з лабораторно підтвердженим COVID-19:
лабораторне обстеження методом ПЛР на COVID-19 не проводиться (негативний тест не означає, що у особи згодом не розвинеться інфекційний процес);
у випадку якщо особа за власною ініціативою лабораторно обстежується методом ПЛР на COVID-19, вона має самоізолюватись до того часу, поки не стануть відомими результати тестування, і звернутись до сімейного лікаря.
Дана вимога не стосується скринінгових і спостережних тестів, які визначені в цих Стандартах.
Контактна особа не має симптомів COVID-19 з адміністративної території з «червоним» рівнем епідемічної небезпеки відповідно до постанови Кабінету Міністрів України від 22 липня 2020 року № 641 «Про встановлення карантину та запровадження посилених протиепідемічних заходів на території із значним поширенням гострої респіраторної хвороби COVID-19, спричиненої коронавірусом SARS-CoV-2» (із змінами), яка відвідала публічне або приватне зібрання, де були присутні понад 10 осіб, які не були одягнені в захисні маски та не дотримувалися фізичного дистанціювання:
тест на визначення антигену SARS-CoV-2 або лабораторне обстеження методом ПЛР призначається виключно особам, які входять до групи ризику розвитку тяжких ускладнень;
негативний тест лабораторного обстеження методом ПЛР не означає, що у пацієнта пізніше не розвинеться інфекційний процес;
особа має звернутися до сімейного лікаря для встановлення медичного спостереження;
якщо у особи з’явилися симптоми COVID-19, слід діяти відповідно до положень, зазначених вище;
у випадку якщо особа в приватному порядку (за власною ініціативою) лабораторно обстежується методом ПЛР на COVID-19, вона має самоізолюватись до того часу, поки не стануть відомими результати тестування.
Моніторинг контактів вірогідних та підтверджених випадків:
контактних осіб спостерігають протягом 14 днів від останнього незахищеного контакту;
контактним особам рекомендується обмежувати пересування, відвідування громадських місць.
Моніторинг структурними підрозділами закладів охорони здоров’я може здійснюватися через побутові візити чи онлайн або телефоном, щоб перевірити наявність симптомів.
Будь-яка контактна особа, яка захворіла і відповідає визначенню випадка COVID-19, стає підозрюваною на наявність SARS-CoV-2 і повинна бути перевірена (протестована).
Контактні особи будь-яких нещодавно виявлених ймовірних або підтверджених випадків COVID-19 мають бути встановлені та підлягають моніторингу стану здоров’я.
Додаток 6
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
«COVID-19»
(із змінами наказу МОЗ України від 30.04.2020 р. № 994)
Раціональне використання засобів індивідуального захисту (ЗІЗ) при захворюванні на COVID-19
Коронавірусна хвороба (COVID-19) віднесена до особливо небезпечних інфекційних хвороб. У зв’язку з чим працівники, які мають контакт з хворими, особами з підозрою та/або працюють з біологічним матеріалом хворих, осіб з підозрою або померлих від COVID-19, повинні бути забезпечені робочим одягом (не менше 3-х комплектів), а також захисним одягом та засобами індивідуального захисту (ЗІЗ) одноразового чи багаторазового використання:
Профілактичні заходи
Інфікування SARS-CoV-2 відбувається контактним та крапельним шляхами. Повітряний (аерогенний) шлях для коронавірусної хвороби (COVID-19) не характерний. У групі осіб із найбільшим ризиком зараження знаходяться особи, які перебували в контакті з пацієнтом або надають медичну допомогу/проводять догляд за ними.
Профілактичні заходи слід застосовувати медичним працівникам, щоб захистити себе і запобігти інфікуванню і передачі збудника в закладах охорони здоров’я. До таких заходів, в першу чергу, відносяться дотримання правил інфекційного контролю та використання ЗІЗ — вибір належного типу ЗІЗ та навчання, як його надягати, знімати та утилізувати.
ЗІЗ в умовах глобального дефіциту
- Мінімізація потреби в ЗІЗ в умовах закладів охорони здоров’я:
розглянути використання телемедицини, консультування за допомогою відеозасобів інтернету для оцінки підозрілих випадків щодо коронавірусної хвороби (COVID-19), таким чином мінімізуючи потребу у візитах до закладів охорони здоров’я для оцінки стану пацієнтів;
використання фізичних бар’єрів для зменшення ризику інфікування і передавання SARS-CoV-2 (наприклад, скляних або пластикових вікон) в приймальних відділеннях закладів охорони здоров’я, реєстратурі амбулаторно-поліклінічного закладу, в аптеці;
обмежити доступ працівників закладів охорони здоров’я до палат, де розміщені пацієнти з коронавірусною хворобою (COVID-19), якщо вони не залучені до надання медичної допомоги. Розглянути можливість групування дій, щоб звести до мінімуму кількість відвідувачів (наприклад, перевірка показників життєвих функцій під час проведення лікувальних процедур або доставка харчування працівниками закладів охорони здоров’я, коли вони виконують інші функції) і планування, які заходи будуть виконуватися біля ліжка пацієнта;
будь-які відвідування забороняються;
перебування осіб, які проводять догляд за пацієнтами з особливими потребами (наприклад, догляд за дітьми з аутизмом або синдромом Дауна), необхідно максимально обмежити. Крім того, для таких осіб слід надати чіткі інструкції про те, як застосовувати та знімати ЗІЗ, як проводити обробку рук аби уникнути інфікування.
2. Використання ЗІЗ повинно базуватися на оцінці ризику (наприклад, виду діяльності) і особливостей шляхів інфікування та передавання (наприклад, контактний, краплинний або повітряний). Надмірне використання ЗІЗ впливає на зменшення їх запасів. Дотримуючись наступних рекомендацій, можна забезпечити раціональне використання ЗІЗ2:
тип ЗІЗ, що використовується при догляді за пацієнтами з коронавірусною хворобою (COVID-19) залежить від умов, фаху персоналу та виду діяльності;
працівники закладів охорони здоров’я, що беруть участь у наданні медичної допомоги і догляді за пацієнтами, повинні використовувати наступні ЗІЗ: халат захисний від інфекційних агентів, рукавички, медична (хірургічна) маска і захист очей (захисні окуляри або щиток);
під час проведення аерозольгенеруючих процедур (наприклад, інтубація трахеї, неінвазивна вентиляція легень, трахеотомія, серцево-легенева реанімація, ручна вентиляція легень, бронхоскопія, розтин трупа) працівники закладів охорони здоров’я повинні використовувати респіратори, захисні окуляри або щиток, рукавички та халати захисні від інфекційних агентів;
водонепроникні фартухи слід використовувати, якщо халат захисний від інфекційних агентів не є водонепроникним, і при необхідності виконувати процедури, що супроводжуються значними розливами рідини (наприклад, промивання сечового катетера, допомога в проведенні особистої гігієни хворому);
респіратори класу захисту не нижче FFP2 або еквівалент слід використовувати протягом часу, що наведений в інструкції виробника. В умовах дефіциту ЗІЗ, можливо використовувати той же респіратор при догляді за декількома пацієнтами, які мають той же діагноз, не знімаючи його (тобто в разі постійного перебування в брудній зоні). Враховуючи контактний шлях інфікування, респіратор слід замінити якщо:
1) він став вологим;
2) доторкування до нього потенційно забрудненими руками в незалежності одягнені рукавички чи ні;
3) одразу після виходу з брудної зони (респіратор дозволено знімати виключно в чистій зоні);
4) потрапляння на респіратор будь-яких біологічних рідин (перед тим як зняти респіратор слід вийти із брудної зони в чисту);
особи з респіраторними симптомами або ті, хто доглядає за пацієнтами з коронавірусною хворобою (COVID-19) або підозрою на неї вдома, повинні використовувати медичні маски.
Нераціональне використання медичних масок може спричинити зростання їх вартості і обмеження для закупівель ЗІЗ. При цьому неправильне використання масок і респіраторів створює помилкове відчуття безпеки, що може призвести до нехтування іншими необхідними профілактичними заходами.
Вибір ЗІЗ
| Призначення | Тип ЗІЗ | Примірні характеристики | Національні стандарти |
|---|---|---|---|
| Захист рук | Рукавички непудрені | Без тальку, нітрилові, еластичні, не містять латексу або натурального каучуку, для одноразового використання, універсальні | ДСТУ EN 455-1:2014 «Захисні засоби. Рукавички медичні одноразового використання. Частина 1. Вимоги та методи випробування щодо відсутності отворів» |
| Захист очей | Захисні окуляри | Закриті з непрямою вентиляцією. Прозорі пластикові лінзи з покриттям від запотівання та захистом від подряпин. Ремінці, що регулюються, забезпечують міцне закріплення або з гнучкою рамкою з полівінілхлориду, що легко пристосовується до всіх контурів обличчя та розміщується з рівномірним тиском. Стійкі до очищення та дезінфекції. | ДСТУ EN 166:2017 «Засоби індивідуального захисту очей. Технічні умови |
| Захисний щиток/екран | Повинен повністю закривати обличчя, зокрема, з боків та по довжині. Виготовлений з прозорого матеріалу з покриттям від запотівання та захистом від подряпин. З конструкцією, що забезпечує щільне прилягання до голови та зручне носіння. Стійкі до очищення та дезінфекції. | ДСТУ EN 166:2017 «Засоби індивідуального захисту очей. Технічні умови» | |
| Захист органів дихання | Респіратор | Респіратор призначений для захисту від дрібнодисперсних аерозолів. Максимальний захист від твердих та рідких аерозолів при концентрації не нижче 12 ГДК. Клас захисту респіратору FFP2/FFP3 згідно з вимогами міжнародних стандартів. Респіратор повинен бути виготовлений з нетканого фільтрувального матеріалу. Респіратор повинен бути оснащений носовим зажимом (носовою кліпсою), носовим обтюратором. Внутрішня частина респіратора має бути виготовлена з м’якого гіпоалергенного нетканого матеріалу. | ДСТУ EN 149:2017 «Засоби індивідуального захисту органів дихання. Фільтрувальні півмаски для захисту від аерозолів. Вимоги, випробування, маркування» Технічний регламент засобів індивідуального захисту, затверджений постановою Кабінету Міністрів України від 27 серпня 2008 року № 761 |
| Медична (хірургічна) маска | Виготовлена з гіпоалергенного нетканого матеріалу без запаху. На резинках або зав’язках, з фіксатором на переніссі | ДСТУ EN 14683:2014 «Маски хірургічні. Вимоги та методи випробування» | |
| Захисний одяг | Ізоляційний костюм (костюм біозахисту) | М’який та легкий, з проклеєними швами, з трикотажними манжетами на рукавах або петлею для пальців, антистатичною обробкою, забезпечує поєднання з іншими типами ЗІЗ. Водостійкий. | ДСТУ EN 14126:2008 «Одяг захисний. Захист від інфекційних агентів. Вимоги до експлуатаційних характеристик і методи випробування»ДСТУ EN 13034:2017 «Одяг захисний. Захист від рідких хімічних речовин. Вимоги до експлуатаційних характеристик захисного одягу для обмеженого захисту від рідких хімічних речовин»ДСТУ EN 14605:2017 «Одяг захисний. Захист від рідких хімічних речовин. Вимоги до експлуатаційних характеристик одягу з непроникними до рідини (тип 3) або непроникними до спрею (тип 4) з’єднаннями та до предметів одягу для захисту частин тіла» |
| Ізоляційний халат | —М’який та легкий, з проклеєними швами, з трикотажними манжетами на рукавах або петлею для пальців, антистатичною обробкою, забезпечує поєднання з іншими типами ЗІЗ. Водостійкий. З довгими рукавами та довжиною до середини литок. З ремінцями, що фіксуються на талії та шиї. | ДСТУ EN 14126:2008 «Одяг захисний. Захист від інфекційних агентів. Вимоги до експлуатаційних характеристик і методи випробування»ДСТУ EN 13034:2017 «Одяг захисний. Захист від рідких хімічних речовин. Вимоги до експлуатаційних характеристик захисного одягу для обмеженого захисту від рідких хімічних речовин»ДСТУ EN 14605:2017 «Одяг захисний. Захист від рідких хімічних речовин. Вимоги до експлуатаційних характеристик одягу з непроникними до рідини (тип 3) або непроникними до спрею (тип 4) з’єднаннями та до предметів одягу для захисту частин тіла» |
Медичні працівники повинні бути забезпечені засобами для гігієни рук, у тому числі спиртовмісними антисептиками в невеликому фасуванні. Перед входом до палат перебування хворих, приміщень «чистої» зони, побутових приміщень персоналу повинні встановлюватись диспенсери для антисептиків.
Раціональне використання ЗІЗ за призначенням або типом залежить від категорії осіб, дій, які вони вчиняють та умов перебування:
Інші зони транзиту пацієнта
| Умови | Категорії осіб Категорія осіб | Вид Діяльності Дії | Тип ЗІЗ або процедури ЗІЗ за призначенням або типом |
|---|---|---|---|
| Заклади охорони здоров’я | |||
| Стаціонарне відділення | |||
| Палата для пацієнтів | Лікарі та сестри медичні
Лікарі та середній медичний персонал |
Надання медичної допомоги (за виключенням аерозольгенеруючих процедур) та догляд за пацієнтам з коронавірусною хворобою (COVID-19 Надання медичної допомоги та догляд за пацієнтам з COVID-19 |
Медична маска Халат захисний від інфекційних агентів Рукавички медичні Захисні окуляри/щиток Медична маска або респіратор Ізоляційний халат/ізоляційний костюм Захист рук Захист очей |
| Аерозольгенеруюча процедура1 | Респіратор
Ізоляційний костюм Захист рук Захист очей Респіратор класу захисту не нижче FFP2 Халат захисний від інфекційних агентів Рукавички медичні Захисні окуляри/щиток Шапочка медична захисна від інфекційних агентів (за потреби) Водонепроникний фартух (за потреби) |
||
| Молодший медичний персонал
Молодші медичні сестри або дезінфектори |
Робота в палаті, де перебуває пацієнт з COVID-19 коронавірусною хворобою (COVID-19)1 |
Медична маска або Халат захисний від інфекційних агентів Рукавички захисні Захисні окуляри/щиток (якщо наявний ризик потрапляння органічного матеріалу респіратор Ізоляційний халат Захист рук Захист очей Шапочка медична захисна від інфекційних агентів (якщо наявний ризик потрапляння органічного матеріалу або хімікатів на волосся та/або шкіру голови) Чоботи або закрите взуття, що піддається очищенню і дезінфекції з бахілами
|
|
| Всі співробітники
Особи, які проводять догляд за пацієнтами з особливими потребами 3 |
Діяльність, не пов’язана з контактом з пацієнтом з COVID-19
Перебування в палаті, де знаходиться пацієнт з коронавірусною хворобою (COVID-19) |
Медична маска
в період дії карантину Халат захисний від інфекційних агентів Рукавички медичні |
|
| Приймальне відділення (відділення екстреної (невідкладної) медичної допомоги) | Медичний персоналМедичні працівники | Попередній скринінг без прямого контакту4 |
Медична маска Захист рук Захист очей |
| Медичний персонал
|
Фізикальне обстеження хворого з респіраторними симптомами
Аерозольгенеруюча процедура1 |
Медична маска або респіратор Ізоляційний халат/ізоляційний костюм Захист рук Захист очей Респіратор класу захисту не нижче FFP2 Халат захисний від інфекційних агентів Рукавички медичні Захисні окуляри/щиток Шапочка медична захисна від інфекційних агентів (за потреби) Водонепроникний фартух (за потреби) |
|
| Медичний персонал
Пацієнти з респіраторними симптомами |
Будь-яке фізикальне обстеження хворого без респіраторних симптомів | Відповідно до стандартних заходів безпеки та оцінки ризиків
Медична маска в період дії карантину |
|
| Пацієнти з респіраторними симптомами | Будь-яка | Медична маска | |
| Пацієнти без респіраторних симптомів | Будь-яка | Медична маска в період дії карантину | |
| Лабораторія | Лаборант | Маніпуляції із зразками |
Респіратор Ізоляційний костюм Захист рук Захист очей |
| Адміністративні зони | Всі співробітники | Адміністративні завдання, які не передбачають контакту з пацієнтом з COVID-19 | Медична маска в період дії карантину |
| Амбулаторні, поліклінічні та консультативно-діагностичні відділення/заклади | |||
| Консультативні кабінети (кабінети прийому) | Медичний персонал | Фізикальне обстеження хворого з респіраторними симптомами |
Медична маска або респіратор Ізоляційний халат/ізоляційний костюм Захист рук Захист очей |
| Медичний персонал | Фізикальне обстеження хворого без респіраторних симптомів |
Відповідно до стандартних заходів безпеки та оцінки ризиків Медична маска в період дії карантину |
|
| Пацієнти з респіраторними симптомами | Будь-яка | Медична маска | |
| Пацієнти без респіраторних симптомів | Будь-яка | Медична маска в період дії карантину | |
| Молодший медичний персонал | Після і між консультаціями пацієнтів з респіраторними симптомами |
Медична маска Ізоляційний халат Захист рук Захист очей Закрите взуття, що піддається очищенню і дезінфекції |
|
| Зони очікування | Пацієнти з респіраторними симптомами | Будь-яка | Медична маска |
| Пацієнти без респіраторних симптомів | Будь-яка | Медична маска в період дії карантину | |
| Адміністративні зони | Всі співробітники | Адміністративні завдання, які не передбачають контакту з пацієнтом з COVID-19 | Медична маска в період дії карантину |
| Приймальне відділення | Медичний персонал | Попередній скринінг без прямого контакту | Медична маска в період дії карантину |
| Пацієнти з респіраторними симптомами | Будь-яка | Медична маска | |
| Пацієнти без респіраторних симптомів | Будь-яка | Медична маска в період дії карантину | |
| В умовах амбулаторного лікування та догляду на дому | |||
| Домашні умови | Пацієнти | Будь-яка | Медична маска |
| Медичний персонал | Проведення догляду або надання медичної допомоги пацієнту з COVID-19 на дому |
Медична маска або респіратор Ізоляційний халат/ізоляційний костюм Захист рук Захист очей |
|
| При наданні екстреної медичної допомоги та при виїзді мобільних бригад | |||
| Санітарний транспорт або місце перебування/проживання особи | Медичний персонал | Транспортування особи з підозрою на COVID-19 |
Медична маска або респіратор Ізоляційний халат/ізоляційний костюм Захист рук Захист очей |
| Члени мобільних бригад | Забір зразків |
Респіратор Ізоляційний костюм Захист рук Захист очей |
|
| Водій | Транспортування особи з підозрою на COVID-19 в транспорті з відділеною зоною водія | Медична маска в період дії карантину | |
| Допомога при завантаженні або вивантаженні особи з підозрою на COVID-19 |
Медична маска Ізоляційний халат Захист рук Захист очей |
||
| Транспортування особи з підозрою на COVID-19 в транспорті без відділеної зони водія | Медична маска | ||
| Особа з підозрою на COVID-19 | Транспортування | Медична маска | |
1при проведенні даних процедур та медичних маніпуляцій комплект ЗІЗ (халат захисний від інфекційних агентів та/або шапочка медична захисна від інфекційних агентів та/або бахіли захисні від інфекційних агентів) можна замінити на костюм захисний від інфекційних агентів, враховуючи високі ризики потрапляння органічних речовин на незахищені ділянки шкіри та/або одяг.
2 крім використання відповідних ЗІЗ, завжди слід проводити обробку рук, дотримуватися респіраторної гігієни і етикету кашлю. Необхідно утилізувати ЗІЗ у відповідний контейнер після використання, а гігієна рук повинна проводитися до надягання і після зняття ЗІЗ.
3 кількість доглядальників повинна бути обмежена. Якщо особи, які надають додатковий догляд, повинні увійти в кімнату пацієнта з коронавірусною хворобою (COVID-19), вони повинні бути проінструктовані щодо правил одягання і знімання ЗІЗ та гігієни рук; догляд має проводитися під наглядом медичного працівника;
4 ця категорія включає в себе використання дистанційних термометрів, тепловізорних камер, і обмежене спостереження, при збереженні відстані не менше 1 м.
5 носіння маски протипоказане:
особам з проявами дихальної недостатності будь-якого походження;
особам з психічними розладами або недієздатним особам, які не можуть користуватися маскою без сторонньої допомоги;
особам без свідомості;
дітям віком до двох років.
6 всі члени епідеміологічної бригади повинні бути навчені належному виконанню гігієни рук та одяганню і зніманню ЗІЗ, з метою мінімізації ризиків самозараження.
Специфікація ЗІЗ
| Засіб індивідуального захисту | Відповідність національним стандартам |
|
Костюм захисний від інфекційних агентів |
ДСТУ EN 14126:2008 Одяг захисний. Захист від інфекційних агентів. Вимоги до експлуатаційних характеристик і методи випробування: не нижче 4 класу відповідно до класифікації опору до проникнення зараженими рідинами під гідростатичним тиском; не нижче 4 класу відповідно до класифікації опору до проникнення інфекційних агентів під час механічного контактування з матеріалами, що містять заражені рідини; не нижче 2 класу відповідно до класифікації опору до проникнення заражених рідких аерозолів; не нижче 2 класу відповідно до класифікації опору до проникнення заражених твердих часток. |
| Халат захисний від інфекційних агентів |
ДСТУ EN 14126:2008 Одяг захисний. Захист від інфекційних агентів. Вимоги до експлуатаційних характеристик і методи випробування |
| Бахіли захисні від інфекційних агентів |
ДСТУ EN 14126:2008 Одяг захисний. Захист від інфекційних агентів. Вимоги до експлуатаційних характеристик і методи випробування АБО ДСТУ EN 13795:2018 Хірургічний одяг та білизна, застосовувані як медичні вироби для пацієнтів, хірургічного персоналу та обладнання. Загальні вимоги до виробників, процесу обробляння та виробів. Методи випробування, вимоги до характеристик та рівнів якості |
|
Шапочка медична захисна від інфекційних агентів |
ДСТУ EN 14126:2008 Одяг захисний. Захист від інфекційних агентів. Вимоги до експлуатаційних характеристик і методи випробування АБО ДСТУ EN 13795:2018 Хірургічний одяг та білизна, застосовувані як медичні вироби для пацієнтів, хірургічного персоналу та обладнання. Загальні вимоги до виробників, процесу обробляння та виробів. Методи випробування, вимоги до характеристик та рівнів якості |
|
Респіратор |
ДСТУ EN 149:2017 «Засоби індивідуального захисту органів дихання. Фільтрувальні півмаски для захисту від аерозолів. Вимоги, випробування, маркування» |
|
Медична (хірургічна) маска |
ДСТУ EN 14683:2014 Маски хірургічні. Вимоги та методи випробування |
|
Захисні окуляри |
ДСТУ EN 166:2017 Засоби індивідуального захисту очей. Технічні умови |
|
Захисний щиток |
ДСТУ EN 166:2017 Засоби індивідуального захисту очей. Технічні умови |
|
Рукавички медичні |
ДСТУ EN 455-1:2014 Захисні засоби. Рукавички медичні одноразового використання. Частина 1. Вимоги та методи випробування щодо відсутності отворів ТА ДСТУ EN 455-2:2015 Медичні рукавички для одноразового застосування. Частина 2. Вимоги та випробування фізичних властивостей ТА ДСТУ EN 455-3:2019 Захисні засоби. Рукавички медичні одноразового використання. Частина 3. Вимоги та методи випробування щодо біологічного оцінювання АБО ДСТУ EN 455-4:2014 Захисні засоби. Рукавички медичні одноразового використання. Частина 4. Вимоги та методи випробування для визначення строку придатності |
|
Рукавички захисні |
ДСТУ EN 374-2:2018 Рукавички захисні від небезпечних хімічних речовин та мікроорганізмів. Частина 2. Визначення стійкості до проникнення |
Ризик інфікування працівників в першу чергу пов’язаний з (від більшого до меншого):
-
- проведенням аерозольгенеруючих процедур, в тому числі: серцево-легеневої реанімації, мануальної вентиляції перед інтубацією, інтубації трахеї, неінвазивної вентиляції, трахеотомії, бронхоскопії, гастроскопії, аутопсії, забору зразків з нижніх та верхніх дихальних шляхів хворих та особам з підозрою на COVID-19;
- наданням медичної допомоги в умовах відділень інтенсивної терапії пацієнтам з COVID-19;
- наданням екстреної медичної допомоги хворим та особам з підозрою на COVID-19;
- роботою в палатах перебування пацієнтів з COVID-19 та надання медичної допомоги на дому;
- роботою зі зразками пацієнтів та осіб з підозрою на COVID-19;
роботою в приймальних відділеннях та на пунктах сортування;
- роботою в обсерваторах;
- роботою в амбулаторних, поліклінічних та консультативно-діагностичних відділеннях закладів охорони здоров’я з пацієнтами з ознаками респіраторних захворювань;
- роботою в амбулаторних, поліклінічних та консультативно-діагностичних відділеннях закладів охорони здоров’я з загальним потоком пацієнтів.
Переодягання та заміна захисного одягу та засобів індивідуального захисту при наданні медичної допомоги, у тому числі при проведенні лабораторних досліджень, повинно проводитись не рідше одного разу за зміну, або при кожному виході із «брудної» зони і наступним входом до неї.
Одноразові медичні маски повинні змінюватись кожні 2-3 години, тривалість використання респіраторів впродовж робочої зміни визначається рекомендаціями виробника. Респіратор (маску) також слід замінити якщо:
- він став вологим;
- відбувся дотик до нього потенційно забрудненими руками (навіть в рукавичках);
- після виходу з «брудної» зони (респіратор дозволено знімати виключно в чистій зоні);
- відбулось потрапляння на респіратор (маску) будь-яких біологічних рідин.
Респіратор (маску) необхідно знімати в рукавичках, за резинки (зав’язки), не торкаючись зовнішньої та внутрішньої поверхні респіратора (маски).
Після використання, захисний одяг та засоби індивідуального захисту, підлягають знезараженню згідно з вимогами Державних санітарно-протиепідемічних правил і норм щодо поводження з медичними відходами, затверджених наказом МОЗ України від 08.06.2015 № 325, зареєстрованим в Міністерстві юстиції України від 07.08.2015 № 959/27404, як відходи категорії В «епідемічно небезпечні медичні відходи».
Вироби багаторазового використання (захисні окуляри, захисний екран, захисний щиток тощо) знезаражуються шляхом їх протирання кожні 2 години (при забруднені біологічним матеріалом — невідкладно) з використанням спиртовмісних дезінфікуючих засобів. Після використання вони знезаражуються шляхом двократного протирання з інтервалом 15 хвилин, дозволеним до використання дезінфікуючим засобом або зануренням в 70% етиловий спирт на 30 хвилин. Після знезараження вони промиваються теплою водою з миючим засобом та висушуються в положенні, що дозволяє вільний відтік води.
При знезараженні багаторазового захисного одягу потрібно враховувати рекомендації виробника для того, щоб вироби не втратили свої захисні властивості. Одяг, що не підлягає подальшому використанню знезаражується як відходи категорії В «епідемічно небезпечні медичні відходи».
Для своєчасного поповнення запасу захисного одягу та засобів індивідуального захисту одноразового чи багаторазового використання рекомендується використовувати інструмент прогнозування Всесвітньої організації охорони здоров’я (WHO COVID-19 Essential Supplies Forecast Tool).
Орієнтовна потреба в засобах індивідуального захисту ґрунтується на забезпеченні денної норми для працівників закладів охорони здоров’я, в яких надається медична допомога пацієнтам з COVID-19.
| Категорія працівників | Одиниця виміру | Залученість | Орієнтовна потреба у ЗІЗ на добу | ||||
|---|---|---|---|---|---|---|---|
| Захист рук | Захист очей | Захист органів дихання | Захисний одяг | ||||
| Маски медичні | Респіратори | ||||||
| Лікарі | особа | 100% | 7 | 2 | 11 | 2 | 4 |
| 25% | 4 | 1 | 9 | 1 | 4 | ||
| Середній персонал | особа | 100% | 7 | 2 | 11 | 2 | 4 |
| 25% | 4 | 1 | 9 | 1 | 4 | ||
| Молодший персонал | особа | 100% | 7 | 2 | 11 | 2 | 4 |
| 25% | 4 | 1 | 9 | 1 | 4 | ||
| Інший персонал | особа | 100% | 7 | 2 | 11 | 2 | 4 |
| Фахівці ЕМД | бригада | 100% | 26 | 2,6 | 26 | 26 | |
До іншого персоналу відноситься інший (немедичний) персонал, безпосередньо залучений до заходів з протидії COVID-19 (волонтери, доглядальники тощо).
Залученість формується виходячи з розрахунку у 25% для загальної кількості медичних працівників та 100% працівників, які безпосередньо працюють з хворими на COVID-19.
При формуванні потреби на багаторазові засоби захисту очей на тривалий період їх добова розрахункова кількість на кількість діб не множиться.
Додаток 7
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
«COVID-19»
Розрахунок необхідної кількості (запасу) ЗІЗ для забезпечення медичних працівників в період спалаху коронавірусної хвороби (COVID-19)
- Відповідальними за проведення розрахунку у закладах охорони здоров’я (далі — ЗОЗ), у тому числі центрах екстреної медичної допомоги та медицини катастроф (далі — центри ЕМД), територіальних закладах громадського здоров’я (далі — ТЗГЗ) та спеціальних санітарно-карантинних підрозділів (далі — СКП) є їх керівники, а в їх структурних підрозділах — керівники структурних підрозділів.
- Керівники ЗОЗ, центрів ЕМД, ТЗГЗ і СКП забезпечують наявність ЗІЗ і проведення навчання працівників щодо їх використання відповідно до Мінімальних вимог безпеки і охорони здоров’я при використанні працівниками засобів індивідуального захисту на робочому місці, затверджених наказом Міністерства соціальної політики України від 29 листопада 2018 року № 1804, зареєстрованим у Міністерстві юстиції України 27 грудня 2018 року за №1494/32946.
- Надання медичної допомоги і проведення догляду за пацієнтом з підозрою/підтвердженим COVID-19 проводиться визначеними керівником ЗОЗ, центрів ЕМД, ТЗГЗ або СКП бригадами.
- З метою визначення необхідної кількості ЗІЗ для бригади комісія з інфекційного контролю (далі — КІК) та інженер з охорони праці ЗОЗ повинні враховувати:
персональний склад бригади;
завдання, що покладені на кожного члена бригади;
можливий ступінь взаємодії кожного члена бригади з пацієнтом;
тривалість робочої зміни;
кількість перерв в робочій зміні;
розташування кімнати/палати для ізоляції пацієнта;
практику утилізації відходів та розташування місця для їх збирання;
місцезнаходження лабораторного підрозділу ЗОЗ та потенційну кількість необхідних лабораторних обстежень і досліджень;
стандарти операційних процедур з проведення медичних маніпуляцій;
наявність медичного обладнання та оснащення приміщень (наприклад, в залежності від того яке обладнання використовується можуть виникати додаткові ризики інфікування);
підготовку медичних працівників;
розподіл потоків пацієнтів в ЗОЗ;
місцезнаходження діагностичного підрозділу (наприклад, рентгенологічне відділення).
5. З метою визначення необхідної кількості ЗІЗ для працівників амбулаторно-поліклінічних закладів (центрів первинної медико-санітарної допомоги і консультативно-діагностичних центрів) і приймальних відділень (відділень екстреної (невідкладної) медичної допомоги) інженер з охорони праці ЗОЗ і КІК (за наявності) мають врахувати:
потенційний стан тяжкості пацієнта;
персональний склад бригади;
завдання, що покладені на кожного члена бригади;
можливий ступінь взаємодії кожного члена бригади з пацієнтом;
тривалість робочої зміни;
кількість перерв в робочій зміні;
розташування кімнат прийому пацієнтів;
інтенсивність надання медичної допомоги;
наявність фізичних методів захисту персоналу (наприклад, прозорих пластикових перегородок в реєстратурі);
практику утилізації відходів та розташування місця для їх збирання;
місцезнаходження лабораторного підрозділу ЗОЗ та потенційну кількість необхідних лабораторних обстежень і досліджень;
стандарти операційних процедур з проведення медичних маніпуляцій;
наявність медичного обладнання та оснащення приміщень (наприклад, в залежності від того яке обладнання використовується можуть виникати додаткові ризики інфікування);
підготовку медичних працівників;
розподіл потоків пацієнтів в ЗОЗ;
місцезнаходження діагностичного підрозділу (рентгенологічне відділення, клінічна лабораторія тощо);
можливу тривалість перебування пацієнта в ЗОЗ.
6.З метою визначення необхідної кількості ЗІЗ для працівників центрів ЕМД, які будуть надавати екстрену медичну допомогу і транспортувати пацієнтів, керівник закладу враховує:
персональний склад бригади;
завдання, що покладені на кожного члена бригади;
можливий ступінь взаємодії кожного члена бригади з пацієнтом;
середнє навантаження на бригаду/кількість виїздів тривалість транспортування пацієнта;
практику утилізації відходів;
стандарти операційних процедур з проведення медичних маніпуляцій;
наявність медичного обладнання та оснащення автомобіля екстреної медичної допомоги (наприклад, в залежності від того яке обладнання використовується можуть виникати додаткові ризики інфікування); підготовку медичних працівників;
необхідність проведення заключної дезінфекції.
7. З метою визначення необхідної кількості ЗІЗ для ТЗГЗ і СКП для працівників, які будуть працювати у вогнищі або проводити медичний (санітарний) огляд керівник закладу враховує:
персональний склад бригади;
завдання, що покладені на кожного члена бригади;
можливий ступінь взаємодії кожного члена бригади з пацієнтом, в тому числі наявність фізичних бар’єрів;
тривалість робочої зміни;
кількість перерв в робочій зміні;
розташування кімнати/палати для ізоляції осіб з підозрою на коронавірусну хворобу (COVID-19);
інтенсивність потоку осіб (кількість) за одиницю часу;
практику утилізації відходів та розташування місця для їх збирання;
стандарти операційних процедур з проведення маніпуляцій (наприклад, опитування, огляду, вимірювання температури тіла, проведення експрес-тестування);
підготовку медичних працівників;
розподіл потоків осіб, в тому числі необхідність медичного сортування.
8. Багаторазові ЗІЗ дозволено використовувати за умови дотримання вимог до очищення, дезінфекції та стерилізації, а саме:
наявність відповідного приміщення з розподілом зон та дотриманням поточності (рух контамінованого (забрудненого) ЗІЗ від брудної зони до чистої);
можливості проведення очищення, дезінфекції та обробки ЗІЗ валідованим методом відповідно до інструкції виробника;
наявність затверджених керівником ЗОЗ, центрів ЕМД, ТЗГЗ або СКП стандартів операційних процедур з проведення очищення, дезінфекції та стерилізації.
9. Оскільки необхідність у наступному використанні запасів ЗІЗ, в разі їх невикористання, може не виникнути протягом терміну придатності, запаси ЗІЗ слід оновлювати (наприклад, використовувати ЗІЗ із терміном придатності менше одного року, а замість них закуповувати ЗІЗ із терміном придатності не менше 75% від загального терміну зберігання).
Розрахунок необхідної кількості (запасу) ЗІЗ
- Розрахунок необхідної кількості (запасу) ЗІЗ в ЗОЗ має визначатися виключно КІК та інженером з охорони праці та затверджуватися його керівником, а в ТЗГЗ і СКП — керівником.
- Розрахунок може різнитися в залежності від факторів, які наведені вище.
- Приклади розрахунку потреби в ЗІЗ (розрахунок орієнтовної потреби на добу), без врахування факторів, які наведені вище:
1) терапевтичне або інфекційне відділення (бригада працює в зоні перебування пацієнтів протягом всієї робочої зміни):
| Член бригади | Одноразові ЗІЗ1 | Багаторазові ЗІЗ | |||||||
| Халат захисний від інфекційних агентів | Рукавички із довгими манжетами нетальковані нітрилові | Рукавички нетальковані нітрилові | Бахіли захисні від інфекційних агентів | Фартух медичний | Шапочка медична захисна від інфекційних агентів2 | Маска хірургічна (медична) | Захисні окуляри або щиток | Рукавички захисні | |
|
Сестра медична |
30 |
72 |
4 |
0 |
1 |
5 |
72 |
6 |
0 |
|
Лікар |
20 |
24 |
2 |
0 |
0 |
1 |
36 |
4 |
0 |
|
Член КІК |
2 |
2 |
2 |
0 |
0 |
0 |
4 |
2 |
0 |
|
Молодша медична сестра (санітарка-прибиральниця) або дезінфектор |
4 |
8 |
0 |
5 |
2 |
4 |
4 |
2 |
2 |
|
Лаборант (медицина) |
4 |
4 |
4 |
0 |
2 |
2 |
5 |
2 |
0 |
|
Всього |
60 | 110 | 12 | 5 | 5 | 12 | 121 | 16 | 2 |
1 кількість необхідних ЗІЗ на робочу зміну може змінюватися в залежності від багатьох факторів, включно із тяжкістю стану пацієнта, тривалістю робочої зміни, перерв і т.д. Розрахунок в таблиці проводиться на бригади, які працюють 3 години (наприклад, перша бригада працює 3 години, її змінює друга бригада, яка також працює 3 години; далі працює перша бригада 3 години і т.д.
2 шапочку медичну захисну від інфекційних агентів одноразову слід одягати при ризику потрапляння біологічних рідин (в першу чергу виділень з верхніх дихальних шляхів) на шкіру голови та волосся (наприклад, при догляді за хворим із вираженим кашлем).
2) відділення реанімації та інтенсивної терапії (бригада працює в зоні перебування пацієнтів протягом всієї робочої зміни):
| Член бригади |
Одноразові ЗІЗ1 |
Багаторазові ЗІЗ | |||||||||
| Халат захисний від інфекційних агентів | Костюм захисний від інфекційних агентів | Рукавички із довгими манжетами нетальковані нітрилові | Рукавички нетальковані нітрилові | Бахіли захисні від інфекційних агентів | Фартух медичний | Респіратор класу захисту FFP2 | Шапочка медична захисна від інфекційних агентів 2 | Маска хірургічна (медична) | Захисні окуляри або щиток | Рукавички захисні | |
|
Сестра медична |
0 |
36 |
90 |
4 |
0 |
4 |
36 |
5 |
8 |
12 |
0 |
|
Лікар |
0 |
12 |
60 |
2 |
0 |
2 |
12 |
2 |
5 |
4 |
0 |
|
Член КІК |
2 |
0 |
2 |
2 |
0 |
0 |
0 |
0 |
4 |
2 |
0 |
|
Молодша медична сестра (санітарка-прибиральниця) або дезінфектор |
8 |
8 |
20 |
0 |
6 |
4 |
4 |
4 |
5 |
8 |
4 |
|
Лаборант (медицина) |
4 |
0 |
4 |
4 |
0 |
2 |
0 |
2 |
5 |
4 |
0 |
| Всього | 14 | 56 | 176 | 12 | 6 | 12 | 52 | 13 | 27 | 9 | 4 |
1 кількість необхідних ЗІЗ на робочу зміну може змінюватися в залежності від багатьох факторів, включно із тяжкістю стану пацієнта, тривалістю робочої зміни, перерв і т.д. Розрахунок в таблиці проводиться на бригади, які працюють 3 години (наприклад, перша бригада працює 3 години, її змінює друга бригада, яка також працює 3 години; далі працює перша бригада 3 години і т.д.
2 шапочку медичну захисну від інфекційних агентів одноразову слід одягати при ризику потрапляння біологічних рідин (в першу чергу виділень з верхніх дихальних шляхів) на шкіру голови та волосся (наприклад, при догляді за хворим із вираженим кашлем).
3) приймальне відділення екстреної (невідкладної) медичної допомоги (з розрахунку на прийом 50 пацієнтів за добу):
| Член бригади |
Одноразові ЗІЗ1 |
Багаторазові ЗІЗ | ||||||||
| Халат захисний від інфекційних агентів | Рукавички із довгими манжетами нетальковані нітрилові | Рукавички нетальковані нітрилові | Бахіли захисні від інфекційних агентів | Фартух медичний | Респіратор класу захисту FFP2 | Шапочка медична захисна від інфекційних агентів 2 | Маска хірургічна (медична) | Захисні окуляри або щиток | Рукавички захисні | |
|
Сестра медична |
50 |
50 |
4 |
0 |
6 |
6 |
6 |
50 |
12 |
0 |
|
Лікар |
50 |
50 |
2 |
0 |
2 |
6 |
6 |
50 |
8 |
0 |
|
Член КІК |
2 |
2 |
2 |
0 |
0 |
0 |
0 |
4 |
2 |
0 |
|
Молодша медична сестра (санітарка-прибиральниця) або дезінфектор |
20 |
4 |
0 |
6 |
6 |
0 |
0 |
48 |
8 |
4 |
|
Сестра медична або молодша медична сестра або реєстратор медичний |
0 |
0 |
0 |
0 |
0 |
0 |
0 |
243 |
0 |
|
|
Лаборант (медицина) |
4 |
4 |
4 |
0 |
2 |
0 |
2 |
12 |
2 |
|
| Всього | 126 | 110 | 12 | 6 | 16 | 12 | 14 | 188 | 32 | 4 |
1 кількість необхідних ЗІЗ на робочу зміну може змінюватися в залежності від багатьох факторів, включно із тяжкістю стану пацієнта, тривалістю робочої зміни, перерв і т.д. Розрахунок в таблиці проводиться на бригади, які працюють 3 години (наприклад, перша бригада працює 3 години, її змінює друга бригада, яка також працює 3 години; далі працює перша бригада 3 години і т.д.
2 шапочку медичну захисну від інфекційних агентів одноразову слід одягати при ризику потрапляння біологічних рідин (в першу чергу виділень з верхніх дихальних шляхів) на шкіру голови та волосся (наприклад, при наданні медичної допомоги пацієнту із вираженим кашлем);
3 за умови неможливості дотримання фізичного дистанціювання (більше одного метру від відвідувачів) і за відсутності фізичних бар’єрів (наприклад, прозорих пластикових перегородок).
4) заклад охорони здоров’я (приймальне відділення або відділення екстреної (невідкладної) медичної допомоги, інфекційне або терапевтичне відділення та відділення анестезіології, реанімації та інтенсивної терапії):
| Член бригади |
Одноразові ЗІЗ2 |
Багаторазові ЗІЗ |
|||||||||
| Халат захисний від інфекційних агентів1 | Костюм захисний від інфекційних агентів2 | Рукавички із довгими манжетами нетальковані нітрилові |
Рукавички нетальковані нітрилові |
Бахіли захисні від інфекційних агентів | Фартух медичний | Респіратор класу захисту FFP2 |
Шапочка медична захисна від інфекційних агентів 3 |
Маска хірургічна (медична) | Захисні окуляри або щиток |
Рукавички захисні |
|
|
Сестра медична |
80 |
36 |
212 |
12 |
0 |
11 |
42 |
16 |
130 |
30 |
0 |
|
Лікар |
70 |
12 |
134 |
6 |
0 |
4 |
18 |
9 |
91 |
16 |
0 |
|
Член КІК |
6 |
0 |
8 |
6 |
0 |
0 |
0 |
0 |
12 |
6 |
0 |
|
Молодша медична сестра (санітарка-прибиральниця) або дезінфектор |
32 |
8 |
32 |
0 |
17 |
12 |
4 |
8 |
57 |
18 |
10 |
|
Сестра медична або молодша медична сестра або реєстратор медичний |
0 |
0 |
0 |
0 |
0 |
0 |
0 |
0 |
24 |
0 |
|
|
Лаборант (медицина) |
12 |
0 |
12 |
12 |
0 |
6 |
0 |
6 |
22 |
8 |
|
|
Всього |
200 |
56 |
398 | 36 | 17 | 33 | 64 |
39 |
336 | 78 | 10 |
1 кількість костюмів захисних від інфекційних агентів має становити не менше 20% від загальної кількості захисного одягу від інфекційних агентів (халатів і костюмів).
2 кількість необхідних ЗІЗ на робочу зміну може змінюватися в залежності від багатьох факторів, включно із тяжкістю стану пацієнта, тривалістю робочої зміни, перерві т.д.
3 шапочку медичну захисну від інфекційних агентів одноразову слід одягати при ризику потрапляння біологічних рідин (в першу чергу виділень з верхніх дихальних шляхів) на шкіру голови та волосся (наприклад, при наданні медичної допомоги пацієнту із вираженим кашлем).
5) амбулаторно-поліклінічні заклади (п’ять кімнат прийому пацієнтів):
| Член бригади |
Одноразові ЗІЗ1 |
Багаторазові ЗІЗ | |||||||
|
Халат захисний від інфекційних агентів |
Рукавички із довгими манжетами нетальковані нітрилові | Рукавички нетальковані нітрилові | Бахіли захисні від інфекційних агентів | Фартух медичний | Шапочка медична захисна від інфекційних агентів 2 | Маска хірургічна (медична) | Захисні окуляри або щиток | Рукавички захисні | |
| Сестра медична |
40 |
40 |
0 |
0 |
0 |
0 |
40 |
2 |
0 |
|
Лікар |
503 |
200 |
0 |
0 |
0 |
10 |
200 |
10 |
0 |
|
Член КІК4 |
2 |
2 |
2 |
0 |
0 |
0 |
4 |
2 |
0 |
| Молодша медична сестра (санітарка-прибиральниця) або дезінфектор |
2 |
0 |
0 |
2 |
2 |
0 |
4 |
2 |
2 |
|
Сестра медична або молодша медична сестра або реєстратор медичний |
0 |
0 |
0 |
0 |
0 |
0 |
105 |
0 |
0 |
| Лаборант (медицина) |
4 |
8 |
8 |
0 |
4 |
4 |
10 |
4 |
0 |
| Всього | 98 | 250 | 10 | 2 | 6 | 14 | 268 |
22 |
2 |
1 кількість необхідних ЗІЗ на робочу зміну може змінюватися в залежності від багатьох факторів, включно із тяжкістю стану пацієнта, тривалістю робочої зміни, кількості прийнятих пацієнтів, перерв і т.д. Розрахунок в таблиці проводиться на бригади, які працюють 8 годин (кожен лікар веде прийом близько 20 пацієнтів).
Кількість осіб в кімнаті, в якій проводиться огляд пацієнта і надається медична допомога, має бути максимально обмеженою, тобто лікар, за можливості, має проводити огляд самостійно і за потреби долучати сестру медичну;
3 халат захисний від інфекційних агентів лікарю рекомендовано змінювати в разі, якщо на нього потрапили біологічні рідини пацієнта (наприклад, мокрота);
2 шапочку медичну захисну від інфекційних агентів одноразову слід одягати при ризику потрапляння біологічних рідин (в першу чергу виділень з верхніх дихальних шляхів) на шкіру голови та волосся (наприклад, при проведенні огляду пацієнта із вираженим кашлем).;
4 особа, яка спостерігає за правильністю одягання, носіння та зняття ЗІЗ;
5 за умови неможливості дотримання фізичного дистанціювання (більше одного метру від відвідувачів) і за відсутності фізичних бар’єрів (наприклад, прозорих пластикових перегородок).
6) лікарська бригада екстреної медичної допомоги (з розрахунку на обслуговування 10 викликів):
| Член бригади | Одноразові ЗІЗ2 | Багаторазові ЗІЗ | |||
| Халат захисний від інфекційних агентів1 | Рукавички із довгими манжетами нетальковані нітрилові | Маска хірургічна (медична) | Респіратор класу захисту FFP2 | Захисні окуляри або щиток | |
|
Сестра медична, фельдшер або парамедик |
20 |
30 |
20 |
2 |
4 |
|
Лікар |
10 |
20 |
10 |
1 |
2 |
|
Водій або екстрений медичний технік |
0 |
0 |
103 |
0 |
0 |
|
Всього |
30 |
50 |
40 |
3 |
6 |
1 кількість костюмів захисних від інфекційних агентів має становити не менше 20% від загальної кількості захисного одягу від інфекційних агентів (халатів і костюмів).
2 кількість необхідних ЗІЗ на робочу зміну може змінюватися в залежності від багатьох факторів, включно із тяжкістю стану пацієнта, тривалістю робочої зміни, перерв і т.д.
3 медичну (хірургічну) маску водій одягає у випадках, коли його кабіна не ізольована від зони пацієнта
7) фельдшерська бригада ЕМД (з розрахунку на обслуговування 10 викликів):
| Член бригади | Одноразові ЗІЗ2 | Багаторазові ЗІЗ | |||
| Халат захисний від інфекційних агентів1 | Рукавички із довгими манжетами нетальковані нітрилові | Маска хірургічна (медична) | Респіратор класу захисту FFP2 | Захисні окуляри або щиток | |
|
Сестра медична, фельдшер або парамедик |
20 |
30 |
20 |
2 |
4 |
|
Водій3 або екстрений медичний технік |
10 |
10 |
10 |
0 |
2 |
| Всього | 30 | 40 | 30 | 2 | 6 |
1 кількість костюмів захисних від інфекційних агентів має становити не менше 20% від загальної кількості захисного одягу від інфекційних агентів (халатів і костюмів).
2 кількість необхідних ЗІЗ на зміну може змінюватися в залежності від багатьох факторів, включно із тяжкістю стану пацієнта, тривалістю зміни, перерв і т.д.
3 ЗІЗ на водія розраховано на випадок, якщо він приймає участь у транспортуванні пацієнта до/з транспортного засобу.
8) санітарно-карантинний підрозділ аеропорту (з розрахунку на прийом одного літака з 200 пасажирами):
| Член бригади
|
Одноразові ЗІЗ1 |
Багаторазові ЗІЗ | |||||
| Халат захисний від інфекційних агентів | Рукавички із довгими манжетами нетальковані нітрилові | Бахіли захисні від інфекційних агентів | Фартух медичний | Маска хірургічна (медична) | Захисні окуляри або щиток | Рукавички захисні | |
|
Сестра медична або молодша медична сестра або реєстратор 2 медичний |
0 |
0 |
0 |
0 |
2 |
0 |
0 |
|
Лікар-епідеміолог та/або помічник(и) лікаря-епідеміолога |
0 |
2 |
0 |
0 |
2 |
0 |
0 |
|
Сестра медична ізоляційної кімнати |
2 |
2 |
0 |
0 |
2 |
2 |
0 |
|
Сестра медична |
43 |
200 |
0 |
103 |
2 |
2 |
0 |
|
Дезінфектор |
3 |
0 |
3 |
3 |
34 |
3 |
1 |
|
Молодша медична сестра (санітарка-прибиральниця) зони скринінгу |
1 |
1 |
1 |
1 |
1 |
0 |
0 |
| Всього | 10 | 207 | 4 | 14 | 12 | 7 | 1 |
1 кількість необхідних ЗІЗ на робочу зміну може змінюватися в залежності від багатьох факторів, включно із кількістю прибулих осіб, тривалості робочої зміни, кількості потоків прибули осіб і т.д.;
2 за умови неможливості дотримання фізичного дистанціювання (більше одного метру від відвідувачів) і за відсутності фізичних бар’єрів (наприклад, прозорих пластикових перегородок);
3 поверх халату захисного від інфекційних агентів рекомендовано одягати одноразовий медичний фартух з метою недопущення його забруднення біологічними рідинами; халат захисний від інфекційних агентів слід змінювати у випадках, коли він видимо забруднився;
4 в разі використання методу розпилення дезінфекційних агентів, замість медичної (хірургічної) маски необхідно використовувати респіратор класу захисту не нижче FFP2.
Додаток 8
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
Заходи з профілактики інфекцій та інфекційний інфекційного контролю контрольпід час надання медичної допомоги пацієнту, який підлягає визначенню випадку COVID-19
Здійснюються працівниками охорони здоров’я (медичними працівниками), керівниками закладів охорони здоров’я та комісіями з інфекційного контролю.
Запобігання або обмеження передачі інфекції в закладах охорони здоров’я включають наступні етапи:
- раннє виявлення та контроль за джерелом інфекції;
- застосування стандартних запобіжних заходів для захситу до всіх пацієнтів;
- впровадження заходів, що направлені на запобігання передачі інфікування(крапельні та контактні, а також, у разі необхідності, повітряні) за підозри на випадки інфекції;
- здійснення адміністративного контролю;
- здійснення санітарно-протиепідемічного та інженерного контролю.
Раннє виявлення джерела інфекції та здійснення контролю
Впровадження клінічного сортування пацієнтів включає раннє виявлення та негайне розміщення пацієнтів в ізольованій зоні окремо від інших пацієнтів (контроль джерела інфекції), що є важливим заходом для швидкої ідентифікації, ізоляції та надання догляду пацієнтам, у яких є підозра на COVID-19. З метою раннього виявлення випадків інфекції, медичні установи повинні впровадити наступне:
медичні працівники повинні мати високий рівень перестороги щодо виявлення ознак інфікування у пацієнтів;
розміщувати інформаційні матеріали у громадських місцях найчастішого візуального контакту для інформування пацієнтів щодо симптомів захворювання та про необхідність сповіщення медичних працівників про них;
сприяти просуванню та дотриманню респіраторної гігієни та етикету кашлю, як важливих запобіжних заходів;
пацієнтів з підозрою на COVID-19 необхідно розмістити в ізольованій зоні, окремо від інших пацієнтів, та негайно застосовувати додаткові запобіжні заходи з інфекційного контролю.
Застосування стандартних заходів захисту безпеки для всіх пацієнтів
Стандартні заходи захисту безпеки включають гігієну рук, етикет кашлю і респіраторну гігієну; використання засобів індивідуального захисту (далі – ЗІЗ) в залежності від ризику; запобігання травмуванню голкою або гострими предметами; безпечне поводження з відходами; санітарно-епідемічні заходи, дезінфекцію та стерилізацію обладнання, та викорстання безпечної білизни, що використовуються при догляді за пацієнтами.
Заходи з респіраторної гігієни та етикету кашлю включають:
надягання медичної маски за підозри на COVID-19 тим, хто не має протипоказань;
нагадування щодо необхідності прикривати ніс і рот під час кашлю або чхання серветкою або зігнутим ліктем при перебуванні в оточенні інших людей;
дотримання гігієни рук після контакту з виділеннями з дихальних шляхів.
Раціональне, правильне та послідовне використання ЗІЗ та дотримання гігієни рук сприяє зменшенню поширення збудників інфекційних хвороб. Ефективність використання персоналом ЗІЗ залежить від відповідної підготовки персоналу, дотримання гігієни рук та особливостей поведінки людини.
Також необхідно переконатися, що процедури очищення та дезінфекції у закладі виконуються послідовно та правильно. Ретельне очищення поверхонь водою та миючими засобами, застосування дезінфікуючих засобів, які зазвичай використовуються на рівні медичних закладів є ефективною та достатньою процедурою. Здійснювати управління медичними відходами слід відповідно до стандартних процедур (алгоритмів, протоколів).
Впровадження заходів, що направленні на запобігання інфікування передачі
- Контактні та крапельні заходи захисту безпеки.
Окрім стандартних заходів захисту безпеки, усі особи, включаючи членів сім’ї,
відвідувачів та медичних працівників, повинні застосовувати заходи захисту безпеки, а
саме:
пацієнтів із підозрою на СOVID-19 слід розміщувати в одномісних кімнатах/палатах, які мають достатню вентиляцію (для приміщень з природньою вентиляцією адекватним вважається показник 60 л/сек/пацієнт);
за відсутності одномісних палат, використовується когортна ізоляція, тобто пацієнти з підтвердженим підозрою на СOVID-19 розміщуються разом;
відстань між ліжками має становити мінімум один метр одне від одного;
за необхідності, можливе визначення та призначення певної групи медичних працівників, які проводитимуть догляд лише за групою пацієнтів з підозрою/підтвердженим випадком COVID-19, що обмежує передачу передавання інфекційного агенту;
використовувати медичну маску;
використовувати захист для очей/обличчя (окуляри або захисний щиток);
використовувати халат захисний від інфекційних агентів; чистий нестерильний ізоляційний (захисний) халат, стійкий до рідини, з довгими рукавами;
використовувати рукавички;
використовувати індивідуальне спеціальне обладнання (наприклад, стетоскопи, манжети артеріального тиску та термометри) або якщо передбачається використовувати таке медичне обладнання для декількох пацієнтів, перед кожним застосуванням необхідно провести очистку та дезінфекцію;
утримуватися від торкання очей, носа чи рота потенційно забрудненими руками;
уникати переміщення та транспортування пацієнтів із кімнати чи зони без медичних показань;
використовувати портативне рентгенівське та/або інше необхідне діагностичне обладнання в разі необхідності. Якщо виникає потреба у транспортуванні пацієнта, слід одягти медичну маску на пацієнта та використовувати заздалегідь визначені транспортні маршрути з метою зниження ризиків інфікування персоналу, інших пацієнтів та відвідувачів;
переконатися, що медичні працівники, які здійснюють транспортування пацієнтів, одягнули відповідні ЗІЗ, як описано в даному розділі, та суворо дотримуються гігієни рук;
до прибуття пацієнта, слід сповістити приймаючий медичний пункт щодо необхідності вжиття необхідних заходів захисту безпеки якомога швидше;
здійснювати регулярну очистку та дезінфекцію поверхонь, що контактують з пацієнтом;
обмежити кількість контактів медичних працівників, членів сім’ї та відвідувачів з пацієнтом з підозрою на COVID-19;
здійснювати облік усіх осіб, які заходять до палати пацієнта, включаючи весь персонал та відвідувачів.
- Дотримання повітряних заходів захисту безпеки під час аерозольгенеруючих процедур у разі підозри на COVID-19.
Деякі процедури (такі як інтубація трахеї, неінвазивна вентиляція, трахеотомія, серцево-легенева реанімація, ручна вентиляція перед інтубацією та бронхоскопією) під час яких генерується аерозоль, можуть бути пов’язані з підвищеним ризиком передачі коронавірусів (SARS-CoV та MERS-CoV).
Необхідно переконатися в тому, що під час проведення аерозольгенеруючих процедур медичні працівники:
використовують сертифікований протиаерозольний респіратор класу захисту не менше FFP2. Надягаючи одноразовий протиаерозольний респіратор, завжди перевіряйте його на щільність прилягання (тест «долоні»). Необхідно зауважити, що людині, яка має волосяний покрив на обличчі (борода), респіратор не може забезпечити належний рівень захисту;
використовувати захист для очей (окуляри або захисний щиток);
використовувати халат захисний від інфекційних агентів чистий нестерильний ізоляційний (захисний) халат з довгими рукавами та рукавички;
якщо халат не є водостійким, потрібно використовувати фартух під час процедур із очікуваними великими обсягами рідин, які можуть проникнути через халат;
проводити медичні процедури необхідно у адекватно провітрюваному приміщенні; тобто:
природна вентиляція, мінімум, має відповідати показнику 160 л/сек/пацієнт;
використовувати приміщення з негативним тиском, щонайменше з 12-кратним повітрообміном на годину та контрольованим напрямком потоку повітря при використанні механічної вентиляції;
обмежити кількість осіб, присутніх в кімнаті, до абсолютного мінімуму, необхідного для проведення процедури та підтримки пацієнта.
- Адміністративний контроль.
Адміністративний контроль включає наступні аспекти діяльності:
створення стійких інфраструктур та заходів з ПІІК;
навчання медичних працівників;
навчання осіб, що надають послуги з догляду за пацієнтами;
раннє виявлення гострої респіраторної інфекції, яка може бути пов’язана з SARS-CoV-2, доступ до проведення оперативного лабораторного тестування з метою виявлення етіологічного агенту;
запобігання виникненню надмірної кількості пацієнтів, особливо у відділенні невідкладної екстреної допомоги;
забезпечення облаштування окремо виділених зон очікування для симптоматичних пацієнтів та відповідне розміщення госпіталізованих пацієнтів, що сприятиме адекватному співвідношенню кількості пацієнтів до кількості персоналу;
забезпечення регулярних поставок медичного обладнання та його використання;
дотримання стандартів та процедур з врахуванням принципів інфекційного контролю щодо всіх аспектів надання медичної допомоги — з акцентом на впровадження епіднагляду за гострою респіраторною інфекцією, яка може бути пов’язана з SARS-CoV-2 та врахуванням факту важливості надання безпечної медичної допомоги;
моніторинг фахової відповідності медичного працівника з наданням необхідних механізмів для професійного вдосконалення.
- Здійснення санітарно-протиепідемічного та інженерного контролю.
До санітарно-протиепідемічного та інженерного контролю закладів охорони здоров’я належить контроль за базовою інфраструктурою медичних закладів. Дані підходи стосуються забезпечення належної вентиляції медичного закладу у всіх приміщеннях, а також належного їх очищення. Необхідно дотримуватися просторового розмежування, мінімум один метр між пацієнтом з підозрою на COVID-19 та іншими людьми. Обидва засоби контролю можуть сприяти у зменшенні поширення багатьох патогенів під час надання медичної допомоги.
Заходи захисту безпеки направлені на запобігання інфікування запобіганням передачі (контактні та крапельні) мають тривати до тих пір, поки у пацієнта будуть проявлятися симптоми (або до закінчення періоду контагіозності).
- Збір та обробка лабораторних зразків від пацієнтів із підозрою на COVID-19
Усі зразки, відібрані для проведення лабораторних досліджень, необхідно розглядати як потенційно біологічно небезпечні, а медичні працівники, які збирають або транспортують клінічні зразки, повинні суворо дотримуватися стандартних заходів захисту безпеки, з метою мінімізації можливості інфікування.
Необхідно переконатися в тому, що медичні працівники, які відбирають зразки, використовують відповідні ЗІЗ (захисні окуляри/щиток захист для очей, медична маска, халат захисний від інфекційних агентів з довгими рукавами, рукавички). Якщо зразок відбирають під час аерозольгенеруючої процедури, персонал повинен надягати протиаерозольний респіратор класу захисту не нижче FFP2 РРР2 замість медичної маски.
Персонал, який транспортує зразки, має пройти відповідне навчання щодо безпеки поводженням зі зразками та процедур знезараження розливу інфікованих зразків.
Зразки для транспортування необхідно помістити у герметичні пакети для зразків (вторинний контейнер), які мають окрему герметичну кишеню для зразка (тобто пластиковий мішок для біологічно небезпечних зразків), розмістивши на контейнері для зразків етикетку з даними пацієнта (первинний контейнер) та лабораторну форму запиту з чітким зазначенням усієї необхідної інформації.
Додаток 8 9
до Стандартів медичної допомоги «COVID-19»
«Коронавірусна хвороба (COVID-19)»
Очищення та дезінфекція поверхонь у закладах охорони здоров’я при надання медичної допомоги хворим на коронавірусну хворобу (COVID-19)
Інфікування SARS-CoV-2 відбувається контактним та крапельним шляхами, поширення вірусу повітряним шляхом можливе при виконанні аерозоль-генеруючих процедур. При реалізації контактного шляху факторами передачі виступають контаміновані поверхні навколишнього середовища. Дані рекомендації направлені на зменшення ролі фомітів в передачі SARS-CoV-2 в закладах охорони здоров’я (далі — ЗОЗ). Їх слід враховувати при розробці та впровадженні стандартних операційних процедур (далі — СОП) щодо очищення та дезінфекції поверхонь в ЗОЗ в умовах надання медичної допомоги хворим на коронавірусну хворобу COVID-19 (далі — СOVID-19).
Основні принципи очищення поверхонь
Очищення поверхонь має передувати будь-якому процесу дезінфекції. Воно допомагає видалити мікроорганізми або значно зменшити їх кількість на забрудненій поверхні. Очищення здійснюється водою з милом або нейтральними миючими засобами шляхом механічної дії (чищення чи тертя). Таким чином видаляється та/або зменшується кількість бруду, сміття та органічних речовин, таких як біологічні рідини, але не знищуються мікроорганізми. Очищення поверхонь слід здійснювати послідовно від найменш забруднених (найчистіших) до найбільш забруднених (найбрудніших) областей та від вищих рівнів до нижчих. Підлогу необхідно очищати в останню чергу.
На початку кожного прибирання необхідно використовувати чисті ганчірки та серветки та слідкувати, щоб під час очищення ганчірка/серветка не висихала та постійно була насичена розчином. У палатах, де перебувають пацієнти з COVID-19, необхідно використовувати нову ганчірку для очищення кожного окремого ліжка. Після використання ганчірки мають бути ретельно продезінфіковані, бажано використовувати нові якомога частіше.
Обладнання (відра, швабри тощо), яке використовується для приміщень, де безпосередньо перебувають пацієнти з COVID-19 (палати, «брудні зони»), повинно мати яскраве маркування і розташовуватись окремо від обладнання для прибирання інших приміщень. Мийні розчини швидко забруднюються і тривале використання одного і того ж розчину може переносити мікроорганізми на кожну наступну поверхню.
Тому слід замінювати мийний розчин якомога частіше, бажано після кожної зони перебування хворих (після кожної палати, а при необхідності, кілька разів під час прибирання однієї палати). Рекомендовано готувати свіжі розчини щодня або перед кожним прибиранням. Відра після використання слід помити з миючим засобом, прополоскати, висушити та зберігати перевернутими догори для повного стікання залишків вологи.
Принципи дезінфекції поверхонь
Залишки органічних речовин можуть перешкоджати контакту дезінфікуючого засобу з поверхнею, інактивувати дезінфектанти або перешкоджати взаємодії декількох активних речовин засобу. Тому очищення завжди має передувати процесу дезінфекції. Розчини для дезінфекції необхідно готувати та використовувати, дотримуючись концентрації та часу експозиції відповідно до рекомендацій виробника.
Занадто високі концентрації збільшують токсичний вплив на осіб, які контактують з розчином, та можуть пошкодити поверхні. Необхідно застосовувати достатню кількість дезінфекційного розчину, аби поверхні залишалися вологими на час експозиції, і дезінфекційний засіб міг знищити збудника.
При виборі дезінфекційного засобу для використання в закладі охорони здоров’я необхідно враховувати:
цільові мікроорганізми;
сумісність дезінфікуючих засобів та поверхонь, які підлягають обробці;
токсичність;
простоту використання;
стабільність продукту;
умови використання дезінфекційного засобу в закритих приміщеннях.
Вибір дезінфекційного засобу
При виборі дезінфекційного засобу для використання в закладі охорони здоров’я, слід враховувати його здатність впливати на вірус SARS-CoV-2, а також інші патогенні мікроорганізми, пов’язані з наданням медичної допомоги, включаючи Staphylococcus aureus, Salmonella, Pseudomonas aeruginosa, Acinetobacter baumannii, віруси гепатиту A і B. Необхідно приймати до уваги такі стійкі в навколишньому середовищі організми, як Clostridioides difficile та Candida auris, які також є стійкими до деяких категорій дезінфікуючих засобів.
Після очищення для досягнення зменшення навантаження вірусу SARSCoV-2 на поверхні можуть бути застосовані наступні засоби для дезінфекції, які також є ефективними проти інших збудників, які мають вагоме значення в умовах закладів охорони здоров’я:
етанол 70-90%;
засоби на основі хлору (наприклад, гіпохлорит — 0,1% для загальної дезінфекції внутрішнього середовища закладу або 0,5% при забрудненні великою кількістю біологічної рідини, гіпохлоритна кислота — 0,02%););
перекис водню > 0,5%.
Для даних дезінфікуючих засобів рекомендовано дотримуватись часу експозиції не менше однієї хвилини або відповідно до рекомендацій виробника.
Інші дезінфікуючі засоби можуть застосовуватись, якщо виробник зазначає їх ефективність для цільової групи мікроорганізмів (у випадку із збудником COVID-19 — ліпофільних вірусів).
Застосування хлоровмісних дезінфекційних засобів
В Україні представлено багато дезінфекційних засобів, у яких в якості активної діючої речовини виступають різні сполуки хлору. У розчинах гіпохлориту натрію активною діючою речовиною виступає недисоційована гіпохлорна кислота (HOCl), яка проявляє широкий спектр антимікробної активності. У різних концентраціях вона є ефективною проти поширених збудників. Наприклад, гіпохлорит ефективний проти ротавірусу в концентрації 0,05%, але для більш стійких збудників, таких як C. auris чиC. difficile, необхідно використовувати більш високі концентрації.
В умовах надання медичної допомоги пацієнтам з COVID-19 рекомендована концентрація розчину гіпохлориту натрію становить 0,1%, її достатньо для інактивації більшості інших патогенних мікроорганізмів, які можуть бути присутні в закладі охорони здоров’я. Але у випадку, коли необхідно продезінфікувати поверхню, забруднену великою кількістю біологічної рідини (понад 10 мл), рекомендовано використовувати концентрацію 0,5%. Слід пам’ятати, що гіпохлорит швидко інактивується в присутності органічних речовин, тому незалежно від концентрації розчину необхідно попередньо проводити очищення поверхні.
Високі концентрації хлору можуть призвести до корозії металу та подразнення шкіри або слизових оболонок. Також пари хлору є токсичними для людей та становлять особливу небезпеку для осіб із захворюваннями дихальної системи.
Розчини хлоровмісних дезінфекційних засобів слід зберігати в непрозорих ємностях у добре провітрюваному, закритому приміщенні, що не піддається впливу прямих сонячних променів. Кожного дня слід готувати свіжий розчин.
Безконтактні методи дезінфекції
Проводити заходи дезінфекції всередині приміщень шляхом розпилювання дезінфікуючих засобів або фумігації з метою знищення вірусу SARS-CoV-2 не рекомендовано. Ці методи можуть бути неефективними за межами прямих зон обприскування, при забрудненні поверхонь органічними речовинами, пропускати ділянки, які екрановані предметами чи накриті тканинами або мають складну конструкцію. Також такі підходи до проведення дезінфекційних заходів можуть створювати додаткові ризики ураження шкіри, слизових очей та дихальних шляхів осіб, які її здійснюють. Дезінфекцію рекомендовано проводити шляхом протирання, використовуючи ганчірку або серветку, змочену розчином.
Відкриті ультрафіолетові випромінювачі (далі — УФ-опромінювачі) можуть використовуватися для дезінфекції повітря в закритих приміщеннях та поверхонь після використання дезінфекційних засобів за умов відсутності людей.
Екрановані УФ-опромінювачі можуть використовуватися в закритих приміщеннях в присутності людей для боротьби з інфекціями, що передаються повітряним шляхом (туберкульоз, кір та захворювання викликані VZV).
Дані щодо ефективності проти збудників, які передаються крапельним шляхом є суперечливими. Екрановані УФ-опромінювачі можуть використовуватися при неадекватній роботі вентиляції, наприклад, в приміщеннях, де проводяться аерозольгенеруючі процедури.
На ефективність УФ-опромінення можуть впливати різні фактори: тип мікроорганізму, відстань від УФ-опромінювача, доза опромінення, довжина хвилі, час опромінення, розміщення лампи, тривалість використання (експлуатації) лампи і опромінювача, параметри пристрою, розмір та форма приміщення, характер поверхонь та їх відбиваючі властивості.
Описані вище методи безконтактної дезінфекції можуть доповнювати стандартні методи (очищення та дезінфекція вручну), але в жодному випадку їх не замінюють.
Організація очищення та дезінфекції
Очищення та дезінфекція поверхонь в лікувальних закладах має відбуватись відповідно до детальних стандартів операційних процедур (протоколів, алгоритмів), з чітким визначенням обов’язків персоналу, типу приміщення, типу поверхонь та частоти очищення. Слід заздалегідь спланувати кількість персоналу, який буде здійснювати прибирання для оптимізації процесу. Працівники закладу мають бути проінформовані про графік проведення дезінфекції поверхонь в приміщеннях, щоб усвідомлювати ризики при контакті з поверхнями і обладнанням та уникнути забруднення рук під час виконання обов’язків. Особливу увагу слід приділяти очищенню поверхонь, до яких часто торкаються, таких як дверні ручки, вимикачі світла, столи тощо.
Таблиця 1. Рекомендована частота очищення поверхонь всередині приміщень в закладах охорони здоров’я відповідно до зон перебування пацієнтів із підозрою або підтвердженим захворюванням на COVID-19
Таблиця 1. Рекомендована частота очищення поверхонь всередині приміщень у закладах охорони здоров’я відповідно до зон перебування пацієнтів із підозрою або підтвердженим захворюванням на COVID-19
| Тип приміщення | Частота1 | Додаткові рекомендації |
|
Зона скринінгу або сортування |
Не менше двох разів на день |
Необхідно приділяти увагу поверхням, до яких часто торкаються, а в останню чергу — підлозі. |
|
Палати стаціонарного перебування хворих, під час перебування пацієнтів |
Не менше двох разів на день, бажано тричі |
Приділяти увагу поверхням, до яких часто торкаються, починаючи із тих, що для спільного використання. Надалі слід перейти до кожного ліжка, використовуючи кожний раз нову ганчірку/серветку, якщо це можливо. В останню чергу — підлога. |
|
Палати стаціонарного перебування хворих, після звільнення |
Після звільнення палати |
Очищення та дезінфекція мають відбуватися в такій послідовності: поверхні до яких рідко торкаються; до яких часто торкаються; підлога. Відходи та білизна мають бути вивезені з палати, а ліжка слід ретельно продезінфікувати. |
|
Приміщення амбулаторного прийому хворих; приймальне відділення |
Після кожного пацієнта, приділяючи увагу поверхням, до яких часто торкаються, та не менше одного разу на день заключне прибирання |
Після кожного пацієнта: обробляти поверхні, до яких часто торкаються. Один раз на день в наступній послідовності: поверхні, до яких рідко торкаються, до яких часто торкаються, підлога; вивезення сміття; ретельне очищення та дезінфекція оглядових кушеток. |
|
Холи та коридори |
Принаймні двічі на день2 |
Поверхні, до яких часто торкаються, в тому числі поручні на сходах, тощо; в останню чергу підлога. |
|
Туалети та ванні кімнати пацієнтів |
В одномісних палатах: не менше двох разів на день. Загального користування: не менше трьох разів на день. |
В наступній послідовності: поверхні, до яких часто торкаються, включаючи дверні ручки, вимикачі світла, крани; раковини; туалети; підлога. Уникайте спільного використання туалету персоналом та пацієнтами. |
1 також поверхні слід очищати та дезінфікувати, коли вони помітно забруднені або забруднені біологічними рідинами.
2 частота може бути один раз на день, якщо приміщення не використовуються часто.
Безпечне використання дезінфекційних засобів
При підготовці, розведенні та застосуванні дезінфекційних засобів слід виконувати рекомендації виробника щодо безпечного застосування засобу, та враховувати, що неможна змішувати дезінфекційні засоби різних типів. У разі змішування можуть виділятись потенційно небезпечні гази, особливо при застосуванні гіпохлориту.
У приміщеннях, де перебувають особи з підозрою або підтвердженим захворюванням на COVID-19, відбувається скринінг, медичне сортування (тріаж) та клінічні консультації, працівники, які здійснюють очищення поверхонь, повинні носити відповідні ЗІЗ згідно з додатком 6 до Стандартів медичної допомоги «Коронавірусна хвороба (COVID-19).
Персонал, який готує та використовує дезінфекційні розчини, повинен використовувати ЗІЗ, що обумовлено їх високою концентрацією і тривалим часом впливу протягом робочого дня. Такі ЗІЗ включають: робочий одяг з довгими рукавами, закрите робоче взуття, халат захисний від інфекційних агентів або водонепроникний фартух; рукавички захисні, медична маска та захист слизових очей (рекомендовано використовувати щиток).
Додаток 10
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
Рекомендації з догляду за пацієнтом з COVID-19 в домашніх умовах
- Пацієнта слід розмістити в у добре провітрюваному приміщенні.
- Слід обмежити кількість осіб, які проводять догляд за пацієнтом – призначте одну особу не з категорії ризику розвитку ускладнень. Відвідування забороняються.
- Члени домогосподарств повинні перебувати в окремій кімнаті або, якщо це неможливо, підтримувати відстань не менше одного метра від пацієнта (наприклад, спати в окремому ліжку). Винятком може вважатися мати, що годує грудьми (враховуючи переваги грудного вигодовування та незначну роль грудного молока в передачі інших респіраторних вірусів вірусу, мати може продовжувати годувати грудьми; водночас вона повинна носити медичну (хірургічну) маску, коли вона знаходиться поруч з дитиною, і ретельно дотримуватися гігієни рук перед тісним контактом з дитиною).
- Слід обмежити рух пацієнта та мінімізувати загальний простір (переконайтесь, що загальні приміщення (наприклад, кухня, ванна кімната) добре провітрюються (наприклад, тримайте вікна відкритими).
- Особа, яка проводить догляд, повинна носити медичну (хірургічну) маску, що покриває рот і ніс щільно прилягає до обличчя, коли знаходиться в одній кімнаті з хворим. При носінні маски до неї не слід доторкуватися. Якщо маска стане вологою або забрудниться, її потрібно негайно змінити. Слід використовувати виключно одноразові маски та проводити гігієну рук після їх зняття.
- Слід проводити гігієну рук після будь-яких контактів із хворим або його найближчим оточенням. Практику гігієни рук, шляхом їх миття з милом і водою, слід виконувати до і після приготування їжі, перед вживанням їжі, після відвідування туалету та кожного разу, коли руки видимо забруднені. Якщо руки видимо чисті, для гігієни рук рекомендовано використовувати спиртовмісний антисептик для рук.
- Для висушування рук після виконання практики миття з милом та водою рекомендовано використовувати одноразові паперові рушники. Якщо паперові рушники недоступні, слід забезпечити кожного члена домогосподарства індивідуальним тканинним рушником і замінювати їх, як тільки вони стають вологими.
- Слід дотримуватися респіраторної гігієни і етикету кашлю – прикривайте рот і ніс під час кашлю або чхання за допомогою одноразових паперових серветок, тканинних серветок (перед повторним використанням слід випрати). В разі відсутності серветок, слід чхати і кашляти в згин ліктя. Після кожного акту кашлю або чхання слід провести практику гігієни рук (миття з милом і водою або обробка спиртовмісним антисептиком).
- Необхідно відмовитися від багаторазового використання тканин та інших багаторазових матеріалів для гігієни рота або носа. Якщо це неможливо, відповідним чином очищуйте їх після використання (наприклад, періть хусточки, використовуючи звичайне мило або миючий засіб та воду).
- Слід уникати прямого незахищеного контакту з біологічними рідинами хворого – використовуйте одноразові медичні рукавички (бажано нітрилові) для проведення догляду за ротовою порожниною та при поводженні з фізіологічними випорожненнями і медичними відходами. До та після зняття медичних рукавичок слід провести практику гігієни рук.
- Рукавички, тканини, маски та інші відходи, які утворилися внаслідок догляду за хворим слід розміщувати в окремому контейнері (поліетиленовому пакеті) в тому ж приміщенні, в якому знаходиться хворий, до їх утилізації.
- Слід уникати інших видів можливого потрапляння біологічних рідин хворого або забруднених ним предметів у безпосереднє оточення здорових (наприклад, уникайте обміну зубними щітками, цигарками, спільного користування посудом і постільною білизною). Посуд після індивідуального використання необхідно мити з милом або миючим засобом та водою і використовувати повторно (викидати/утилізувати посуд не слід).
- Необхідно щодня очищати і дезінфікувати поверхні в найближчому оточенні хворого (наприклад, приліжкові тумбочки), звичайним побутовим мийно-дезінфікуючим дезінфікувальним засобом.
- Слід очищати і дезінфікувати поверхні ванної та туалету щонайменше один раз на день звичайним побутовим мийно-дезінфікуючим дезінфікувальним засобом.
- Прати одяг, постільну білизну, рушники для ванни та рук хворих необхідно використовуючи звичайне мило та воду. Для машинного прання рекомендовано встановлювати температурні режими 60–90°C і використовувати звичайні пральні порошки. Після прання будь-які речі слід ретельно висушити.
Забруднену білизну дозволено збирати в загальний мішок для білизни. Заборонено струшувати брудну білизну. Необхідно уникати прямого контакту шкіри та одягу із забрудненою білизною.
- Слід використовувати одноразові медичні рукавички та одноразовий фартух (наприклад, виготовлений з целофану) при очищенні і дезінфекції поверхонь, одягу чи білизни, що забруднені біологічними рідинами хворого. До та після зняття медичних рукавичок слід провести практику гігієни рук.
- Особи, які мають симптоми хвороби мають залишатися вдома до тих пір, поки у них не буде доведено відсутність хвороби на підставі клінічних та/або лабораторних результатів.
- Усі члени домогосподарства вважаються контактними особами.
- Якщо у члена домогосподарства виникають симптоми гострої респіраторної інфекції, включаючи лихоманку, кашель, біль у горлі та утруднене дихання, до нього мають застосовуватися заходи як до підозрілого щодо інфікування SARS-CoV-2 COVID-19.
Додаток 9 11
до Стандартів медичної допомоги «COVID-19»
«Коронавірусна хвороба (COVID-19)»
Дії медичного працівника за появи симптомів COVID-19 у контактної особи, яка потребує госпіталізації
- Слід повідомити заклад охорони здоров’я, що контактна особа з симптомами COVID-19 направлена до їх закладу.
- Під час транспортування пацієнт має перебувати у медичній масці, якщо відсутні протипокази до її носіння.
- Необхідно уникати громадського транспорту при переміщенні до закладу охорони здоров’я:
1) при показах показках: викликати екстрену медичну допомогу карету швидкої медичної допомоги або
2) транспортувати особу на приватному транспортному засобі при цьому, якщо це можливо, відкрити вікна транспортного засобу.
- Пацієнту слід порадити, якщо дозволяє його/її стан, дотримуватись респіраторної гігієни і етикету кашлю, гігієни рук; стояти або сидіти від інших на відстані один метр або більше.
- Належної гігієни рук мають дотримуватися пацієнт, контактні особи і особи, які проводять догляд.
- Будь-які поверхні, які під час транспортування видимо або потенційно забруднені біологічними виділеннями або рідинами пацієнта, повинні бути очищені і дезінфіковані.
Додаток 10 12
до Стандартів медичної допомоги «COVID-19»
«Коронавірусна хвороба (COVID-19)»
Клінічні синдроми, пов’язані з COVID-19
| Патологічний стан | Характеристика |
| Пневмонія легкого ступеню тяжкості | Хворий на пневмонію при відсутності ознак тяжкої пневмонії.
У дитини з пневмонією легкого ступеня тяжкості наявний кашель за відсутності утрудненого дихання і збереження нормальної частоти дихальних рухів (нормальна частота дихання (вдихів/хв): < 2 місяці – менше 60; 2–11 місяців – менше 50; 1–5 років – менше 40). |
| Пневмонія тяжкого ступеня | Для підлітків або дорослих: гарячка або підозра на респіраторну інфекцію, плюс частота дихання > 30 вдихів/хв, виражена дихальна недостатність або SpO2 <90% при спонтанному диханні в приміщенні.
Дитина з кашлем або утрудненням дихання і хоча б одне з наступних: 1) центральний ціаноз або SpO2 <90%; 2) виражена дихальна недостатність (наприклад, хрипи, напруження грудної клітки); 3) ознаки пневмонії із загальними ознаками небезпеки: відмова від грудного годування та пиття, млявість чи непритомність, судоми. Можуть бути й інші ознаки пневмонії: участь допоміжних м’язів у диханні, часте дихання (вдихів/хв): <2 місяці 60 і більше; 2–11 місяців 50 і більше; 1–5 років 40 і більше. Діагноз – клінічний; рентгенологічне дослідження органів грудної клітки може бути корисним. |
| ГРДС | Початок: поява нових симптомів ураження легень або посилення наявних протягом одного тижня після виявленої клінічної патології.
Візуалізація органів грудної клітки (рентгенографія, КТ або ультразвукове дослідження легень): двобічна інфільтрація, що не може бути пояснена плевральним випотом, колапсом частки або цілої легені або вогнищевими ураженнями. Походження набряку легень: дихальна недостатність не повністю пояснюється серцевою недостатністю або перевантаженням рідиною. Потрібна об’єктивна оцінка (наприклад, ехокардіографія), щоб виключити гідростатичну причину набряку, якщо немає фактору ризику. Насичення киснем крові у дорослих: • легкий ГРДС: 200 мм.рт.ст. <PaO2/FiO2 < 300 мм.рт.ст. (з PEEP або CPAP >5 см H2O, або не вентильований); • помірний ГРДС: 100 мм.рт.ст. <PaO2/FiO2 <200 мм.рт.ст. з PEEP >5 см H2O, або не вентильований); • тяжкий ГРДС: PaO2/FiO2 < 100 мм рт.ст. з PEEP >5 см H2O, або не вентильований); • якщо PaO2 недоступний, використовується SpO2/FiO2, при SpO2/FiO2 <315 підозрюється ГРДС (у тому числі у не вентильованих пацієнтів). Насичення крові киснем у дітей (зверніть увагу OI — індекс оксигенації та OSI — індекс оксигенації за допомогою SpO2): • дворівнева НІВ або CPAP >5 см Н2О через повну маску для обличчя: PaO2/FiO2 < 300 мм.рт.ст. або SpO2/FiO2 <264; • легкий ГРДС (інвазивна вентиляція): 4 < OI <8 або 5 < OSI <7,5; • помірний ГРДС (інвазивна вентиляція): 8 < OI <16 або 7,5 < OSI <12,3 • тяжкий ГРДС (інвазивна вентиляція): OI ≥ 16 або OSI ≥ 12.3 Насичення киснем крові у дорослих:
Насичення крові киснем у дітей (зверніть увагу OI – індекс оксигенації та OSI – індекс оксигенації за допомогою SpO2):
|
| Сепсис | Дорослі: небезпечна для життя дисфункція органів, спричинена порушенням імунної відповіді пацієнта на підозрювану або доведену інфекцію, що супроводжується поліорганною недостатністю. Ознаками дисфункції органів є:
1) змінений психічний стан; 2) утруднене або часте дихання, низьке насичення киснем крові; 3) зниження діурезу; 4) тахікардія, слабкий пульс, холодні кінцівки або артеріальна гіпотензія; 5) зміна кольору шкіри; 6) лабораторні докази коагулопатії, тромбоцитопенії, ацидозу, високий лактат або гіпербілірубінемія. Діти: підозрювана або доведена інфекція та ≥2 критерії SIRS, з яких має бути аномальна температура або кількість лейкоцитів. |
| Септичний шок | Дорослі: зберігається гіпотонія, незважаючи на об’ємну ресусцитацію, потреба у вазопресорах для підтримки СерАТ ≥65 мм.рт.ст. та рівень лактату в сироватці крові > 2 ммоль/л.
Діти: будь-яка гіпотензія (систолічний артеріальний тиск <5-й центіль або > 2 SD нижче норми за віком) або 2-3 з наступного: 1) змінений психічний стан; 2) тахікардія або брадикардія (ЧСС <90 уд/хв або> 160 уд/хв у немовлят та ЧСС <70 уд/хв або > 150 уд/хв у дітей); 3) тривале капілярне наповнення (> 2 сек); 4) тахіпноє; 5) строкаті шкірні петехіальні або пурпурові висипання; 6) підвищений лактат; 7) олігурія; 8) гіпертермія або гіпотермія. |
Оцінка SOFA коливається в межах від 0 до 24 і включає бали, пов’язані з 6 органами системами організму:
1) дихальна система – гіпоксемія, визначена низьким рівнем PaO2/FiO2;
2) система згортання – низький рівень тромбоцитів;
3) печінка – високий білірубін;
4) серцево-судинна система – гіпотензія;
5) центральна нервова система – низький рівень свідомості, визначений шкалою Глазго;
6) ниркова – знижений діурез або високий вміст креатиніну.
Сепсис визначається збільшенням послідовної (пов’язаної з сепсисом) оцінки неспроможності органів (SOFA) на ≥2 балів. Слід припустити, що якщо дані недоступні, базовий показник дорівнює нулю.
Додаток 11 13
до Стандартів медичної допомоги «COVID-19»
«Коронавірусна хвороба (COVID-19)»
Профілактика ускладнень та інфекційних хвороб, пов’язаних з наданням медичної допомоги у пацієнтів з тяжким перебігом COVID-19за наявності ТГРС
Слід ініціювати кисневу терапію починаючи з 5 л/хв та регулювати швидкість потоку до досягнення цільового рівня SpO2 ≥ 93% у невагітних дорослих та SpO2 ≥ 92-95% у вагітних пацієнток. Діти з екстреними ознаками (утруднене чи відсутнє дихання, ГРДС, центральний ціаноз, шок, кома або судоми) повинні отримувати кисневу терапію під час реанімаційних заходів до досягнення SpO2 ≥ 94%; в іншому випадку цільовий SpO2 становить ≥ 90%.
Необхідно використовувати контактні заходи безпеки при роботі із забрудненими кисневими інтерфейсами пацієнтів із COVID-19.
Пацієнтам в тяжкому стані без ознак шоку слід обережно вводити рідини внутрішньовенно (рестриктивна стратегія інфузійної терапії), оскільки швидке введення рідини може погіршити оксигенацію, особливо в умовах обмеженого доступу до механічної вентиляції.
Пацієнтам в тяжкому стані з ознаками сепсису слід почати вводити емпіричні антимікробні препарати з урахуванням всіх ймовірних збудників, протягом однієї години від встановлення сепсису. Емпіричне лікування антибіотиками повинно ґрунтуватися на клінічному діагнозі (наприклад, негоспітальна або госпітальна пневмонія), епідеміологічних даних та регіональних/місцевих даних щодо антимікробної резистентності. Антибактеріальну терапію слід коригувати на основі результатів мікробіологічних досліджень і клініко-лабораторних даних (наприклад, рівень прокальцитоніну в крові).
Заборонено давати системні кортикостероїди для лікування вірусної пневмонії або ГРВІ, якщо вони не показані з іншої причини.
Відсутні дані, які б рекомендували будь-яке специфічне лікування для пацієнтів із підтвердженим COVID-19. Проводяться клінічні випробування, що оцінюють різні потенційні противірусні засоби.
У деяких країнах при тяжкому перебігу пневмонії в комплексі лікування застосовуються протималярійні (хлорохін, гідроксихлорохін), антиретровірусні препарати (лопінавір/ритонавір) та рекомбинантні моноклональні антитіла до людського рецептору інтерлейкіну-6. Однак, переконливі доказові данні щодо ефективності застосування даних препаратів відсутні.
Уважно слідкуйте за хворими в тяжкому стані з метою раннього виявлення ознак клінічного погіршення, таких як швидко прогресуюча дихальна недостатність та сепсис, і негайно призначайте підтримуючу терапію за необхідності. Застосування своєчасної, ефективної та безпечної підтримуючої терапії є наріжним каменем терапії для пацієнтів, у яких розвиваються тяжкі прояви COVID-19.
Додаток 12
до Стандартів медичної допомоги «COVID-19»
ГРДС і гіпоксемічна дихальна недостатність у хворих на COVID-19
У хворого на COVID-19 може продовжуватися порушення дихання або гіпоксемія, навіть коли кисень подається через маску для обличчя з резервуарним мішком (швидкість потоку 10-15 л/хв, що, як правило, є мінімальним потоком, необхідним для підтримки інфляції мішка; FiO2 0,60-0,95). Гіпоксемічна дихальна недостатність при ГРДС зазвичай є наслідком невідповідності внутрішньолегеневої вентиляції та перфузії або шунту і зазвичай потребує механічної вентиляції.
Подача кисню через ніс з високим потоком (НКВП) або неінвазивна вентиляція (НІВ) застосовується лише у деяких пацієнтів з гіпоксемічною дихальною недостатністю. Пацієнти, які отримували терапію НІВ, мають високий ризик неефективності лікування. Пацієнтів, які отримували НКВП або НІВ слід ретельно спостерігати стосовно погіршення клінічного стану.
Системи НКВП можуть подавати 60 л/хв потоку газу і FiO2 до 1,0; педіатричні схеми зазвичай працюють лише до 15 л/хв, і багатьом дітям потрібен контур для дорослих, щоб забезпечити достатній потік. Порівняно зі стандартною терапією киснем, НКВП зменшує потребу в інтубації. Пацієнти з гіперкапнією (загострення обструктивної хвороби легенів, кардіогенний набряк легень), гемодинамічною нестабільністю, поліорганною недостатністю або порушенням психічного стану зазвичай не отримують НКВП, хоча нові дані припускають, що НКВП може бути безпечним для пацієнтів із легкою та помірною гіперкапнією. Пацієнти, які отримують НКВП, повинні знаходитись у контрольованих умовах з досвідченим медичним персоналом, здатним до ендотрахеальної інтубації, якщо стан пацієнта гостро погіршиться або не покращиться після короткого випробування (близько однієї години). При цьому слід враховувати, що доказових рекомендацій щодо НКВП не існує, а повідомлення про НКВП у пацієнтів з близькосхідним коронавірусним респіраторним синдромом обмежені.
Вказівки щодо НІВ не містять рекомендацій щодо застосування при гіпоксемічній дихальній недостатності (крім кардіогенного набряку легень та післяопераційної дихальної недостатності) або ГРВІ і пандемічного грипу. До ризиків можна віднести затримку інтубації, великі приливні об’єми інфузії та шкідливий транспульмональний тиск. Обмежені дані говорять про високий рівень відмов, коли пацієнти з близькосхідним коронавірусним респіраторним синдромом отримували НІВ. Пацієнти, які отримують НІВ, повинні знаходитись у контрольованих умовах та з досвідченим персоналом, здатним до ендотрахеальної інтубації, якщо стан пацієнта гостро погіршиться або не покращиться після короткого випробування (близько однієї години). Пацієнти з гемодинамічною нестабільністю, поліорганною недостатністю або порушенням психічного стану не повинні отримувати НІВ. Останні публікації припускають, що новіші системи НКВП та НІВ з герметичним інтерфейсом не створюють широкої дисперсії повітря, що видихається, і тому вони повинні бути пов’язані з низьким ризиком передавання інфекції повітрям.
Ендотрахеальна інтубація повинна проводитися навченим та досвідченим лікарем із дотримання повітряних заходів безпеки. Пацієнти з ГРДС, особливо маленькі діти або ті, хто страждає ожирінням, або вагітні, можуть мати швидкі втрати кислотно-основного балансу під час інтубації.
Попередню оксигенацію 100% FiO2 протягом п’яти хвилин проводять за допомогою маски для обличчя з мішком з резервуаром, клапанною маскою, НКВП або НІВ.
Швидка інтубація є доцільною після оцінки дихальних шляхів, яка не виявляє ознак утрудненої інтубації.
Механічну вентиляцію слід здійснювати у дорослих пацієнтів із дихальною недостатністю, спричиненою сепсисом, які не відповідають критеріям ГРДС, використовуючи менший об’єм вдиху (4–8 мл/кг ідеальної маси тіла (PBW) та нижчий тиск вдиху (плато тиск < 30 см H2O). Початковий об’єм вдиху становить 6 мл/кг PBW; об’єм вдиху до 8 мл/кг PBW дозволений, якщо виникають небажані побічні ефекти (наприклад, дисинхронія, pH < 7,15).
Гіперкапнія дозволена, якщо досягається мета pH 7,30-7,45. Для забезпечення синхронізації з апаратом штучної вентиляції легень і досягнення цільових об’ємних показників може знадобитися застосування глибокої седації.
Пацієнтам із вираженим ГРДС рекомендується вентиляція легень у положенні на животі протягом > 12 годин на день. Застосування вентиляції у положенні на животі рекомендується для дорослих та дітей з тяжким ГРДС, але безпечне її виконання можливе виключно за наявності необхідних людських ресурсів та досвіду.
Для хворих на ГРДС без гіпоперфузії тканин використовується поміркована рестриктивна стратегія внутрішньовенних інфузій, головний ефект якої полягає у скороченні тривалості вентиляції.
У пацієнтів із помірним та тяжким ГРДС пропонується вищий PEEP замість нижчого PEEP. Титрування PEEP вимагає врахування переваг (зменшення ателектазів та поліпшення стану альвеол) проти ризиків (кінцеве перенапруження вдиху, що призводить до ураження легень та більш високого опору легеневих судин). Титруванням PEEP на основі FiO2, необхідного для підтримання SpO2, слід проводити за доступними таблицями.
Моніторинг пацієнтів здійснюється з метою виявлення осіб, які реагують на первісне застосування вищого PEEP або іншого протоколу рекрутмент маневру, та пропонується припинити ці втручання у нереагуючих осіб.
У пацієнтів із середньотяжким ГРДС (PaO2/FiO2 < 150) нервово-м’язову блокаду шляхом безперервної інфузії не слід застосовувати рутинно. Постійна нервово-м’язова блокада може бути розглянута у пацієнтів з ГРДС у певних ситуаціях: виражена десинхронізація з респіратором, незважаючи на седацію, таким чином, що обмеження припливного обсягу не може бути надійно досягнуто; за рефрактерної гіпоксемії або гіперкапнії.
Уникайте відключення пацієнта від ШВЛ, що призводить до втрати PEEP та ателектазу. Використовуйте вбудовані катетери для відсмоктування секрету дихальних шляхів і затискання ендотрахеальної трубки, коли потрібно відключення (наприклад, переведення на транспортну вентиляцію).
Додаток 13
до Стандартів медичної допомоги «COVID-19»
Септичний шок у хворих на COVID-19
За відсутності можливості визначення лактату використовуйте СерАТ та клінічні ознаки перфузії для діагностики шоку. Стандартна допомога включає раннє розпізнавання та наступні методи лікування протягом однієї години після розпізнавання: антибактеріальна і інфузійна терапія та вазопресори при рефрактерній гіпотензії. Використання центральних венозних та артеріальних катетерів повинно ґрунтуватися на наявності ресурсів та індивідуальних потреб пацієнта.
При інтенсивній терапії септичного шоку дорослим рекомендовано ввести не менше 30 мл/кг ізотонічного кристалоїду протягом перших 3 годин. При інтенсивній терапії дітям септичного шоку рекомендовано ввести 20 мл/кг у вигляді швидкого болюсу та до 40-60 мл/кг у перші години.
Не використовуйте гіпотонічні кристалоїди, крохмалі або желатини для інтенсивної терапії.
Надмірне введення рідини може призвести до об’ємного перевантаження, включаючи дихальну недостатність. Якщо немає реакції на введення рідини і з’являються ознаки перевантаженості об’ємом (наприклад, здуття яремної вени, крепітація при аускультації легень, набряк легень на рентгенівських знімках або гепатомегалія у дітей), то необхідно зменшити або припинити введення рідини. Цей крок є особливо важливим, коли відсутня механічна вентиляція.
Кристалоїди включають звичайний фізіологічний розчин та розчин Рінгера.
Визначте потребу в додаткових болюсних рідинах (250-1000 мл у дорослих або 10-20 мл/кг у дітей) на основі клінічної реакції та покращення перфузійних цілей. Перфузійні цілі включають СерАТ (> 65 мм.рт.ст. або показники, відповідно віку) у дітей, виділення сечі (> 0,5 мл/кг/год у дорослих, 1 мл/кг/год у дітей) та покращення кольору шкіри, заповнення капілярів, рівень свідомості та лактату. Розгляньте динамічні показники реагування на об’єм, щоб розрахувати об’єм рідини після початкової ресусцитації на основі місцевих ресурсів та досвіду. Ці показники включають пасивне піднімання ніг, оцінку циркулюючого об’єму рідини при серійному вимірюванні або зміни систолічного тиску, пульсового тиску, розміру порожнистої вени, або ударного об’єму у відповідь на зміни внутрішньогрудного тиску під час ШВЛ.
Застосування розчинів ГЕК пов’язане з підвищеним ризиком смерті та гострим ураженням нирок порівняно з кристалоїдами. Ефекти желатинів менш чіткі, але вони дорожчі, ніж кристалоїди. Гіпотонічні (проти ізотонічних) розчини менш ефективні для збільшення внутрішньосудинного об’єму.
Рекомендовано використовувати альбумін для ресусцитації, коли пацієнти потребують значної кількості кристалоїдів, але ця умовна рекомендація ґрунтується на доказах низької якості.
Слід використовувати вазопресори, якщо шок зберігається під час або після введення рідини. Початкова ціль для артеріального тиску становить сАТ ≥ 65 мм.рт.ст. у дорослих та віковий рівень у дітей.
Якщо центральні венозні катетери недоступні, вазопресори можна вводити через периферичну вену, але використовувати вену великого діаметру та ретельно стежити за ознаками екстравазації та локального некрозу тканин. Якщо відбувається екстравазація, припиніть інфузію. Вазопресори також можна вводити через внутрішньокісткові голки.
Якщо ознаки поганої перфузії та серцевої дисфункції зберігаються, незважаючи на досягнення мети СерАТ з рідинами та вазопресорами, розгляньте інотроп, такий як добутамін.
Вазопресори (тобто норадреналін, епінефрин, вазопресин та дофамін) найбезпечніше вводити через центральний венозний катетер із суворо контрольованою швидкістю, але також їх можна безпечно вводити через периферичну вену та внутрішньокісткову голку. Часто контролюйте артеріальний тиск і титруйте вазопресор до мінімальної дози, необхідної для підтримки перфузії та запобігання побічних ефектів. Норепінефрин вважається першою лінією у дорослих пацієнтів; Для досягнення мети СерАТ можуть бути додані епінефрин або вазопресин. Через ризик виникнення тахіаритмії резервуйте дофамін для окремих пацієнтів з низьким ризиком розвитку тахіаритмії або пацієнтів із брадикардією.
Додаток 14
до Стандартів медичної допомоги «COVID-19»
Профілактика ускладнень та інфекційних хвороб, пов’язаних з наданням медичної допомоги у пацієнтів з тяжким перебігом COVID-19
| Передбачувані результати втручання | Втручання |
| Скорочення днів інвазивної ШВЛ | Використовуйте протоколи відлучення, що включають щоденну оцінку готовності до спонтанного дихання.
Звести до мінімуму безперервну або періодичну седацію, орієнтуючись на конкретні кінцеві точки титрування (легка седація, якщо не протипоказана), або з щоденним перериванням седації |
| Зниження захворюваності на вентилятор-асоційовану пневмонію | Пероральна інтубація є кращою, ніж носова інтубація у підлітків та дорослих.
Тримайте пацієнта в напівлежачому положенні (підйом голови в ліжку 30-45º). Використовуйте закриту відсмоктувальну систему. Використовуйте новий контур ШВЛ для кожного пацієнта; після того, як пацієнт провентилюється, змініть контур, якщо він забруднений або пошкоджений. Міняйте тепловологообмінник, коли він несправний, при забрудненні або кожні 5–7 днів. |
| Зменшення частоти виникнення пролежнів | Перевертайте пацієнта кожні дві три — чотири години. |
| Зменшити частоту стресових виразок та шлунково-кишкових кровотеч | Раннє ентеральне харчування (протягом 24–48 годин після поступлення).
Застосовують блокатори рецепторів гістаміну-2 або інгібітори протонної помпи пацієнтам із факторами ризику розвитку кровотеч із ШКТ. Факторами ризику шлунковокишкової кровотечі є коагулопатія, замісна терапія нирок, захворювання печінки. |
| Зменшення гіподинамії | Активно мобілізуйте пацієнта на початку хвороби, коли це безпечно |
| Зниження захворюваності на венозну тромбоемболію | Використовуйте фармакологічну профілактику (гепарин з низькою молекулярною вагою [бажано, якщо є такий] або гепарин 5000 одиниць підшкірно два рази на день) у підлітків та дорослих без протипоказань. Тим, у кого є протипоказання, застосовувати механічну профілактику (пристрої для переривчастої пневматичної компресії) |
Додаток 15 14
до Стандартів медичної допомоги «COVID-19»
«Коронавірусна хвороба (COVID-19)»
Особливості надання медичної допомоги вагітним жінкам з підозрою на COVID-19
Вагітні жінки, на сьогоднішній день, не є більш сприйнятливими до COVID-19, ніж загальна популяція. В групі ризику знаходяться вагітні із супутніми патологіями, такими як цукровий діабет, онкологічні захворювання, хронічні захворювання легень та імуносупресивні стани.
Наразі відсутні дані щодо вертикальної трансмісії, зафіксовано лише два випадки можливої вертикальної передачі вірусу. Передача, швидше за все, відбувається від матері до новонародженого безпосередньо після пологів. Зараз немає доказів щодо антенатальної, інтранатальної передачі або через генітальні рідини.
Заходи з амбулаторної медичної допомоги вагітним жінкам
При нагляді за вагітною жінкою в амбулаторних умовах лікарю загальної практики — сімейної медицини/лікарю акушеру-гінекологу або фельдшеру/акушерці необхідно дотримуватись плану ведення вагітності (графіку візитів).
Усі консультації, які не потребують тестувань та УЗД, мають проводитись дистанційно (відеоконсультації або телефонні консультації). Жінки, які мають пройти обов’язкове обстеження, що недоцільно відтерміновувати, мають узгодити години прийому заздалегідь, задля уникнення контакту з іншими пацієнтками/відвідувачами пацієнток у жіночій консультації.
Вагітним жінкам із симптомами, що можуть свідчити свідчать про COVID-19, слід рекомендувати самоізоляцію, контроль температури тіла, а також та невідкладно повідомити сімейного лікаря з надання ПМД та лікаря акушер-гінеколога, на обліку в якого вона знаходиться.
Якщо у вагітної з підозрою чи підтвердженою інфекцією COVID-19 наявна відсутня пологова діяльність транспортування вагітної здійснюється до та відсутня акушерська патологія, а також наявний легкий перебіг захворювання вона залишається на самоізоляції зі щоденним інформуванням про свій стан лікаря ПМД та лікаря акушер-гінеколога, які забезпечують активний дистанційний нагляд за станом здоров’я пацієнтки. визначеного структурним підрозділом з питань охорони здоров’я пологового будинку.
Заходи з самоізоляції вагітних з підозрою або підтвердженою інфекцією COVID-19
У разі можливості, планові візити до фахівців в антенатальному періоді відтерміновуються до кінця ізоляції. В разі, якщо вагітна із підозрою/підтвердженим інфікуванням COVID-19 має проходити планові обстеження, які неможливо відтермінувати, жінка має пройти обстеження останньою.
В разі виникнення ситуації, коли медичну допомогу відтермінувати неможливо, вагітна має заздалегідь узгодити години прийому та попередити лікарів щодо візиту.
Заходи з госпіталізації жінок із підозрою/підтвердженою COVID-19
Вагітних необхідно скеровувати до спеціалізованого пологового будинку, визначеного структурним підрозділом з питань охорони здоров’я для надання допомоги вагітним з підозрою чи підтвердженою інфекцією COVID-19 у разі:
початку пологової діяльності у пацієнтки, яка знаходилася вдома на самоізоляції до моменту отримання результатів лабораторного дослідження (ПЛР);
якщо у вагітної з підозрою чи підтвердженою інфекцією COVID-19 відсутня пологова діяльність, але наявний важкий чи середньої важкості стан перебігу захворювання, наявна важка супутня екстрагенітальна/акушерська патологія у разі підтвердження у неї COVID-19;
показань для госпіталізації (акушерських або пов’язаних із загостренням наявної екстрагенітальної патології, або важкому перебігу ГРВІ/COVID-19);
При прийомі пацієнтки з підозрою/підтвердженою COVID-19 варто передбачити відсутність контакту з іншими пацієнтками. За можливості передбачити прийом вагітної одразу в боксовану палату лікувального закладу, з подальшим оглядом і оформленням медичної документації безпосередньо на місці.
Приймальне відділення такого закладу, окрім стандартного табелю оснащення, забезпечується пульсоксиметром, апаратом УЗД, кардіомонітором для діагностики стану плода, підведенням кисню та/або можливістю негайно розпочати оксигенотерапію, якщо цього потребуватиме стан пацієнтки та засобами індивідуального захисту для персоналу.
Для здійснення діагностики COVID-19 приймальне відділення повинне бути забезпечене експрес-тестами на коронавірус та грип, пробірками для вірусологічного дослідження з транспортним середовищем та контейнерами для їх транспортування.
Метод розродження має бути обраний, враховуючи акушерські показання, крім випадків, коли у жінки наявна дихальна недостатність, яка що потребує негайного розродження.
В пологах проводити постійний електронний моніторинг плода і сатурації. Сатурація у роділлі з підозрою/підтвердженим COVID-19 повинна бути у пологах не менше 94%.
Рішення про скорочення тривалості 2-го періоду пологів приймаються індивідуально щодо жінки із симптомами захворювання, якщо її стан погіршується (прогресує виснаження або гіпоксія).
Із дитиною проводити дії відповідно до стандартів (дотримання умов теплового ланцюжка), поки пуповина не затиснута.
Заходи з анестезіологічного забезпеченню вагітних з діагнозом або підозрою на COVID-19Застосовуються звичайні протипокази до нейроаксіальної аналгезії/анестезії.
Епідуральну аналгезію використовувати при пологах у роділь із підозрою або підтвердженою COVID-19 для мінімізації потреби в загальній анестезії при терміновому розродженні, а також аерозолеутворення, що є неминучим при інтубації, ШВЛ та екстубації пацієнтки.
При кесаревому розтині методом вибору є спінальна або епідуральна анестезія.
Уникайте загальної анестезії, крім стандартних показань до її проведення (1 категорія ургентності), а також при невдалій регіональній анестезії
чи наявності інших протипоказів до її проведення.
Одягання ЗІЗ хірургічною бригадою є обов’язковим (додаток 6).
Інтубацію проводить найбільш кваліфікований лікар — анестезіолог. За можливості необхідно застосовувати відеоларингоскоп для мінімізації тісного контакту між анестезіологом та аерозолем з дихальних шляхів пацієнта.
Симптоматичне лікування вірусної/вірусно-бактеріальної пневмонії та її ускладнень (сепсис та гострий респіраторний дистрес-синдром (ГРДС)) проводиться згідно існуючих стандартів.
У разі виникнення гіпотонії у COVID-19-інфікованої пацієнтки на тлі інфекційно-токсичного (септичного) шоку, варто уникати масивної інфузії, що може викликати гіперволемію та різке збільшення ОЦК, з подальшим розвитком набряку легень, що у хворих з важким перебігом COVID-19 виникає частіше і на більш низьких показниках ОЦК/САТ.
Акушерська допомога повинна надаватись в повному об’ємі і необхідне ургентне розродження не повинне відкладатись.
Ведення післяпологового періоду, критерії та умови виписки з акушерського стаціонару пацієнток з підозрою/встановленим діагнозом COVID-19
Породіллі з підозрою/встановленим діагнозом COVID-19 та легким перебігом захворювання підлягають виписці на самоізоляцію на 3-4 добу післяпологового періоду з дистанційним моніторингом стану лікарем ПМД.
Породіллі з підозрою/встановленим діагнозом COVID-19 та важким перебігом захворювання, підлягають переведенню, що може/має бути здійснено в післяпологовому періоді, як тільки дозволить стан жінки і акушерська ситуація не буде викликати занепокоєнь/у разі відсутності акушерської патології, до інфекційного/терапевтичного відділення закладу охорони здоров’я, визначеного для надання медичної допомоги хворим з COVID-19.
Новонародженого від матері з підтвердженим COVID-19, який не потребує надання медичної допомоги, виписують додому з дистанційним моніторингом стану лікарем ПМД.
Новонародженого від матері з підозрою/підтвердженим COVID-19, який потребує надання медичної допомоги, переводять до відділення, яке займається лікуванням встановленого у новонародженого діагнозу, як тільки стан дитини цього потребуватиме.
Якщо мати переводиться в інший заклад, а дитина виписується додому, виписка здійснюється відразу після переведення, або як тільки дозволить стан дитини.
Якщо мати залишається в пологодопомічному закладі, дитина можна залишати з матір’ю.
Жінки з COVID-19, можуть годувати груддю за їх бажанням, вживаючи при цьому запобіжних заходів, зокрема:
дотримуватись респіраторної гігієни під час годування, включаючи носіння маски, що покриває рот і ніс.
мити руки та молочні залози з милом і водою протягом 20 секунд до і після контакту з дитиною.
Якщо здоров’я матері не дозволяє їй продовжувати грудне вигодовування через COVID-19, необхідно забезпечити можливість безпечно давати дитині грудне молоко за допомогою інших засобів, включаючи зціджування, відновлення лактації після перерви або використання донорського людського молока.
Додаток 15
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
Процедура верифікації методики дослідження біологічного матеріалу з метою лабораторної діагностики коронавірусної хвороби (COVID-19)
- Верифікація методики дослідження здійснюється лабораторією Державної установи «Центр громадського здоров’я Міністерства охорони здоров’я України» або обласними центру контролю профілактики хвороблабораторними центрами МОЗ України (далі – лабораторії).
- Верифікація методики дослідження здійснюється з метою визначення функціональних характеристик методики, що встановлені виробником, які підтверджуються в умовах конкретної лабораторії. Для цього лабораторія має отримати від виробника/розробника методу відповідну технічну документацію, що підтверджує придатність медичного виробу для використання його за цільовим призначенням, відповідно до Технічного регламенту щодо медичних виробів для діагностики in vitro, затвердженого постановою Кабінету Міністрів України від 02 жовтня 2013 року № 754 (далі – Технічний регламент).
- Верифікація методики дослідження здійснюється шляхом надання виробником/розробником:
1) декларації про відповідність, що підтверджує виконання заданих вимог виробником згідно Закону України «Про технічні регламенти та оцінку відповідностіі»;
2) технічної документації, яка є доказовою базою відповідності продукції вимогам Технічного регламенту.
- При верифікації мають бути перевірені та підтверджені щонайменше дві функціональні характеристики методики: діагностична чутливість (далі – ЧТ) та діагностична специфічність (далі – СП).
- Верифікація нової методики проводиться шляхом перевірки її ЧТ та СП в ході одночасного тестування зразків біологічного матеріалу з використанням підтверджувальної та нової методик. З цією метою використовуються зразки біологічного матеріалу від хворих на COVID-19 та здорових осіб. Результати дослідження зразків від хворих на COVID-19 дозволяють встановити ЧТ методу, під якою розуміють ймовірність позитивного результату дослідження при наявності патології. Результати дослідження зразків біологічного матеріалу, отриманих від здорових осіб, дозволяють встановити СП методу, під яким розуміють ймовірність негативного результату дослідження при відсутності патологіїю
- ЧТ та СП методики розраховується за формулами:
![]()
ІП – істинно позитивні результати;
ХН – хибнонегативні результати;
ІН – істинно негативні результати;
ХП – хибнопозитивні результати.
7. Встановлення статусу результату (ІП, ХН, ІН чи ХП) відбувається на основі порівняння результату, отриманого при використанні нової методики, з результатом, отриманим при використанні підтверджувальної методики, згідно таблиці:
| Методика, що підлягає верифікації | |||
|
Результат позитивний |
Результат негативний |
||
| Підтверджувальна методика |
Результат позитивний |
ІП | ХН |
|
Результат негативний |
ХП | ІН | |
- Кількість зразків, що мають бути досліджені протягом верифікації має становити: щонайменше 50 зразків біологічного матеріалу, відібраних у пацієнтів з відомим та підтвердженим діагнозом COVID-19, та 50 зразків, відібраних у здорових осіб.
- ЧТ та СП методики вважаються верифікованими, якщо показники ЧТ та СП, отримані лабораторією, не нижче відповідних показників, зазначених виробником в інструкції.
- Якщо функціональні характеристики методики не можуть бути підтверджені у верифікації, необхідно встановити причину невідповідності та, за необхідністю, повторити процедуру верифікації методики дослідження біологічного матеріалу з метою лабораторної діагностики коронавірусної хвороби (COVID-19).
При пошуку причини невідповідності, перш за все, необхідно переконатися у чіткому дотриманні персоналом інструкції виробника щодо проведення дослідження та компетентності персоналу щодо його виконання.
11. За результатами верифікації методики дослідження біологічного матеріалу з метою лабораторної діагностики коронавірусної хвороби (COVID19) оформляється Протокол верифікації методики досліджень.
Додаток 16
до Стандартів медичної допомоги
«Коронавірусна хвороба (COVID-19)»
ПРОТОКОЛ ВЕРИФІКАЦІЇ МЕТОДИКИ ДОСЛІДЖЕНЬ
№______ від ____________________________
ПІДТВЕРДЖУВАЛЬНА МЕТОДИКА
Назва методики:
Виконавці:
|
ПІБ |
Посада |
Умови навколишнього середовища під час проведення досліджень:
|
Дата |
Температура оточуючого середовища, 0С |
Відносна вологість повітря, % |
Інші впливові умови |
Використане обладнання:
|
Назва, тип, марка |
Зав. № |
Повірка |
Калібрування |
Використані тест-системи:
|
Назва |
Виробник |
№ партії/лоту |
Термін придатності |
Результати дослідження зразків із використанням підтверджувальної методики:
|
Зразки для верифікації чутливості |
Зразки для верифікації специфічності |
||||||
|
№ |
Інформація про зразок |
№ |
Інформація про зразок |
||||
|
IН зразку |
Дата постановки |
Інтерпретація результату (позитивний/негативний) |
IН зразку |
Дата постановки |
Інтерпретація результату (позитивний/негативний) |
||
|
1. |
1. |
||||||
|
2. |
2. |
||||||
|
3. |
3. |
||||||
|
4. |
4. |
||||||
|
5. |
5. |
||||||
|
6. |
6. |
||||||
|
7. |
7. |
||||||
|
8. |
8. |
||||||
|
9. |
9. |
||||||
|
10. |
10. |
||||||
ЗАТВЕРДЖЕНО
Наказ Міністерства охорони здоров’я України
від 24.04.2020 р. № 961
СТАНДАРТ ФАРМАЦЕВТИЧНОЇ ДОПОМОГИ
«КОРОНАВІРУСНА ХВОРОБА (COVID-19)»
Загальна частина
Коронавірусна хвороба 2019 (COVID-19);
шифр за МКХ-10: U07.1 2019-nCoV гостра респіраторна хвороба [тимчасова назва].
| Розробники: | |
| Безродна Олександра Вікторівна | к.мед.н., доцент кафедри інфекційних хвороб Національного медичного університету імені О.О. Богомольця |
| Голубовська Ольга Анатоліївна | д.мед.н., професор, завідувач кафедри інфекційних хвороб Національного медичного університету імені О.О. Богомольця |
| Дубров Сергій Олександрович | д.мед.н., професор, професор кафедри анестезіології та інтенсивної терапії Національного медичного університету імені О.О. Богомольця |
| Зупанець Ігор Альбертович | д.мед.н., професор, Заслужений діяч науки і техніки України, завідувач кафедри клінічної фармакології та клінічної фармації НфаУ |
| Комаріда Олександр Олегович | Генеральний директор Фармацевтичного директорату Міністерства охорони здоров’я України |
| Ліщишина Олена Михайлівна | к.мед.н., старший науковий співробітник, начальник відділу стандартизації медичної допомоги департаменту оцінки медичних технологій державного підприємства«Державний експертний центр МОЗ України» |
| Чабан Тетяна Володимирівна | д.мед.н., проф., завідувач кафедри інфекційних хвороб Одеського національного медичного університету |
| Шилкіна Олена Олександрівна | к.фарм.н, заступник начальника відділу стандартизації медичної допомоги департаменту оцінки медичних технологій державного підприємства «Державний експертний центр МОЗ України» |
| Шкурба Андрій Вікторович | д.мед. н., професор, професор кафедри інфекційних хвороб Національного медичного університету імені О.О. Богомольця |
| Клімов Олег Іванович | Голова правління ГО «Всеукраїнська фармацевтична палата», Член Ради Міжнародної Федерації Фармацевтів (FIP) |
Рецензенти:
Матюха Лариса Федорівна, д.мед.н., професор, завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти ім. П.Л. Шупика
Рудик Юрій Степанович, д.мед.н., професор, завідувач відділу клінічної фармакології та фармакогенетики неінфекційних захворювань ДУ «Національний інститут терапії їменї Л.Т. Малої НАМН України»
Дата оновлення — квітень 2021 року.
Стандарт фармацевтичної допомоги «Коронавірусна хвороба (COVID19)»
Цей Стандарт розповсюджується на всіх юридичних осіб незалежно від їх організаційно-правової форми та форми власності, фізичних осіб — підприємців, які провадять господарську діяльність з роздрібної торгівлі лікарськими засобами та які отримали ліцензію на провадження господарської діяльності з роздрібної торгівлі лікарськими засобами.
Обґрунтування. В період підвищеної захворюваності на респіраторні інфекції аптечні працівники здійснюють постачання лікарських засобів та медичних виробів, у тому числі тих, що використовуються для профілактики, діагностики та лікування захворювань в заклади охорони здоров’я та обслуговують населення.
Основні критерії якості
1. При зверненні осіб зі скаргами з боку дихальної системи, провізор (фармацевт) має з’ясувати наявність / відсутність характерних симптомів (кашель, лихоманка, затруднене дихання) та поставити питання щодо історії поїздок в країни із місцевою передачею коронавірусної хвороби (COVID-19) та контактів з особами інфікованими на коронавірусну хворобу (COVID-19):
1) якщо відповіді негативні (ризик зараження коронавірусної хвороби (COVID-19) малоймовірний) пацієнту надається допомога згідно галузевих стандартів у сфері охорони здоров’я (протоколи провізора (фармацевта) при відпуску безрецептурних лікарських засобів, за необхідності громадяни направляються до лікаря;
2) за наявності симптомів (кашель, лихоманка, затруднене дихання) та відсутності історії поїздок в інфіковані регіони та контактів з інфікованими людьми (ризик зараження коронавірусної хвороби (COVID-19) малоймовірний) особі надається допомога згідно галузевих стандартів у сфері охорони здоров’я (протоколи провізора (фармацевта) при відпуску безрецептурних лікарських засобів, за необхідності громадяни направляються до лікаря;
3) за відсутності симптомів (кашель, лихоманка, затруднене дихання) та у разі надання інформації про наявність історії поїздок в інфіковані регіони та контактів з інфікованими людьми (ризик зараження коронавірусної хвороби (COVID-19) може існувати) особа має бути проінформована щодо карантинних заходів та, якщо симптоми будуть наявні протягом 14 днів після повернення з поїздки або контакту з інфікованим, громадянин повинен звернутись до лікаря. За необхідності призначити симптоматичне лікування згідно галузевих стандартів у сфері охорони здоров’я (протоколи провізора (фармацевта) при відпуску безрецептурних лікарських засобів;
4) за наявності симптомів (кашель, лихоманка, затруднене дихання) та у разі надання інформації про нещодавню історію поїздок в інфіковані регіони або контакти з інфікованими людьми (ризик зараження коронавірусної хвороби (COVID-19) може існувати) особа терміново має бути направлена до лікаря та проінформована щодо карантинних заходів. За необхідності призначити симптоматичне лікування згідно галузевих стандартів у сфері охорони здоров’я (протоколи провізора (фармацевта) при відпуску безрецептурних лікарських засобів.
2. В аптечному закладі повинні бути організовані особливі умови робочого процесу для забезпечення захисту провізорів (фармацевтів) при контакті з особами, які можуть бути інфіковані коронавірусною хворобою (COVID-19), та розроблено план дій під час надзвичайної ситуації за наявності перших проявів симптомів респіраторних захворювань співробітників, зокрема:
1) використовуються засоби індивідуального захисту згідно з додатками 6, 7 до Стандарту медичної допомоги «COVID-19», затверджених цим наказом;
2) додатково проінформовані щодо методів дезінфекції приміщень аптечних закладів згідно з рекомендацією ВООЗ;
3) здійснюється моніторинг стану здоров’я співробітників та при виявленні ознак респіраторного захворювання, такі особи направляються до лікаря;
4) здійснюється контроль за медичними відходами.
3. Провізор (фармацевт) рекомендує громадянам використовувати засоби індивідуального захисту згідно з додатками 6, 7 до Стандарту медичної допомоги «COVID-19», затверджених цим наказом.
Персонал аптечного закладу здійснює очищення та дезінфекцію робочого середовища, виробничих та службових приміщень, а також пов’язаних з ними виробів та обладнання, які могли бути заражені вірусом, відповідно до Інструкції із санітарно-протиепідемічного режиму аптечних закладів, затвердженої наказом Міністерства охорони здоров’я України від 15 травня 2006 року № 275, зареєстрованої в Міністерстві юстиції України 31 травня 2006 року за № 642/12516.
Перелік літературних джерел
1. Наказ Міністерства охорони здоров’я України від 10 січня 2006 року № 1 «Про затвердження Форм первинної облікової документації з інфекційної, дерматовенерологічної, онкологічної захворюваності та інструкцій щодо їх заповнення» (із змінами, внесеними згідно з наказом Міністерства охорони здоров’я України від 25 січня 2013 року № 56), зареєстрований у Міністерстві юстиції України 08 червня 2006 року за № 686/12560.
2. Наказ Міністерства охорони здоров’я України від 17 травня 2019 року № 1126 «Про затвердження Порядку організації проведення епідеміологічного нагляду за грипом та гострими респіраторними вірусними інфекціями, заходів з готовності в міжепідемічний період і реагування під час епідемічного сезону захворюваності на грип та ГРВІ», зареєстрований в Міністерстві юстиції України 07 червня 2019 року за № 595/33566.
3. Наказ Міністерства охорони здоров’я від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та Інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28 квітня 2012 року за № 661/20974
4. Global Surveillance for human infection with coronavirus disease (COVID-19) Interim guidance 27 February 2020, [Електронний ресурс]. — Режим доступу: https://www.who.int/publications-detail
5. Country & Technical Guidance — Coronavirus disease (COVID-19) [Електронний ресурс]. -Режим доступу: https://www.who.int/emergencies/diseases/novel-coronavirus-2019/technical-guidance
6. Home care for patients with COVID-19 presenting with mild symptoms and management of their contacts Interim guidance 17 March 2020, [Електронний ресурс]. — Режим доступу: https://www.who.int/publications-detail/home-care-for-patients-with-suspected-novel-coronavirus-(ncov)-infection-presenting-with-mild-symptoms-and-management-of-contacts
7. Clinical management of severe acute respiratory infection when COVID-19 is suspected Interim guidance 13 March 2020 [Електронний ресурс]. — Режим доступу: https://www.who.int/publications-detail/clinical-management-of-severe-acute-respiratory-infection-when-novel-coronavirus-(ncov)-infection-is-suspected
8. Novel Coronavirus (2019-nCoV) v2 Operational Support & Logistics Disease Commodity Packages [Електронний ресурс]. — Режим доступу: https://www.who.int/docs/default-source/coronaviruse/dcp-ncov.pdf?sfvrsn=f5fe6234 6&download=true
Генеральний директор Фармацевтичного директоратуО.Комаріда







