 Остеохондроз — это заболевание, которое характеризуется нарушением нормального роста костей, которое в первую очередь поражает центры окостенения в эпифизе. Заболевание представляет собой гетерогенную группу не связанных друг с другом поражений костей, которые имеют следующие общие характеристики:
Остеохондроз — это заболевание, которое характеризуется нарушением нормального роста костей, которое в первую очередь поражает центры окостенения в эпифизе. Заболевание представляет собой гетерогенную группу не связанных друг с другом поражений костей, которые имеют следующие общие характеристики:
- склонность к поражению незрелого скелета;
- вовлечение эпифиза;
- апофиз;
- рентгенологическую картину с преобладанием фрагментации, склероза и реоссификации костных центров (Manish Kumar Varshney et al., 2021).
Может поражаться эпифиз любой из трубчатых костей. Вовлеченные участки обычно обладают рентгенологическими и гистологическими признаками ишемического некроза.
Причины остеохондроза
В научной литературе описываются только две этиологические причины остеохондроза: наследственность и анатомическое строение. Но предшествующими причинами также могут быть быстрый рост скелета, травмы, избыточная масса тела (Ytrehus B. et al., 2007).
Образование хрупкого хряща, недостаточность дифференциации хондроцитов, некроз субхондральной кости и недостаточность кровоснабжения ростового хряща ранее рассматривались в качестве начального этапа патогенеза. Но недостаточность кровоснабжения ростового хряща остается одним из наиболее вероятных механизмов развития болезни.
В основе изменений при остеохондрозе лежит дегенерация эпифизарного ядра окостенения. Этот процесс почти всегда обусловлен нарушением кровоснабжения, что приводит к некрозу сосудов хрящевого канала в субхондральной кости и прилежащем эпифизе. Вторая причина, от чего появляется остеохондроз, — это нарушение пролиферации хрящевых клеток в эпифизе, что ограничивает процесс окостенения. Вторичные изменения (например фрагментация, образование секвестров) развиваются в соответствии с особенностями пораженной области.
Остеохондроз может поражать один эпифиз (изолированное заболевание) или несколько эпифизов (множественное заболевание). Основные патологические процессы в большинстве одинаковы для обоих видов заболевания. Тем не менее их проявления могут варьировать в зависимости от нарушений и деформаций, которым подвергались эпифизы. Эффективность регенерации и восстановления определяет ожидаемый исход заболевания.
Классификация остеохондроза
В зависимости от того, где возникает остеохондроз, он может быть суставной, физарный или внесуставной.
К признакам остеохондроза суставной формы принадлежат:
- первичное поражение суставного и эпифизарного хрящей и нижележащего эндохондрального центра окостенения — болезнь Фрайберга;
- вторичное поражение суставного и эпифизарного хрящей вследствие ишемического некроза подлежащей кости — болезнь Пертеса, болезнь Келлера, рассекающий остеохондрит.
Внесуставной остеохондроз может поражать любую часть скелета, в основном в области прикрепления сухожилий и связок к костям:
- синдром Осгуда — Шлаттера — остеохондроз или тракционный апофизит бугорка большеберцовой кости, возникающий в результате интенсивных сокращений четырехглавой мышцы в месте прикрепления сухожилия надколенника к незрелому бугорку большеберцовой кости;
- болезнь Монде — Феликса — остеохондроз малого вертела левой бедренной кости;
- рассекающий остеохондрит коленного сустава — приобретенное идиопатическое поражение субхондральной кости, которое может привести к расслаиванию и секвестрации с или без вовлечения суставного хряща.
Физарный остеохондроз включает следующее виды:
- болезнь Блаунта — местное нарушение роста медиальной части проксимального метафиза большеберцовой кости и/или эпифиза, что приводит к варусной деформации большеберцовой кости;
- болезнь Шейермана — прогрессирующая деформирующая дорсопатия, при которой часто деформировано не менее 3 позвонков, искривление в грудном отделе постепенно приобретает вид холма.
Виды остеохондроза позвоночного столба и их симптомы:
- шейный — головокружение; цервикалгия; шум или звон в ушах при смене положения тела; внезапные обмороки в связи со спазмом сосудов шеи и головы;
- грудной — боль в грудной клетке, спине, между лопатками; кардиалгия; чувство давления и скованности в грудной клетке; боль, усиливающаяся при глубоком вдохе, кашле; межреберная нейропатия;
- поясничный — люмбаго, люмбалгия; боль в пояснице при резких поворотах туловища или поднятии тяжелых вещей; изменение походки и координации; нарушения в мочеполовой системе;
- смешанный — характеризируется сочетанием двух или трех видов остеохондроза, перечисленных выше.
Симптомы остеохондроза
 Характерные признаки остеохондроза включают следующее:
Характерные признаки остеохондроза включают следующее:
- локализованная боль;
- ограниченная мобильность прилегающих суставов;
- припухлость;
- нарушение походки (при поражении нижних конечностей);
- иногда может отмечаться реактивный выпот в соседний сустав.
Нарушение роста и вторичные деформации являются поздними проявлениями определенных заболеваний, таких как болезнь Блаунта (укорочение и варусная деформация большеберцовой кости), болезнь Шейермана (кифоз).
Диагностика остеохондроза
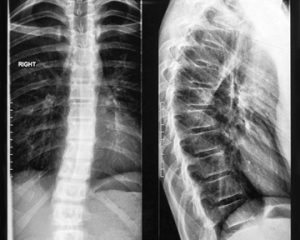
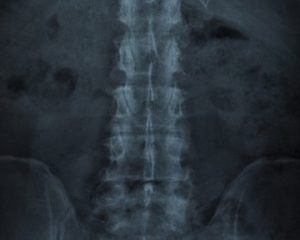
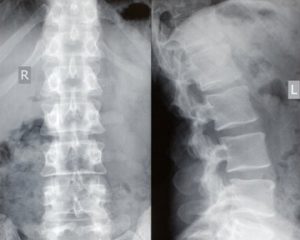
Для диагностики остеохондроза используют визуализационные методы обследования — рентгенографию или магнитно-резонансную томографию.
На рентгенографических изображениях выявляют асимметрию размеров костных трабекул, а также неправильную трабекуляцию. По мере развития заболевания, фибрилляции и трещины в хряще увеличиваются, возможно образование секвестров. Может возникать симптом полумесяца (отделение части кости от исходного ядра). Суставная щель может быть уменьшена.
Реваскуляризация обычно проявляется изменением рентгенологической картины с признаками развития остеопороза, абсорбцией некротической ткани и деформацией эпифиза из-за потери подлежащей опоры.
Полная и ранняя диагностика, лечение и восстановление не приводят к формированию устойчивых деформаций костей и суставов. Для сравнения, позднее и неполное восстановление кровоснабжения, усугубленное дополнительной травмой и плохой защитой, приводят к неправильной, деформированной форме эпифиза.
Примеры деформаций, которые могут возникнуть:
- подвывих головки бедренной кости или бедра при болезни Пертеса;
- кифоз со сколиозом или без него при болезни Шейермана;
- вальгусная деформация локтевого сустава при болезни Паннера;
- деформация Маделунга при поражении дистального эпифиза лучевой кости.
Магнитно-резонансная томография (МРТ) позволяет выявить признаки остеохондроза до того, как они станут очевидными на рентгенологическом исследовании. Ранняя МРТ показывает очаговую гиперинтенсивность в эпифизе или соседних мягких тканях вследствие отека. В аваскулярном фрагменте видна переменная интенсивность сигнала; отек визуализируется гипоинтенсивным, а склероз — гиперинтенсивным. Также может наблюдаться внутрисуставной выпот. Реваскуляризация приводит к замещению очага некроза жировой тканью костного мозга.
Лечение остеохондроза
 В целом варианты лечения можно разделить на нехирургические и хирургические вмешательства. Медикаментозная и поддерживающая терапия составляют основу лечения остеохондроза.
В целом варианты лечения можно разделить на нехирургические и хирургические вмешательства. Медикаментозная и поддерживающая терапия составляют основу лечения остеохондроза.
Для купирования болевого синдрома показаны нестероидные противовоспалительные препараты в форме таблеток, мазей или гелей: ибупрофен, нимесулид — 100–200 мг 2 раза в сутки, кетопрофен — по 100 мг 1–2 раза в сутки.
Пациентам с остеохондрозом следует избегать чрезмерных физических упражнений или действий, которые увеличивают выраженность симптомов. Для предупреждения вторичной деформации и снижения механической нагрузки на сустав рекомендуется тракционное вытяжение позвоночника, которое способствует разгрузке межпозвоночных дисков, растяжению спазмированных мышц, а также уменьшает напряжение в суставах.
Хирургия показана только с целью замены неэффективного консервативного лечения, уменьшения выраженности симптомов остеохондроза и предупреждения потери физической работоспособности. Другими показаниями к хирургическому лечению являются случаи, когда оперативное вмешательство может помочь восстановить репаративный процесс или же улучшить его результаты.
Хирургические вмешательства, которые успешно использовались для лечения остеохондроза, в зависимости от его вида, варьируют от минимально инвазивных процедур до операций: артроскопия, остеотомия, трансплантация костно-хрящевого аутотрансплантата и др. (Manish Kumar Varshney et al., 2021).
Профилактика остеохондроза
В основе профилактики остеохондроза лежит избегание факторов, вызывающих дегенерацию структур опорного аппарата. Важная роль отводится уменьшению микро- и макротравматизации межпозвонковых дисков, а также статических и динамических перегрузок позвоночника. Нужно поддерживать регулярную двигательную активность, заниматься физическими упражнениями (постоянная умеренная нагрузка). Правильная осанка туловища, формирование мышечного корсета позвоночника, недопущение длительной статической нагрузки, чрезмерных рывков — также снижают риск развития остеохондроза.