Общие принципы назначения лекарственных средств людям пожилого возраста не отличаются от таковых для других возрастных групп, однако обычно требуется применение препарата в более низких дозах (Безруков В., Купраш Л., 2005). У пациентов этой возрастной категории побочные реакции при проведении фармакотерапии развиваются в целом чаще, чем в других возрастных группах (табл. 4.1). Последнее связано как с особенностями фармакокинетики (табл. 4.2) и фармакодинамики лекарственных веществ у людей пожилого возраста (Лазебник Л.Б. и соавт., 2005), так и с часто отмечаемой полиморбидностью, что требует назначения им комплексной терапии.
Таблица 4.1. Наиболее частые побочные реакции у людей пожилого возраста при проведении фармакотерапии
|
|
Таблица 4.2. Изменение фармакокинетики лекарственных средств у людей пожилого возраста
|
Препарат |
Особенности фармакокинетики |
| Блокаторы β-адренорецепторов | Повышение биодоступности (для липофильных блокаторов β-адренорецепторов); увеличение Сmах и Т½ вследствие снижения клиренса |
| Антагонисты кальция | Повышение биодоступности (из-за уменьшения степени пресистемного метаболизма); увеличение Сmах и Т½ в 2 раза; снижение почечного клиренса на 1/3, в том числе активных метаболитов |
|
Ингибиторы АПФ |
Увеличение Сmах и Т½; снижение почечного клиренса |
| Сердечные гликозиды | Увеличение Сmах и Т½ (для гидрофильных гликозидов) вследствие снижения почечного клиренса |
| Диуретики | Увеличение Т½ на 30–50% вследствие снижения почечного клиренса; для спиронолактона — образование метаболитов |
| Теофиллин | Увеличение Т½ вследствие снижения почечного клиренса |
| Блокаторы Н2-рецепторов | Увеличение Т½ вследствие снижения почечного клиренса |
| НПВП |
Увеличение Сmax и Т½ вследствие снижения клиренса (>50% у пациентов в возрасте старше 70 лет) |
Сmax — максимальная концентрация в плазме крови; Т½ — период полувыведения.
В связи с этим людям пожилого возраста, как правило, одновременно назначают несколько лекарственных средств. В результате изменяется ответ на их применение и повышается вероятность возникновения побочных реакций, нередко они протекают атипично (табл. 4.3). Все это требует более тщательного мониторирования лекарственной терапии (Лазебник Л.Б., 2005).
Таблица 4.3. Атипические реакции при медицинском применении лекарственного средства у людей пожилого возраста
| Лекарственное вещество |
Побочная реакция |
| Новокаинамид | Периферическая нейропатия |
| Папаверин | Поражение печени, повышение АД |
| Хлорпропамид | Гемолитическая анемия |
| Пропранолол | Тяжелая диарея, галлюцинации |
| Препараты дигиталиса | Анорексия, аритмия, нарушения зрения |
| Фуросемид | Электролитный дисбаланс, нарушения слуха, нарушения функции печени, панкреатит, лейкопения, тромбоцитопения |
| НПВП | Нефротический синдром, нарушения слуха, гастрит, нефротоксичность |
| Метилдопа | Нарушения функции печени, депрессия, тахикардия, тремор |
| Леводопа | Нефротический синдром, васкулит |
| Прокаинамид | Аритмия, депрессия, лейкопения, агранулоцитоз, тромбоцитопения, кожные реакции |
| Теофиллин | Анорексия, желудочно-кишечные кровотечения, тахикардия, аритмия, инсомния, судороги, задержка мочи |
| Клонидин | Обострение псориаза |
У людей пожилого возраста сложнее прогнозировать результаты лечения. Кроме того, нарушения в системе гомеостаза повышают у этих больных также риск возникновения и других токсических побочных реакций.
Основная цель лечения людей пожилого возраста — устранение или уменьшение выраженности болезненных симптомов и улучшение качества жизни.
У больных пожилого возраста могут развиваться некоторые атипичные реакции на лекарственные средства, среди которых много представителей сердечно-сосудистых препаратов (см. табл. 4.3).
Наиболее часто в гериатрической практике применяют различные препараты, оказывающие гипотензивное действие (диуретики, блокаторы β-адренорецепторов, антагонисты кальция), сердечные гликозиды, бронходилатароры (теофиллин, антагонисты β2-адренорецепторов), НПВП, психотропные (антидепрессанты, седативные), сахароснижающие средства. Поэтому врач должен хорошо знать их фармакокинетику и фармакодинамику (см. табл. 4.2), активность которых особенно при одновременном применении может как снижаться, так и усиливаться (Батутина А.М. и соавт., 2003).
В Украине по данным отдела фармнадзора Государственного фармакологического центра МЗ Украины на 1.01.2007 г. у лиц пожилого и старческого возраста при одновременном применении >3 лекарственных средств развитие побочных реакций регистрировали в 22,6% случаев. Так, при сочетанном применении салицилатов или других НПВП может усиливаться активность антикоагулянтов и гипогликемический эффект пероральных сахароснижающих препаратов. При взаимодействии теофиллина с макролидными антибиотиками, антагонистами кальция, ингибиторами синтеза мочевой кислоты нарушается метаболизм теофиллина в печени, что ведет к повышению его концентрации в крови и повышает риск развития токсичности.
Нередко больным пожилого возраста приходится назначать различные группы лекарственных средств с однонаправленным фармакодинамическим эффектом.
Известно, что такие препараты, как трициклические антидепрессанты, препараты белладонны, противопаркинсонические, антигистаминные и некоторые антиаритмические лекарственные средства (дизопирамид) оказывают антихолинергическое действие. Поскольку оптимальное функционирование различных систем в пожилом возрасте обусловлено холинергическими механизмами, то при применении этих препаратов, особенно при сочетанном, риск развития побочных реакций гораздо выше. При этом клинические симптомы побочных реакций могут быть самыми разнообразными как по своим проявлениям (тахикардия, сухость во рту, запор), так и по тяжести (задержка мочи, расстройства сознания, нарушение координации с падениями).
Неправильная трактовка указанных симптомов и недоучет их возможной связи с приемом антихолинергических препаратов могут быть источником диагностических ошибок, а, следовательно, приводят к неадекватной терапии и запоздалой отмене «подозреваемого» препарата.
В ряде случаев развитие избыточного фармакодинамического эффекта представляет для больных более серьезные проблемы, чем то заболевание, по поводу которого был назначен препарат. Так, приблизительно у половины больных пожилого возраста на фоне лечения метилдопой, циннаризином и другими препаратами развивается лекарственный паркинсонизм, нарушающий качество жизни. Хроническое течение многих заболеваний у пациентов пожилого возраста требует длительной, практически постоянной фармакотерапии. Это относится в первую очередь к АГ, СН, ХОБЛ, сахарному диабету, заболеваниям опорно-двигательного аппарата (остеоартроз, остеопороз), депрессивным состояниям.
Для проведения рациональной фармакотерапии у этих пациентов следует отдавать предпочтение тем лекарственным средствам, которые в различных рандомизированных клинических исследованиях проявили себя как эффективные и безопасные препараты. Эти лекарственные средства не только обеспечивают выживаемость при различных нарушениях в организме, но и снижают абсолютный и относительный риск возникновения побочных реакций (табл. 4.4).
Таблица 4.4. Лекарственные средства с преимущественно благоприятным эффектом для лиц в возрасте старше 60 лет
|
Клиническое состояние |
Препарат |
Эффект |
| Перенесенный ИМ, стабильная и нестабильная стенокардия, атеросклероз периферических артерий; состояние после нарушений мозгового кровообращения (для тех, кому не показаны непрямые антикоагулянты) | Ацетилсалициловая кислота 75–100 мг/сут |
Снижение риска развития сердечно-сосудистых событий, особенно при приеме продолжительностью более 3 лет. Предполагается, что защитный эффект длится пожизненно при продолжении приема |
| Состояние после ИМ | Блокаторы β-адренорецепторов | Снижение риска развития повторного ИМ и внезапной смерти. Лечение блокаторами β-адренорецепторов начинается в стационаре и продолжается не менее 1 года, оптимально — до проявления противопоказаний или побочного действия. Максимум защитного действия отмечен у лиц в возрасте старше 65 лет и после крупноочагового (трансмурального) ИМ |
| Ингибиторы АПФ |
Показаны для лечения явной или доклинической ХСН после ИМ, повышают выживаемость при многолетнем применении | |
| АГ, в том числе систолическая | Тиазидные диуретики, блокаторы β-адренорецепторов, ингибиторы АПФ |
Повышение выживаемости, снижение риска развития сердечно-сосудистых осложнений |
| ХСН | Ингибиторы АПФ |
Снижение летальности и частоты госпитализации |
| Спиронолактон 12,5–25 мг/сут |
Дополнительное снижение летальности у больных ХСН III–VI ФК |
|
| Гиперхолестеринемия | Статины (начало лечения с половинной дозы) | Показаны для первичной профилактики у лиц в возрасте 50–80 лет с ХС ЛПНП >3,35 ммоль/л, а также повышения выживаемости при вторичной профилактике |
| Фибриляция предсердий (без пороков сердца) | Непрямые антикоагулянты (варфарин) | Существенное снижение риска нарушений мозгового кровообращения |
К сожалению, существует весьма ограниченное количество фармакологических групп лекарственных средств — представители которых способны повышать выживаемость, уменьшать потребность в госпитализации пациентов пожилого и старческого возраста, а также способствовать нормализации качества их жизни.
Существует ряд лекарственных средств, достаточно часто назначаемых пациентам в возрасте 60 лет с целью нормализации кровообращения, улучшения обменных процессов, памяти. К ним относятся ноотропные, метаболические и антиоксидантные препараты, которые не оказывают реального воздействия на течение и исходы заболеваний органов кровообращения. Более того, некоторые лекарственные средства не следует назначать людям пожилого и старческого возраста без веских оснований, особенно для длительного применения (табл. 4.5), поскольку длительный прием этих препаратов представляет серьезную клиническую проблему не только с точки зрения выбора (или комбинации) оптимального препарата, его дозировки, но и обеспечения безопасности.
Таблица 4.5. Лекарственные средства, длительное применение которых нежелательно у лиц в возрасте старше 60 лет
|
Препарат (фармакологическая группа) |
Нежелательный эффект |
| Антигистаминные (блокаторы Н2-рецепторов): дифенгидрамин, хлоропирамин, клемастин и др. | Препараты этой группы широко применяют для лечения аллергических состояний и предполагаемой аллергии, для улучшения сна. Побочное действие на ЦНС (сонливость, нарушения памяти, дезориентация) особенно вероятно у лиц с дициркулярной энцефалопатией |
| Дипиридамол | Дезагреганты широко применяют для лечения при разнообразных ишемических процессах. Дипиридамол потенциально опасен при любой форме ИБС (синдром обкрадывания). Исключение — пациенты после протезирования клапанов сердца |
| Гипотензивные центрального действия (метилдопа, клонидин) и резерпинсодержащие препараты |
Избыточный седативный эффект с ухудшением настроения, с усилением или появлением депрессии; ортостатическая гипотензия |
| Антиаритмические средства I класса (все) | Повышение летальности у пациентов с ИБС за счет проаритмогенных действий. В качестве антиаритмического лекарственного средства следует применять блокаторы β-адренорецепторов (II класса) и амиодарон |
| НПВП | Способность вызывать НПВП-гастропатию с возможным кровотечением. Кроме того, препараты этой группы способствуют задержке натрия и воды, что снижает эффективность гипотензивных и сердечных средств |
Например, при длительном применении НПВП у больных ревматоидным артритом, остеоартрозом существует риск развития гиперкалиемии, почечной недостаточности, фатальных желудочных кровотечений и кардиоваскулярных осложнений.
Согласно данным отдела фармнадзора Государственного фармакологического центра МЗ Украины (по состоянию на 1.03.2007 г.) применение лекарственных средств этой группы сопровождалось развитием следующих системных проявлений побочных реакций (табл. 4.6).
Таблица 4.6. Основные системные побочные реакции при медицинском применении лекарственных средств в Украине (2007)
|
Системные нарушения |
Количество, % |
| Аллергические реакции |
52 |
| Нарушение со стороны ЖКТ |
34,2 |
| Сердечно-сосудистые нарушения |
3,4 |
| Нарушение со стороны ЦНС и периферической нервной системы |
3,1 |
| Изменения в месте введения |
2,1 |
| Нарушение со стороны органов дыхания |
1,8 |
| Нарушения со стороны почек и мочевыводящей системы |
1,2 |
| Нарушения со стороны печени и желчевыводящих путей |
0,8 |
| Нарушения со стороны тромбоцитов и системы свертывания крови |
0,5 |
| Гематологические нарушения |
0,3 |
| Нарушение электролитного баланса |
0,2 |
| Сосудистые (экстракардиальные) нарушения |
0,1 |
| Нарушение со стороны костно-мышечной системы |
0,1 |
| Всего | 100,0 |
Длительное лечение пациентов с АГ и СН может обусловить водно-электролитные нарушения (гиповолемия, гипонатриемия, гипокалиемия, гипомагниемия), к которым больные пожилого возраста особенно чувствительны. Отметим благоприятные эффекты лекарственных средств, имеющие большое значение для пациентов с сопутствующей патологией. Например, верапамил, нифедипин, применяемые, в частности, для лечения при ИБС и АГ, могут оказывать благоприятное действие при язвенной болезни, понижая желудочную секрецию. Аналогичным образом блокатор α1-адренорецепторов празозин, назначаемый при АГ, СН, потенциально полезен при аденоме предстательной железы. Ингибитор АПФ каптоприл, широко назначаемый при АГ и СН, оказывает урикозурическое действие, то есть предпочтителен при прочих равных условиях у больных подагрой. Диуретический и натрийуретический эффекты антагонистов кальция в ряде случаев позволяют избежать назначения мочегонных препаратов.
Полиморбидность, или мультиморбидность (наличие нескольких заболеваний у одного пациента) — серьезная проблема, с которой может столкнуться врач, при лечении больных любого возраста, однако чаще это отмечают в геронтологии и гериатрии.
Начало заболеваний, формирующих синдромы полиморбидности, и их хронизация приходится на молодой (30–45 лет) и средний возраст (40–60 лет), а результат их суммарного накопления проявляется соответственно в пожилом возрасте (61–75 лет).
С возрастом увеличивается количество заболеваний у лиц пожилого возраста (полиморбидность). В среднем у одного больного в возрасте 60–70 лет диагностируют 2–3 самостоятельных заболевания, а после 75 лет — уже 4–6. Одной из причин развития полиморбидности считают группу заболеваний, объединенных общим патогенетическим механизмом (связанных с атеросклерозом сосудов, хроническими инфекциями и др.) (схема 4.1).
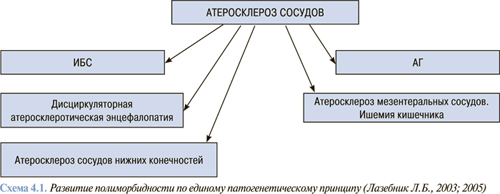
Другой путь развития полиморбидности — причинно-следственная трансформация: развившееся заболевание приводит к функциональным, а затем и органическим нарушениям в системе органов, объединенных общими функциями, и последовательному развитию ряда других нозологических форм.
Следующая причина — ятрогения: длительное применение лекарственных средств приводит к развитию осложнений, перерастающих в самостоятельные нозологические формы (схема 4.2).
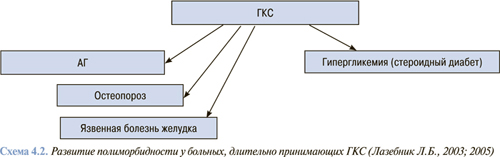
По данным Л.Б. Лазебника и В.Н. Дроздовой (2003) у больных пожилого возраста, находящихся на лечении в гастроэнтерологических отделениях, диагностируют от 5 до 8 нозологических форм одновременно. Чаще всего гастроэнтерологическим заболеваниям сопутствуют ИБС, АГ и дисциркуляторная энцефалопатия.
На формирование полиморбидности может оказать влияние один и тот же фактор. Так, нарушение обмена ХС может привести к развитию холестероза желчного пузыря и желчекаменной болезни, жирового гепатоза и является безусловным фактором риска развития атеросклеротического поражения сосудов сердца и головного мозга, АГ.
Развитию полиморбидности способствует присоединение такого фонового заболевания, как сахарный диабет. Гипергликемия и периферическая полинейропатия при сахарном диабете становятся причиной неязвенной диспепсии, гастроэзофагеальной рефлюксной болезни, кандидоза пищевода. Хеликобактерная инфекция, тесно взаимосвязанная с развитием язвенной болезни, может обусловливать обострение ХОБЛ.
Диагностирование и анализ сочетанной патологии при полиморбидности требует от врача обширных знаний не только возрастных изменений органов и систем, но и симптоматики некоторых заболеваний нервной системы, опорнодвигательного аппарата, мочеполовой сферы, особенностей течения хирургических заболеваний, онкологической настороженности, что позволит избежать полипрагмазии.
Желание врача назначить больному сразу несколько препаратов возникает в том случае, если у пациента одновременно отмечают признаки поражения нескольких органов и систем (сердечно-сосудистой, пищеварительной, мочевыделительной, нервной и др.). Между тем ВОЗ не раз объявляла, что для лечения всех известных человечеству болезней достаточно 200 препаратов. Поэтому прежде чем назначить пациенту лекарственное средство врач должен убедиться в необходимости назначения, возможной альтернативе.
Применение лекарственных средств, влияющих на единый патогенетический механизм общесоматических и гастроэнтерологических заболеваний, помогает получить положительный результат при минимальном применении лекарственной терапии.
Одновременное применение нескольких лекарственных средств чрезвычайно осложняет проблему их взаимодействия в организме (Батутина А.М. и соавт., 2003; Лазебник Л.Б., Дроздов В.Н., 2003; Зюзенков М.В., Лемешев А.Ф., 2004; Лазебник Л.Б. и соавт., 2005), увеличивает опасность лечения и возникновения побочных реакций. Особенно неблагоприятна полипрагмазия у гериатрических больных, которая в психологии врача является «вынужденной». Вследствие возрастных особенностей фармакокинетики риск развития побочных реакций у больных пожилого возраста в 5–7 раз выше, чем у лиц молодого возраста, а при одновременном применении >3 лекарственных средств — в 10 и более раз. Пациентов пожилого возраста в 2–3 раза чаще госпитализируют по этой причине. К тому же эти больные могут принимать различные лекарственные средства дополнительно по собственной инициативе или по совету окружающих. Полипрагмазию отмечают у 56% пациентов в возрасте моложе 65 лет и у 73% — старше 65. Прием 2 препаратов приводит к лекарственным взаимодействиям у 6% пациентов. Прием 5 препаратов повышает их частоту до 50%. При приеме 10 препаратов риск лекарственных взаимодействий достигает 100%. В одном из исследований продемонстрировано, что среднее количество препаратов, принимаемых пациентами (как назначенных врачами, так и принимаемых самостоятельно), составляет 10,5, при этом в 96% случаев врачи не знали точно, что принимают их пациенты. Также побочные реакции, дающие новую клиническую симптоматику, далеко не всегда учитывает врач, поскольку расценивает их как проявление одного из факторов полиморбидности, что влечет за собой назначение еще большего количества лекарственных средств.
Таким образом, у пациентов пожилого возраста отмечают изменения всех основных стадий фармакокинетики лекарственных веществ: всасывания, распределения, метаболизма и выведения. Наиболее частыми причинами нарушения абсорбции лекарственных средств у людей пожилого возраста являются замедление эвакуаторной способности желудка и ослабление моторики кишечника. Изменения пропорции мышечной массы, жировой ткани и объема внеклеточной жидкости, а также возрастные особенности связывания лекарственных средств белками крови существенно влияют на распределение лекарственных средств у лиц пожилого возраста. Возрастные изменения печени (атрофия паренхимы, снижение активности микросомальных ферментов), почек (атрофия почек, уменьшение количества активных клубочков, структурные изменения клубочков и базальной мембраны канальцев), почечного и печеночного кровотока определяют снижение скорости выведения лекарственных веществ.
В связи с вышеизложенным для соблюдения основных принципов назначения лекарственных средств пациентам пожилого возраста следует (Белоусов Ю.Б., Гуревич К.Г., 2005):
1. Установить необходимость назначения лекарственного средства:
- не все болезни лиц пожилого возраста требуют медикаментозного лечения;
- установить точный диагноз перед началом лечения;
- по возможности избегать применения лекарственных средств, но не обязательно назначать их, если актуален вопрос качества жизни.
2. Тщательно выявить все условия применения лекарственных средств пациентом:
- больной может получать рекомендации и лечение от нескольких врачей, поэтому сведения об уже проводимой терапии позволяют избежать нежелательных лекарственных взаимодействий;
- курение, алкоголь, употребление кофе могут привести к усилению действия лекарственных средств.
3. Хорошо знать механизм действия назначаемого препарата:
- помнить о возможности возрастных изменений в распределении лекарственных веществ;
- назначать хорошо изученные лекарственные средства.
4. Начинать терапию с невысоких доз лекарственных средств:
- стандартная доза часто высока для пациентов пожилого возраста;
- влияние возраста на печеночный метаболизм лекарственного вещества в печени не всегда прогнозируемо, но почечная экскрекция лекарств и их метаболитов с возрастом снижается;
- больные пожилого возраста более восприимчивы к лекарственным средствам, влияющим на ЦНС.
5. Титровать дозы до нужного эффекта:
- определить достигаемый терапевтический эффект;
- постепенно довести дозу до такой, применение которой дает предельный терапевтический результат. Если достичь желаемого не удается, необходимо стремиться использовать максимальную переносимую дозу (когда дальнейшее ее повышение приводит к возникновению побочных реакций);
- в отдельных случаях комбинированная терапия более адекватна и эффективна.
6. Упростить режим применения лекарственных средств, обеспечивать приверженность терапии:
- избегать сложных режимов дозирования, наиболее приемлем для лекарственных веществ — 1–2 раза в сутки;
- тщательно инструктировать больных и их родственников в отношении приема лекарственных средств;
- объяснить, для чего выписано лекарственное средство;
- предложить вести запись приема лекарственных средств;
- постоянно контролировать соблюдение больным пожилого возраста режима приема лекарственных веществ.
Таким образом, фармакотерапия у пациентов пожилого и старческого возраста должна учитывать в первую очередь морфофункциональные особенности каждого возрастного периода в процессе старения организма, а с другой стороны — учитывать весь спектр полиморбидности, в каждом конкретном случае. Неукоснительное следование этому является залогом эффективности лечения и повышения показателей качества жизни пациентов.
ЛИТЕРАТУРА
- Батутина А.М., Зыкова А.А., Остроумова О.Д. (2003) Лекарственное взаимодействие: существуют ли «идеальные» лекарственные препараты для использования в условиях полипрагмазии? РМЖ. Клин. фармакология, 1 1(21): 1 152–1 157.
- Безруков В., Купраш Л. (2005) Геріатричні аспекти медикаментозної терапії. Вісн. фармакології та фармації, 12: 23–27.
- Белоусов Ю.Б., Гуревич К.Г. (2005) Клиническая фармакокинетика. Практика дозирования лекарств. Спецвыпуск серии «Рациональная фармакотерапия». Литтерра, Москва, 268 с.
- Зюзенков М.В., Лемешев А.Ф. (2004) Особенности фармакотерапии лиц старших возрастных групп (www.bsmu.by).
- Купраш О.В. (2007) Артеріальна гіпертензія і супутня патологія у хворих літнього віку: оцінка стану антигіпертензивної терапії в лікарняних закладах України. Автореф. дис. … канд. мед. наук. Київ, 21 с.
- Лазебник Л.Б. (2005) Старение и полиморбидность. Consilium medicum. Журн. доказательной медицины для практикующих врачей. 07(12) (www.consilium-medicum.com).
- Лазебник Л.Б., Дроздов В.Н. (2003) Возраст и клинические проявления болезней. Мед. сестра, 6: 2–6.
- Лазебник Л.Б., Михеева О.М., Петраков А.В. и др. (2005) Особенности фармакокинетики и фармакодинамики антигипертензивных препаратов при патологии. Проблемы старения и долголетия, 14, прилож. IV Нац. конгрес геронтологів та геріатрів України. Тез. доп., Київ, 11–13 жовтня 2005 р., с. 153.
- Лоуренс Д.Р., Беннет П.Н., Браун М. Дж. (2002) Клиническая фармакология. Пер. с англ. Медицина. Москва, 680 с.
- Селезнев Е.Ф., Чайчев В.Г. (2005) Медико-фармацевтические, информационные, образовательные и семейно-бытовые факторы отрицательного влияния на здоровье населения. Медлайн-Экспресс, 1: 33–41.
- Шестакова М.В. (1999) Можно ли избегать полипрагмазии при инсулиннезависимом сахарном диабете? Сахар. диабет, 1(2): 99.