Форма выпуска
Состав и формула
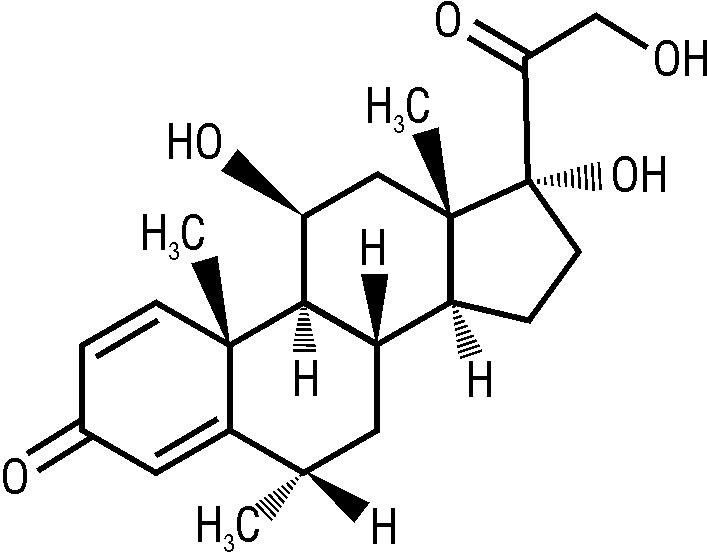
HSDB, RTECS:11-β,17,21-тригидрокси-6-α-метилпрегна-1,4-диен-3,20-дион.
HSDB:1-дегидро-6α-метилпреднизолон.
MeSH: (6α,11β)-11,17,21-тригидрокси-6-метилпрегна-1,4-диен-3,2-дион.
Фармакологические свойства
синтетический ГКС, по фармакологическим свойствам близок к гидрокортизону, однако превосходящий его по активности. Оказывает выраженное противовоспалительное, противоаллергическое и иммуносупрессивное действие. Не обладает минералокортикоидной активностью. Влияет на углеводный, белковый, липидный обмен. Уменьшает количество иммунокомпетентных клеток в очаге воспаления, уменьшает вазодилатацию, стабилизирует лизосомальные мембраны, снижает выработку простагландинов и лейкотриенов.
Оказывает катаболическое действие. Снижает поглощение глюкозы периферическими тканями, что может привести к гипергликемии и глюкозурии, особенно у больных, предрасположенных к сахарному диабету.
После приема внутрь хорошо абсорбируется в тонкой кишке. Связывание с белками плазмы крови составляет 40–90%. T½ — 2–4 ч. Метаболизируется в печени. Выводится с мочой, преимущественно в виде метаболитов (глюкуронидов, сульфатов и неконъюгированных соединений). T½ — около 3 ч. Препарат проникает через плацентарный барьер, а также в грудное молоко.
После в/м введения в виде депо-суспензии в дозе 40 мг Cmax в плазме крови достигается в среднем через 7,3 ч и составляет в среднем 1,48 мкг/100 мл. T½ составляет 69,3 ч. Длительность подавления гипоталамо-гипофизарно-надпочечниковой системы — 4–8 сут.
После внутрисуставного введения 40 мг депо-суспензии в каждый коленный сустав (общая доза 80 мг) Cmax в плазме крови достигается через 4–8 ч и составляет приблизительно 21,5 мкг/100 мл. Поступление активного вещества в системный кровоток из полости сустава сохраняется в течение приблизительно 7 дней.
Показания
- эндокринные заболевания, такие как первичная или вторичная недостаточность коры надпочечников, негнойный тиреоидит, гиперкальциемия вследствие опухолевого заболевания;
- ревматоидный артрит, ювенильный ревматоидный артрит (кратковременный курс в качестве вспомогательной терапии при обострении процесса);
- воспалительно-дегенеративные и обменные заболевания суставов, в том числе псориатический артрит, анкилозирующий спондилоартрит, острый и подострый бурсит, острый и неспецифический тендосиновит, острый подагрический артрит, посттравматический остеоартроз, синовит при остеоартрозе, эпикондилит (кратковременный курс в качестве вспомогательной терапии при обострении процесса);
- ревмокардит, ревматическая полимиалгия (главным образом в период обострения);
- системные заболевания соединительной ткани, например системная красная волчанка, дерматомиозит, острый гигантоклеточный артрит (в период обострения или в качестве поддерживающей терапии);
- кожные заболевания, такие как пузырчатка, буллезный герпетиформный дерматит, тяжелая мультиформная эритема, эксфолиативный дерматит, грибовидный микоз, тяжелый псориаз, тяжелый себорейный дерматит;
- аллергические заболевания с тяжелым течением, не поддающиеся адекватной традиционной терапии и приводящие к инвалидизации пациента, например сезонный или хронический аллергический ринит, сывороточная болезнь, БА, лекарственная аллергия, контактный или атопический дерматит;
- заболевания глаз (тяжелые острые и хронические процессы), такие как аллергическая краевая язва роговицы, герпетическое поражение глаз, воспаление переднего сегмента глаза, диффузный задний увеит и хориоидит, симпатическая офтальмия, аллергический конъюнктивит, кератит, хориоретинит, неврит зрительного нерва, ирит и иридоциклит;
- заболевания органов дыхания, такие как симптоматический саркоидоз, синдром Леффлера, бериллиоз, очаговый или диссеминированный туберкулез легких (при одновременном проведении противотуберкулезной химиотерапии);
- гематологические заболевания, такие как идиопатическая тромбоцитопеническая пурпура у взрослых, вторичная тромбоцитопения у взрослых, аутоиммунная гемолитическая анемия, эритробластопения, врожденная гипопластическая анемия;
- лейкоз и лимфома у взрослых, острый лейкоз у детей (в составе комплексной терапии);
- неспецифический язвенный колит, регионарный энтерит;
- рассеянный склероз в фазе обострения;
- трихинеллез с поражением нервной системы или миокарда;
- профилактика реакции отторжения после трансплантации органов;
- нефротический синдром;
- отек мозга при опухоли мозга;
- туберкулезный менингит с субарахноидальным блоком или при угрозе развития блока (при одновременном проведении противотуберкулезной терапии).
Применение
рекомендуемые способы введения: внутрь, в/м, внутрисуставно, периартикулярно, интрабурсально, в мягкие ткани, в патологический очаг, инстилляция в прямую кишку, местно.
Дозу устанавливают индивидуально в зависимости от характера заболевания и степени его тяжести.
Внутрь — в начальной дозе 16–96 мг в течение 24 ч; при длительном лечении следует назначать минимально возможную дозу; желательно принимать через день утром. Поддерживающая доза для взрослых составляет 4–12 мг/сут.
Парентерально: вводят в/в, в/в капельно и в/м обычно в дозе 100–500 мг. Для устранения шоковых состояний и реакций отторжения при трансплантации органов в течение ограниченного времени дозу можно повысить до 30 мг/кг массы тела. Метилпреднизолон в высоких дозах следует вводить в виде в/в капельной инфузии в течение не менее 10 мин. Для устранения тошноты и рвоты, обусловленных приемом цитостатиков, 250 мг метилпреднизолона вводят за 20 мин до приема цитостатических средств и 250 мг — через 6 ч после приема. При лечении детей младшего и среднего возраста дозу следует снизить, но она должна составлять не менее 25 мг/сут.
Существуют следующие схемы применения метилпреднизолона.
Непрерывная схема. Вводят с учетом циркадного ритма секреции эндогенного кортизола. Для этого 2/3 суточной дозы назначают утром, 1/3 — днем.
Альтернирующая схема. Назначают удвоенную дозу метилпреднизолона однократно утром через день. Такая схема применения не снижает терапевтического эффекта, однако существенно снижает частоту развития побочных эффектов, прежде всего супрессии гипоталамо-гипофизарно-надпочечниковой системы по сравнению с непрерывным приемом. В дни перерывов желательно назначить дополнительно НПВП. Альтернирующая схема применения особенно показана для применения у детей, так как не препятствует нормальному росту ребенка. При среднетяжелом течении патологического процесса альтернирующую терапию можно назначить с самого начала курса лечения. В тяжелых случаях для устранения острых проявлений заболевания требуется лечение по непрерывной схеме (обычно 4–10 дней достаточно для большинства аллергических заболеваний и коллагенозов). Далее возможны 2 варианта:
1) переход на альтернирующую терапию с постепенным снижением дозы стероидов, принимаемых через день;
2) постепенное снижение дозы стероидов, принимаемых по непрерывной схеме, до поддерживающего уровня, после чего осуществляется переход на альтернирующую схему. Теоретически первый вариант более перспективен.
Больных, длительно принимающих ГКС по непрерывной схеме (ревматоидный артрит), следует попытаться перевести на альтернирующий прием. Однако сильное угнетение гипоталамо-гипофизарно-надпочечниковой оси усложняет задачу перевода на альтернирующую схему. Возможно, на первом этапе возникнет необходимость приема не удвоенной, а утроенной или даже учетверенной дозы метилпреднизолона через день. После достижения контроля над течением заболевания дозу можно постепенно снижать.
Интермиттирующая терапия. Похожа на альтернирующую, но применение метилпреднизолона проводится короткими курсами по 3–4 дня с последующими 4-дневными интервалами между курсами.
Пульс-терапия. Используется довольно быстрая инфузия сверхвысоких доз метилпреднизолона (500–1000 мг) за 30 мин, курс — 3 дня. Cmax в плазме крови после такой инфузии наблюдается в течение первого часа, после чего препарат быстро перераспределяется в организме, а через сутки в сыворотке определяется его минимальная концентрация.
Пульс-терапия не вызывает резких изменений биохимических показателей крови и мочи (может возрастать концентрация глюкозы в крови, уровень которой сохраняется несколько дней). Изменения со стороны сердечно-сосудистой системы возникают редко, самое частое осложнение — повышение АД; имеются сообщения о развитии аритмии (синусовая брадикардия), которая может сохраняться в течение 5 дней. При проведении пульс-терапии придерживаются следующих правил: проводят жесткий отбор кандидатов для пульс-терапии (тяжелые формы заболеваний, не поддающиеся обычному лечению ГКС, висцеральные формы ревматических заболеваний); инфузию метилпреднизолона в дозе 1000 мг проводят в течение 30–40 мин; контролируют общее состояние больного, ЧСС, АД, частоту дыхания 1 раз до инфузии и не менее 3 раз в течение суток после инфузии; немедленно реагируют на любые жалобы пациента, возникшие во время или после инфузии, повторяя клиническое обследование; особо контролируют состояние пациентов с заболеваниями сердечно-сосудистой системы (АГ, блокады сердца) и сахарным диабетом. Преимущества пульс-терапии: быстрое и эффективное уменьшение выраженности симптомов; устойчивый терапевтический эффект (до 1 года); снижение риска развития побочных эффектов, положительная динамика в течении заболевания (особенно на ранних стадиях патологического процесса).
Местное применение. При ревматоидном артрите или остеоартрозе доза зависит от размера сустава и тяжести заболевания, при необходимости инъекции можно повторять с интервалом 1–5 нед и более. В крупный сустав вводят 20–80 мг метилпреднизолона; в средний — 10–40 мг; в мелкий — 4–10 мг. Важно ввести р-р в синовиальное пространство.
При тендините и тендосиновите вводят в сухожильное влагалище, при кистах сухожильных влагалищ — непосредственно в кисту. Дозу подбирают индивидуально, может составлять от 4 до 30 мг. Инъекции можно повторять.
При кожных заболеваниях непосредственно в очаг поражения вводят 20–60 мг. При обширных очагах возможно распределение дозы (20–40 мг) на несколько локальных инъекций. При введении высокой дозы возможно побеление пораженной кожи и ее шелушение. Курс лечения — 1–4 инъекции, интервалы индивидуальны.
Ректальное введение суспензии показано при неспецифическом язвенном колите. Назначают в виде микроклизм или ректальных капельных введений в дозе 40–120 мг от 3 до 7 раз в неделю в течение 2 нед или более. В большинстве случаев бывает достаточно назначения 40 мг метилпреднизолона в 30–300 мл воды.
Депо-суспензия. В/м 40–120 мг, при необходимости — каждые 1–4 нед. Внутрисуставно, в зависимости от размера сустава — 4–80 мг при необходимости — каждые 1–5 нед. В синовиальные сумки и во влагалища сухожилий вводят 4–30 мг, в область поражения кожи — 20–60 мг (препарат нельзя вводить п/к и внутрикожно). Ректально в клизме вводят 40–120 мг 3–7 раз в неделю.
Противопоказания
системные микозы; повышенная чувствительность к метилпреднизолону.
Побочные эффекты
нарушения водно-электролитного баланса: задержка натрия и жидкости, застойная сердечная недостаточность (у предрасположенных к этому пациентов), потеря калия, гипокалиемический алкалоз.
Со стороны опорно-двигательного аппарата: стероидная миопатия, мышечная слабость, остеопороз, патологические переломы, асептический некроз кости.
Со стороны ЦНС: повышение внутричерепного давления, псевдоопухоль мозжечка, психические нарушения, судороги.
Со стороны эндокринной системы и метаболических процессов: нарушение менструального цикла, синдром Иценко — Кушинга, подавление гипофизарно-надпочечниковой оси, снижение толерантности к углеводам, стероидный диабет, отрицательный азотистый баланс в результате катаболизма белков, замедление роста у детей.
Со стороны органа зрения: задняя субкапсулярная катаракта, повышение внутриглазного давления, экзофтальм.
Со стороны пищеварительного тракта: панкреатит, эзофагит, эрозивно-язвенные поражения пищеварительного тракта, в том числе с кровотечением и перфорацией.
Побочные эффекты, обусловленные иммунодепрессивным действием метилпреднизолона: снижение сопротивляемости организма к инфекциям, активизация латентных инфекций, оппортунистические инфекции, ухудшение заживления ран.
Аллергические реакции: кожные проявления, анафилактический шок.
Дерматологические реакции: петехии, экхимозы, истончение и хрупкость кожи.
Местные реакции: гипер- или гипопигментация, атрофия кожи и подкожной жировой клетчатки, постинъекционное обострение после интрасиновиального применения, абсцессы.
Прочие: при введении в патологические очаги в области головы в редких случаях развивалась слепота.
Особые указания
следует применять с осторожностью и только под строгим контролем врача при тяжелых формах АГ и хронической сердечной недостаточности, остром эндокардите, болезни Иценко — Кушинга, психозе, нефрите, остеопорозе, пептической язве, сифилисе, активных формах туберкулеза, сахарном диабете. Осторожность необходима и при герпетических инфекциях (опасность перфорации роговицы), неспецифическом язвенном колите, дивертикулите, пептической язве, миастении, наличии недавно наложенного кишечного анастомоза.
В случае острого инфекционного заболевания местно не применяют.
Следует избегать инъекций препарата в ранее инфицированные суставы. После внутрисуставного введения следует обеспечить разгрузку сустава. Особенно это важно в период симптоматического улучшения состояния.
При наличии экссудата и гигромы перед введением нужно провести пункцию. Внутрикожное введение не должно быть глубоким. В/м инъекцию выполняют глубоко в ягодичную мышцу. Необходимо избегать введения в дельтовидную мышцу, поскольку в этом случае высок риск развития атрофии подкожной жировой клетчатки.
В период лечения метилпреднизолоном не следует проводить вакцинацию и иммунизацию из-за возможности неврологических осложнений и отсутствия антителообразования.
На фоне лечения метилпреднизолоном возможно подавление реакций в пробах с кожными аллергенами.
В период беременности и кормления грудью применяют только в том случае, когда ожидаемый терапевтический эффект для женщины превышает потенциальный риск для плода/ребенка. В экспериментальных исследованиях выявлено эмбриотоксическое действие метилпреднизолона.
Передозировка
острая передозировка не описана. Повторное частое применение в течение длительного периода может привести к развитию синдрома Иценко — Кушинга.