Наличие расхождений в частоте сердечно-сосудистых заболеваний (ССЗ) разных популяций обусловливает необходимость изучения этиологии и патогенеза этих болезней путем тщательного анализа внешних и внутренних условий их возникновения в отдельных группах населения.
На основании результатов сплошного обследования значительных контингентов, объединенных территориально, выявлена связь между клиническими проявлениями ССЗ, биохимическими нарушениями в организме, особенностями физиологических величин и условиями внешней среды. Наиболее значимые факторы, выраженность которых ассоциируется с наибольшей распространенностью клинических проявлений ССЗ, были названы факторами риска. Количество их постоянно увеличивается; наиболее характерные для многих стран (АГ, гиперхолестеринемия, курение, ожирение и т.п.) называют основными.
Факторы риска — чаще условия возникновения и только иногда — причина заболевания. Однако их разделение на те, которые являются причиной болезни, и те, что способствуют ее развитию, не всегда удается, поскольку существует очень тонкий переход от группы «норма» к понятию «патология» как для всей популяции, так и для каждого ее члена. То, что с наибольшей достоверностью является патологическим для значительной группы людей, может быть мало значимым для одного из ее представителей. Препятствует определению факторов риска как причины ССЗ и то, что далеко не все из них могут быть измерены и выражены в абсолютных значениях. Это психоэмоциональные нагрузки, наследственность, недостаточная физическая активность и т.п.
J. Stamler (1973) предложил классификацию основных факторов риска, разделив их на биологические, не подлежащие влиянию экзогенных условий (возраст, пол); эндогенные, подлежащие влиянию экзогенных причин (АГ, повышенное содержание ХС в крови, уровень мочевой кислоты, ЧСС); факторы окружающей среды и образ жизни (курение, питание, физическая активность) и патологические изменения во внутренней системе самого организма (изменения на ЭКГ). Позднее было предложено разделять факторы на обусловливающие заболевание (психоэмоциональные, генетические, алиментарные), способствующие возникновению заболевания (особенности конституции, возраст, профессиональная вредность), а также усиливающие или ускоряющие процесс его развития (АГ, инфекция, интоксикация).
Таблица 1.1
Факторы риска
| Образ жизни | Биохимические и физиологические параметры | Параметры, которые не модифицируются |
|
|
|
P. Houpkins (1981) сделал вывод о том, что среди изучаемых факторов риска (а их свыше 240) можно выделить инициаторы, то есть дающие начало болезни; активаторы — способствующие ее распространению; потенциаторы — усиливающие ее прогрессирование, и преципитаторы — ускоряющие развитие патологии.
Доказано, что возникновение сердечно-сосудистых заболеваний в значительной степени зависит от образа жизни людей (табл. 1.1). Все разнообразие факторов, влияющих на здоровье, разделяют на 2 основные группы: внутренние (биологические) и внешние (естественные и социальные). К первой группе факторов относят пол, возраст, конституциональные особенности, наследственность, тип высшей нервной деятельности. Вторая группа касается образа жизни и социальных условий (географические, климатические, экологические, профессиональные факторы, особенности образа жизни и т.п.).
На основании многолетних исследований установлено, что здоровье населения на 49–53% зависит от образа жизни, на 17–20% от внешней среды (экология, климат), на 18–22% от наследственных причин (генотип, биология человека) и на 8–10% от состояния системы здравоохранения.
Поскольку для разработки конкретных профилактических мероприятий важнейшее значение имеют факторы, на которые можно влиять, наибольший интерес из них вызывают АГ, нарушение обмена липидов, курение, избыточная масса тела и прочие.
Факторы риска можно разделить на категории в зависимости от доказанности их влияния на возникновение и течение заболевания.
К факторам риска I категории, при уменьшении выраженности которых доказано достоверно положительное профилактическое влияние на течение ИБС, относят АГ, табакокурение, повышенный уровень ХС ЛПНП в крови, тромбогенные факторы.
К факторам риска II категории, при уменьшении выраженности которых доказана вероятность положительного влияния на течение ИБС, относят сахарный диабет, ожирение, недостаточную физическую активность, низкий уровень ХС ЛПВП в крови.
К факторам риска III категории, уменьшение выраженности которых, вероятно, положительно влияет на течение ИБС, относят повышенный уровень ТГ в крови, злоупотребление алкоголем, психосоциальные факторы.
К IV категории относят факторы риска, которые не модифицируются: возраст, пол, наследственность.
Поиск и определение факторов, частота и уровни которых коррелируют с заболеваемостью и смертностью, — предмет эпидемиологических исследований, проводившихся в последнее время. В результате была сформулирована концепция о факторах риска, то есть привычки, черты и отклонения от нормы, связанные со значительным увеличением склонности к развитию ССЗ, которые чаще всего регистрируют у пока еще здоровых людей.
Эпидемиологические исследования с длительным проспективным наблюдением за заболеваемостью и смертностью населения показали, что в классическом варианте фактор риска отвечает трем требованиям:
- с повышением его уровня возрастает заболеваемость и смертность от определенной болезни;
- пациенты с клиническими проявлениями заболевания имеют более высокие уровни факторов риска, чем здоровые люди;
- при немедикаментозном и медикаментозном снижении уровня фактора риска уменьшается частота осложнений и смертность от заболевания.
Многочисленные эпидемиологические исследования доказали, что тремя наиболее значимыми факторами риска развития заболеваний, связанных с атеросклерозом, являются гиперхолестеринемия, повышенное АД и курение. Весьма опасна комбинация этих факторов, даже умеренно выраженных, у одного человека, поскольку их действие значительно усиливается.
Все большее распространение получает оценка суммарного риска ИБС у конкретного пациента. По результатам проведенных проспективных эпидемиологических исследований разработаны таблицы и модели риска ИБС.
Система оценки риска SCORE учитывает все варианты фатальных сердечно-сосудистых событий за 10-летний период и позволяет определить прогнозируемый общий сердечно-сосудистый риск и пути его снижения.
Показателями высокого общего риска ССЗ являются наличие, количество и выраженность факторов риска. Чем выше суммарный риск ИБС, тем хуже прогноз заболевания, тем более решительной должна быть тактика врача относительно медикаментозной коррекции факторов риска с целью снижения их до наиболее низкого уровня.
Нарушение обмена липидов. По современным представлениям, морфологические проявления атеросклероза связаны с отложением липидов в стенку сосудов. Поэтому эпидемиологические исследования базировались в первую очередь на определении содержания липидов в крови обследованных и изучении их взаимосвязи с клиническими проявлениями атеросклероза.
Первые точные сведения о повышенном уровне ХС как факторе, способствующем развитию ИБС, получены в популяционном исследовании в Фремингеме; было установлено, что при высоком содержании ХС в крови ИБС развивается в 4 раза чаще, чем при низком.
По результатам кооперативного исследования в 7 странах среди мужчин в возрасте 40–59 лет распространенность гиперхолестеринемии (>250 мг/дл) в Японии и Югославии составляла 7%, в Италии — 13%, в Греции — 14%, в Нидерландах — 32%, в США — 39%, в Финляндии — 56%. За 4 года проспективного наблюдения за лицами с низким уровнем ХС ИБС развилась у 13% обследованных, а при его содержании 260 мг/дл и выше — у 80% .
В кооперативном исследовании по многофакторной профилактике установлено, что распространенность гиперхолестеринемии (>260 мг/дл) составляет в Москве 21,1%, в Бишкеке — 20,0%, в Минске — 23,6%, в Каунасе — 24,2%, в Ташкенте — 26,8%, в Киеве — 16,9%, в Харькове — 14,0%.
Колебания распространенности гиперхолестеринемии обусловлены генетическими особенностями, различиями в характере питания, образе жизни и т.п.
Считают, что употребление пищи, богатой ХС, поддерживает его высокое содержание в крови и способствует прогрессированию атеросклеротических изменений в сосудах. Именно благодаря добавлению его в пищу животных можно моделировать атеросклеротические изменения в сосудах. У вегетарианцев наиболее низкий уровень ХС в крови, не превышающий 3,9 ммоль/л. Благоприятное антисклеротическое действие растительной пищи объясняется наличием в ней бета-ситостерина, замедляющего всасывание ХС в кишечнике. Кроме того, пищевая клетчатка, адсорбируя желчные кислоты и ХС, выводит их из организма.
Значительное количество эпидемиологических исследований продемонстрировало наличие выраженной корреляции между содержанием насыщенных жиров в рационе, уровнем ХС в крови и частотой ИБС.
Общее содержание ХС в крови коррелирует с риском развития ИБС в большей мере у молодых людей, чем у лиц пожилого возраста.
По уровню ХС в крови можно в некоторой степени судить о выраженности атеросклеротических поражений коронарных артерий. При гиперхолестеринемии частота внезапной смерти повышается в несколько раз, возрастает и смертность от ИБС в целом.
Поскольку причастность ХС к развитию ИБС была подтверждена данными многих исследований, в дальнейшем его содержание было использовано как прогностический тест развития новых случаев этого заболевания.
Остается открытым вопрос, при каком уровне ХС начинается его значительное воздействие на сосудистую стенку. Распространено мнение, что при значении ХС меньше 4,2–4,8 ммоль/л ИБС возникает редко.
Определение содержания ХС в разных возрастных группах показало, что у новорожденных его общий уровень в 2,0–2,5 раза ниже, чем у взрослых, и составляет 1,3–2,6 ммоль/л. До 14 лет этот показатель медленно возрастает, несколько снижаясь в период полового созревания. Среднее содержание ХС в крови подростков — 4,5 ммоль/л.
С возрастом его уровень повышается, составляя к 40 годам в среднем 5,2 ммоль/л. Значение этого показателя резко повышается к 50 годам и на протяжении следующих 10 лет почти не изменяется. Однако в возрасте старше 65 лет отмечается снижение ХС в связи с тем, что лица с высоким его уровнем не доживают до глубокой старости. Для долгожителей характерен низкий уровень ХС. У мужчин его уровень наиболее высокий в 45–54 года, у женщин он достигает наиболее высокого значения в 65–74 года.
Итак, при оценке уровня ХС как фактора, способствующего развитию атеросклероза и ИБС, необходимо обязательно учитывать возраст.
Увеличение количества этого показателя в крови при старении обусловлено усилением его синтеза и утилизации, изменением интенсивности превращения в другие вещества (желчные кислоты, стероидные гормоны и т.п.). При этом определенное значение может иметь развитие гипоксии, приводящее к накоплению недоокисленных продуктов обмена, из которых с помощью ацетил-КоА может происходить синтез ХС в организме. С возрастом снижается надежность систем, регулирующих его постоянный уровень в крови, в том числе желчевыделительной функции печени, поэтому ХС накапливается в тканях печени. Изменяется чувствительность клеток и тканей к химическим веществам, в связи с чем даже небольшое повышение уровня ХС может вызывать значительные метаболические изменения.
Содержание ХС зависит от образа жизни человека, прежде всего от особенностей его питания и уровня физической активности. Его уровень повышается при ожирении, АГ, гипотиреозе.
Если все исследователи единодушны относительно возрастных сдвигов общего ХС, то относительно половых изменений его уровня результаты проведенных исследований довольно противоречивы: одни свидетельствуют, что его содержание выше в мужской популяции, вторые утверждают — в женской, третьи не находят половых различий.
Нет единодушия во взглядах исследователей и относительно распространенности гиперхолестеринемии среди городского и сельского населения. Так, в Канаде независимо от пола у жителей сельской местности отмечают более высокие уровни общего ХС, ХС ЛПНП, ТГ и более низкие ХС ЛПВП, чем у жителей городов. В Японии разница в концентрации ХС плазмы крови среди представителей сельских и городских регионов незначительная, а в Беларуси, Казахстане, Узбекистане, Китае и Венесуэле гиперхолестеринемия больше распространена среди городского населения.
Приведенные данные свидетельствуют о необходимости регионального изучения липидного профиля отдельных популяций с целью его дальнейшего учета при разработке профилактических программ.
Таким образом, исследователи, занимающиеся проблемой атеросклероза, приходят к выводу, что именно ХС имеет отношение к процессам, которые в конечном итоге являются причиной изменений в сосудистой стенке.
Общий ХС плазмы крови разделяют на 3 класса: ХС, входящий в ЛПНП, ЛПОНП и ЛПВП. ЛПНП и ЛПОНП транспортируют ХС к тканям, обусловливая его накопление в сосудах, и способствуют развитию атеросклероза. ЛПВП отвечают за обратное транспортирование ХС из тканей в печень, где ХС катаболизируется до желчных кислот, выводящихся через кишечник. Следовательно, ЛПВП обладают антиатерогенными свойствами.
Повышение уровня ХС ЛПНП повышает риск развития ИБС, а обратная зависимость между количеством ЛПВП и ИБС свидетельствует об их защитных свойствах. Повышенный уровень ХС в крови является основным показателем риска ИБС.
С момента получения данных о наличии связи между уровнем ХС и частотой возникновения ИБС возникло стремление идентифицировать другие липидные фракции относительно риска развития ИБС. Сопоставление показателей смертности от ИБС и липидных фракций в 19 странах продемонстрировало, что 32% смертей обусловлены уровнем ХС ЛПВП и 55% — соотношением общего ХС и ХС ЛПВП. Выявлена отрицательная корреляционная связь между содержанием ХС ЛПВП и показателем суммарного атеросклеротического поражения коронарных артерий по результатам коронарографии. По данным десятилетнего проспективного наблюдения за больными ИБС, смертность от этого заболевания повышается в 5,9 раза при уровне ХС ЛПНП более 4,13 ммоль/л по сравнению с больными, уровень ХС ЛПНП которых составляет 3,35 ммоль/л.
У больных ИБС с нарушенным обменом липидов отмечали прогрессирование стенозов: через 2 года в 39% случаев, через 3 — в 48%. При повышении содержания общего ХС в крови на 10 мг/дл стеноз повышался на 1%. Интенсивность процесса коррелирует с увеличением содержания ХС ЛПНП и снижением уровня ХС ЛПВП.
Методическими рекомендациями Украинского общества кардиологов (2007) предложены такие уровни ХС:
- желаемый (меньше 5,2 ммоль/л) или нормальный;
- погранично повышенный (5,2–6,1 ммоль/л);
- высокий (выше 6,2 ммоль/л).
Целевым уровнем ХС для общей популяции является стойкая его концентрация ниже 5,2 ммоль/л.
Повышенный уровень ХС в крови — один из мощнейших факторов риска развития ИБС. В эпидемиологических исследованиях, базирующихся на длительных наблюдениях за популяциями, доказано, что частота новых случаев ИМ и смерти от ИБС выше у лиц с более высоким уровнем ХС в крови. Смертность от ИБС возрастает вдвое с повышением уровня ХС от 5,2 до 6,5 ммоль/л и втрое при уровне ХС 7,8 ммоль/л и выше. У больных ИБС и другими заболеваниями, обусловленными атеросклерозом, повышенный уровень ХС выявляют чаще, чем в общей популяции. ИБС отмечают реже в тех странах, где среднепопуляционный уровень ХС в крови низкий, и чаще там, где средний уровень ХС превышает 5,2 ммоль/л.
Общий риск ИБС значительно возрастает, если повышенный уровень ХС сочетается с другими факторами риска: АГ, курением, ожирением, сахарным диабетом, нарушенной толерантностью к глюкозе.
Снижение уровня ХС в крови способствует снижению риска ССЗ.
После работ G. Wigand (1960), которому удалось воспроизвести атеросклероз, вводя кроликам не ХС, а ТГ, большое внимание в механизме атеросклеротических поражений сосудов стали уделять и гипертриглицеридемии.
По данным клинических наблюдений и популяционных исследований, доказано, что содержание ТГ в сыворотке крови выше 2,1 ммоль/л способствует быстрому развитию атеросклероза.
В проспективном исследовании, проведенном в Стокгольме (Швеция), выявлено, что именно ТГ плазмы крови, а не ХС, — значимый и независимый фактор риска развития ИБС. С повышением их уровня возрастает показатель смертности от ИБС.
Почти все ретроспективные исследования показывают, что больные ИБС имеют более высокий уровень ТГ по сравнению с лицами без ее проявлений.
Однако возникает вопрос — обусловлены ли атеросклероз и ИБС повышенным содержанием ТГ независимо от уровня ХС? С практической точки зрения эта проблема не имеет большого значения, так как изолированную гипертриглицеридемию выявляют редко, в большинстве случаев происходит одновременное повышение этих двух показателей. Кроме того, гипертриглицеридемия часто сочетается с избыточной массой тела или сахарным диабетом.
В 14 из 15 исследований, посвященных изучению взаимосвязи между повышенным уровнем ТГ в крови у мужчин и возникновением ИМ или стенокардии, подтверждена линейная зависимость между уровнем ТГ и частотой ИБС. Результаты пошагового логистического анализа свидетельствуют, что уровни ТГ крови являются предикторами обширности поражений коронарных сосудов.
Для изучения распространенности дислипопротеинемии в украинской популяции при проведении эпидемиологических обследований городских и сельских жителей определяли частоту гиперхолестеринемии и гипертриглицеридемии в каждой возрастно-половой группе.
Результаты свидетельствуют, что 36,8% мужчин в возрасте 18–64 лет имеют повышенный 05,2 ммоль/л) уровень ХС в плазме крови.
Наименьшая распространенность гиперхолестеринемии определяется в возрасте 18–24 лет, а в 55–64 года ее регистрируют у каждого второго. Аналогичная динамика выявлена и по распространенности гипертриглицеридемии (табл. 1.2).
В женской популяции у каждой второй отмечен повышенный уровень ХС в крови. С возрастом повышается частота гиперхолестеринемии, причем наибольший ее прирост (на 21,7%) происходит между 25–34 и 35–44 годами. Изменения распространенности гипертриглицеридемии по возрасту почти аналогичны.
Среди сельских мужчин в возрасте 18–64 лет повышенный уровень ХС выявлен у 33,6%, а повышенное содержание ТГ в плазме крови — у 37,5%. Наименьшая распространенность гиперхолестеринемии и гипертриглицеридемии отмечена в возрасте 18–24 лет. С возрастом она постепенно увеличивается.
Частота гиперхолестеринемии среди сельских женщин составляет 45,3%, а распространенность гипертриглицеридемии — 43,9%. Динамика распространенности этих показателей по возрасту аналогична.
Среди мужчин, проживающих в сельской местности, гипертриглицеридемию регистрируют в 1,4 раза, а среди женщин, проживающих в сельской местности, — в 2,5 раза чаще, чем среди обследованных городских жителей. Такие отличия в определенной степени обусловлены особенностями характера питания населения. Ведь основу пищевого рациона сельских жителей составляют молоко, мясо, яйца, картофель и хлеб. Удельный вес овощей и фруктов не превышает 15,0%. Калорийность рациона жителей села значительно превышает соответствующие показатели жителей города за счет достоверно большего потребления жиров и сахара.
АГ — один из ведущих факторов риска болезней системы кровообращения.
Чем выше АД, тем выше риск мозгового инсульта и ИБС. У лиц с АГ в 3—4 раза выше риск возникновения ИБС и в 7 раз — мозгового инсульта по сравнению с имеющими нормальные показатели АД.
Прогностическое значение АГ относительно возникновения ССЗ повышается с возрастом. Среди лиц с умеренной АГ риск их возникновения колеблется от 1% в возрасте 25–34 года до 30% — в 65–74 года.
Таблица 1.2
Распространенность гиперхолестеринемии и гипертриглицеридемии в городской популяции, %
| Возраст, лет | Мужчины | Женщины | ||
| Гиперхолестеринемия
>5,2 ммоль/л |
Гипертриглицеридемия
>1,7 ммоль/л |
Гиперхолестеринемия
>5,2 ммоль/л |
Гипертриглицеридемия
>1,7 ммоль/л |
|
| 18–24 | 14,0 | 13,9 | 19,2 | 4,3 |
| 25–34 | 28,5 | 20,7 | 30,7 | 7,4 |
| 35–44 | 42,4 | 29,0 | 52,4 | 13,8 |
| 45–54 | 49,5 | 36,8 | 68,4 | 23,7 |
| 55–64 | 53,6 | 41,1 | 76,7 | 42,6 |
|
Стандартизованный показатель |
36,8 | 27,5 | 50,1 | 17,9 |
В экономически развитых странах почти у каждого третьего выявляют повышенное АД, чаще — у лиц негроидной расы и у жителей Скандинавских стран.
В Украине стандартизованный по возрасту показатель распространенности АГ в городской популяции составляет 29,3%, в том числе 32,5% среди мужчин и 25,3% среди женщин (рис. 1.1).
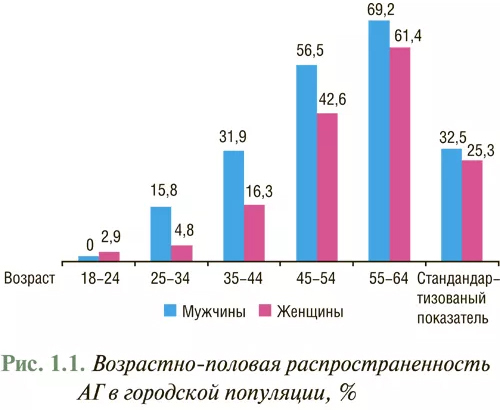
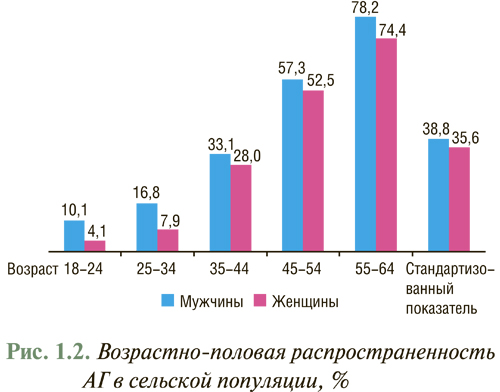
В сельской популяции распространенность АГ выше — 36,3%, в том числе среди мужчин — 37,9%, среди женщин — 35,1% (рис. 1.2).
В структуре по уровню АД доминирует АГ I степени, ее регистрируют у половины лиц с повышенным уровнем АД (рис. 1.3).
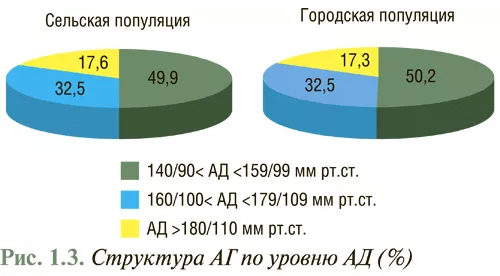
У каждого третьего больного выявляют АГ II степени, а у каждого шестого — АГ III степени. Различий по удельному весу АГ разной степени в городской и сельской популяциях не выявлено.
Анализ структуры АГ по ее отдельным формам свидетельствует, что в обеих популяциях наиболее распространенная форма — смешанная АГ, которую отмечают у 2/3 лиц с повышенным АД (рис. 1.4).
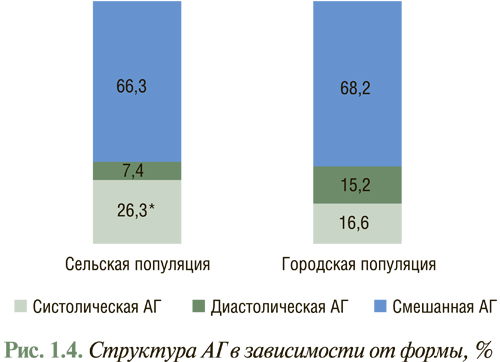
В городской популяции почти одинаково часто выявляют изолированную систолическую (16,6%) и диастолическую (15,2%) формы АГ. В сельской популяции удельный вес изолированной систолической АГ, наличие которой способствует развитию осложнений и обусловливает высокий уровень индивидуального риска смерти вследствие ССЗ, в 3,6 раза превышает частоту изолированной диастолической АГ и выявляется в 1,6 раза чаще, чем в городской популяции.
В наше время не вызывает сомнения тот факт, что АГ — патологическое состояние, подлежащее коррекции, иначе возможно развитие серьезных осложнений в виде нарушения мозгового кровообращения, сердечной или почечной недостаточности. Кроме того, исследования подтверждают ведущую роль АГ в возникновении и прогрессировании атеросклероза, а значит и ИБС.
Результаты Фремингемского исследования продемонстрировали четкую зависимость между уровнем АД и частотой возникновения новых случаев мозгового инсульта, СН, всех форм ИБС и атеросклероза сосудов нижних конечностей. Независимо от того, сопровождается АГ субъективными жалобами или протекает бессимптомно, — прогноз, как правило, одинаков.
На основании анализа смертности мужчин в возрасте 40-59 лет в 6 странах доказано приоритетное значение АГ в формировании уровня смертности от ИБС. На основании 9 проспективных исследований, которые суммарно включали 42 тыс. лиц со средним сроком наблюдения
10 лет, выявлено наличие линейной связи между уровнем ДАД в пределах 90–110 мм рт. ст. и частотой возникновения ИБС. При стойком повышении среднего ДАД на 5 мм рт. ст. риск ИМ увеличивается на 21%, а при повышении ДАД на 10 мм рт. ст. — соответственно на 37%. В исследовании MRFIT установлено, что относительный риск возникновения ИБС повышается от 1,0 при САД <120 мм рт. ст. и ДАД <80 мм рт. ст. до 3,23 при повышении САД и ДАД более 160 и 110 мм рт. ст. соответственно.
По данным проведенных нами эпидемиологических исследований, распространенность ИБС возрастает с повышением АД. Ее частота среди лиц с АГ в 3,5 раза выше, чем у обследованных без АГ. Среди больных с ИБС у каждого второго регистрируют повышенное АД.
Чаще всего ИБС ассоциируется с систолической и смешанной АГ. Для характеристики выраженности факторов риска ИБС используют понятие относительного риска, который определяют как отношение частоты ИБС при высоком уровне фактора (верхняя дециль) к ее частоте при низком его уровне (нижняя дециль). Вероятность развития ИБС при высоком САД у мужчин 40–49 лет в 4,0 раза, а 50–59 лет — в 6,0 раз выше, чем при низких его значениях. Аналогично для ДАД риск развития ИБС при высоких значениях в 40–49 лет в 3,0 раза, а в 50–59 лет — в 5 раз выше, чем при низких его значениях. Для женщин относительный риск для САД соответственно составляет 2,7 и 5,0; для ДАД — 2,0 и 3,0.
Итак, относительный риск развития ИБС повышается с возрастом и является более высоким для САД, чем для ДАД.
У больных ИБС средний уровень АД значительно выше, чем среди лиц без ИБС. Приведенные данные убедительно подтверждают, что АГ, безусловно, влияет на риск развития ИБС.
Анализ уровня смертности среди лиц с разными формами АГ показывает, что наличие изолированной АГ повышает риск общей смертности у мужчин в 4,5 раза и в 2,0 раза — у женщин.
Независимо от пола, наиболее неблагоприятный отдаленный прогноз определяется для больных со смешанной формой АГ. Так, среди мужчин с этой формой АГ показатели смертности от всех причин и от ССЗ соответственно в 2,4 и 1,9 раза выше, чем среди лиц с диастолической АГ, и в 1,2 и 1,3 раза выше, чем среди пациентов с систолической АГ. У женщин при наличии смешанной формы АГ общий риск смерти от болезней системы кровообращения в 1,6 раза выше, чем у лиц с систолической формой АГ.
Сочетание повышенного САД и ДАД не только повышает риск общей смерти, но и значительно влияет на среднюю продолжительность жизни. Среди умерших со смешанной формой АГ средняя продолжительность периода от обследования до смерти составила у мужчин 11,9±4,1 года, у женщин — 12,7±3,8 года, тогда как для лиц с диастолической АГ — соответственно 14,3±3,4 и 15,4±2,7 года, а с систолической АГ — 15,7±1,4 и 16,0±2,4 года.
Показатель общей смертности мультипликативно возрастает соответственно количеству сопутствующих АГ факторов риска. Относительный риск сердечно-сосудистой смерти повышается у мужчин от 1,0 при изолированной АГ до 7,9 в случае, если АГ сочетается с тремя факторами риска; у женщин — соответственно от 1,0 до 3,4.
Возникновение и течение АГ тесно связано с наличием следующих факторов риска:
Возраст. Существует положительная зависимость между АД и возрастом. В целом уровень ДАД повышается до 55 лет, потом изменяется мало. САД с возрастом постоянно повышается.
Пол. Средний уровень АД и распространенность АГ у женщин молодого и среднего возраста несколько ниже, чем у мужчин. Позже эта зависимость изменяется вплоть до реверсии.
Расовые и этнические особенности. У лиц негроидной расы частота АГ несколько выше, чем в других расах. Различия в уровнях АД у американцев негроидной и европеоидной расы и африканцев составляют около 5 мм рт. ст. во второй возрастной декаде и около 20 мм рт. ст. — в шестой, то есть имеет место больший повозрастной прирост АД у лиц негроидной расы. У них же отмечают более высокий риск осложнений со стороны почек.
Наследственность — один из наиболее значимых факторов для будущего развития АГ. Выявлена тесная корреляция между АД ближайших родственников (родители, братья и сестры).
Генетические аспекты. Экспериментальные исследования подтвердили генетическую основу высокого АД и хотя описаны некоторые моногенные гипертензивные нарушения у человека, в основном АГ является полигенным заболеванием. В настоящее время изучается целый ряд генов, которые, возможно, отвечают за возникновение АГ. Вероятно, в будущем с помощью методов молекулярной биологии станет возможным выявление лиц, предрасположенных к развитию АГ.
Особенности неонатального периода. Неблагоприятная окружающая среда в критические периоды внутриутробного развития и преждевременные роды являются факторами риска возникновения ССЗ, в частности высокого АД. Наличие обратной зависимости между уровнем АД и массой тела при рождении доказано в проспективных исследованиях, проведенных среди детей и взрослых.
Центральное ожирение и метаболический синдром. Ожирение положительно коррелирует с уровнем АД. Сочетание ожирения, резистентности к инсулину, гиперинсулинемии, сниженной толерантности к глюкозе, нарушений липидного обмена и АГ — предмет пристального внимания исследователей. Установлена связь между повышением уровня инсулина и ростом АД.
Масса тела. Корреляция между массой тела и уровнем АД прямая, сильная и стойкая. Избыточная масса ассоциируется с 2–6-кратным повышением риска возникновения АГ.
Алиментарные факторы
- NaCl — поваренная соль. Ее употребление выше физиологической нормы положительно коррелирует с АГ.
- Другие макроэлементы. Существует обратная связь между потреблением К+, Са2+, Mg2+ и уровнем АД.
- Другие компоненты: белки, жиры, углеводы, пищевые волокна. Преобладание в рационе овощей и фруктов, рыбы, куриного мяса, ограничение употребления насыщенных жиров, ХС и сладостей способствует снижению АД.
- Кофе. Восстановление прессорного эффекта кофеина происходит через несколько часов после употребления кофе. АГ возникает втрое чаще среди тех, кто употребляет от 1 до 5 чашек кофе в день по сравнению с теми, кто не употребляет кофе вообще. Кофеин, содержащийся в крепком кофе, повышает ДАД у мужчин с повышенным АД на 8 мм рт. ст., а у лиц с нормальным АД — на 3 мм рт. ст.
- Алкоголь. Употребление алкоголя прямо коррелирует с уровнем АД, причем как эпизодическое, так и хроническое. Зависимость между употреблением алкоголя и распространенностью АГ имеет вид J-образной кривой. Частота АГ минимальная среди лиц, употребляющих алкоголь эпизодически в невысоких дозах, и постепенно возрастает в зависимости от частоты и ежедневного количества употребляемых алкогольных напитков.
Курение. Никотин при курении резко повышает АД даже у заядлых курильщиков. Гипертензивный эффект каждой сигареты длится около 30 мин. Уже на 1-й минуте после выкуривания сигареты САД повышается на 15 мм рт. ст., а на 4-й — на 25 мм рт. ст. При одинаковых уровнях АД мозговой инсульт и ИБС среди курящих возникают в 2–3 раза чаще, чем у некурящих.
Психосоциальные факторы. Стресс способствует повышению АД, хотя до настоящего времени неизвестно, приводит ли продолжительный стресс к длительному повышению АД.
Социально-экономический статус. В странах постпереходного периода отмечают обратную связь между уровнем АД и образованием, доходами и профессиональным статусом. Вместе с тем в странах переходного и допереходного периода выявляют значительную распространенность АГ среди обеспеченных слоев населения. Опыт большинства стран свидетельствует, что по мере роста экономики в обществе регистрируется неуклонное повышение уровня АД и распространенности АГ среди малообеспеченных слоев населения.
Физическая активность. У лиц, ведущих малоподвижный образ жизни, риск возникновения АГ на 20–50% выше, чем у физически активных. Физические нагрузки в часы выполнения профессиональных обязанностей способствуют повышению АД, а физическая активность во время досуга — наоборот. Регулярные аэробные физические нагрузки — достаточно эффективное средство немедикаментозного лечения АГ.
Факторы окружающей среды. Шум, загрязнение воздуха, плохое качество питьевой воды являются факторами риска возникновения АГ.
Таким образом, на уровень АД влияет множество факторов: возраст, пол, степень физической нагрузки, эмоциональное состояние, температура окружающей среды, атмосферное давление. Значение АД колеблется во время сна и бодрствования, в рабочие и выходные дни, при изменении положения тела, в зависимости от методов и условий его измерения. С учетом этого становится понятным, что критерии нормального и повышенного АД в определенной мере являются условными.
Установление критериев АД базируется на результатах обследования больших групп населения и соотношении уровня АД с риском возникновения сердечных, мозговых осложнений, а также риском преждевременной смерти.
Для определения степени эпидемиологического неблагополучия в популяции необходимо оценить частоту сочетаний АГ с другими факторами риска. С этой целью нами проанализирована качественная и количественная ассоциативность АГ в зависимости от возраста. Полученные данные свидетельствуют, что в обследованной популяции АГ имеет высокий уровень сочетания с другими факторами риска.
Уже в 20—29 лет у каждого второго обследованного АГ сочетается с одним или двумя факторами риска. В 30–39 лет изолированную АГ регистрируют только у 21,7% пациентов. Больше половины (55,6%) лиц этой возрастной категории курят, у 33,3% АГ сочетается с дислипопротеинемией, 27,8% имеют избыточную массу тела и 16,7% ведут малоподвижный образ жизни. Сочетание АГ с двумя и больше факторами риска выявляют у 39,2% обследованных. В следующем возрастном десятилетии количество лиц с изолированной АГ уменьшается до 10,7%. Удельный вес мужчин с АГ, которые курят, составляет 46,4%; сочетание АГ и дислипопротеинемии регистрируют у 39,3%, АГ и избыточной массы тела — у 42,9%; АГ и низкой физической активности — у 35,7%. В возрасте 50–59 лет сочетание АГ и указанных выше факторов риска определяют у 88,9% лиц с повышенным АД: АГ с курением — у 50,0%; АГ с дислипопротеинемией — у 48,9%; АГ с избыточной массой тела — у 36,4%; АГ с низкой физической активностью — у 36,4%. В возрастной группе 60–64 лет чаще всего регистрируют сочетание АГ с низкой физической активностью — 34,2%; среди лиц с повышенным АД курят 21,1%, у 18,4% отмечают нарушения обмена липидов (табл. 1.3).
Таблица 1.3
Распределение сочетаний АГ с другими факторами риска (ФР), %
| Возраст, лет | Изолированная АГ | АГ с 1 ФР | АГ с 2 ФР | АГ с 3 и более ФР |
| 20–29 | 50,0 | 37,5 | 12,5 | — |
| 30–39 | 21,7 | 39,1 | 30,5 | 8,7 |
| 40–49 | 10,7 | 30,4 | 41,1 | 17,8 |
| 50–59 | 11,1 | 28,7 | 38,9 | 21,3 |
| 60–64 | 26,3 | 44,8 | 18,4 | 10,5 |
| 20–64 | 15,9 | 33,0 | 34,3 | 16,8 |
Сочетание АГ + дислипопротеинемия + курение, которое по данным многочисленных проспективных исследований имеет наиболее неблагоприятный жизненный прогноз, регистрируют у каждого пятого пациента. В целом, среди всех обследованных с АГ распространенность этой триады в 30–39 лет составляет 1,1%, в 40–49 лет — 12,5%, в 50–59 лет — 14,8%.
Следует подчеркнуть, что высокая частота факторов риска среди лиц с АГ, большинство из которых связано с образом жизни и может изменяться, — свидетельство неудовлетворительной работы врачей первичных структур здравоохранения относительно вторичной профилактики АГ.
Известно, что несбалансированное питание, чрезмерное употребление поваренной соли, недостаточная физическая активность, злоупотребление алкоголем способствуют развитию АГ. Осведомленность населения о значении этих факторов в большой степени определяет успех ее первичной профилактики. Однако 74% опрошенных лиц не могут назвать ни одного фактора риска АГ. Чаще всего причинами ее развития считают употребление алкоголя и стрессы. Употребление поваренной соли и переедание отмечают соответственно 8,3 и 7,6% респондентов; 14,3% опрашиваемых считают, что физическая культура снижает АД, и почти столько же (12,9%) считают физкультуру фактором, способствующим развитию АГ, остальные вообще не могли ответить, как влияет физкультура на уровень АД.
В литературе имеются сообщения об эффективности санитарно-профилактической работы при АГ. Американские исследователи отмечают повышение информированности населения страны вследствие проведения Национальной образовательной программы борьбы с АГ. Так, за 9 лет количество лиц, знающих о гипертензивном действии поваренной соли, увеличилось с 5 до 31%, а осведомленных о значении несбалансированного питания и переедания — с 9 до 35%. В Молдове вследствие проведения образовательных мероприятий среди населения за 4 года осведомленность о гипертензивном действии поваренной соли возросла от 8,0 до 32,3%, а об избыточной массе тела — от 2,6 до 18,1%. Степень эффективности образовательных мероприятий зависит от интенсивности и форм их проведения, от социальных и культурологических характеристик популяции, определяющих ее готовность воспринять такое вмешательство, но, несомненно, существует принципиальная возможность повышения уровня знаний об АГ и улучшения отношения больных к ее лечению.
Мировой опыт по контролю АГ в популяции убедительно доказывает, что население должно знать свое АД, понимать, повышено оно или нет, а при наличии АГ — лечить ее. Проведенные нами исследования показали, что знают о наличии у себя АГ 80,8% городских жителей нашей страны и 67,8% жителей сельской местности. Принимают какие-либо антигипертензивные препараты соответственно 48,4 и 38,3% больных, а эффективность лечения составляет лишь 18,7% в городской и 8,1% в сельской популяциях (табл. 1.4).
Известно, что женщины больше внимания уделяют своему здоровью, более добросовестно относятся к рекомендациям врача, тщательнее выполняют его назначения. Поэтому среди них, по сравнению с мужчинами, достоверно больше лиц, знающих о повышенном АД, значительно больший процент охвата медикаментозным лечением и выше показатель его эффективности.
Информированность населения о повышенном АД, а также распространенность АГ зависят от образовательного уровня обследованных: с повышением уровня образования снижается частота АГ и возрастает информированность населения о заболевании.
Осведомленность больных о наличии АГ и количество лиц, получающих лечение, независимо от пола увеличиваются с возрастом, в то время как эффективность лечения во всех возрастных группах изменяется мало.
Для снижения риска развития тяжелых осложнений АГ важным является своевременное назначение антигипертензивной терапии, которая обязательно должна включать и мероприятия по изменению образа жизни. Проведенные исследования показали, что на уровне первичных структур здравоохранения почти полностью игнорируются случаи мягкой АГ, в лечении отмечается явная недооценка важности использования немедикаментозных методов коррекции повышенного АД, акцент делается на назначении лекарственных средств.
Согласно современным представлениям в лечении АГ преимущество следует отдавать медикаментозным препаратам первой линии, к которым относят диуретики, блокаторы β-адренорецепторов, ингибиторы АПФ, антагонисты кальция длительного действия и антагонисты рецепторов ангиотензина II. Блокаторы α-адренорецепторов, алкалоиды раувольфии, центральные α2-агонисты, вазодилататоры, составляя группу препаратов второй линии, не рассматриваются как препараты выбора, поскольку они часто не отвечают требованиям длительной терапии и могут назначаться лишь в отдельных случаях.
Проведенные исследования свидетельствуют, что стереотипы медикаментозной терапии АГ не отвечают современным концепциям: 16,6% горожан и 29,1% селян с повышенным АД в качестве монотерапии используют препараты второй линии.
Адекватное антигипертензивное лечение способствует увеличению средней продолжительности жизни больных на 8 лет и значительному изменению структуры смертности, прежде всего за счет уменьшения количества летальных мозговых инсультов и ИМ почти в 2 раза.
Таким образом, на современном этапе необходимо продолжать повышение информационного уровня населения об АГ и мотивацию больных к контролю и лечению АГ общими усилиями медицинских работников и средств массовой информации.
Установленные факты обусловили необходимость проведения национальных программ по выявлению и борьбе с АГ. В наше время такие программы активно разрабатываются и успешно внедряются во многих странах мира, в том числе и в Украине.
Указом Президента Украины от 4 февраля 1999 г. № 117/99 утверждена Программа профилактики и лечения АГ в Украине. Цель программы — снижение заболеваемости населения АГ, ИБС, сосудистыми поражениями мозга, смертности от осложнений АГ, увеличение продолжительности и повышение качества жизни больных сердечно-сосудистыми заболеваниями.
Задачи программы таковы:
- пропаганда здорового образа жизни;
- укрепление здравоохранения кадрами и ресурсами, необходимыми для осуществления медико-санитарного образования населения, выявление больных АГ, профилактика АГ и ее осложнений;
- создание стандартов диагностики и лечения на основании научных данных, обеспечение эффективной диагностической, лечебной, реабилитационной помощи при АГ и ее осложнениях;
- обеспечение населения эффективными антигипертензивными средствами и приборами для измерения АД.
Выполнение программы рассчитано на 1999—2010 гг.
Реализация мероприятий, предусмотренных программой, позволит добиться повышения показателей общественного здоровья и экономического эффекта, а именно:
Таблица 1.4
Стандартизованные по возрасту показатели контроля АГ в Украине (%)
| Показатели | Городская популяция | Сельская популяция | ||||
| мужчины | женщины | оба пола | мужчины | женщины | оба пола | |
| Распространенность АГ | 32,5 | 29,1 | 29,3 | 37,9 | 35,1 | 36,3 |
| Осведомленность о наличии АГ | 58,0 | 88,1 | 80,8 | 55,5 | 87,4 | 67,8 |
| Охват медикаментозным лечением | 36,0 | 56,1 | 48,4 | 23,3 | 55,7 | 38,3 |
| Эффективность лечения | 9,0 | 24,5 | 18,7 | 3,4 | 15,2 | 8,1 |
- повышения информированности населения о наличии АГ до 90%;
- увеличения до 70–75% количества больных АГ, регулярно принимающих антигипертензивные препараты;
- снижение заболеваемости цереброваскулярными болезнями при АГ на 20–30%, а ИБС — на 10%;
- снижение смертности от мозгового инсульта на 20–30%, от ИБС — на 10%;
- уменьшение потери трудоспособности вследствие снижения временной и стойкой нетрудоспособности и преждевременной смерти.
Учитывая распространенность АГ и ее осложнений, эффективное проведение профилактических и лечебных мероприятий будет способствовать увеличению общей продолжительности жизни населения.
Реализация программы предусматривает не только постоянное расширение знаний врачей о новых наиболее эффективных антигипертензивных лекарственных средствах, но и обучение индивидуальному подходу к их назначению больному с учетом стоимости и финансовых возможностей пациента, а также активному контролю эффективности назначенного лечения и корригированию сопутствующих факторов риска. Это требует значительных усилий со стороны медицинских работников первичных структур здравоохранения, поскольку подавляющее большинство больных все еще лечатся неэффективно и, таким образом, остаются в группе повышенного риска развития осложнений АГ.
Табакокурение. Связь табакокурения с развитием болезней системы кровообращения сильная, стойкая и доказана результатами крупных эпидемиологических, клинических и экспериментальных исследований. Наиболее распространенными заболеваниями и патологическими состояниями сердечно-сосудистой системы, вызванными курением табака, являются ИБС, в частности ИМ, внезапная коронарная смерть, церебральные сосудистые нарушения и т.п.
Среди возможных связей курения с атеросклерозом выделяют 4 основных механизма поражения сердечно-сосудистой системы: гиперкоагуляция, нарушение транспорта кислорода монооксидом углерода, сужение коронарных сосудов, неблагоприятные гемодинамические эффекты никотина. Биологические эффекты курения зависят от компенсаторных возможностей сердечно-сосудистой системы и подвержены индивидуальным колебаниям.
Многочисленные эпидемиологические обследования населения разных стран не только установили связь курения с развитием ИБС, возникновением ИМ или внезапной коронарной смертью, но и продемонстрировали значительное снижение риска коронарной смерти у лиц, отказавшихся от курения.
По данным Фремингемского исследования, курение в 2 раза повышает риск развития стенокардии и ИМ и в 4,9 раза — внезапной смерти. Результаты 5 проспективных исследований в США показали, что среди мужчин в возрасте 40—64 лет, выкуривающих не менее 20 сигарет в день, в 2,5 раза чаще регистрируют ИБС и в 3,2 раза — приступы ее обострения.
Установлено, что табакокурение обусловливает более 80% всех случаев смерти от ИБС у мужчин в возрасте 35–44 лет и 27% — в возрасте 45–64 лет. В целом, около 1/3 случаев смерти от этого заболевания среди лиц среднего возраста связано с курением.
Относительный риск развития ИБС особенно высокий в молодых возрастных группах курящих мужчин и женщин. Так, нефатальный ИМ у курящих мужчин в возрасте 30–49 лет возникает в 5 раз, в возрасте 50–59 лет — в 3 раза, в 60–79 лет — в 2 раза чаще, чем у некурящих ровесников. Результаты международного исследования MONICA свидетельствуют, что 65% случаев нефатального ИМ среди мужчин и 55% среди женщин в возрасте 35–39 лет обусловлены курением. Среди курящих мужчин молодого возраста фатальный ИМ регистрируют в 4 раза чаще, чем среди тех, кто не курит.
С помощью многочисленных эпидемиологических и клинических исследований, проведенных на протяжении последних 30 лет, доказано, что все формы потребления табака (курение сигарет, сигар, трубок, жевательный или нюхательный табак), а также продукты его сгорания, влияя на тех, кто не курит (пассивное или вынужденное курение), значительно повышают их заболеваемость и преждевременную смерть.
Риск возникновения заболеваний зависит как от количества выкуриваемых сигарет, так и от продолжительности курения. В наше время не существует понятия безопасной сигареты или безопасного уровня курения.
Потребление табака значительно влияет на состояние здоровья человека, поскольку в табачном дыме содержится много химических компонентов (никотин, смолы, монооксид углерода) и раздражающих веществ.
Курение влияет на организм человека немедленно и оказывает длительные эффекты. Немедленное влияние — следствие прямой никотининдуцированной вазоконстрикции и роста уровня адреналина в крови; проявляется в повышении ЧСС на 30%, АД — на 5–10 мм рт. ст., замедлении периферического кровообращения, вызывающего снижение температуры верхних и нижних конечностей. Длительные эффекты связаны со смолами, содержащими свыше 40 канцерогенных веществ и являющимися причиной злокачественных заболеваний; окисью углерода и газами, способствующими развитию ССЗ; раздражающими веществами и цианистым водородом, обусловливающими возникновение бронхита и эмфиземы. Никотин как таковой не играет ведущей роли в развитии заболеваний, однако с ним связано возникновение зависимости, которая поддерживает потребление табака и препятствует отказу от курения.
Известно, что опаснейшими последствиями курения относительно развития острой сердечно-сосудистой патологии являются никотининдуцированная прямая вазоконстрикция, повышение свертываемости крови (повышение концентрации фибриногена, вязкости крови, способности тромбоцитов к агрегации) и снижение транспорта кислорода эритроцитами. Никотин как мягкий симпатомиметик активирует симпатическую нервную систему. В сочетании с вазоконстрикторным действием это может послужить причиной манифестации ишемии.
В настоящее время считают, что основное повреждающее действие на сердечно-сосудистую систему оказывает окись углерода и окислительные газы. Окись углерода уменьшает транспорт кислорода кровью и его доставку к миокарду, вследствие чего наступает компенсаторное увеличение коронарного кровотока, направленное на адекватное обеспечение потребности в кислороде. При хроническом влиянии окиси углерода развивается полицитемия, повышается вязкость крови, что способствует развитию острого тромбоза. Газы-окислители модифицируют ЛПНП, повышая их атерогенность, вызывают повреждение эндотелия и нарушают освобождение окиси азота из аминокислотты α-аргинина. Они также изменяют функцию тромбоцитов и способствуют развитию тромбозов.
Компоненты табачного дыма могут оказывать модифицирующее влияние на метаболизм сердечно-сосудистых препаратов, рецепторный аппарат, активировать вещества-антагонисты, усиливать неблагоприятные эффекты лекарственных средств или создавать дополнительные условия, провоцирующие возникновение побочных эффектов медикаментозного лечения. Курение служит причиной неблагоприятного влияния на эффективность и безопасность лечения пациентов с сердечно-сосудистой патологией.
Результаты экспериментальных исследований показали, что компоненты табачного дыма ослабляют гипотензивный эффект блокаторов β-адренорецепторов. Курящим больным с повышенным АД нужны препараты для его коррекции в более высоких дозах.
У курящих больных ИБС отмечают снижение антиангинального эффекта атенолола, пропранолола и нифедипина; применение блокаторов β-адренорецепторов на 30% чаще сопровождается разнообразными побочными эффектами, среди которых — нарушения ритма, боль в нижних конечностях и одышка.
Смертность от ССЗ среди курильщиков в 2 раза выше, чем среди некурящих. Курение на 30–40% обусловливает смертность от ИБС. Ее риск повышается на 1,9% у тех, кто выкуривает ежедневно 10 сигарет и на 3,4% — при ежедневном выкуривании более 20 сигарет. У курильщиков уменьшается продолжительность жизни, внезапная сердечная смерть у них наступает вдвое чаще. После прекращения курения снижается риск заболеваний, однако он все равно выше, чем у лиц, которые никогда не курили.
Чем раньше человек отказывается от курения, тем более благоприятен прогноз. Уже через 1 год после прекращения курения риск развития ИБС снижается на 50%, а вероятность ИМ или смерти от него у пациентов с диагностированной ИБС уменьшается на 30–36%. Наилучшие результаты регистрируют через 10–14 лет после отказа от курения.
По данным R. Doll и соавторов (2004), регулярные курильщики в среднем теряют 10 лет жизни, то есть умирают на 10 лет раньше, чем некурящие ровесники. Наибольший вклад в годы утраченной жизни вносят ИБС и инсульт. Установлено, что те, кто бросает курить в возрасте 60, 50 и 40 лет, сохраняют в среднем 3, 6 или 9 лет жизни по сравнению с теми, кто продолжает курить. Лица, прекратившие курить до 30 лет, имеют практически такую же продолжительность жизни, как и некурящие.
Наблюдение за курильщиками на протяжении 10 лет продемонстрировало значительно большую частоту стенокардии среди регулярно курящих мужчин.
Эпидемиологические исследования показали, что при ежедневном выкуривании 20 сигарет в возрасте 50, 60 и 70 лет частота коронарной патологии составляет 11,9; 18,3 и 19,0 на 1 тыс. населения; показатели для некурящих составляют 3,6; 5,7 и 15,3 соответственно.
У людей, выкуривающих ежедневно 15 сигарет, риск заболеть ИБС вдвое, а у тех, кто выкуривает 40 сигарет — в 12,5 раза выше, чем у некурящих. Распространенность ИБС среди курящих составляет 15,8%, среди тех, кто никогда не курил, — 14,2%, а среди тех, кто курил в прошлом, она значительно выше — 21,7%. Такая ситуация объясняется тем, что отказ от курения в подавляющем большинстве случаев связан с ухудшением состояния здоровья.
Кумулятивным влиянием хронической табачной интоксикации является уменьшение ожидаемой продолжительности жизни: 35-летняя курящая женщина проживет на 5 лет, а 35-летний курящий мужчина — на 7 лет меньше, чем их ровесники, которые не курят.
Существуют значительные расхождения в распространенности табакокурения как в разных странах, так и среди разных групп населения. Активные меры по борьбе с курением, осуществляемые в странах Западной Европы и США на протяжении последних 50 лет, способствовали значительному снижению распространенности курения. Так, в США среди мужчин она уменьшилась с 52,0 до 20,9%, а среди женщин — с 34,0 до 21,3%, однако уровень курения там остается довольно высоким, количество курильщиков увеличивается ежегодно на 1 млн человек. В Финляндии реализация национальной программы по интегральной профилактике способствовала снижению частоты курения среди населения на 24%. Отмечено уменьшение на 19% распространенности курения в Великобритании и на 22% — во Франции.
Несмотря на это, распространенность курения в мире остается высокой и колеблется в различных возрастных группах от 20 до 65% среди мужчин и от 2 до 42% среди женщин. Более высокие показатели среди мужского населения отмечают в странах Юго-Восточной Азии (62–64%), России (58%), Греции (53%), а среди женщин — в Сербии и Черногории (42%), Греции (39%) и Словакии (32%).
Первые систематизированные и достоверные сведения о распространенности курения среди взрослого населения Украины получены нами в эпидемиологических исследованиях в конце 70-х годов ХХ в. Тогда в популяции возраста 20–59 лет она составляла 51,1% среди мужчин и 5,4% среди женщин. Наибольшую частоту курения регистрировали в возрасте 20–29 лет: 65,1% у мужчин и 7,9% у женщин.
С возрастом количество курильщиков уменьшалось до 37,2% среди мужчин и до 2,6% среди женщин.
Отличительной особенностью эпидемиологии табакокурения в Украине являются существенные различия в распространенности этой привычки среди городских и сельских жителей. По нашим данным, ежедневно курят среди мужчин сельской местности в возрасте 18–64 лет — 61,1%, а в городской популяции — 42,4%. Максимально курение распространено в возрасте 18–39 лет, его частота существенно снижается в 50–59 лет, а среди лиц старше 60 лет соотношение количества курящих мужчин, проживающих в городской и сельской местности, выравнивается (рис. 1.5).
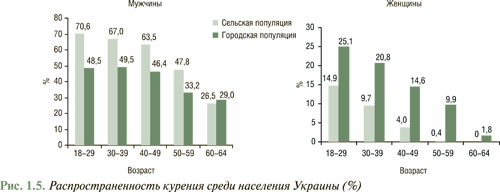
Во многих популяционных исследованиях показано, что риск развития ССЗ зависит от интенсивности курения. Так, увеличение количества ежедневно выкуриваемых сигарет на 10 штук сопровождается ростом смерти от всех ССЗ на 16%. Частота фатального и нефатального ИМ и мозговой инсульт у лиц, выкуривающих 40 сигарет в день, в 4 раза больше, чем у мужчин, которые курят до 10 сигарет в день.
Среди женщин эти отличия еще более выражены. Риск развития ИМ у молодых женщин в возрасте 16–44 лет повышается от 2,5% при выкуривании 1–5 сигарет до 74,6% при интенсивности курения 40 и более сигарет в день.
Среди курящих мужчин основную часть составляют лица, выкуривающие ежедневно 10–20 сигарет (40,0–45,3%). Возрастная динамика интенсивности курения имеет вид параболической кривой: среднее количество ежедневно выкуриваемых сигарет одинаково в возрасте 20–29 и 60–64 лет — соответственно 14,2 и 15,8, максимальное — в 40–49 лет, составляя 18,2 сигареты. Для женщин характерен линейный рост интенсивности курения: среднее количество ежедневно выкуриваемых сигарет увеличивается от 6,9 в 20–29 лет до 10 в 50–59 лет.
Как показывает анамнез, каждый четвертый (24,5%) начинает курить в возрасте до 15 лет, 67% — до 24 лет. С возрастом начала курения тесно связаны его стаж и развитие никотиновой зависимости.
Более высокая распространенность курения в сельской местности сопровождается большей его интенсивностью. Так, среди жителей села преобладают злостные (выкуривающие каждый день 20 сигарет и более) курильщики — 59,3%, тогда как среди городских мужчин — лица, которые выкуривают до 10 сигарет в день (43,3%).
Низкая распространенность курения среди женщин сохранялась до середины 80-х годов ХХ в. В наше время каждая 5-я женщина, проживающая в городе, активно курит, в то время как в конце 1970-х годов курила только каждая 20-я. Отрицательная тенденция роста этого показателя среди женщин сопровождается повышением интенсивности курения. Среднее количество выкуриваемых ежедневно сигарет увеличилось с 6,4 до 7,2.
Распространенность курения среди городских женщин приблизительно в 2 раза больше, чем среди сельских (14,6 и 6,3%). Эта ситуация характерна для всех возрастных групп, тем не менее с возрастом различия становятся более выраженными. Преобладают лица, выкуривающие ежедневно до 10 сигарет (92% в селе и 81% в городе); 4–5% женщин, независимо от места проживания, выкуривают 10–19 сигарет. Злостных курильщиков среди женщин значительно меньше, чем среди мужчин, тем не менее среди женщин почти 15% горожанок ежедневно выкуривают пачку сигарет и больше.
Хорошо известно, что женщины до начала менопаузы защищены от развития ИБС гормональным эстрогенным фоном. Курение оказывает разрушающее действие на эстроген. Последние исследования показывают, что выкуривание одной сигареты снижает положительное действие эстрогенов даже в тех фазах менструального цикла, когда их концентрация максимальна. Таким образом, курящие женщины сами разрушают свою защиту, поэтому проблемы с сердцем и сосудами возникают у них раньше и чаще, чем у некурящих ровесниц.
Одним из крайне неблагоприятных факторов курения женщин репродуктивного возраста является курение в период беременности. Анкетирование показало, что 29,7% курящих женщин, уменьшив количество выкуриваемых сигарет, продолжали курить в первую половину беременности, а 5% — до родов.
Характерной особенностью популяции женщин является более поздний возраст начала курения по сравнению с мужчинами. Только 8,2% женщин начинают курить до 15 лет, а у 31,4% привычка к курению формируется после 24 лет. У женщин она обусловлена желанием активно и сознательно начать курить. Анкетирование показало, что 32,5% опрошенных начали курить, стараясь преодолеть стрессовые ситуации, связанные со страхом потерять работу или рабочее место; 28% — вследствие конфликтов в личной жизни; 15,3% считают, что курение помогает им в создании имиджа современной женщины; 12% рассматривают его как фактор, помогающий преодолеть одиночество и способствующий коммуникабельности; 12,2% опрошенных не смогли сформулировать конкретную причину.
К сожалению, в стране отсутствует государственная система мониторирования курения среди населения. Основываясь на данных эпидемиологических обследований населения, выполненных нами с интервалом в 25 лет, можно констатировать, что распространенность курения среди мужчин в сельской местности остается стабильной, тогда как в городе отмечается стойкая тенденция к снижению как частоты, так и интенсивности курения. Выявлен значительный рост распространенности курения среди женщин. При этом темп прироста курящих женщин в сельской местности более значительный, чем в городской: за четверть столетия количество таких женщин в городе увеличилось почти втрое, а в селе — в 10 раз. Обращает на себя внимание смещение возраста начала курения к более молодому. Как следствие этого, курение среди женщин может приобрести характер, схожий с мужским, то есть курение с выраженной никотиновой зависимостью, высокой интенсивностью и соответствующими последствиями для здоровья.
Информированность тех, кто курит, о связи курения с онкологическими и ССЗ достаточно высока и составляет 78,2% среди мужчин и 80,5% среди женщин. Согласны с этим 72,0% мужчин и 66,5% женщин. Тем не менее, только каждый четвертый мужчина и каждая пятая женщина, которые курят, встревожены вредным влиянием курения на здоровье. В то же время, по данным почтового опроса, проведенного нами в рамках программы ВОЗ по профилактике хронических неинфекционных заболеваний (программа CINDI), именно наличие серьезных заболеваний или личное осознание угрожающей опасности, связанной с курением, являются ведущей причиной отказа от этой вредной привычки как среди мужчин (53,6%), так и среди женщин (40,7%). Каждый третий курящий респондент в возрасте старше 45 лет знает о наличии у него ССЗ (27,0%); у каждого пятого отмечается высокое АД, у каждого десятого (13,5%) — гастрит или язвенная болезнь; у 17,6% женщин и почти 40% мужчин — хронический бронхит или БА. Лишь треть тех, кто курит, оценивают свое здоровье как хорошее. Только 22% мужчин и 17% женщин получают рекомендации медицинских работников относительно отказа от курения.
Известно, что одним из факторов, препятствующих пропаганде отказа от курения со стороны врача или медицинской сестры, является курение медицинского работника. Проведенное в Италии исследование показало, что некурящие врачи в 2 раза чаще консультируют своих пациентов по поводу отказа от курения по сравнению с теми, кто курит. В странах, где распространенность курения среди медицинских работников уменьшается, борьба с этой вредной привычкой проходит значительно легче и эффективнее. По данным ВОЗ (2005), в таких странах, как Швейцария, Норвегия, Словения, Израиль, Швеция, Финляндия, Люксембург, Исландия и Ирландия удельный вес некурящих врачей не превышает 10%. Среди английских врачей эта привычка распространена в 2 раза меньше, чем в популяции в целом (6,8%).
По нашим данным, курят 38–45% врачей-мужчин и 8,5–15% врачей-женщин. Опрос медиков Киева показал, что курят 38% терапевтов-мужчин и 10% женщин, среди других медицинских специалистов — 44% мужчин и 12% женщин.
Большинство из тех, кто курит (40–80% в разных странах), желает расстаться с этой привычкой. По нашим данным, 60% мужчин и 40% женщин, принимающих участие в международной антитабачной кампании «Quit and Win», предпринимали больше трех попыток отказа от курения.
К сожалению, большинство людей, пытающихся самостоятельно отказаться от курения, в скором времени его возобновляют. Так, по данным разных исследований, только 3–10% прекращающих курение в течение 1 сут воздерживаются от него на протяжении следующих 6 мес. Основная причина низкой эффективности самостоятельного отказа от курения — никотиновая (табачная) зависимость.
В МКБ-10 табачная зависимость вместе с алкогольной и наркотической отнесена в категорию «Умственные и поведенческие нарушения, обусловленные использованием психоактивных соединений», то есть курение классифицируется как заболевание.
В никотиномании выделяют элементы психологической и фармакологической (физиологической) зависимости. Последняя обусловлена продолжительным поступлением в организм никотина и зависит от возраста начала, стажа и интенсивности курения. У большинства курильщиков определяют следующие признаки зависимости — толерантность, абстинентный синдром и неспособность самостоятельно прекратить поступление никотина в организм.
В Украине насчитывается почти 9 млн активных курильщиков. Они составляют 1/3 всего трудоспособного населения страны.
Ситуация относительно табакокурения в Украине в определенной степени обусловлена такими факторами:
- низкий уровень общественного осознания значения и опасности табакокурения для отдельных граждан и общества в целом;
- проникновение на украинский рынок транснациональных табачных компаний с их масштабной и утонченной рекламой табачных изделий;
- недостаточное выполнение Закона Украины «Про заходи щодо попередження та зменшення вживання тютюнових виробiв і їх шкідливого впливу на здоров’я населення»;
- низкое участие медицинских работников в антитабачной пропаганде и предоставлении помощи тем, кто желает отказаться от курения.
Следует подчеркнуть, что хотя курение является независимым фактором риска, его действие усиливается в 5–8 раз при сочетании с высоким АД, нарушенным обменом липидов, избыточной массой тела или ожирением и низкой физической активностью.
При сочетании курения с профессионально-производственными факторами оно оказывает потенцирующее влияние, чаще по мультипликативному типу.
В ряде исследований установлено, что курение способствует повышению АД. У курильщиков уровень САД на 3–7 мм рт. ст., а ДАД — на 2–6 мм рт.ст. выше, чем у тех, кто не курит. Данные двух проспективных исследований свидетельствуют, что риск развития систолической АГ у курильщиков выше, чем у лиц, не употребляющих табак.
Не вызывает сомнения тот факт, что общий сердечно-сосудистый риск значительно возрастает у курильщиков с высоким АД. Поэтому в Рекомендациях Европейского общества кардиологов подчеркивается, что больным АГ, которые курят, необходимо обязательно отказаться от этой вредной привычки.
Избыточная масса тела и ожирение. Жировая ткань составляет у здоровых людей 15–20% массы тела. Ее количество определяется двумя противоположными процессами — липогенезом и липолизом. Ведущее значение в процессе регуляции этих процессов принадлежит системе гипоталамус — гипофиз, которая контролирует пищевое поведение, аппетит и количество потребленной пищи, то есть алиментарные факторы.
Увеличение массы тела по сравнению с идеальной регистрируется исследователями с начала 1960-х годов в разных странах, причем как среди взрослого, так и среди детского населения.
Это достоверно связано с перееданием, улучшением материально-бытовых условий и гиподинамией, обусловленной ростом научно-технического прогресса.
Дети и подростки с избыточной массой тела, как правило, остаются полными и в зрелом возрасте, хотя у большинства взрослых с избыточной массой тела в детстве она была нормальной. Сохранение приобретенного в молодости ожирения до самой старости — более высокий риск для здоровья, чем ожирение, приобретенное в зрелом возрасте.
Для диагностики избыточной массы тела и ожирения используют ИМТ, который является показателем не количества жира, а пропорциональности веса, и рассчитывается по формуле:
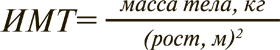
Идеальная масса тела взрослого человека колеблется в пределах 20–25 кг/м2 (рис. 1.6).
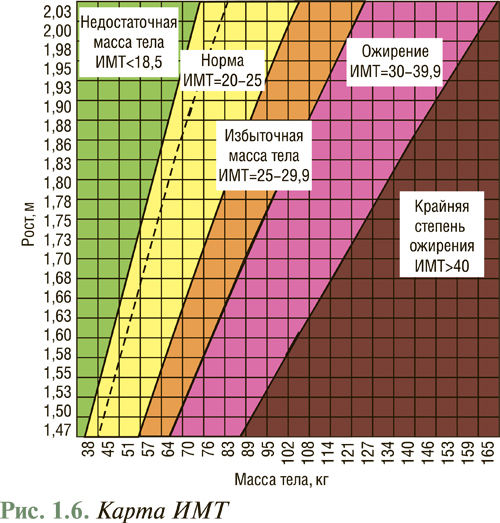
Относительный риск для здоровья, связанный с ожирением, можно определить по шкале ВОЗ (табл. 1.5).
Избыточная масса тела — серьезная проблема во многих странах мира. Это довольно распространенный фактор риска среди всех возрастных групп, частота его колеблется в пределах 13,6–50,4% в разных популяциях.
Подавляющее большинство исследований свидетельствует, что избыточную массу тела в 1,5–5,0 раз чаще отмечают среди женщин, чем среди мужчин, хотя некоторые исследователи не находят разницы в распространенности избыточной массы тела среди мужчин и женщин.
По результатам проведенных нами эпидемиологических исследований, в Украине избыточную массу тела выявляют у 37,5% мужчин и 29,5% женщин, живущих в городах, и соответственно у 37,6 и 33,1% жителей сельской местности (табл. 1.6).
Кроме того, у 14,6% городских и 18,0% сельских мужчин и, соответственно, у 23,6 и 36,5% женщин отмечают ожирение. Таким образом, проблемы с избыточной массой тела имеют более половины обследованных независимо от пола, причем распространенность ожирения среди городских женщин в 1,6 раза, а среди сельских — в 2 раза выше, чем среди мужчин.
На протяжении 25-летнего периода наблюдения за городским населением распространенность избыточной массы тела в мужской популяции уменьшилась от 45,9 до 37,5%, а частота ожирения почти не изменилась. В женской популяции регистрируют достоверно положительные изменения обоих показателей: частота избыточной массы тела снизилась с 40,0 до 29,5%, а распространенность ожирения — с 33,1 до 23,6%. Среднепопуляционный уровень ИМТ не изменился среди мужчин и достоверно снизился среди женщин.
Результаты наших исследований свидетельствуют, что за последние десятилетия значительно изменились привычки питания населения: снизилась калорийность суточных рационов за счет уменьшения потребления животных белков (мяса, рыбы) и жиров, свежих овощей и фруктов и т.п. Это, безусловно, повлияло на указанные выше изменения.
Анализ распространенности избыточной массы тела в зависимости от уровня образования показал, что мужчин с нормальной массой тела меньше всего среди лиц с высшим образованием. У женщин отмечена противоположная тенденция — с повышением образовательного уровня возрастает количество женщин с нормальной массой тела.
Избыточная масса тела положительно коррелирует с малоподвижным образом жизни, сахарным диабетом, уровнем АД, содержанием ХС и ТГ в плазме крови и отрицательно — с уровнем ХС ЛПВП. Повышенный уровень ХС определяется у молодых людей с избыточной массой тела в 2 раза чаще, чем у людей того же возраста с нормальным ИМТ. Риск развития АГ у лиц с избыточной массой тела повышается в 8 раз по сравнению с более худыми.
У лиц с избыточной массой тела чаще выявляют сахарный диабет. Если масса тела превышает норму на 15%, он развивается вдвое чаще, а если на 25% — в 10 раз чаще, чем у людей с нормальной массой.
Таблица 1.5
Риск развития заболеваний в зависимости от массы тела
| Масса тела | ИМТ, кг/м2 | Риск развития заболеваний |
| Недостаточная | <18,5 | Низкий |
| Нормальная | 18,5–24,9 | Низкий |
| Избыточная | 25,0–29,9 | Повышенный |
| Ожирение I степени | 30,0–34,9 | Высокий |
| Ожирение II степени | 35,0–39,9 | Очень высокий |
| Ожирение III степени | >40 | Чрезвычайно высокий |
Таблица 1.6
Распространенность избыточной массы тела и ожирения среди населения Украины, %
| Показатель | Мужчины | Женщины | ||
| город | село | город | село | |
| Избыточная масса тела | 37,5 | 37,6 | 29,5* | 33,1* |
| Ожирение | 14,6 | 18,0 | 23,6** | 36,5** |
*р<0,05; **р<0,0001.
Связь избыточной массы тела с заболеваемостью ИБС более выражена в молодом возрасте, причем наиболее четкая ассоциация прослеживается для внезапной смерти.
Патогенетическое действие избыточной массы тела на сердечно-сосудистую систему проявляется в повышении гемодинамической нагрузки на сердце за счет удлинения сосудистой системы, увеличения ОЦК, повышения периферического сопротивления, ухудшения метаболических процессов в миокарде за счет жировой дистрофии, снижения напряжения кислорода в артериальной крови вследствие недостаточной легочной вентиляции.
Основным признаком ожирения считают накопление в организме жировой ткани: у мужчин — более 10–15%, у женщин — более 20–25% нормы, что служит причиной значительных нарушений состояния здоровья.
Риск развития сопутствующих ожирению заболеваний в значительной степени зависит от того, как жир распределяется на туловище. Для установления характера распределения жира в организме используют отношение окружности талии и бедер (ОТ/ОБ). Ожирение считается абдоминальным, если этот показатель >0,85 у женщин и >1,0 у мужчин. Этот тип ожирения — наиболее неблагоприятный и, как правило, сочетается с комплексом гормональных и метаболических изменений. Абдоминальное ожирение рассматривается как самостоятельный фактор риска развития сахарного диабета, ИБС, АГ и как один из компонентов метаболического синдрома.
Исследования последних лет показали, что надежным признаком избыточного накопления жировой ткани является показатель ОТ. Высокий риск сопутствующих заболеваний отмечают при ОТ >102 см у мужчин и >88 см у женщин.
Значительно выше риск развития заболеваний у пациентов, имеющих излишки жира в верхней части туловища, напоминающего форму яблока, в отличие от тех, у кого излишки жира в нижней части туловища — напоминающего форму груши.
Существует три основных причины ожирения, а именно:
- алиментарная, обусловленная несбалансированностью между поступлением в организм калорий и их тратами. Этот тип ожирения наиболее распространен и тесно связан с питанием, в большей степени с перееданием, которое определяют как потребление большего количества калорий, чем требуется организму для основного обмена веществ и поддержания необходимого уровня физической активности (80–85% всех случаев);
- эндокринная, обусловленная недостаточной активностью желез внутренней секреции (10–13% всех случаев ожирения);
- церебральная, обусловленная нарушением регуляции центров голода и аппетита (2–3% случаев ожирения).
Факторы, влияющие на массу тела:
- демографические: возраст, пол, этническое происхождение;
- социальные: уровень доходов, образование, семейное положение, качество потребляемых продуктов;
- биологические: состояние метаболизма и эндокринной системы;
- поведенческие: характер питания, курение, употребление алкоголя, низкая физическая активность.
Ожирение часто сопровождается сопутствующей патологией: сахарным диабетом, АГ, атеросклерозом, ИБС, СН, некоторыми формами рака, нарушением репродуктивной функции, заболеваниями опорно-двигательного аппарата. По данным исследований, сахарный диабет и АГ у лиц с ожирением отмечают в 2,9 раза, а гиперлипидемию — в 1,5 раза чаще, чем среди населения в целом. Риск развития этих заболеваний значительно повышается при увеличении ИМТ.
Результаты эпидемиологических исследований свидетельствуют о наличии связи между распространенностью ССЗ и ожирением. Так, по данным проспективного исследования в Чикаго, частота ИБС вдвое выше у лиц с избыточной массой тела. В кооперативном исследовании в семи странах больные ИБС имели относительно большую массу тела по сравнению с лицами без признаков ИБС, распространенность последней была вдвое выше в группе лиц с ожирением. В Фремингемском исследовании избыточная масса тела — фактор риска развития стенокардии и внезапной смерти.
С увеличением ИМТ статистически возрастает частота ИБС: при его высоком уровне патологию выявляют вдвое чаще, чем при низком. По нашим данным, ИБС регистрируют у каждого четвертого мужчины с избыточной массой тела в возрасте 50–59 лет и у каждого третьего — в 60–69 лет. У больных ИБС ожирение отмечают втрое чаще, чем у лиц без ее признаков.
У пациентов с ожирением выявляют увеличение сердечного выброса, связанного с необходимостью удовлетворения возрастающих метаболических потребностей и достигаемого не за счет повышения ЧСС, а за счет роста ударного объема. Высокий сердечный выброс является причиной развития эксцентрической ГЛЖ и диастолической дисфункции. Если же утолщение стенки желудочка происходит несинхронно с дилатацией его полости, создаются условия для формирования систолической дисфункции с дальнейшим развитием кардиопатии ожирения и застойной СН на фоне увеличения внутрисосудистого объема. Присоединение АГ к клинической картине усиливает прогрессирование структурно-функциональных нарушений в миокарде. Формирование ГЛЖ является самостоятельным предиктором развития внезапной смерти, причем, по данным Фремингемского исследования, половина мужчин в возрасте старше 45 лет с признаками ГЛЖ, зафиксированными на ЭКГ, умирали на протяжении последующих 8 лет.
Данные Фремингемского исследования свидетельствуют, что увеличение массы тела на 10% сопровождается повышением концентрации ХС в плазме крови на 0,3 ммоль/л, а каждые лишние 4,5 кг массы тела повышают САД на 4,4 мм рт. ст. Риск развития ХСН возрастает на 5% при увеличении ИМТ на 1 кг/м2.
Инсулинорезистентность, возникающая вследствие ожирения, является соединительным звеном между ожирением, нарушением толерантности к глюкозе, АГ и дислипидемией.
Развитие атеросклероза при ожирении обусловлено высоким содержанием ХС вследствие повышения скорости его суточной продукции у лиц с этой патологией (20 мг/кг жировой массы) по сравнению с людьми с нормальной массой тела (12 мг/кг соответственно), а также другими сдвигами в липидном обмене (повышение уровня ТГ, ЛПНП, снижение уровня ЛПВП), являющимися причиной изменения трофики и поражения сосудистой стенки. Кроме того, постоянная гиперинсулинемия, сопровождающая ожирение, вызывая повышение уровня ТГ в крови, способствует отложению липидов в сосудистой стенке.
Повышение АД при ожирении отмечают в 2,0–4,6 раза чаще, чем при нормальной массе тела. По выражению Д.Я. Шурыгина, «гипертония идет за ожирением, как тень за человеком».
С увеличением массы тела возрастает смертность, сокращается продолжительность жизни. При избытке массы тела на 10% смертность повышается на 8%, если масса тела превышает норму на 50% — смертность возрастает на 56%.
Проведенные нами исследования показали, что чем больше масса тела, тем более значительны различия между показателями смертности лиц с избыточной и нормальной массой тела при наличии у них других факторов риска. Так, АГ у лиц с нормальной массой тела повышает риск смерти от ССЗ в 3,5 раза, у лиц с избыточной массой тела — в 3,7 раза, а у лиц с ожирением — в 4,7 раза. Сочетание АГ и дислипопротеинемии — одно из наиболее неблагоприятных: показатель смертности от ССЗ при такой комбинации среди лиц с избыточной массой тела в 3 раза, а с ожирением в 3,5 раза больше, чем в группе с аналогичным сочетанием факторов риска и нормальной массой тела. Высокое АД, нарушенный обмен липидов и курение повышают риск смерти у людей с нормальной массой в 5,5 раза, у лиц с избыточной массой тела — в 6,2 раза, а у лиц с ожирением — почти в 8 раз.
График относительного риска смерти в зависимости от ИМТ имеет вид прямой линии для сердечно-сосудистых заболеваний, J-образной кривой — для онкологических заболеваний, и U-образной — для всех заболеваний.
Группы лиц с разными значениями ИМТ отличаются не только показателями смертности, но и сроками ее наступления. Так, среди людей с избыточной массой тела, умерших от ССЗ, средний период от момента обследования до наступления смерти составляет 14,8±0,8 года, а с ожирением III степени — 5,4±1,2 года. Таким образом, избыток массы тела влияет не только на уровень смертности, но и на продолжительность жизни.
Масса тела на 27,4% определяет смертность от ССЗ, на 22,5% — от ИБС и на 12,3% — от мозгового инсульта.
Избыточный вес является результатом дисбаланса между поступлением и затратами энергии и в 60–90% случаев обусловлен перееданием. О превалирующем значении алиментарно-конституционального фактора в развитии ожирения свидетельствует тот факт, что лишь 38,3% лиц с избыточной массой тела ведут малоподвижный образ жизни, а рационы большинства обследованных характеризуются чрезмерной калорийностью.
Сегодня существует множество клинико-эпидемиологических и экспериментальных данных о связи питания с состоянием здоровья и развитием различных заболеваний. Ведущим фактором, определяющим в Японии более низкую сердечно-сосудистую заболеваемость и лидерство в долголетии среди других стран, считают особенности питания в этой стране.
В Китае рост потребления мяса, птицы, рыбы, яиц, молока, жиров, овощей, фруктов и алкогольных напитков сопровождается повышением ИМТ среди жителей, особенно среди мужчин. Исследователи считают, что указанные изменения в питании населения способствуют повышению риска ССЗ.
Чрезмерное употребление углеводов способствует развитию АГ. Рафинированные углеводы активируют САС, усиливая экскрецию соответствующих гормонов. Кроме того, всасывание натрия в кишечнике усиливается в присутствии глюкозы, а углеводная диета может вызывать задержку воды и натрия в организме. Более того, употребление углеводов ускоряет развитие неврогенной гипертонии. Таким образом, углеводная диета в соответствующих условиях может стать дополнительным фактором риска АГ.
Высокий уровень ССЗ регистрируют в Скандинавских странах, где пища богата жирами и жирными молочными продуктами, но содержит мало овощей.
Низкая заболеваемость населения Средиземноморья в определенной степени обусловлена диетой с высоким содержанием полиненасыщенных жирных кислот.
Таким образом, можно выделить по крайней мере три обстоятельства, определяющих повышенный интерес к ожирению:
- значительное количество людей имеют избыточную массу тела или ожирение чаще всего за счет переедания;
- существует тесная связь этих факторов риска с рядом патологических процессов — атеросклерозом, ИБС, АГ, сахарным диабетом;
- наличие избыточной массы тела и ожирения сокращает продолжительность жизни людей.
Как свидетельствуют результаты проведенных нами исследований, избыточная масса тела и ожирение играют ведущую роль в формировании здоровья населения. Сочетание избыточной массы тела с АГ, курением и/или нарушенным обменом липидов в 3–4 раза повышает риск развития ССЗ с летальным исходом, а потому уменьшение массы тела при ее избытке является важной составляющей профилактики на популяционном и индивидуальном уровне.
Недостаточная физическая активность. Физическая активность — это совокупность различных моделей поведения, которая определяется как движение тела с помощью мышечной силы и затрат энергии. Она измеряется степенью превышения затрат энергии над основным обменом веществ. Регулярная физическая активность повышает физическую работоспособность или тренированность — способность осуществлять физические действия, не ощущая усталости, и возможность поддержания такой способности на протяжении жизни. Физическая тренированность является объективным показателем регулярной физической активности.
В наше время обсуждается вопрос: чем определяется уровень двигательной активности человека? Его наследственными и генетическими признаками или условиями жизни и тренировкой? Исследования показывают, что физическая активность в значительной степени зависит от функциональных возможностей индивида, уровня его физического воспитания, бытовых, природных условий, образа жизни и рода занятий.
При физической нагрузке закономерно углубляется дыхание, что увеличивает емкостный объем легких, обеспечивает повышение уровня поглощения кислорода и насыщение им крови на 15–30%. Если в состоянии покоя ткани используют 30% кислорода крови, то при физической нагрузке у нетренированных лиц — 47%, а у тренированных — 73%. При недостаточной двигательной активности снижается эффективность окислительного фосфорилирования, что приводит к накоплению продуктов неполного окисления углеводов, а это в свою очередь повреждает эндотелий сосудов и способствует развитию атеросклероза. И наоборот, под влиянием регулярных дозированных физических нагрузок повышается эластичность сосудов и уменьшается ОПСС.
Положительное влияние физических упражнений реализуется также посредством ЦНС. Физическая активность способствует созданию доминанты двигательного анализатора и функционирующих нервных центров. При этом происходит уравновешивание процессов возбуждения и торможения, появляются новые кортико-висцеральные и кортико-сосудистые связи, приводящие в равновесие нервную деятельность.
Двигательная активность способствует улучшению реологических свойств крови и состояния микроциркуляторного русла. В процессе мышечного сокращения из стенки сосудов высвобождаются простациклины — гуморальные факторы с вазодилатирующим эффектом, повышается концентрация антикоагулянтов крови и ее фибринолитическая активность.
Благодаря активизации обменных процессов при физической активности обеспечиваются нормализация липидного обмена и уменьшение массы тела.
Регулярные физические нагрузки способствуют укреплению не только скелетных, но и сердечной мышцы, повышая ее работоспособность. Тренированное сердце более адекватно реагирует на возрастающую нагрузку вследствие способности к экономизации работы миокарда. Ударный объем нетренированного сердца составляет около 50–60 см3, в то время как тренированного — 80–100 см3.
Физические тренировки имеют большое значение в неспецифической профилактике многих заболеваний сердечно-сосудистой, нервной, дыхательной систем и опорно-двигательного аппарата. Вместе с другими факторами недостаточная физическая активность является весомым и значительно распространенным фактором риска развития ССЗ.
Так, в странах Евросоюза процент лиц, физическая активность которых не превышает 3,5 ч в неделю, варьирует от 15% в Финляндии до 70% в Португалии. Четверть взрослого населения Америки вообще не имеют никаких физических нагрузок и только 23% лиц регулярно занимаются физическими тренировками.
Результаты проведенных нами эпидемиологических исследований свидетельствуют о высокой распространенности недостаточной физической активности среди населения Украины — 43,6%. Этот показатель в женской популяции превышает аналогичный у мужчин: 48,3 и 39,1% соответственно (табл. 1.7).
Распространенность недостаточной физической активности не зависит от возраста, оставаясь одинаково высокой во всех возрастных категориях.
Таблица 1.7
Распространенность недостаточной физической активности среди городского населения Украины, %
| Возраст | Мужчины | Женщины |
| 20–29 | 29,3 | 49,7 |
| 30–39 | 44,1 | 49,7 |
| 40–49 | 45,2 | 40,2 |
| 50–59 | 33,6 | 50,2 |
| 60–64 | 43,5 | 56,9 |
| Стандартизованный показатель | 39,1 | 48,3 |
Выявлено, что 40,8% мужчин и 43,5% женщин более 5 ч рабочего времени проводят в положении сидя; компенсировать недостаточную физическую активность обследованные стараются, главным образом, за счет ходьбы. Только 19,3% мужчин и 14,0% женщин занимаются утренней гимнастикой и лишь соответственно 16,5 и 7,6% — каким-либо видом спорта.
Люди, профессиональная деятельность которых связана с физической нагрузкой, значительно меньше заинтересованы в физической активности в часы досуга. Однако наибольшее профилактическое действие оказывает физическая активность в часы досуга, а не во время выполнения профессиональных обязанностей.
В последнее время физическая активность в свободное от работы время приобретает все большую популярность. Исследования свидетельствуют о достоверном увеличении удельного веса взрослого населения, регулярно занимающегося физической культурой и спортом. Тем не менее, не более 20% лиц имеют тот уровень физической активности, который рекомендуется для улучшения состояния сердечно-сосудистой системы.
Анализ 25-летней динамики распространенности недостаточной физической активности свидетельствует о достоверном увеличении в украинской популяции количества мужчин, ведущих малоподвижный образ жизни, с 18,7 до 39,1%, а женщин — с 35,7 до 48,3%, причем это касается всех возрастных групп.
Недостаточная физическая активность ассоциируется с такими патологическими состояниями, как ИБС, АГ, мозговой инсульт, ожирение, инсулинонезависимый диабет, остеопороз. Физическая нагрузка эффективна в комплексе немедикаментозной терапии и реабилитации больных с сердечно-сосудистой патологией. С помощью использования адекватной состоянию больного системы физических нагрузок можно достичь, например, снижения АД.
Наибольшее количество (более 200) исследований с целью изучения влияния физической активности на развитие различных заболеваний проведено в США, где количество смертей, связанных с малоподвижным образом жизни, составляющее около 250 тыс. в год, соотносится с уровнем смертности вследствие таких факторов риска, как АГ, дислипопротеинемия и ожирение.
Риск развития сердечно-сосудистой патологии у лиц с низким уровнем физической активности в 2 раза выше, чем у таковых с достаточным ее уровнем. По результатам исследований, у физически активных женщин риск ИБС на 60–75% ниже, чем у малоподвижных. В эпидемиологическом обследовании 6 тыс. лиц на протяжении 6 лет установлено, что у больных с ИБС с наиболее высоким уровнем физической тренированности в 4 раза ниже смертность, чем у пациентов с низкой физической работоспособностью.
Снижения общей смертности и смертности от ИБС на 27–31% можно достичь только путем повышения интенсивности физических нагрузок, причем этот эффект значительно превалирует над другими в изменении образа жизни.
Таким образом, потенциальными преимуществами физической активности для здоровья являются:
- снижение риска общей смерти у лиц, ведущих здоровый образ жизни;
- снижение риска развития ИБС и мозгового инсульта;
- снижение риска развития АГ на 35–53% и положительное влияние аэробной активности у пациентов с повышенным АД;
- улучшение соотношения липопротеидов, снижение уровня общего ХС, ТГ, повышение содержания ЛПВП в липидном спектре крови;
- нормализация баланса поступления и затрат энергии, уменьшение массы тела и профилактика ожирения;
- восстановление психологического равновесия (борьба с депрессией и стрессом);
- снижение уровня глюкозы в крови и повышение толерантности к глюкозе, снижение риска инсулинонезависимого сахарного диабета;
- снижение активности фибриногена и XII фактора свертывания крови, повышение фибринолитической активности.
В последние годы доказано, что наряду с классическими факторами риска, важную роль в патогенезе ССЗ играет воспаление. Установлено, что физическая активность (прогулки на протяжении 60 мин 3 раза в неделю) положительно влияет на его показатели.
Нерациональное питание. Питание — важная составляющая здорового образа жизни, которая, согласно оценке экспертов ВОЗ, на 68–74% определяет уровень здоровья населения. Существуют доказательства наличия связи между АГ и употреблением насыщенных жиров, поваренной соли, алкоголя.
Научные исследования свидетельствуют, что рацион с большим количеством жиров и малым количеством овощей и фруктов, рыбы, в определенной степени способствует развитию болезней системы кровообращения.
Нерациональное питание является определяющим в возникновении и развитии избыточной массы тела и ожирения, нарушений липидного обмена и толерантности к углеводам, АГ.
Питание имеет многочисленные составляющие, связанные с риском для здоровья, но наиболее важными являются их пропорции. Степень риска повышается при высоком содержании жира в рационе, особенно насыщенных жирных кислот, чрезмерном употреблении калорий и соли; снижение риска связано с достаточным потреблением сложных углеводов и пищевой клетчатки.
В проведенных исследованиях потребление большого количества фруктов и овощей способствовало снижению частоты развития стенокардии, ИМ и мозгового инсульта. Так, у лиц, находящихся по уровню потребления фруктов и овощей выше 90-го процентиля, суммарный риск развития ИБС на 15% ниже, чем у тех, кто по данному показателю находится ниже 10-го процентиля. Показано, что увеличение потребления фруктов и овощей приблизительно на 150 г/сут сопровождается снижением на 20–40% риска развития ИБС, а мозгового инсульта — на 10–25%.
Уменьшение потребления жиров и поваренной соли при увеличении количества потребляемых фруктов и овощей сопровождается умеренным снижением АД.
Тем не менее, информация о других компонентах питания, в частности с липотропным и антиоксидантным действием, немногочисленна, неубедительна и нуждается в дальнейшем изучении.
Нарушения питания, способствующие развитию заболеваний, приведены в табл. 1.8.
В оптимальном варианте питание обеспечивает организм энергией и основными нутриентами в зависимости от трудовой деятельности человека, возраста, пола, конституции, образа жизни, национальных традиций, а также климато-географических условий проживания.
Таблица 1.8
Нарушения питания, способствующие развитию болезней системы кровообращения
| Дисбаланс | Ошибки в питании |
| Энергетический | Преобладание общей калорийности пищи над энергозатратами организма |
| Жировой | Избыточное употребление ХС (>300 мг/сут)
Чрезмерное употребление общих жиров (>30% суточной калорийности) Преобладание жиров животного происхождения, дефицит растительных Соотношение полиненасыщенных и насыщенных жирных кислот <0,5 Дефицит липотропных веществ (холин, метионин, фосфолипиды, стерины, лецитин) Нарушение соотношения между полиненасыщенными жирными кислотами семейства ώ-3 и ώ-6 |
| Углеводный | Избыток рафинированных простых углеводов (>80 г/сут)
Недостаточное употребление сложных углеводов и пищевых волокон (<10 г/сут) |
| Белковый | Избыток белков (>1,2 г на 1 кг массы тела в сутки)
Преобладание белков животного происхождения над растительными (>50%) |
| Витаминный | Недостаток витаминов В, РР, фолиевой, аскорбиновой кислот, каротиноидов, токоферола, холина |
| Минеральный | Недостаток калия, магния, кальция, железа, марганца, меди, селена
Избыток поваренной соли (>10 г/сут) |
| Режима питания | Прием пищи реже 3 раз в сутки
Нерегулярность питания Переедание в вечернее время (после 20:00) |
В медицинской практике для определения качества питания населения используют показатель процентного потребления энергии, полученной от употребления жира. Согласно данным FAO (Food and Agricultural Organization), большинство населения Европы живет в странах, где этот показатель очень высок и составляет больше 35%. На протяжении последних 20 лет почти во всех странах отмечают стабильный рост потребления жиров. Наряду с этим незначительное количество клетчатки в питании населения и чрезмерное потребление сахара и соли представляют общую проблему для большинства стран.
Здоровое питание направлено на:
- снижение потребления жиров до 30% калорийности суточного рациона, но не меньше 15%, в том числе насыщенных — до 10%, полиненасыщенных — свыше 7%;
- ограничение потребления ХС пищи до 300 мг/сут;
- увеличение потребления сложных углеводов до 50–70% общей калорийности пищи и клетчатки до 27–40 г/сут за счет овощей и фруктов (не менее 400 г ежедневно);
- уменьшение потребления сахара до 10%, или 60 г/сут;
- уменьшение количества употребляемой соли до 6 г/сут;
- ограничение употребления алкогольных напитков.
Результаты проведенных нами эпидемиологических исследований по изучению фактического питания украинского населения показали, что 30,5% мужчин и 23,9% женщин нарушают режим питания, принимая пищу 2 раза в сутки, и только 5,6% питаются чаще 4 раз в день.
Эта отрицательная черта в режиме питания наиболее распространена в возрасте 25–34 лет.
Не придерживаются каких-либо ограничений в питании 79,4% мужчин и 57,9% женщин; применяют специальные диеты соответственно 20,6 и 42,1%, из них 6,3 и 18,5% — с целью уменьшения массы тела; 7,4 и 13,2% — по причине желудочно-кишечных заболеваний; 1,5 и 2,1% — в связи с сахарным диабетом и 1,8 и 3,9% — находятся на гипохолестериновой диете. При этом распространенность ИМТ и ожирения в мужской популяции составляет 46,3%, а в женской — 49,3%, а гиперхолестеринемия — соответственно 36,8 и 50,1%.
С возрастом количество лиц, соблюдающих диету, почти не меняется, в то время как частота патологических состояний, требующих коррекции питания, повышается.
Молодые женщины придерживаются диеты для уменьшения массы тела в 2,5 раза чаще, чем женщины в возрасте 55–64 лет, хотя распространенность ИМТ и ожирения среди последних в 3,4 раза больше.
Важным фактором здорового питания являются качество и количество употребляемых жиров. Нарушение соотношения животных и растительных жиров в рационе (в норме 1,0:1,0 в молодом возрасте и 0,8:1,0 в старших возрастных группах) может способствовать возникновению дислипидемии, АГ, увеличению ИМТ. Анализ показал, что для приготовления пищи подавляющее большинство населения использует растительное масло, а для бутербродов — сливочное. Смалец и другие животные жиры чаще используют лица старших возрастных групп.
Досаливают пищу 80,2% мужчин и 74,9% женщин, причем соответственно 8,5 и 4,5% всегда добавляют в блюда соль, даже не пробуя их.
Обращает на себя внимание недостаточное потребление населением свежих овощей и фруктов. Они ежедневно присутствуют в рационе лишь у 16,5% мужчин и 23,1% женщин, а каждый третий мужчина и каждая четвертая женщина потребляют их только в сезон.
Питание населения в целом характеризуется:
а) достаточным содержанием белков в рационе, большая часть из которых — животного происхождения;
б) чрезмерным употреблением жиров;
в) несбалансированностью жирных кислот в составе жирового компонента рациона вследствие чрезмерного потребления жиров животного происхождения: их соотношение составляет 0,5 в рационе мужчин и 0,7 — в рационе женщин;
г) недостаточным количеством углеводов, подавляющее большинство которых составляют простые углеводы, а именно сахар и сахаросодержащие продукты, а также крахмал;
д) недостаточным количеством витаминов А, В2, В6, РР в рационе лиц обоих полов и витамина С в рационе женщин;
е) недостаточным количеством кальция в рационе лиц обоих полов, магния, фосфора и цинка в рационе женщин;
ж) нарушениями в режиме питания, а именно: двукратный прием с продолжительными (более 6 ч) интервалами между ними, высокая энергоценность вечернего приема (до 50–60% суточной калорийности) у 30,2% обследованных.
Соотношение белков, жиров и углеводов в фактическом питании составляет 1:1,5:3,5, что существенно отличается от рекомендованного — 1:1:4 (рис. 1.7).
Употребление алкоголя. В последнее время возрастает потребление алкогольных напитков и количество связанных с этим проблем в странах Центральной и Восточной Европы, где значительную часть населения можно отнести к группе риска.
Употребление алкоголя связано с социально-демографическими, экономическими и культурными факторами. Мужчины употребляют больше алкоголя, чем женщины. Тем не менее, в некоторых странах отмечают рост употребления алкогольных напитков среди женщин и приближение его к уровню потребления мужчинами. Среди представителей обоих полов употребление алкоголя снижается с возрастом.
Совокупный медико-социальный эффект употребления алкоголя выражается в повышении общей смертности.
Употребление алкоголя и проблемы, связанные с этим, существуют очень давно. Выделяют понятия опасного и вредного для здоровья употребления алкоголя.
Опасное употребление — причинение вреда в случае злоупотребления этим: 350 г этанола и более в течение недели для мужчин и 210 г или более — для женщин.
Вредное употребление — любое употребление, которое может нанести вред психологическому или физическому состоянию человека.
Существует определенная зависимость между дозой употребляемого алкоголя и разными физическими, психологическими и психическими нарушениями, а также социальным вредом.
Употребление алкоголя повышает риск мозгового инсульта, повышает АД и ведет к застойной кардиомиопатии. Связь между употреблением алкогольных напитков и АД установлена во многих популяционных исследованиях. В целом, она имеет линейную зависимость, хотя в некоторых исследованиях отмечен пороговый эффект на уровне 50–100 мл крепких спиртных напитков в сутки. Вместе с тем выявлено положительное влияние употребления алкоголя в умеренных дозах на риск ИБС.
Установлено, что среди лиц, часто употребляющих алкоголь, достоверно выше смертность от болезней системы кровообращения по сравнению с теми, кто умеренно и редко употребляет алкогольные напитки. Смертность от ИБС на 35,5% выше среди часто пьющих; у них же на 40,0% чаще возникает мозговой инсульт.
Основным механизмом влияния алкоголя является его действие на сосудистый тонус посредством влияния на вегетативную нервную систему и эндокринный аппарат, центры головного мозга, принимающие участие в регуляции сердечно-сосудистой деятельности, повышение сосудистой проницаемости. Алкоголь способен увеличивать свертываемость крови, влияя на ее антитромбиновую активность, повышая концентрацию фибриногена и показатель гематокрита, изменяя структуру и активность кровяных пластинок.
Психоэмоциональные факторы риска. Наравне с традиционными факторами риска — АГ, дислипидемия, курение, избыточная масса тела и недостаточная физическая активность, важную роль в развитии болезней системы кровообращения играют психоэмоциональные и социальные факторы. Взаимосвязь этих факторов риска и ССЗ издавна является предметом внимания ученых, но только в последние годы после завершения длительных проспективных исследований были получены доказательства того, что нарушения эмоциональной сферы человека являются независимыми факторами риска ИБС и АГ.
Среди таких нарушений — действие острой психической травмы, хроническое психоэмоциональное перенапряжение, неблагоприятные жизненные события и изменения, психологические характеристики людей (тип поведения, темперамент, черты характера). В медицинской литературе психоэмоциональные и социальные факторы обобщены под термином «стресс» или «психоэмоциональное напряжение», к которым относят депрессию, тревогу или их сочетание, получившее название тревожно-депрессивных состояний.
Среди основных источников стресса выделяют социальную и правовую незащищенность населения, неудовлетворенность материальным положением и условиями проживания, неуверенность в будущем. К группам населения с наиболее высоким уровнем психоэмоционального напряжения относят женщин, лиц в возрасте после 40 лет, людей с высшим образованием, разведенных, пенсионеров, безработных, а также лиц с низкой самооценкой. Представители этих групп имеют повышенную потребность в получении психологической помощи.
Изучение психосоциальных факторов риска имеет большую историю. Еще в 1868 г. немецкий врач Von Busch отметил, что громко говорящие лица, чрезмерно углубленные в свою работу, имеют склонность к сердечным приступам. В начале ХХ в. W. Osler охарактеризовал больных с грудной жабой как сильных, энергичных, уверенных в себе, имеющих напряженную и эмоционально насыщенную работу. В 50-е годы ХХ в. M. Friedman и R. Rosenman описали психологический тип А, соответствующий «портрету коронарного больного», который в дальнейшем уточнялся и дополнялся: это люди с ускоренным темпом жизни, амбициозные, способные энергично продвигаться по службе, агрессивные, постоянно занятые на работе и дома, недовольные завершенной работой, с ощущением недостатка времени, неумением и нежеланием отдыхать.
В проспективном исследовании при участии 3,5 тыс. практически здоровых мужчин установлено, что лица с поведенческим типом А в возрасте 30–49 лет болеют ИБС в 6,5 раза, а в возрасте 50–59 лет — в 1,9 раза чаще, чем мужчины с типом Б. В наше время в исследованиях с использованием метода коронарографии доказана взаимосвязь типа поведения А с развитием атеросклеротических изменений коронарных сосудов.
Поведение типа А, даже при отсутствии клинических признаков ИБС, ассоциируется с гиперактивностью симпатической нервной системы, повышением АД, уровня липидов крови, атеросклеротической облитерацией коронарного русла, повышением коагуляционного потенциала, то есть со многими звеньями патогенеза ИБС.
Во многих исследованиях установлено, что враждебность является независимым фактором риска ИБС и влияет на смертность от нее.
Рост сердечно-сосудистой заболеваемости во многих странах в последние десятилетия в определенной степени связан с психосоциальным неблагополучием в современном обществе. Социальное неблагополучие непременно ассоциируется с повышением уровня эмоционального стресса, что в свою очередь приводит к увеличению количества депрессивных и тревожных нарушений у населения. За последние 30 лет количество больных с депрессивными нарушениями увеличилось более чем в 17 раз и по прогнозам ВОЗ к 2020 г. среди 10 ведущих причин инвалидности и смертности депрессия займет 2-е место, уступая лишь ИБС. Распространенность депрессий в популяциях разных стран составляет 3–6% в зависимости от используемых исследователями критериев.
Наличие взаимосвязи между депрессией и развитием ИБС доказана скандинавским проспективным исследованием, в котором на протяжении 27 лет наблюдения установлено, что заболеваемость ИБС и ИМ в 1,7 раза выше у людей с депрессией по сравнению с лицами без нее. Результаты продолжительных эпидемиологических исследований в США и Японии убедительно показали, что наличие депрессии в 2 раза повышает риск развития мозгового инсульта, особенно ишемического.
У больных ИБС депрессию выявляют значительно чаще, чем в среднем в популяции: распространенность ее среди этих пациентов составляет около 20%. После перенесенного ИМ или операции АКШ психоэмоциональные нарушения выявляют у каждого третьего, а после инсульта — у каждого второго больного.
Уровень смертности больных, перенесших ИМ, с сопутствующей депрессией, в 3–6 раз выше, чем у больных без нее. Депрессия является независимым предиктором смерти у больных ИБС. Психоэмоциональные нарушения повышают риск внезапной коронарной смерти не только у больных, но и у здоровых лиц.
Несмотря на клиническое значение, в большинстве случаев депрессия своевременно не диагностируется и не лечится. Трудности в выявлении депрессии обусловлены тем, что такие депрессивные симптомы, как астения, снижение настроения, апатия, нарушение аппетита и сна часто расценивают как естественную психологическую реакцию больного на основное заболевание.
Депрессия почти всегда сопровождается тревожными симптомами, значительно повышающими риск развития ИБС и обусловливающими ее тяжесть. О связи традиционных факторов риска и тревожно-депрессивных состояний свидетельствует тот факт, что среди больных с АГ распространенность последних достоверно выше, чем у лиц с нормальным уровнем АД; у пациентов с тревожно-депрессивными состояниями частота АГ, абдоминального ожирения и других факторов риска выше. Проведенное в США исследование при участии 3 тыс. лиц с нормальным АД показало, что высокий уровень тревоги и депрессии у людей в возрасте 45–64 лет является независимым фактором риска развития АГ независимо от расы.
Известно, что женщины по сравнению с мужчинами характеризуются большим уровнем стресса и повышенной реакцией на него, у них в 1,5–2,0 раза чаще возникают различные депрессивные нарушения. Установлено, что депрессивный эпизод хотя бы 1 раз на протяжении жизни отмечают у 20% женщин и только у 10% мужчин. Это соотношение 2:1 в заболеваемости депрессией не зависит от расовой и этнической принадлежности, экономического статуса и возраста.
Большая распространенность психоэмоциональных нарушений у женщин обусловлена биологическими особенностями женского организма, а также психологическими и социальными факторами.
Среди механизмов повышенной склонности лиц с эмоциональными нарушениями к развитию ССЗ выделяют поведенческие (курение, употребление алкоголя, несоблюдение рекомендаций врача, недисциплинированность в лечении) и патофизиологические. Среди последних, во-первых, — гиперактивность гипоталамо-гипофизарно-надпочечниковой системы индуцирует АГ, гиперхолестеринемию, гипертриглицеридемию, гипергликемию, инсулинорезистентность и ожирение. Второй патофизиологический механизм связан со свертывающей системой крови — у больных с депрессией повышены реактивность тромбоцитов, уровень внутриклеточного свободного кальция, фибриногена и фактора VII, способствующих тромбообразованию. Третий механизм — нарушение эндотелиальной функции и вследствие этого наличие повышенного риска развития атеросклеротического процесса.
Проведенное нами исследование среди женщин в возрасте 20—64 года с использованием госпитальной шкалы тревоги и депрессии (HADS), разработанной A.S. Zigmond и R.P. Snaith для скринингового выявления этих состояний, определило признаки тревожно-депрессивных состояний у 53,9% обследованных, причем у 31,7% лиц они имели субклинический характер, а у 22,2% — клинически выраженный (табл. 1.9).
Таблица 1.9
Распространенность тревожно-депрессивных состояний в женской популяции, %
| Возраст, лет | Тревожно-депрессивные состояния | ||
| Субклинически выраженные | Клинически выраженные | Все | |
| 20–24 | 26,2 | 12,6 | 38,8 |
| 25–34 | 24,1 | 14,1 | 38,2 |
| 35–44 | 29,9 | 21,9 | 51,8* |
| 45–54 | 37,4 | 23,3 | 60,7* |
| 55–64 | 35,5 | 31,6* | 67,1* |
| Стандартизованный показатель | 31,7 | 22,2 | 53,9 |
*р<0,001 по сравнению с возрастной группой 20–34 лет.
Тревожно-депрессивные состояния достоверно больше распространены среди женщин с низким уровнем образования (62,1%) и у женщин-вдов (72,2%).
Распространенность тревожно-депрессивных состояний повышается с возрастом от 38,8% в возрасте 20–24 лет до 67,1% — в 55–64 года.
Нами установлено, что у женщин с признаками тревожно-депрессивных состояний достоверно чаще регистрируется АГ, избыточная масса тела и нарушения липидного обмена (рис. 1.8).

Среди лиц с клинически выраженными состояниями, то есть с максимальными значениями данных HADS (13–21 балл), относительный риск возникновения гипертриглицеридемии в 2,7 раза, ожирения в 2,2 раза, АГ в 1,7 раза, гиперхолестеринемии в 1,6 раза выше, чем у лиц с минимальными значениями HADS (0–4 балла). Относительный риск возникновения ИБС у женщин с клиническими тревожно-депрессивными состояниями составляет 2,1; ИМ — 2,0.
Таким образом, распространенность тревожно-депрессивных состояний в неорганизованной женской популяции не уступает по частоте традиционным факторам риска ССЗ. Результаты исследований свидетельствуют о наличии у лиц с признаками тревожно-депрессивных состояний АГ, избыточной массы тела и нарушений липидного обмена.
Для повышения эффективности профилактических мероприятий необходимо контролировать не только хорошо известные факторы риска, но и выявлять и корригировать психоэмоциональные нарушения.
ЛИТЕРАТУРА
- Борьба с артериальной гипертонией (1996) Пример комитета экспертов ВОЗ, Женева.
- Всемирная декларация и план действий в области питания (1992) Продовольственные и сельскохозяйственные организации ООН (ФАД), WHO, Geneva: 19.
- Давиденко Н.В., Смирнова І.П., Горбась І.М., Кваша О.О. (2002) Нераціональне харчування — ризик для здоров’я. Укр. терапевт. журн, т. 4, № 3: 26-29.
- Дисліпідемії: діагностика, профілактика та лікування (2007) Метод. рекомендації, Київ.
- Калинина А.М., Чазова Л.Ц., Павлова Л.И. (1996) Влияние многофакторной профилактики ишемической болезни сердца на прогноз жизни. Кардиология: 22-27.
- Кваша О.О., Малацківська О.В. (2005) До проблеми вторинної профілактики артеріальної гіпертензії. Охорона здоров’я України, № 3–4: 36-40.
- Кулага Э.А. Распространенность избыточной массы тела и показатели смертности у мужчин в возрасте 40–59 лет, проживающих в Киеве (по данным проспективного исследования). Укр. кардиол. журн., 2005, № 6: 106-111.
- Малацківська О.В., Горбась І.М. (2005) Зв’язок між традиційними факторами ризику розвитку серцево-судинних захворювань та тривожно-депресивними станами у жінок. Укр. кардіол. журн., № 2: 97-100.
- Оганов Р.Г., Ольбинская Л.И., Смулевич А.Б. и соавт. (2004) Депрессии и расстройства депрессивного спектра в общемедицинской практике. Результаты программы КОМПАС. Кардиология; 1: 48-54.
- Рацион питания и предупреждение хронических заболеваний (2003) Пример совместного консультативного совещания экспертов ВОЗ/ФАД. Женева: 108-126.
- Смулевич А.Б. (2003) Депрессии при соматических и психических заболеваниях.
- Федоров Б.М. (1990) Стресс и система кровообращения. М., Медицина.
- 1999 Word Health Organization — International Society of Hypertension Guidelines for the management of hypertension (1999) J. Hypertens, 17: 151-183.
- Anderson P. et al. (1993) The risk of alcohol. Addiction, № 88: 1493-1508.
- Bobak M. (2003) Relative and absolute gender gap in allcause mortality in Europe and the contribution of smoking. Eur J Epidemiol., Vol. 18: 15-18.
- CINDI dietiry guide (2000) WHO: 32.
- Critchley J.A., Capewell S. (2003) Mortality risk reduction associated with smoking cessation in patients with coronary heart disease: a systematic review. JAMA, Vol. 290: 86-97.
- Diet, nutrition and prevention of chronic diseases: report of WHO study Group (1990) WHO Technical Report Series, № 724, Geneva: 203.
- Doll R., Peto R., Boreham J., Sutherland J. (2004) Mortality in relation to smoking: 50 year’ observations on male British doctors. BMJ, Vol. 328: 1519-1528.
- European Guidelines on Cardiovascular Disease Prevention in Clinical Practice (2003) Eur. H. J., 24 (17): 1601-1610.
- Ezatti M., Henley S.J., Thun M.J., Lopez A.D. (2005) Role of smoking in global and regional Cardiovascular mortality. Circulation, 115: 489-497.
- Ezatti M., Lopez A.D. (2004) Regional, disease specific patterns of smoking-attributable mortality in 2000. Tobacco Control., 13: 388-395.
- Fletcher G.F., Balady G.J., Vogel R.A. (2002) 33rd Bethesda Conference: Preventive Cardiology: How Can We Do Better? JACC, 40 (4): 579-651.
- Frasure-Smith N., Lesperance F., Talajic M. (1995) Depression and 18-month prognosis after myocardial infarction. Circulation, 91: 999-1005.
- Gidron Y., Davidson K. (1996) Development and preliminary testing of a brief intervention for modifying CHD-predictive hostility components. J. Behav. Med, 3: 203-220.
- Houpkins P.H., Williams R.R. (1981) A survey of 246 suggested coronary risk factors. Atherosclerosis, 40, № 1: 52.
- Jolliffe J.A., Rees K., Taylor R.S. et al. (2003) Exercise-based rehabilitation for coronary heart disease (Cochrane Review). The Cochrane Library; Issue I (Oxford: Update Software).
- Libby P., Ridker P.M., Maseri A. (2002) Inflammation and atherosclerosis. Circulation, 105: 1135-1143.
- Massie B.M. (2002) Obesity and heat failure-risk factor or mechanism? N. Engl. J. Med., 347, № 5: 358-359.
- McGinnis M.J., Foege W.H. (1993) Actual causes of death in the United States. J. Am. Med. Assoc., 270: 2207-2212.
- Myers J., Prakash M., Froelicher V. et al. (2002) Exercise capacity and mortality among men referred for exercise testing. New Engl. J. Med., 346: 893-801.
- Physical Activity and Health (1996) A Report of the Surgeon General. U.S. Department of Health and Human Services. Centres for Disease Control and Prevention. National Centre for Chronic Disease Prevention and Health Promotion. The President’s Council on Physical Fitness and Sport.
- Radke P.W., Schunkert H. (2006) Public smoking ban: Europe on the move. Eur Heart J., 27, № 20: 2385-2386.
- Scragg R., Stewart A., Jackson R. et al. (1987) Alcohol and exercise in myocardial infarction and sudden coronary death in men and women. Am. J. Epidemiol., 126: 77-85.
- The ICD — 10 classification of mental and behavioural disorder: clinical descriptions and diagnostic guidelines (1992) Geneva. WHO.
- Thompson G.R. (1989) A Handbook of hyperlipidaemia London: 236.
- Wood D., De Backer G., Faergeman O. et al. (1998) Prevention of CHD in clinical practice. Recommendations of the second Joint Task Force of European and other Societies on coronary Prevention. Eur. Heart J., № 19: 1434-1503.