Краткий алгоритм своевременной диагностики ОА
1. Анализ анамнеза: учет наследственного фактора, травм, воспалительных и метаболических поражений суставов, вибрационного фактора, занятий спортом, характера трудовой деятельности.
2. Оценка ортопедического статуса: плоскостопие, осанка, деформации скелета.
3. Нейроэндокринный статус, региональные нарушения кровообращения.
4. Характер течения суставного синдрома: медленное постепенное развитие.
5. Локализация поражений: суставы нижних конечностей, кистей, позвоночника.
6. Клиническая оценка суставного синдрома:
- боль «механического» типа, увеличивается при нагрузках и уменьшается в покое;
- наличие периодических «блокад» сустава;
- деформация сустава обусловлена, в первую очередь, костными изменениями.
7. Характерные рентгенологические изменения: субхондральный остеосклероз, сужение суставной щели, внутрикостные кисты, остеофитоз.
8. Отсутствие патологических изменений в гемограмме, синовиальной жидкости (при отсутствии реактивного синовита).
9. Проведение дифференциальной диагностики с приведенными ниже артропатиями.
Дифференциальный диагноз. Наиболее часто дифференцируют ОА и артриты различного происхождения — ревматоидный, инфекционный, метаболический.
1. Ревматоидный артрит (табл. 110). ОА коленных суставов и мелких суставов кистей (узлы Гебердена и/или Бушара) нередко осложняется вторичным синовитом, который в ряде случаев может рецидивировать, что требует дифференциальной диагностики с PA.
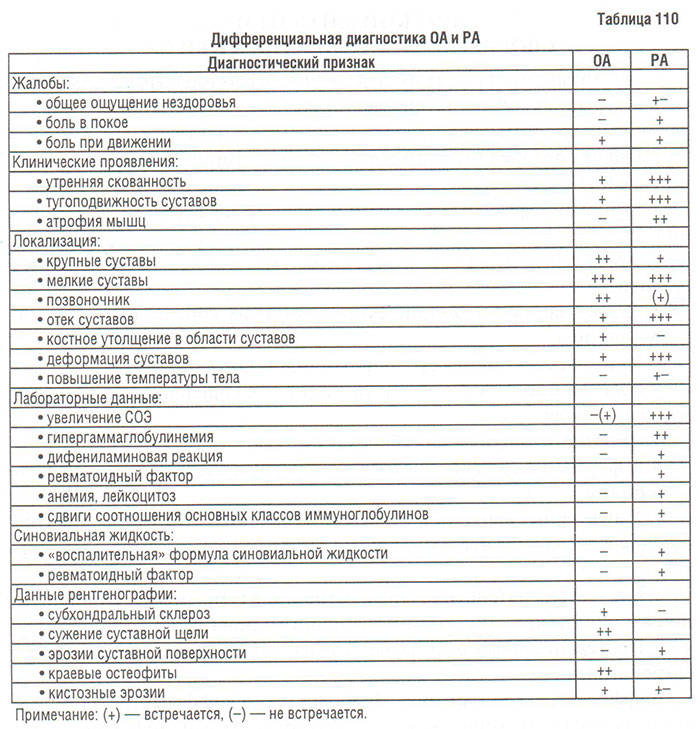
Для ОА характерно постепенное, иногда незаметное, начало заболевания, начало РА — чаще острое или подострое. ОА чаще выявляют у женщин с гиперстеническим типом телосложения.
Утренняя скованность при ОА выражена слабо и не превышает 30 мин (обычно 5–10 мин).
Для ОА характерен «механический» характер болевого синдрома: боль возникает/усиливается при ходьбе и в вечерние часы и уменьшается в покое. Для РА характерен «воспалительный» характер болевого синдрома: боль возникает/усиливается в покое, во второй половине ночи и в утренние часы, уменьшается при ходьбе.
Для РА характерно преимущественное поражение мелких суставов кистей и стоп, причем патогномоничным является артрит пястно-фаланговых и проксимальних межфаланговых суставов кистей. ОА чаще поражает дистальные межфаланговые суставы (узлы Гебердена); поражение пястно-фаланговых суставов не характерно для ОA. При нем преимущественно поражаются крупные суставы, несущие наибольшую физическую нагрузку, — коленные и тазобедренные.
Большое значение в дифференциальной диагностике ОА и РА имеет рентгенологическое исследование. На рентгенограммах суставов, пораженных ОА, обнаруживают признаки разрушения суставного хряща и повышенного репаративного ответа: склероз субхондральной кости, краевые ОФ, субхондральные кисты, сужение суставной щели. Иногда ОА мелких суставов кистей протекает с эрозированием суставных краев, что затрудняет дифференциальную диагностику.
При ОА не развиваются деформации, характерные для РА. При ОА редко и незначительно повышается уровень острофазовых реактантов (СОЭ, СРБ и др.), для него не характерно обнаружение ревматоидного фактора (РФ) в сыворотке крови.
2. Инфекционные артриты (септический, туберкулезный, урогенитальный) могут быть отграничены ввиду их четкой клинической картины (острое начало, быстрое развитие и течение, резкая боль и выраженные экссудативные явления в суставах, гектическая лихорадка, сдвиг формулы крови, эффект этиотропной терапии).
3. Метаболические (микрокристаллические) артриты/артропатии. Так, для подагрического артрита характерны острые, приступообразные суставные эпизоды, проявляющиеся высокой местной активностью, локализация процесса в плюснефаланговом суставе I пальца стопы, четкие рентгенологические изменения (табл. 111).

Особого внимания и дифференциальной диагностики заслуживают случаи, когда у больного с хронической подагрой определяются клинические и рентгенологические признаки вторичного ОА. Нередко этим больным ошибочно устанавливают диагноз первичного ОА, а подагрические приступы, особенно при подостром их течении, трактуются как рецидивирующий реактивный синовит. При этом необходимо учитывать, что боль при первичном деформирующем артрозе имеет «механический» характер, обострения синовита протекают мягче, быстро исчезают в покое, отсутствуют тофусы и характерные рентгенологические признаки — «пробойники».
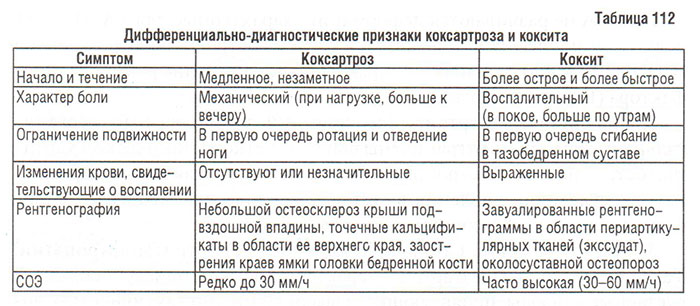
Особенно затруднительна дифференциальная диагностика коксартроза и коксита в ранней стадии. Приведенные диагностические признаки позволяют разграничить эти заболевания (табл. 112).
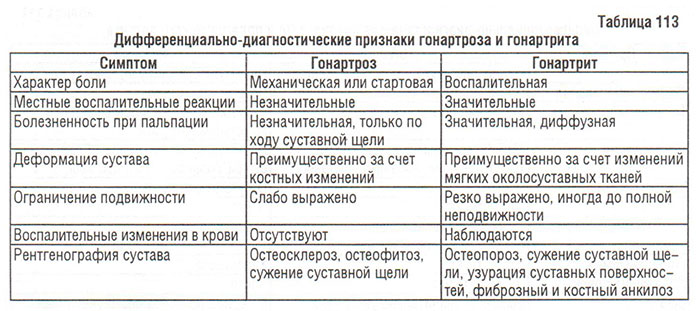
Часто возникают проблемы при дифференциальной диагностике гонартроза с реактивным синовитом и изолированного артрита коленного сустава (особенно при развитии вторичного ОА). Принимая во внимание характер болевого синдрома и рентгенологические признаки, важно отмечать и различную выраженность локальных воспалительных реакций, ограничение движений, а также специфический характер деформаций сустава (табл. 113).
ОА коленных и некоторых других суставов иногда трудно отличить от периартритов, которые имеют такую же локализацию и течение без выраженных воспалительных изменений.
В этих случаях имеют значение клинико-рентгенологические особенности периартритов:
- боль только при определенных движениях, связанных с участками пораженного сухожилия (например, преимущественно отведение руки при плечелопаточном периартрите);
- ограничение только активных движений, тогда как пассивные остаются в полном объеме;
- ограниченная болезненность при пальпации (т.е. наличие болевых точек);
- отсутствие признаков поражения данного сустава на рентгенограммах;
- наличие кальцификатов в мягких периартикулярных тканях и периоститов (см. также раздел «Ультразвуковое исследование суставов при ОА»).
Приложение
Памятка больному остеоартрозом
Суставы человека — чудесные анатомические образования. Какой рукотворный аппарат может существовать и работать десятки и десятки лет? Чтоб лучше оценить работу такого замечательного устройства, как суставы, рассмотрим следующие факты. Если масса тела человека составляет 50 кг, при каждом шаге на его коленный сустав приходится нагрузка более 150 кг.
Большинство людей делают в среднем более 8000 шагов в день, это означает, что коленный сустав должен амортизировать нагрузку более 600 000 кг. Если масса тела человека, который в течение дня делает указанное количество шагов, составляет 75 кг, его коленный сустав амортизирует нагрузку более 900 000 кг. Теперь можно себе представить, какую нагрузку амортизирует коленный сустав атлета или человека, занимающегося тяжелым физическим трудом. Неудивительно, что, несмотря на прочность, коленный сустав уязвим, подвержен травмам и болезням.
Остеоартроз — одно из самых распространенных заболеваний суставов, при котором поражается хрящ, покрывающий соприкасающиеся костные структуры внутри сустава. Точная причина его развития неизвестна. Наиболее вероятными считаются две причины — наследственная предрасположенность (наследуется дефект структуры суставного хряща) и чрезмерная микротравматизация тканей сустава (например, при избыточной массе тела у лиц некоторых профессий и др.). В результате хрящ изнашивается, истончается, а в подлежащей кости образуются остеофиты — так называемые шипы. Чаще всего поражаются суставы, несущие наибольшую статическую (коленные, тазобедренные и суставы позвоночника) или динамическую (некоторые суставы кисти) нагрузку.
Наиболее характерным симптомом остеоартроза является боль в суставе при длительном стоянии, ходьбе, беге, которая проходит в состоянии покоя. Для остеоартроза коленных суставов характерна боль, возникающая при спуске по лестнице. У больных с остеоартрозом суставов кистей пальцы приобретают характерную «узловатость». Сегодня это заболевание полностью не излечивается, однако при регулярном лечении и соблюдении определенных правил жизнедеятельности можно замедлить и даже приостановить прогрессирование болезни.
Пациент, страдающий остеоартрозом, должен тщательно выполнять рекомендации врача. Лечение обычно включает прием обезболивающих препаратов, правильное сочетание отдыха и физических упражнений, что является чрезвычайно важным для поддержания функционирования пораженных суставов. Необходимо помнить, что обезболивающие препараты больным с остеоартрозом назначают для облегчения боли, а не для того, чтобы они подвергали свои суставы еще большей нагрузке. Не следует стоять на коленях во время уборки квартиры, задвигать коленями выдвижные ящички и закрывать двери и др.). Необходимо избегать длительных вертикальных статических нагрузок на суставы, т.е. не надо долго стоять, надо стараться присесть, если предполагается такая возможность. Не следует бежать к автобусу, лучше медленно подойти к остановке, присесть на скамейку и подождать следующего. При ходьбе не стоит спешить, делать быстрых поворотов и остановок, идти по неровной дороге. По возвращении домой надо отдохнуть на высоком стуле с подлокотниками или кресле, чтобы, вставая после отдыха, Вы могли помочь себе руками.
Рекомендуется избегать переохлаждения конечностей и использовать такие процедуры, как горячие обертывания, горячие ванны, сухое тепло. Для укутывания коленных суставов подойдут старые шерстяные вещи.
Если участковый врач диагностировал у Вас остеоартроз тазобедренных суставов, как можно быстрее постарайтесь посетить ортопеда. К сожалению, это наиболее неблагоприятный вариант заболевания, характеризующийся быстрым прогрессированием. Поэтому наиболее радикальным методом лечения в этом случае является пpoтeзиpoвaниe. «Новый» сустав даст Вам возможность вновь в полной мере ощутить удовольствие от возможности самостоятельно передвигаться без боли и использования дополнительных приспособлений. Если же операция по каким-либо причинам откладывается, помните, что единственным способом замедлить прогрессирование остеоартроза тазобедренного сустава является изменение образа жизни. Прежде всего при ходьбе всегда используйте трость, она разгрузит сустав на 50%. Распределяйте статические (стояние) и статико-динамические (ходьба) нагрузки в течение дня так, чтобы максимально снизить нагрузку на пораженный сустав.
Иногда после чрезмерных нагрузок, инфекционных заболеваний, переохлаждения и т.д. пораженный сустав может увеличиваться в размерах («распухать»), кожа над ним становится горячей, боль усиливается, возникает при малейшем движении, а иногда и в покое. Эти симптомы свидетельствуют о развитии воспаления в суставе и скоплении в нем жидкости. Это серьезная проблема, не следует ждать ее самостоятельного разрешения и заниматься самолечением, а надо немедленно обратиться к врачу. Откладывание визита к специалисту может привести к необратимым изменениям в некоторых структурах внутри сустава, что будет способствовать затяжному или лишь частичному разрешению этого воспаления, его частым и длительным обострениям.
У лиц с избыточной массой тела ее нормализация будет способствовать уменьшению боли в суставах. Рекомендуется исключить из ежедневного рациона легкоусвояемые углеводы (сахар, сдоба, картофель, рис, шоколад и др.), жирные сорта мяса и животный жир.
Физические упражнения чрезвычайно важны для пациентов с любой патологией коленного сустава. Особое значение в лечении остеоартроза уделяют укреплению четырехглавой мышцы бедра, расположенной на его передней поверхности, осуществляющей разгибание коленного сустава и стабилизирующей его. Выполнение упражнений на укрепление этой мышцы приводит к значительному уменьшению боли в суставе. Необходимо помнить, что при остеоартрозе любые упражнения нужно выполнять только в положении сидя или лежа.
На задней поверхности бедра находится группа мышц, сгибающих колено. Обычно эти мышцы значительно сильнее четырехглавой мышцы, разгибающей колено и выпрямляющей ногу. Вот почему при травме или воспалении коленного сустава нижняя конечность стремится согнуться, так как мышцы — сгибатели бедра в этом случае формируют постоянную сгибательную контрактуру.
Для предупреждения контрактуры мышц-сгибателей полезно выполнять упражнение по растягиванию ахиллового (пяточного) сухожилия.
Встаньте на расстоянии 40 см от стены (или шкафа), стопы плотно прилегают к полу, колени разогнуты; обопритесь вытянутыми руками о стену; согните руки в локтях, постарайтесь коснуться грудью стены, затем вернитесь в исходное положение. При выполнении этого упражнения растягиваются ахиллово сухожилие, икроножные мышцы ц мышцы — сгибатели бедра. Еще одно упражнение по укреплению мышц — сгибателей коленного сустава: исходное положение — лежа на животе; медленно сгибайте и разгибайте ноги в коленных суставах. Это упражнение желательно выполнять с грузами-браслетами на голеностопных суставах.
Правильно организованная программа лечебной гимнастики — важнейшая часть реабилитационных мероприятий при остеоартрозе после перенесенного воспаления сустава. Если в процессе выполнения у Вас возникают неожиданные сложности, Вы не можете удержать равновесие или не отмечаете улучшения, проконсультируйтесь у своего врача.
Пассивные упражнения — первая ступень восстановительного периода, так как они не требуют усилий со стороны пациента. Ассистент (медицинская сестра, физиотерапевт) сгибает и разгибает нижнюю конечность пациента настолько, насколько позволяют коленный сустав и расслабленные мышцы.
Полуактивные упражнения — следующая ступень. С помощью ассистента Вы (активно) сгибаете и разгибаете конечность в коленном суставе.
Активные упражнения выполняют без чьей-либо помощи. Существуют два типа активных упражнений: изометрические и изотонические.
Изометрические упражнения используются как переходные между полуактивными и активными изотоническими упражнениями. При их выполнении Вы напрягаете и расслабляете различные группы мышц, при этом конечность остается неподвижной. Для их выполнения Вы должны упереться стопами в неподвижный объект (стену, шкаф, кровать) и напрягать противоположные группы мышц, осуществляющие сгибание-разгибание ног в коленных суставах, или прижимать обе конечности плотно друг к другу под разным углом. Проконсультируйтесь у врача или физиотерапевта по поводу того, какой спортивный инвентарь можно использовать для выполнения этих упражнений.
Изотонические упражнения подразумевают активные движения тела. Описанные ниже упражнения помогут Вам укрепить коленные суставы. Врач посоветует Вам, какие из них следует выполнять, а также может рекомендовать дополнительные упражнения.
1. Исходное положение — лежа на спине, ноги согнуты в коленях. Опустите согнутые ноги на пол сначала влево, затем вправо и вернитесь в исходное положение.
2. Исходное положение — лежа на спине. Приподнимите прямую ногу на 50–70 см над полом и верните в исходное положение.
3. Исходное положение — сидя на столе, одна нога свободно свисает, другая — лежит на стуле, стоящем рядом, под коленные суставы подложите валик из полотенца. Приподнимите ногу, лежащую на стуле, на 10–20 см и верните в исходное положение.
4. Исходное положение — сидя на полу, упор руками сзади. Разведите выпрямленные ноги так, чтобы между коленными суставами было расстояние 35–40 см и свяжите ноги ремнем или веревкой над коленными суставами. Старайтесь максимально развести ноги в стороны, преодолевая сопротивление ремня или веревки.
5. Исходное положение — лежа на спине. Не отрывая пятки от пола, согните ногу в коленном суставе и подтяните пятку к ягодице, верните в исходное положение.
6. Исходное положение — лежа на спине. Согните ногу в коленном суставе и руками прижмите ее к животу, верните в исходное положение.
7. Исходное положение — лежа на спине. Максимально разведите прямые ноги и вновь сведите.
8. Исходное положение — лежа на спине, ноги разведены так, что между пятками расстояние 25–30 см. Поверните стопы внутрь, постарайтесь соприкоснуться большими пальцами, затем максимально поверните стопы наружу и постарайтесь коснуться мизинцами пола.
Как часто Вы можете выполнять эти упражнения? Наиболее разумная рекомендация — выполнять их до появления на следующее утро ощущения легкой скованности и болезненности в мышцах, но так, чтобы суметь выполнить их снова. Более точный совет Вам даст врач. Усложняйте упражнения постепенно, не перегружайте суставы. Попробуйте делать теплые укутывания коленного сустава или всей конечности перед выполнением упражнений.
Плавание — это не только прекрасный вид спорта для укрепления мышцу, это прекрасный способ разгрузить, дать отдых суставам нижних конечностей и позвоночника. В бассейне Вы можете делать специальные упражнения для коленного сустава. Например, ходьба в воде, достающей Вам до бедра или до талии (Вы получаете дополнительную нагрузку за счет сопротивления воды). При этом старайтесь идти, не сгибая колени и максимально поднимая ноги («гусиная походка»), что значительно укрепит четырехглавую мышцу бедра.
Езда на велосипеде — очень полезный вид спорта при остеоартрозе: с одной стороны, укрепляются и становятся более эластичными мышцы нижней конечности, с другой — коленные суставы не испытывают такой нагрузки на стопу, как при беге или быстрой ходьбе.
Важным моментом является высота сиденья велосипеда. Нужно, чтобы при вращении педалей ноги в коленных суставах сгибались незначительно. Для определения необходимой высоты сиденья велосипеда его надо сначала поднять так, чтобы нога повисла, не доставая до педали, затем немного опустить.
Если в велосипеде есть устройство для переключения скоростей, оптимальной скоростью езды для больного с остеоартрозом является 80 оборотов в 1 мин. Если после езды на велосипеде появилась боль в суставах, то надо приподнять сиденье на пару сантиметров. Располагать ступни на педалях необходимо так, чтобы стопа была повернута слегка внутрь. Перед ездой следует сделать разминку и упражнения на растягивание мышц. Необходимо помнить, что езда на высокой скорости в холодную погоду — дополнительный охлаждающий фактор, поэтому одеваться надо теплее.
Некоторые приспособления для защиты коленных суставов
1. «Грелка для колена». Коленные суставы не должны переохлаждаться. Для этого используйте грелку, специальные наколенники, которые можно купить в аптеке либо изготовить самому из старых теплых вещей.
2. Эластические чулки, бинт и повязка помогут Вам при нестабильности коленного сустава. Однако их не рекомендуется использовать при развитии воспаления в суставе, после операции и травмы, сопровождающихся припухлостью сустава, так как это может привести к ухудшению снабжения тканей кровью.
3. Трость — простое, но очень полезное приспособление. При выборе трости необходимо учитывать следующее:
- Убедитесь в том, что она достаточно прочна. Если Вы тучный человек, Вам нужна более крепкая трость.
- На конце трости должен быть наконечник, предотвращающий ее скольжение.
- Трость должна подходить Вам по длине (локоть должен быть согнут на 10°, когда Вы опираетесь на трость). Не пользуйтесь чужими тростями.
- Убедитесь в том, что ручка трости удобна и сама трость не тяжела для Вас.
- При ходьбе трость держите в руке, противоположной больной ноге.
4. Костыли. Их цель — уменьшить нагрузку массы тела на суставы. Костыли должны быть удобными, подходить Вам по длине, не должны скользить.