В современных условиях работа врача непосредственно связана с работой лаборатории (как и других вспомогательных служб). Попадая к врачу, результаты лабораторных исследований требуют критической оценки.
Каждый лабораторный параметр определяют независимо от других. Чем больше тестов проведено, тем больше вероятность, что хотя бы один из них непрогнозируемо для врача окажется вне так называемой нормы. По нашему опыту в консультативно-диагностическом отделении многопрофильной больницы на 1000 коек из всех многофакторных биохимических анализов крови на автоматическом анализаторе изменения выявлены в 12% показателей. Из них половина не соответствовала диагнозу, не изменяла диагноз и не сказывалась на лечении.
Определение нормы затруднено индивидуальными особенностями человека: возраст, пол, характер питания, принимаемые препараты, зависит от времени суток и даже от положения тела. Так, при переходе пациента из положения стоя в положение лежа увеличивается объем плазмы крови, а это снижает концентрацию недиффундирующих соединений. Вероятность ошибки при ручном выполнении анализа ниже, чем при автоматическом, поскольку в аппаратах могут сохраниться следы прежних образцов. Артифициальные ошибки включают низкий уровень глюкозы крови при высоком лейкоцитозе, низкий уровень натрия в сыворотке крови при гиперлипидемии, высокая концентрация креатинина в сыворотке крови при диабетическом кетоацидозе (ацетоацетат дает ложноположительные реакции на креатинин в автоматизированных системах). Поэтому все нижеприведенные показатели не могут быть абсолютным правилом, а служат только целям информации.
35.1. Биохимические исследования
1.1. Азотистые вещества
1.1.1. Аммиак
Уровень в крови определяют резорбцией в кишечнике, разложением белка микроорганизмами, разрушением аммиака в печени, наличием внепеченочных путей кровообращения (портокавальные шунты). Определение необходимо при подозрении на печеночную кому (в том числе и при врожденных нарушениях обмена), но как контроль за течением комы — нецелесообразно.
Исследуемый материал — ЭДТА-плазма крови.
Нормальные показатели — 10–47 мкмоль/л (энзимная колориметрия).
Диагностическая значимость: повышается при обильном белковом питании, при наличии портокавальных анастомозов, при острой дистрофии печени, ее терминальном циррозе, после применения хлорида аммония.
1.1.2. Креатинин
Образуется в мышцах. Ежедневно образуемое количество зависит от пола, возраста, массы тела. Выделяется почками. Поэтому уровень креатинина в сыворотке крови используют для оценки клубочковой фильтрации.
Исследуемый материал: сыворотка крови, моча.
Нормальные показатели:
сыворотка крови: 40–106 мкмоль/л;
моча суточная: мужчины — 4,4–20,7 ммоль/сут, женщины — 4,0–15,9 ммоль/сут.
Диагностическая значимость:
уровень повышается при острой и хронической почечной недостаточности (подъем отмечают при снижении клубочковой фильтрации на 35–50%, что соответствует 40–50 мл/мин), а также при «преренальной азотемии» из-за снижения гемоперфузии почек (сопровождается увеличением удельного веса и осмолярности мочи) — шок, гиповолемия, рвота и диарея, дефицит солей, болезнь Аддисона, сердечная недостаточность, диабетическая и печеночная кома, терапия диуретиками;
снижение уровня в сыворотке крови обусловлено возрастом (дети) или уменьшением мышечной массы, беременностью (I и II триместр).
Определение концентрации креатинина в моче для оценки функции почек имеет небольшое значение, за исключением тех случаев, когда оно входит в состав теста клиренса креатинина (проба Реберга).
Креатинин не является чувствительным показателем заболевания почек в ранней стадии. На уровень креатинина в плазме крови не влияет характер принимаемой пищи. Гиперлипидемия и гемолиз вызывают ложное повышение, а желтуха — ложное снижение результатов.
Влияющие факторы:
повышают в сыворотке крови — нефротоксические препараты, аскорбиновая кислота, глюкоза, фруктоза;
повышают в моче — кортикостероиды, аскорбиновая кислота и нитрофураны;
снижают — андрогены, анаболические стероиды, тиазидные диуретики.
Клиренс креатинина (проба Реберга)
Норма: клубочковая фильтрация 90–130 мл/мин; канальцевая реабсорбция 98,0–99,8%.
Проба основана на том, что креатинин фильтруется только клубочками, практически не всасывается и не секретируется канальцами. Определяя концентрацию креатинина в крови и моче, зная диурез в минуту, рассчитывают клубочковую фильтрацию по формуле:
ф=С⋅Д,
где Ф — клубочковая фильтрация,
С — индекс концентрации креатинина (С = креатинин в моче/креатинин в крови),
Д — минутный диурез.
Провести коррекцию в зависимости от площади поверхности тела.
Канальцевая реабсорбция (Р) определяется разницей между клубочковой фильтрацией и минутным диурезом и выражается в процентах:
Р=(Ф–Д)/Ф⋅100.
Диагностическая значимость:
снижение клубочковой фильтрации отмечают при остром и хроническом гломерулонефрите, нефросклерозе, острой дисфункции канальцев, закупорке мочевых путей, снижении почечного кровотока (шок, кровотечение, гипогидратация, сердечная недостаточность, врожденная патология почек);
повышение клубочковой фильтрации возникает при увеличении сердечного выброса, в период беременности, при отравлении окисью углерода, гиперкатаболических состояниях;
снижение канальцевой реабсорбции отмечают при остром и хроническом пиелонефрите, хроническом гломерулонефрите, нефросклерозе, других диффузных поражениях почек.
При проведении пробы больной должен получать адекватное количество жидкости, прекратить лечение АКТГ, кортизоном или тироксином, избегать значительных физических нагрузок.
1.1.3. Мочевая кислота
Мочевая кислота — продукт обмена пуриновых оснований, входящих в состав нуклеопротеидов. Уровень в крови определяется генетически, фильтрационной способностью почек и выведением через кишечник, типом питания. Пища, богатая пуринами (печень, почки) может вызвать повышение уровня мочевой кислоты.
Исследуемый материал: сыворотка или плазма крови, суточная моча.
Нормальные показатели:
сыворотка крови: мужчины — 230–506 мкмоль/л, женщины — 140–445 мкмоль/л;
моча суточная: 1,3–4,5 ммоль/сут.
Диагностическая значимость:
повышена в сыворотке крови при подагре, почечной недостаточности, миеломной болезни, полицитемии, лимфоме и других диссеминированных опухолях, при гиперлипопротеинемиях, ожирении, при гестозах (в том числе пре- и эклампсии), псориазе, синдроме Дауна, поликистозе почек, хронической свинцовой нефропатии, почечной недостаточности любой этиологии, АГ, артериосклерозе, сахарном диабете, гипер- и гипотиреозе, лакто- и кетоацидозе, злоупотреблении алкоголем, акромегалии, саркоидозе, заболеваниях печени. Острое повышение уровня мочевой кислоты типично при лечении пациентов с лейкозом цитостатическими препаратами;
снижается в период беременности, при болезни Коновалова — Вильсона, синдроме Фанкони, после приема салицилатов в высоких дозах, при применении аллопуринола (блокада ксантиноксидазы), стероидов, фенилбутазона.
Влиящие факторы:
повышают в крови — диазоксид, эпинефрин и норэпинефрин, этанол, никотиновая кислота, кортикостероиды, некоторые противоопухолевые препараты;
снижают в крови — кортикотропин, производные кумарина, фениндион, контрастные средства, фуросемид (в/в).
Содержание мочевой кислоты в моче:
повышается при лейкозе, подагре, синдроме Леша — Нихена, цистинозе, вирусном гепатите, истинной полицитемии, серповидно-клеточной анемии;
снижается при ксантинурии, дефиците фолиевой кислоты, свинцовой интоксикации.
1.1.4. Мочевина
Мочевина — конечный продукт белкового обмена. Концентрация мочевины в крови повышается с возрастом, меняется в зависимости от содержания белков в пище. Сдвиги в уровне мочевины зависят от соотношения процессов образования мочевины и ее выведения, в норме идут параллельно.
Исследуемый материал:
сыворотка крови: 2,5–8,3 ммоль/л (колориметрическим методом);
моча суточная: 330,0–580,0 ммоль.
Диагностическая значимость:
повышается в крови при нарушении функции почек: острые и хронические заболевания почек (повышается только при снижении клубочковой фильтрации на 50% и более), обтурация мочевых путей, снижение почечной перфузии (застойная сердечная недостаточность, уменьшение содержания воды и солей при рвоте и диарее, повышенном диурезе или потоотделении); шок в сочетании с повышенным катаболизмом белка (желудочно-кишечное кровотечение, острый инфаркт миокарда, стресс, ожоги);
понижается в крови при печеночной недостаточности (нарушение образования мочевины в печени), в поздние сроки беременности, при акромегалии, целиакии, у детей в возрасте <1 года;
повышается мочевина в моче при гипертиреозе в послеоперационный период, при повышенном употреблении белка;
понижается уровень мочевины в моче при заболеваниях почек и почечной недостаточности любого генеза, заболевании печени, токсемии, у здоровых растущих детей, в период беременности, в период реконвалесценции, при низком содержании белка в пище с одновременно высоким содержанием углеводов.
1.2. Белки
1.2.1. Белок общий
Уровень в сыворотке крови определяется питанием, потерей белка (почечной или экстраренальной), образованием нормальных и патологических фракций в печени и сыворотке крови. Имеет значение определение уровня общего белка, альбуминов, глобулинов, их фракций для выявления диспротеинемии, моноклональной гаммаглобулинопатии (болезнь Вальденстрема, плазмоцитома), а также отдельных видов белков (ферритин, церулоплазмин, альфа-1-антитрипсин, антитела и др.).
Нормальные показатели:
новорожденные: 46–70 г/л;
1–2 года: 56–75 г/л;
взрослые: 60–80 г/л.
Диагностическая значимость:
снижается уровень общего белка при хроническом голодании, длительном несбалансированном парэнтеральном питании, при мальабсорбции, при нарушении пищеварения, циррозе печени, нефротическом синдроме, экссудативной энтеропатии и неспецифическом язвенном колите, распространенном поражении кожи с массивным пропотеванием плазмы крови (ожоги, дерматит, экзема), при хронической кровопотере, опухолевых заболеваниях, длительных инфекционных заболеваниях, тяжелом тиреотоксикозе. Относительное снижение белка отмечают при гипергидратации;
повышен уровень общего белка при плазмоцитомах, болезни Вальденстрема, на начальных этапах хронических воспалительных процессов, хронического полиартрита, в дебюте ДБСТ. Относительное повышение белка свойственно эксикозу.
1.2.2. Белковые фракции
а) альбумин
Диагностическая значимость:
повышения абсолютного содержания альбуминов, как правило, не выявляют. Возможно при избыточном введении альбумина, гипогидратации;
гипоальбуминемия развивается при пониженном синтезе и повышенном катаболизме (врожденная анальбуминемия, недостаток белка в питании, кишечная непроходимость, цирроз печени, некроз паренхимы печени, хронический активный гепатит, амилоидов печени, панкреатит, коллагенозы, нефротический синдром);
б) альфа-1-глобулин
Фракция альфа-1-глобулинов содержит альфа-1-антитрипсин, альфа-1-липопротеин, кислый альфа-1-гликопротеин.
Повышается при многих острых, подострых и хронических воспалительных процессах (реакция острой фазы), при некоторых злокачественных опухолях (рак шейки матки).
Снижается при дефиците альфа-1-антитрипсина, в несвежих пробах сыворотки крови.
в) альфа-2-глобулин
Фракция альфа-2-глобулина содержит альфа-2-макроглобулин, гаптоглобин, апопротеиды А, В, С и др.
Повышается при нефротическом синдроме, при острых и хронических воспалительных заболеваниях (реакция острой фазы), при злокачественной опухоли, в стадии восстановления после термических ожогов, иногда при наличии М-белков (моноклональная гаммапатия), при гемолизе in vitro.
Иногда снижается при сахарном диабете, панкреатите.
г) бета-глобулин
Данная фракция содержит трансферрин, гемопексин, компоненты комплемента и иммуноглобулины.
Повышается при первичных или вторичных гиперлипопротеинемиях (особенно II типа), при моноклональных гаммапатиях.
Снижается при гипо-бета-липопротеинемиях.
д) гамма-глобулин
Фракция гамма-глобулинов содержит иммуноглобулины А, М, G. Наличие на электрофореграмме М-белков во фракциях гамма-, бета или альфа-2-глобулина требует проведения иммуноэлектрофореза для уточнения характера моноклональных гаммапатий.
Повышается при хронических инфекциях, хронических заболеваниях печени, некоторых аутоиммунных заболеваниях. Моноклональные гаммапатии — миеломная болезнь, макроглобулинемия, хронический лимфолейкоз, остеосаркома, эндотелиома.
Понижение: врожденная гипо- или агаммаглобулинемия, различные заболевания с истощением иммунной системы, у детей 3–4 мес — физиологическое.
Нормальные показатели (взрослые):
относительные величины: альбумины — 57,2–68,8%, альфа-1-глобулин — 1,6–4,6%, альфа-2-глобулин — 5,2–4,6%, бета-глобулин — 7,8–13,4%, гамма-глобулин — 12,7–22,0%;
абсолютные величины: альбумины — 35–50 г/л (колориметрическим методом), глобулины — 15–35 г/л.
1.2.3. Фибриноген
Определяется синтезом в печени, распадом, потреблением на периферии.
Исследуемый материал — плазма крови.
Нормальные показатели: 1,5–3,5 г/л.
Диагностическая значимость:
уровень фибриногена повышается при инфекциях, ожогах, после травм, лучевой терапии, нефротическом синдроме, ДБСТ, инфаркте миокарда. Выявление в сыворотке крови продуктов распада фибриногена — свидетельство коагулопатий потребления гиперфибринолиза;
снижается при врожденных гипо- или афибриногенемиях, кахексии, тяжелых заболеваниях печени, при внутрисосудистом свертывании, шоке, сепсисе, послеродовых кровотечениях, декомпенсированном циррозе печени, метастазирующих опухолях, гемолизе, посттрансфузионных осложнениях, гемолитико-уремическом синдроме, пурпуре Машковица, синдроме Казабаха — Меррита. К снижению уровня фибриногена приводит усиленный фибринолиз при фибринолитической терапии, метастазах рака предстательной железы, после тяжелых операций.
1.3. Гормоны
Концентрацию гормонов определяют, как правило, в специализированных лабораториях с использованием радионуклидов. Методы основаны на конкурентном связывании лиганд анализируемым биологическим веществом и его меченным радионуклидом аналогом. Нередко используют способы экстракции. Широкое внедрение тестовых радиоиммунных наборов сделало возможным выход методик за рамки клинической эндокринологии. В последние годы разрабатываются наборы без радиоактивных материалов (иммуноферментный анализ и др.).
1.3.1. Адренокортикотропный гормон (АКТГ)
Исследуемый материал: плазма крови.
Нормальные показатели:
новорожденные: 120 пг/мл;
взрослые: в 8 часов — 25–100 пг/мл, в 18 часов — 50 пг/мл.
Диагностическая значимость:
повышается при болезни Аддисона (>1000 пг/мл), врожденной гиперплазии надпочечников, болезни Иценко — Кушинга, эктопическом АКТГ-синдроме, адреногенитальном синдроме, гипоталамическом пубертатном синдроме, гиперпластических формах гипоталамического пубертатного синдрома, при синдроме Нельсона, АГ с преимущественно лабильным АД;
понижается при синдроме Иценко — Кушинга с первичной гиперплазией или опухолью коры надпочечников, вторичной надпочечниковой недостаточности, раке надпочечников, недостаточности передней доли гипофиза (гипопитуитаризм), при опухолях, воспалительных заболеваниях, сосудистых заболеваниях, ДВС-синдроме, при травмах, гипоплазии и функциональной недостаточности гипоталамуса (недостаток рилизинг-факторов), хроническом панкреатите, пептической язве.
1.3.2. Альдостерон
Исследуемый материал: сыворотка и плазма крови, суточная моча.
Нормальные показатели:
кровь:
1–3 года — 5–60 нг/100 мл (0,14–1,66 нмоль/л);
15 лет < 5–50 нг/100 мл (<0,14–1,66 нмоль/л);
взрослые при диете с содержанием натрия: 100–200 ммоль/24 ч (поваренной соли 6–8 г/сут), мужчины — 6–22 нг/100 мл (0,17–0,61 нмоль/л), женщины — 5–30 нг/100 мл (0,14–0,83 нмоль/л);
кровь из надпочечниковой вены: 200–800 нг/100 мл (5,54–22,16 нмоль/л);
суточная моча: 1–24 мкг/24 ч (3–66 нмоль/24 ч).
При диете с ограничением натрия показатели снижаются в 2–5 раз.
Стимуляция АКТГ, ангиотензином или 2-часовой ортостаз повышают показатели в 2–5 раз.
Диагностическая значимость:
повышается при первичном альдостеронизме (синдром Кона), при вторичном альдостеронизме (сердечная недостаточность, циррозе печени, нефротическом синдроме и т. д.), гиперплазии надпочечников, реноваскулярной, ренальной и злокачественной гипертензии, отеках любого происхождения, при синдроме Барттера, циррозе печени, тиреотоксикозе, феохромоцитоме, ренинпродуцирующих опухолях почек, при употреблении мочегонных и слабительных средств, повышенном синтезе АКТГ, в период беременности, использовании контрацептивов;
понижается при гипоальдостеронизме, болезни Аддисона, синдроме Тернера, избыточной секреции кортикостерона и дезоксикортикостерона, сахарном диабете, острой алкогольной интоксикации, потере калия, задержке натрия.
1.3.3. 11-Дезоксикортикостерон
Исследуемый материал: сыворотка и плазма крови.
Нормальные показатели: 10–120 пг/мл (30–364 пмоль/л).
Диагностическая значимость:
повышается при синдроме Кушинга, вирилизирующей гиперплазии коры надпочечников, АКТГ-продуцирующих опухолях, сахарном диабете, шоке, стрессе, диффузном токсическом зобе, острой сердечной недостаточности, адреногенитальном синдроме, при дефиците 11- и 17-монооксигеназы, раке надпочечников;
понижается при болезни Аддисона, опухоли гипофиза, первичном гипопитуитаризме, гиперпатиреозе, гипотиреозе, микросомии, болезни Симмондса.
1.3.4. Дигидротестостерон (табл. 35.1.1)
Таблица 35.1.1
Нормальные показатели дигидротестостерона в сыворотке крови
| Стадия пубертатного периода | Мужчины | Женщины |
| I | <10 нг/100 мл (<0,34 нмоль/л) | <10 нг/100 мл (<0,34 нмоль/л) |
| II | <20 нг/100 мл (<0,69 нмоль/л) | <15 нг/100 мл (<0,52 нмоль/л) |
| III | <35 нг/100 мл (<1,20 нмоль/л) | <25 нг/100 мл (<0,86 нмоль/л) |
| IV–V | <75 нг/100 мл (<2,58 нмоль/л) | <25 нг/100 мл (<0,86 нмоль/л) |
| Взрослые | 30–85 нг/100 мл (1,03-2,92 нмоль/л) | 4–22 нг/100 мл (0,14-0,76 нмоль/л) |
Диагностическая значимость:
повышение — идиопатическое преждевременное половое созревание, некоторые опухоли коры надпочечников, экстрагонадные опухоли у мужчин, феминизация, синдром Штейна — Левенталя, идиопатический гирсутизм, вирилизирующие опухоли яичников;
понижение — дефицит 5-альфа-редуктазы.
1.3.5. Инсулин
Исследуемый материал: сыворотка и плазма крови.
Нормальные показатели (после 12-часового голодания):
новорожденные: 3–20 мкЕД/мл (или мМЕ/л);
взрослые: 6–24 мкЕД/мл;
>60 лет: 6–35 мкЕД/мл.
Диагностическая значимость:
повышение — сахарный диабет (инсулиннезависимая форма), опухоль клеток островков Лангерганса, панкреатит в начальной стадии, заболевания печени, акромегалия, синдром Кушинга, ожирение, дистрофическая миотония, пептическая язва двенадцатиперстной кишки, дефицит фруктозо-1-фосфатальдолазы, фетальный эритробластоз;
понижение — инсулинзависимый сахарный диабет, гипопитуитаризм.
1.3.6. Катехоламины
Для фракционирования катехоламинов мочу окисляют 6N соляной кислотой до pH 3,0–4,0. Для анализа берут подкисленную мочу, стоявшую по крайней мере 1 ночь в холодильнике (за это время максимальное количество солей успевает выпасть в осадок).
Исследуемый материал — суточная моча.
Нормальные показатели:
Адреналин
2–9 дней: 0,59±0,1 мкг/24 ч (3,22±0,55 нмоль/24 ч);
10 дней–4 года: 0–6 мкг/24 ч (0–32,8 нмоль/24 ч);
5–10 лет: 0–10 мкг/24 ч (0–54,6 нмоль/24 ч);
11–15 лет: 0,5–20 мкг/24 ч (2,7–109,2 нмоль/24 ч);
взрослые: 0–15 мкг/24 ч (0–81,9 нмоль/24 ч).
Норадреналин
2–9 дней: 3,6±0,7 мкг/24 ч (37,8–2,07 нмоль/24 ч);
10 дней–4 года: 0–29 мкг/24 ч (0–172 нмоль/24 ч);
5–10 лет: 8–69 мкг/24 ч (47–384 нмоль/24 ч);
11—15 лет: 15–80 мкг/24 ч (89–473 нмоль/24 ч);
взрослые: 0–100 мкг/24 ч (0–591 нмоль/24 ч).
Дофамин
2–9 дней: 80,4± 11,3 мкг/24 ч (525±74 нмоль/24 ч);
10 дней–4 года: 40–260 мкг/24 ч (261–1698 нмоль/24 ч);
старше 4 лет: 65–400 мкг/24 ч (424–2621 нмоль/24 ч);
взрослые: 65–400 мкг/24 ч (424–2621 нмоль/24 ч).
повышение — феохромоцитома, нейробластома, ганглионеврома, параганглиома, инфаркт миокарда, стресс, гипотиреоз, диабетический кетоацидоз;
понижение — вегетативная нейропатия, паркинсонизм.
1.3.7. 17-Кетостероиды
Исследуемый материал: суточная моча.
Нормальные показатели:
<6 лет: 0–2 мг/24 ч;
6–12 лет: 1–6 мг/24 ч;
13–14 лет: 3–10 мг/24 ч;
15–16 лет: 5–12 мг/24 ч;
мужчины:
18–30 лет: 9–22 мг/24 ч;
>30 лет: 8–20 мг/24 ч;
женщины: 6–15 мг/24 ч.
Диагностическая значимость:
повышение — опухоли яичка, аденома и рак надпочечников, синдром Штейна — Левенталя;
понижение — болезнь Аддисона, пангипопитуитаризм, вторичный гипогонадизм у женщин, гипотиреоз, нефроз.
1.3.8. Кортизол общий
Образуется в пучковой зоне коры надпочечников, разрушается в печени. Максимальный уровень отмечают в 8 ч утра. 90% кортизола связано с белками плазмы крови.
Исследуемый материал: сыворотка крови.
Нормальные показатели: 55–690 нмоль/л.
Диагностическая значимость:
повышение — первичное при болезни Кушинга; вторичное — при гипофизарно-гипоталамических расстройствах, в период беременности, при приеме гормональных контрацептивов, применении кортикостероидов в лечебных целях, при ожирении, хронических стрессах, циррозе печени, опухолях яичников и яичек, раке бронхов и печени;
понижение первичное — при заболеваниях коры надпочечников; вторичное — при гипофизарных или гипоталамических расстройствах со снижением продукции АКТГ.
1.3.9. Лютеинизирующий гормон
Исследуемый материал: сыворотка и плазма крови, суточная моча.
Нормальные показатели:
кровь:
1–3 мес: мужчины — 22,3±13,4 МЕ/л, женщины — 17,4±9,6 МЕ/л;
4–7 мес: мужчины — 17,1+8,0 МЕ/л, женщины — 13,4+8,0 МЕ/л;
8–12 мес: мужчины — 24,0±18,3 МЕ/л, женщины — 3,4± 1,3 МЕ/л;
1 год–14 лет: мужчины — 6–12 МЕ/л, женщины — 2–14 МЕ/л;
взрослые мужчины: 6–23 МЕ/л;
взрослые женщины: фолликулярная фаза — 5–30 МЕ/л, середина цикла — 75–150 МЕ/л, лютеиновая фаза — 3–40 МЕ/л, менопауза — 30–200 МЕ/л.
моча:
<2 лет: 0,05–3,3 МЕ/24 ч;
3–5 лет: 0,07–1,2 МЕ/24 ч;
6–8 лет: 0,25–2,2 МЕ/24 ч;
9–11 лет: 0,19–2,2 МЕ/24 ч;
12–13 лет: 0,48–11,28 МЕ/24 ч;
14–15 лет: 2,6–27,6 МЕ/24 ч;
16–17 лет: 4,6–24,0 МЕ/24 ч;
взрослые мужчины: 13–60 МЕ/24 ч;
взрослые женщины: фолликулярная фаза — 7,2–23,5 МЕ/24 ч, постменопауза — более 25,0 МЕ/24 ч.
Диагностическая значимость:
повышение — первичная дисфункция половых желез, аменорея, синдром Штейна — Левенталя;
понижение — нарушение функции гипофиза или гипоталамуса, синдром галактореи-аменореи, синдром Коллмана, изолированный дефицит гонадотропных гормонов.
1.3.10. Прегнандиол
Исследуемый материал: суточная моча.
Нормальные показатели:
3 года–5 лет: <0,3 мг/24 ч (0,9 мкмоль/24 ч);
9 лет: <0,5 мг/24 ч (1,6 мкмоль/24 ч);
10–15 лет:
мужчины: 0,1–0,7 мг/24 ч (0,3–2,2 мкмоль/24 ч);
женщины: 0,1–1,2 мг/24 ч (0,3–3,7 мкмоль/24 ч);
взрослые мужчины: 0,6–1,5 мг/24 ч (1,9–4,7 мколь/24 ч);
взрослые женщины: фолликулярная фаза — <1,0 мг/24 ч (3,1 мкмоль/24 ч), лютеиновая фаза — 2–7 мг/24 ч (6,2–21,8 мколь/24 ч), менопауза — 0,2–1,0 мг/24 ч (0,6–1,3 мколь/24 ч).
Диагностическая значимость:
повышение — преждевременное половое созревание у девочек, хорионэпителиома, некоторые опухоли яичников;
понижение — недостаточность плаценты, смерть плода, аменорея, преэклампсия, угрожающий или привычный выкидыш, хронический нефрит беременных.
1.3.11. Прегнантриол
Исследуемый материал: суточная моча.
Нормальные показатели:
<2 лет: 0,02–0,2 мг/24 ч (0,06–0,59 мкмоль/24 ч);
2–5 лет: <0,5 мг/24 ч (1,49 мкмоль/24 ч);
6–15 лет: <1,5 мг/24 ч (4,46 мкмоль/24 ч);
>15 лет: <2,0 мг/24 ч (5,94 мкмоль/24 ч).
Диагностическая значимость:
повышение — врожденная гиперплазия надпочечников при дефиците стероид-12-бета-монооксидазы (<27,3 мг/24 ч), синдром дефицита стероид-11-бета-монооксидазы, синдром Штейна — Левенталя, опухоли яичников и надпочечников;
понижение — синдром дефицита стероид-11-альфа-монооксидазы, недостаточность функции яичников.
1.3.12. Ренин
Образуется в юкстагломерулярном аппарате. Ренин выделяет из ангиотензина декапептид ангиотензин I, который затем активируется в ангиотензин II, оказывающий вазопрессивное действие.
Исследуемый материал: плазма крови.
Нормальные показатели: 0–2,3 пкмоль/мл/3 ч (при условии ежесуточного потребления 6–8 г поваренной соли). При стимуляции <7,7 пкмоль/мл/3 ч.
Диагностическая значимость:
повышение — в период беременности и при приеме гормональных контрацептивов, мочегонных средств, злоупотреблении слабительными препаратами, сахарном диабете, реноваскулярной и злокачественной АГ, синдроме Барттера, отеках самого разнообразного генеза (кардиальных, почечных, печеночных, идиопатических, гипоальбуминемических), при нефропатиях с потерей натрия и калия, феохромоцитоме, ренинпродуцирующих опухолях;
понижение — синдром Конна, гипоренинемический гипоальдостеронизм, эссенциальная АГ (у 30% больных).
1.3.13. Соматотропный гормон
Исследуемый материал: сыворотка и плазма крови.
Нормальные показатели:
новорожденные: 10–40 нг/мл;
<14 лет: 1–10 нг/мл;
<60 лет: мужчины — <2 нг/мл, женщины — <10 нг/мл;
>60 лет: мужчины — 0,4–10 нг/мл, женщины — 1–14 нг/мл.
Диагностическая значимость:
повышение — гиперпитуитаризм, гигантизм, акромегалия (<400 нг/мл), эктопическая продукция соматотропного гормона, голодание;
понижение — гипофизарная карликовость, гипопитуитаризм, гиперкортицизм.
1.3.14. Тестостерон общий
Исследуемый материал: сыворотка крови, суточная моча.
Нормальные показатели:
кровь:
новорожденные:
мужчины 68±60 нг/100 мл (2,36±2,08 нмоль/л);
женщины 12±6 нг/100 мл (0,42±0,21 нмоль/л);
1–3 мес:
мужчины 208±68 нг/100 мл (7,22±2,36 нмоль/л);
женщины 9±4 нг/100 мл (0,31 ±0,14 нмоль/л);
1 год:
мужчины 6,6±4,6 нг/100 мл (0,23±0,16 нмоль/л);
женщины 5,5±2,8 нг/100 мл (0,19±0,10 нмоль/л);
препубертатный возраст мужчины и женщины: 6,6±2,5 нг/100 мл (0,23±0,09 нмоль/л);
взрослые мужчины 572±135 нг/100 мл (19,85±4,68 нмоль/л);
взрослые женщины 37+10 нг/100 мл (1,28±0,35 нмоль/л).
моча:
пубертатный период:
стадия I: мужчины — 0,25 мкг/кг массы тела (0,87 нмоль/кг), женщины — 0,16 мкг/кг массы тела (0,56 нмоль/кг);
стадия II: мужчины — 0,34 мкг/кг массы тела (1,18 нмоль/кг), женщины — 0,16 мкг/кг массы тела (0,56 нмоль/кг);
стадия III: мужчины — 0,37 мкг/кг массы тела (1,28 нмоль/кг), женщины — 0,16 мкг/кг массы тела (0,56 нмоль/кг);
взрослые: мужчины — 50–135 мкг/24 ч (173,5–468 нмоль/24 ч), женщины — 2–12 мкг/24 ч (6,9–41,6 нмоль/24 ч).
Диагностическая значимость:
повышение — идиопатическое преждевременное половое созревание у мальчиков, некоторые опухоли коры надпочечников, в том числе вирилизирующие, у мужчин — продуцирующие гонадотропин-экстрагонадные опухоли, синдром Штейна — Девенталя, гирсутизм, адренобластома;
понижение — синдром Дауна, уремия, миотоническая дистрофия, гипогонадизм, синдром Каллмана (олфактогенитальный синдром, или синдром де Морсье).
1.3.15. Тиреотропный гормон
Исследуемый материал: сыворотка и плазма крови.
Нормальные показатели:
новорожденные: 3–20 мМЕ/л;
взрослые: менее 10 мМЕ/л;
>60 лет: мужчины — 2,0–7,3 мМЕ/л. женщины — 2,3–16,8 мМЕ/л.
Диагностическая значимость:
повышение — первичный гипотиреоз (в 3–100 раз выше нормы), тиреоидит Хашимото, эктопическая секреция гормона (опухоли легкого и молочной железы);
понижение — вторичный гипотиреоз (поражение гипоталамо-гипофизарной системы), гипертиреоз.
1.3.16. Тироксин общий (Т4)
Исследуемый материал: сыворотка крови.
Нормальные показатели:
новорожденные: 9–15 мкг/100 мл (116–232 нмоль/л);
1 год–5 лет: 7,3–15 мкг/100 мл (94–194 нмоль/л);
6–60 лет: 5–12 мкг/100 мл (65–155 нмоль/л).
Диагностическая значимость:
повышение — гипертиреоз, беременность, острый тиреоидит, гепатит, ожирение;
понижение — гипотиреоз, наследственное снижение тироксинсвязывающего глобулина, нефротический синдром, пангипопитуитаризм, хронические заболевания печени.
Существует много состояний, протекающих с повышением уровня циркулирующего Т4 без тиреотоксикоза (так называемая эутиреоидная гипертироксинемия).
Причинами могут быть:
- Заболевания иных органов и систем: инфекционный гепатит, хронический активный гепатит, первичный биллиарный цирроз, острые психические заболевания, острая интермиттирующая порфирия, рвота беременных.
- Синдром резистентности к гормонам щитовидной железы (генерализированной и периферической).
- Нарушения концентрации или функции сывороточного тиреосвязывающего белка: новорожденные, беременные, наличие Т4-аутоантител, врожденные нарушения связывания, семейная дисальбуминемическая гипертироксинемия, повышение уровня тироксинсвязывающего преальбумина.
- Лекарственные препараты: йопаноевая кислота и другие йодсодержащие рентгеноконтрастные препараты, амиодарон, флуороурацил, пропранолол в высоких дозах; клофибрат; пероральные контрацептивы; заместительная терапия эстрогенами; героин и метадон.
1.3.17. Тироксинсвязывающий глобулин
Исследуемый материал: сыворотка крови.
Нормальные показатели:
новорожденные: 1,0–9,0 мг/100 мл (10–90 мг/л);
<1 года: 2,0–7,6 мг/100 мл (20–76 мг/л);
1–5 лет: 2,9–5,4 мг/100 мл (29–54 мг/л);
6–15 лет: 2,1–4,6 мг/100 мл (21–46 мг/л);
взрослые: 1,5–3,4 мг/100 мл (15–34 мг/л).
Диагностическая значимость:
повышение — инфекционный гепатит, острая перемежающаяся порфирия, генетически высокий уровень гормона, беременность;
понижение — мальабсорбция, энтеропатия с потерей белка, нефротический синдром, акромегалия, гипофункция яичников, генетически низкий уровень гормона.
1.3.18. Трийодтиронин общий (Т3)
Исследуемый материал: сыворотка крови.
Нормальные показатели:
новорожденные: 75–260 нг/100 мл (1,16–4,0 нмоль/л);
1 год–5 лет: 100–260 нг/100 мл (1,54–4,0 нмоль/л);
6–15 лет: 80–210 нг/100 мл (1,23–3,23 нмоль/л);
взрослые: 115–190 нг/100 мл (1,77–2,93 нмоль/л).
Диагностическая значимость:
повышение — гипертиреоз, Т3-токсикоз, недостаточность функции щитовидной железы, зоб при дефиците йода, повышение тироксинсвязывающего гормона;
понижение — гипотиреоз, острые и подострые заболевания, снижение тироксинсвязывающего гормона.
Обобщенные характеристики изменения лабораторных параметров уровней гормонов щитовидной железы в ответ на применение различных лекарственных препаратов:
- Повышение концентрации связывающего белка (Т4 повышен, Т3 повышен, свободный Т4 в норме или повышен, ТСГ в норме). Эстрогены, клофибрат, героин, метадон, флуороурацил.
- Снижение концентрации связывающего белка (Т4 снижен, Т3 снижен, свободный Т4, Т3 и ТСГ в норме). Андрогены, глюкокортикоиды, даназол, L-аспарагиназа, сочетание колестипола и никотиновой кислоты.
- Блокада связывания с транспортным протеином (Т4 снижен, Т3 снижен, свободный Т4 снижен, свободный Т3 снижен, ТСГ в норме или снижен). Дифенилгидантоин, фенилбутазон, салицилаты, фуросемид, сульфонилмочевина, диазепам, гепарин, хлоралгидрат, фенклофенак.
- Подавление фунции щитовидной железы (Т4 снижен, Т3 снижен, свободный Т4 снижен, ТСГ повышен). Йодиды, литий, сульфонилмочевина, ИЛ-2.
- Блокада превращения Т4 в Т3 (Т3 снижен, Т4 и свободный Т4 снижен или в норме или повышен, реверсивный Т3 повышен, ТСГ повышен). Глюкокортикоиды, йодиды, амиодарон, пропранолол, пропилтиоурацил.
- Повышение концентрации ТСГ (Т4 снижен или в норме, Т3 снижен или в норме). Йодиды, литий, циметидин, антагонисты допамина.
- Снижение концентрации ТСГ (Т4 снижен или в норме, Т3 снижен, ТСГ снижен). Глюкокортикоиды, соматостатин, антагонисты допамина.
- Блокада всасывания экзогенных гормонов в желудочно-кишечном тракте (Т4 и свободный Т4 снижен, ТСГ повышен). Железо, сукральфат, соевые продукты, холестирамин, колестипол.
1.3.19. Фолликулостимулирующий гормон
Исследуемый материал: сыворотка и плазма крови, суточная моча.
Нормальные показатели:
кровь:
<1 года: мужчины — 1–12 МЕ/л, женщины — 1–20 МЕ/л;
1-8 лет: мужчины — 1–6 МЕ/л, женщины — 1–4 МЕ/л;
13-14 лет: мужчины — 3–15 МЕ/л, женщины — 3–15 МЕ/л;
взрослые: мужчины — 4–25 МЕ/л, женщины — 4–25 МЕ/л (середина менструального цикла — 10–90 МЕ/л, период беременности — до неопределяемых величин, менопауза — 4–250 МЕ/л);
суточная моча:
<8 лет: мужчины — 0,5–4,5 ед./24 ч, женщины — 0,5-4,0 ед./24 ч;
9–12 лет мужчины — 1,5–5,0 ед./24 ч, женщины — 1,0-8,0 ед./24 ч;
13–14 лет мужчины — 2,0–12,0 ед./24 ч, женщины — 1,0-10,0 ед./24 ч;
взрослые: мужчины — 4,0–18,0 ед./24 ч, женщины — 3,0-12,0 ед./24 ч.
Диагностическая значимость:
повышение — первичный гипогонадизм, агенезия яичников или яичек, синдром Клайнфельтера, синдром Тернера, алкоголизм, кастрация;
понижение — гипофункция гипоталамуса, вторичный гипогонадизм, рак предстательной железы или яичников, гемохроматоз, серповидноклеточная анемия.
1.4. Липиды
Нерастворимы в воде, в крови присутствуют в виде белково-липидных комплексов — липопротеинов. Различают 3 группы липопротеинов. Наиболее крупные частицы у хиломикронов и ЛПОНП, богатых триглицеридами и содержащих апопротеины, обозначаемые латинской буквой «С». Менее крупные частицы у ЛПНП, содержащих апопротеины группы В. Самые мелкие частицы — у ЛПВП, в состав которых входят апопротеины А.
Общий уровень липидов составляет 4,5–10 г/л и определяется нейтральными жирами (триглицеридами), жирными кислотами, фосфолипидами (фосфатидами), холестерином.
Уровень липидов в крови снижается при голодании, кахексии, синдроме мальабсорбции, потере желчных кислот, стеаторее, тяжелом поражении паренхимы печени, гипертиреозе (особенно отчетливо снижается уровень триглициридов).
Повышение общего уровня липидов, триглицеридов или холестерина позволяет исключить нарушение липидного обмена. Для ДД важно выделение первичных и вторичных гиперлипидемий.
По классификации Фридериксена и соавторов известны следующие типы первичной гиперлипидемии:
I тип — гиперхиломикронемия, или индуцированная жирами липемия; обусловлен недостаточностью фермента липопротеинлипазы, обычно наследуемой по аутосомно-рецессивному типу. Характеризуется высоким содержанием в плазме крови хиломикронов и триглицеридов. Уровень холестерина может быть нормальным или слегка повышенным (гиперхолестеринемия). Коэффициент холестерин/триглицериды ниже 0,2. При стоянии крови больного в холодильнике через 12–24 ч над прозрачной плазмой крови образуется сливкообразный слой, состоящий из хиломикронов. Клинические проявления возникают в возрасте <10 лет; характерны отложения липидов в коже в виде эруптивных ксантом, а также в печени и селезенке, что проявляется гепатоспленомегалией. Часто отмечают боль в животе, панкреатит. Развитие атеросклероза не характерно. Гиперхиломикронемия составляет менее 1 % всех случаев гиперлипопротеинемии.
IIА тип — гипербеталипопротеинемия — наследуется по аутосомно-доминантному типу. В крови повышено содержание беталипопротеинов, резко увеличено количество холестерина, концентрация триглицеридов в норме, коэффициент холестерин/триглицериды выше 1,5. Плазма крови после стояния в холодильнике в течение 12–24 ч остается прозрачной. Клинические проявления у гомозигот возникают в детском возрасте, у гетерозигот — в возрасте старше 30 лет. Характерны ксантомы в области ахиллова сухожилия, сухожилий разгибателей стоп и кистей, периорбитальные ксантелазмы. Нередко отмечают признаки раннего атеросклероза, описаны случаи смерти от инфаркта миокарда в детском и юношеском возрасте. Гипербеталипопротеинемия составляет 3–11% всех случаев гиперлипопротеинемии.
IIБ тип — сочетание гипербеталипопротеинемии и гиперпребеталипопротеинемии. Наследуется по аутосомно-доминантному типу. Характеризуется высоким содержанием в крови одновременно двух классов липопротеинов — беталипопротеинов и пребеталипопротеинов, гиперхолестеринемией и триглицеридемией. Сыворотка крови, взятая у больного натощак, прозрачная или мутная, но сливкообразного слоя при стоянии в холодильнике не образуется. Клинические проявления возникают в возрасте до 5 лет. Характерны ксантомы, сердечно-сосудистые заболевания. Нередко отмечают избыточную массу тела, нарушенную толерантность к глюкозе. Заболевание составляет около 40% всех случаев гиперлипопротеинемии.
III тип — дисбеталипопротеинемия, или индуцированная углеводами липемия, или «флотирующая» гиперлипопротеинемия. Наследуется предположительно по рецессивному типу. Проявляется повышением концентрации липопротеинов очень низкой плотности, гиперхолестеринемией и гипертриглицеридемией. Коэффициент холестерин/триглицериды обычно равен 1,0. Плазма крови при стоянии в пробирке становится мутной. Заболевание проявляется в детском возрасте. Характерными признаками являются желтовато-коричневые отложения липидов в коже ладонных линий, сухожильные и туберозные ксантомы, ожирение. Часто выявляют жировую инфильтрацию печени, гиперурикемию. У многих больных отмечают патологическую толерантность к углеводам, развивается сахарный диабет. Часто выявляют различные проявления атеросклероза: ИБС, поражение сосудов нижних конечностей. Дисбеталипопротеинемия составляет 1–8% всех случаев гиперлипопротеинемии.
IV тип — гиперпребеталипопротеинемия, или индуцированная углеводами липемия. Тип наследования не уточнен. Характеризуется повышением содержания в плазме крови ЛОНП (пребеталипопротеинов) при нормальном или сниженном содержании ЛПНП и отсутствии хиломикронов. Количество триглицеридов в сыворотке крови повышено при неизмененном содержании холестерина. Коэффициент холестерин/триглицериды ниже 1,0. Плазма крови в пробирке прозрачная или мутная, сливкообразный слой при стоянии в холодильнике не образуется. Клинические признаки появляются в любом возрасте, но чаще в юношеском и зрелом. Характерна увеличенная печень плотноэластической консистенции с тупым краем (результат жировой инфильтрации печени). Очень часто отмечают сниженную толерантность к углеводам, сахарный диабет. У многих больных развивается атеросклероз коронарных сосудов, проявляющийся ИБС. У некоторых больных возникает ожирение. При исследовании глазного дна могут быть выявлены жировые отложения в сетчатке. В случае резкого повышения триглицеридов в крови липиды могут откладываться в коже в виде эруптивных ксантом. Гиперпребеталипопротеинемия составляет 17–37% всех гиперлипопротеинемий.
V тип — сочетание гиперпребеталипопротеинемии и гиперхиломикронемии (индуцированная жирами и углеводами липемия). Заболевание обусловлено незначительным понижением активности липопротеинлипазы (в отличие от гиперхиломикронемии, при которой недостаточность этого фермента резко выражена), наследуется полигенно. В крови повышена концентрация пребеталипопротеинов и хиломикронов, значительно повышено содержание триглицеридов, уровень холестерина в норме или несколько выше. Коэффициент холестерин/триглицериды составляет 0,15–0,6. Плазма крови больного мутная, после стояния в холодильнике в течение 12–24 ч образуется сливкообразный слой. Клинически этот тип гиперлипопротеинемии проявляется у лиц в возрасте старше 20 лет, отмечают ожирение, эруптивные ксантомы, нередко боль в животе. Толерантность к углеводам и жирам снижена. Иногда выявляют скрытый или умеренно выраженный сахарный диабет. ИБС развивается реже, чем при гиперлипопротеинемии IIA, III и IV типа.
Вторичная, симптоматическая гиперлипопротеинемия:
- с преимущественным повышением уровня свободных жирных кислот протекают сахарный диабет, ожирение, синдром Кушинга, акромегалия, гипертиреоз, гликогенозы, феохромоцитома, острый инфаркт миокарда;
- с преимущественным повышением уровня фосфолипидов (фосфатидов) протекают: вне- и внутрипеченочный холестаз, билиарный цирроз;
- с преимущественным повышением уровня холестерина протекают гипотиреоз, нервная анорексия, нефротический синдром, билиарный цирроз, вне- и внутрипеченочный холестаз. Могут протекать с преимущественным повышением холестерина подагра, сахарный диабет, алкоголизм;
- преимущественное повышение уровня триглицеридов отмечают при беременности, приеме гормональных контрацептивов, сахарном диабете, панкреатите, хронической почечной недостаточности, алкоголизме.
1.4.1. Жирные кислоты неэстерифицированные
Исследуемый материал: сыворотка и плазма крови.
Нормальные показатели: 1,9–4,2 г/л (400–800 мкмоль/л).
Диагностическая значимость: увеличение количества жирных кислот обусловлено приемом пищи, а также различными факторами, стимулирующими липолиз (гепарин, эпинефрин и близкие к ним по химической структуре или физиологическому действию вещества).
Показатели возрастают при атеросклерозе, инфаркте миокарда, снижаются при повышении глюкозы в крови.
1.4.2. Триглицериды
Исследуемый материал: сыворотка и плазма крови натощак.
Нормальные показатели: 0,11–1,94 ммоль/л (энзимная колориметрия).
Диагностическая значимость:
уровень повышен при гиперлипопротеинемии I, II, III, IV и V типа, ИБС, сахарном диабете, нефротическом синдроме, панкреатите, в период беременности, при жировой инфильтрации печени, АГ, алкогольном циррозе печени, подагре, острой перемежающейся лорфирии и др.;
снижен при гиполипопротеинемии, ХОБЛ, ишемическом инсульте, гипертиреозе, гиперпаратиреозе, лактозурии, недостаточности питания, синдроме мальабсорбции.
Влияющие факторы:
содержание триглицеридов повышают холестирамин, кортикостероиды, эстрогены, этанол, пероральные контрацептивы, стресс, диета с высоким содержанием углеводов;
снижают — аскорбиновая кислота, аспарагиназа, клофибрат, гепарин.
1.4.3. Холестерин-ЛПВП (α-холестерин)
Исследуемый материал: сыворотка и плазма крови натощак.
Нормальные показатели: 0,9–2,5 ммоль/л.
Диагностическая значимость:
уровень повышен при первичном билиарном циррозе печени, хроническом гепатите, алкоголизме, хронических интоксикациях;
снижен при сахарном диабете, заболеваниях почек и печени, гиперлипопротеинемии IV типа, острых бактериальных и вирусных инфекциях, курении.
Существует обратная зависимость между уровнем холестерина ЛПВП и риском развития ИБС. Определение уровня холестерина ЛПВП способствует выявлению риска развития ИБС.
Влияющие факторы: повышают ЛПВП-холестерин пероральные контрацептивы, никотиновая кислота.
1.4.4. Холестерин общий
Исследуемый материал: сыворотка крови (колориметрическим методом).
Нормальные показатели: норма — <5,17 ммоль/л, пограничные состояния — 5,17–6,18 ммоль/л.
Диагностическая значимость: повышение >6,21 ммоль/л.
Уровень повышается при гиперлипопротеинемии IIА, (семейная гиперхолестеринемия), НБ, III типа. Умеренное повышение при гиперлипопротеинемии I, IV, V типа и первичной экзогенной гипертриглицеридемии. Гиперхолестеринемию отмечают при атеросклерозе, сахарном диабете, механической желтухе, нефротическом синдроме, амилоидозе, врожденной атрезии желчных путей, болезни Иценко — Кушинга, гипотиреозе, АГ, ИБС и инфаркте миокарда, беременности, подагре.
Снижается при болезни Аддисона, остром панкреатите, колите, сыпном тифе, гипертиреозе, голодании, раковой кахексии, мегалобластной анемии, талассемии, ХОБЛ.
Влияющие факторы: уровень холестерина повышают андрогены, кортикостероиды, эпинефрин, имипрамин, мепробамат, фенотиазины, сульфаниламиды, тиазидные диуретики.
1.5. Неорганические вещества
1.5.1. Бикарбонат
Бикарбонат— ионы имеют значение для поддержания кислотно-основного равновесия. ДД респираторного и метаболического нарушения кислотно-основного равновесия возможна только при изучении клинической картины и определения уровня pH и рСО2.
Исследуемый материал: сыворотка крови.
Нормальные показатели: 21–27 ммоль/л.
Диагностическая значимость: уровень бикарбоната повышен при респираторном ацидозе (pH в норме или снижено, рСО2 повышено), при альвеолярной гиповентиляции, хронических обструктивных и рестриктивных бронхолегочных заболеваниях, механических нарушениях дыхания (центрального характера, нейромышечные заболевания, высокое стояние диафрагмы, выпот в плевру, гемо- и пневмоторакс).
Повышен при метаболическом алкалозе (pH в норме или повышено, рСО; в норме или повышено): экстраренальная потеря кислот при хронической рвоте или интенсивной аспирации желудочного сока, почечная потеря кислот при применении диуретиков, гипокалиемия, повышенное поступление оснований при вливании раствора бикарбоната натрия, назначение антацидных препаратов.
Снижен остро при метаболическом ацидозе с усиленным транспортом анионов (pH в норме или снижено, рСО2 в норме или снижено): повышенная эндогенная продукция кислот, кетоацидоз (диабетическая кома), лактоацидоз, сниженная почечная экскреция катионов водорода, уремия, интоксикация салицилатами, метанолом, этиленгликолем, параальдегидом.
Снижен остро при метаболическом ацидозе с нормальным транспортом анионов: диарея, потеря желудочного и панкреатического соков при фистулах и дренажах, дистальный (I тип) и проксимальный (II тип) тубулярный ацидоз, передозировка кислот с хлоридом в качестве аниона перорально и парентерально.
Снижен при респираторном алкалозе (pH в норме или повышено, рСО2 снижено). Остро: психогенная вентиляция, искусственная вентиляция, острая гипоксемия, лихорадка, сепсис, прием салицилатов. Хронически: длительная искусственная гипервентиляция.
1.5.2. Железо
Уровень железа в сыворотке крови определяется питанием, всасыванием, потерями железа, использованием и его распределением в организме. Снижение уровня железа в сыворотке крови еще не свидетельствует об общем уменьшении его запасов в организме, поскольку железо может усиленно депонироваться в ретикулоэндотелиальной системе. Поэтому в целях ДД необходимо определение железосвязывающей способности сыворотки крови, уровня ферритина и интерстициального железа костного мозга.
Исследуемый материал: сыворотка крови (не допускать гемолиза).
Нормальные показатели: мужчины — 8,95–28,6 мкмоль/л, женщины — 4,6–28,3 мкмоль/л (колориметрическим методом).
Диагностическая значимость:
уровень железа в сыворотке крови повышается при идиопатическом гемосидерозе, остром и хроническом гепатите, циррозе печени, при передозировке препаратов железа, после трансфузий крови, при хронически повышенном гемопоэзе (гемолитическая анемия и талассемия), порфирии, пернициозной анемии, апластической анемии, отравлениях свинцом, при гемолизе;
снижается при нарушениях питания, длительном парентеральном питании, синдроме мальабсорбции, после резекции желудка, при хроническом атрофическом гастрите и ахлоргидрии, при физиологических потерях в период менструации, в период беременности и кормления грудью, при кровотечениях (в том числе при мено- и метроррагии), при внутрисосудистом гемолизе с гемоглобинурией, гемодиализе, кишечных гельминтозах, при лечении пациентов с почечной анемией эритропоэтином, при острых и хронических заболеваниях и при опухоли.
Железосвязывающая способность сыворотки крови определяется трансферрином, бета-1-глобулином, осуществляющим транспорт железа. Молекула трансферрина способна транспортировать 2 атома железа. В обычных условиях железом насыщена только 1/3 трансферрина (насыщенный трансферрин). Таким образом, общая железосвязывающая способность — это общий уровень трансферрина, способного связывать железо. Ненасыщенный трансферрин рассчитывают как разницу между общей железосвязывающей способностью и уровнем железа сыворотки крови. Общая железосвязывающая способность составляет 45–73 мкмоль/л и снижается при перегрузке организма железом (гемохроматоз, многочисленные гемотрансфузии с развитием гемосидероза, сидероархестические, гемолитические анемии, пернициозная анемия, полицитемия), при острых и хронических инфекциях, при опухоли (при этом уровень ферритина в норме, уровень железа значительно снижен).
Железосвязывающая способность сыворотки крови повышается при истинных железодефицитных состояниях (снижены уровни железа в сыворотке крови, интерстициального железа костного мозга и ферритин) и при беременности.
1.5.3. Калий
Исследуемый материал: сыворотка крови (как можно скорее отделить от клеток, не допускать гемолиза), спинномозговая жидкость, суточная моча.
Нормальные показатели:
сыворотка крови: дети — 3,4–4,7 ммоль/л, взрослые — 3,8–5,3 ммоль/л;
спинномозговая жидкость: 2,5–3,6 ммоль/л;
моча суточная: 30,0–90,0 ммоль/л.
Диагностическая значимость:
повышенное содержание калия в сыворотке крови: при состояниях, связанных с повышенным поступлением К+ (быстрая инфузия калийсодержащих растворов), перераспределение К+ в организме (массивный гемолиз, тяжелое повреждение тканей, нейрогенная анорексия, гиперкинезы, гиперпирексия после наркоза, периодический гиперкалиемический паралич, диабетический кетоацидоз, гипогидратация); при снижении экскреции К+ почками, анурии и ацидозе, при терминальной хронической почечной недостаточности с олигурией, болезни Аддисона, при гипофункции ренин — ангиотензин-альдостероновой системы. ДД гиперкалиемии представлена на схеме 35.1.1.;
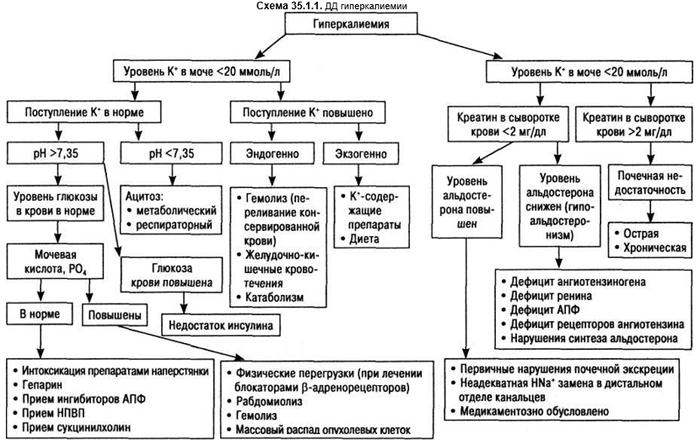
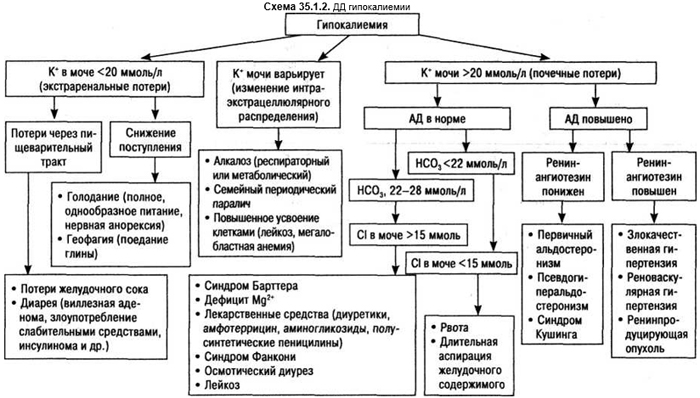
пониженное содержание К+ в сыворотке крови: снижение поступления К+ (хроническое голодание, разведение внеклеточного К+ во время длительного введения гипотонических растворов), при потере К+ из кишечника (длительная рвота, понос, кишечный свищ), при потере К+ с мочой (почечный канальцевый ацидоз, недостаточность функции почечных канальцев, синдром Фанкони, первичный и вторичный альдостеронизм, синдром Кушинга); перераспределение К+ в организме (глюкозо- и инсулинотерапия, семейный периодический паралич, потеря К+ из внеклеточной жидкости в клетку, мочу, кишечник). ДД гипокалиемии представлена на схеме 35.1.2.
Ложное повышение К+ в сыворотке крови может быть при движениях руки с наложенным жгутом, гемолизе пробы крови или задержке отделении плазмы крови от эритроцитов.
Влияющие факторы:
повышают уровень К+ в сыворотке крови адреналин, гепарин, гистамин (внутривенно), индометацин, литий, маннитол, метициллин, пенициллин (калиевая соль), тетрациклин, триамтерен, солевые растворы, спиронолактон, сукцинилхолин;
снижают уровень К+ в сыворотке крови — амфотеррицин, карбеноксолон, кортикостероиды, диуретики, ЭДТА, глюкоза, глюкагон, инсулин, салицилаты.
Повышение уровня К+ в моче отмечают в начальный период голодания, при первичном и вторичном альдостеронизме, первичном поражении почек.
Влияющие факторы:
повышают уровень К+ в моче — кортикостероиды, кортикотропин, кальцитонин, карбенициллин, пенициллин, сульфаты, диуретики;
снижают уровень К+ в моче — средства для наркоза, диазоксид, эпинофрин, соматотропный гормон, левартеренол.
1.5.4. Кальций
Уровень кальция в организме определяется потреблением кальция с пищей, приемом витамина D, всасыванием в кишечнике, мобилизацией кальция из костной ткани (освобождение из костного депо под действием паратгормона, блокада выхода под влиянием кальцитонина), клубочковой фильтрацией кальция и его канальцевой реабсорбцией. В сыворотке крови 35% кальция связано с альбумином, 5% — с глобулинами. Поэтому при оценке уровня кальция в крови важно учитывать и уровень белка. При изменении содержания белка на 10 г/л уровень кальция в крови меняется в ту же сторону на 0,2 ммоль/л.
Исследуемый материал: сыворотка крови, суточная моча.
Нормальные показатели:
сыворотка крови: дети — 2,2–2,7 ммоль/л, взрослые — 2,05–2,5 ммоль/л;
суточная моча: 2,5–7,5 ммоль/24 ч.
Диагностическая значимость:
уровень кальция в крови повышается при длительной иммобилизации, при острой почечной недостаточности (особенно обусловленной рабдомиолизом), при хронической почечной недостаточности за счет гиперплазии паращитовидных желез, при первичном гиперпаратиреоидизме, множественных эндокринных опухолях I или II типа (синдромы MEN 1, 2), феохромоцитоме, акромегалии, острой надпочечниковой недостаточности. Из фармакологических факторов, повышающих уровень кальция, известны передозировка витаминов D и А, гормональная терапия при раке молочной железы, литий, тиазид. Повышенная чувствительность к витамину D или повышенное образование кальцитриола (последнее — при саркоидозе и других гранулематозных заболеваниях: гистоплазмоз, туберкулез, бериллиоз). Гиперкальциемией сопровождаются многие опухоли, протекающие как с метастазами в кости (рак молочной, щитовидной, предстательной желез, почек, матки, бронхов), так и без метастазов (за счет образования паратиреоидного гормона или ему подобных пептидов, простагландинов: рак кишечника, бронхов, гипернефрома), гемобластозы и множественная миелома. Редко, но гиперкальциемия возможна при болезни Педжета. ДД гиперкальциемии представлена на схеме 35.1.3.;

гипокальциемия может быть обусловлена вливаниями динатриевой соли ЭДТА, идиопатической гиперкальциурией, наблюдается при нарушениях всасывания кальция в результате обильного употребления белых круп, при хронической панкреатической недостаточности, спру, целиакии, гипопротеинемии. К гипокальциемии конкурентно приводит гиперфосфатемия, наблюдающаяся при цитолизе, в том числе и под воздействием цитостатической терапии, снижении экскреции фосфатов при почечной недостаточности. Снижение уровня кальция отмечается при дефиците витамина D, что наблюдается при нарушениях питания, мальабсорбции при спру, хроническом панкреатите, билиарном циррозе. Уменьшение содержания кальция отмечается при ускоренном метаболизме витамина D, свойственного нарушению его гидроксилирования в печени при первичном билиарном циррозе, при назначении барбитуратов и дифенилгидантоина (противоэпилептическая терапия), при острой и хронической почечной недостаточности, также приводящей к нарушению гидроксилирования витамина. Гипокальциемия при снижении уровня паратгормона отмечается при гипопаратиреоидизме, при удалении паращитовидных желез, при хроническом дефиците магния, а также при уменьшении влияния паратгормона из-за остеомаляции, острой и хронической почечной недостаточности, псевдогипопаратиреоидизме I или II типа. Снижение уровня кальция в крови наблюдается при распространенных метастазах в кости, при опухолях щитовидной железы (медуллярная карцинома), продуцирующих кальцийтонин, на фоне цитостатической терапии лимфом и лейкозов. Последнее обусловливает гиперфосфатемию за счет цитолиза с усиленным отложением кальция в тканях. ДД гипокальциемии представлена на схеме 35.1.4.

1.5.5. Магний
Исследуемый материал: сыворотка крови (немедленно отделить от эритроцитов).
Нормальные показатели: 0,7–1,0 ммоль/л.
Диагностическая значимость:
повышен при передозировке магнийсодержащих антацидов, слабительных и инфузионных растворов, при гипотиреозе, надпочечниковой недостаточности (гипоальдостеронизм), при олиго- и анурии, в терминальной фазе почечной недостаточности. ДД при гипермагниемии представлена на схеме 35.1.5.;

снижен при длительном неполноценном парентеральном питании, хроническом алкоголизме, множественной миеломе, метастазах опухолей в костях, гипертиреозе, первичном и вторичном гиперпаратиреозе, первичном и вторичном гиперальдостеронизме, диабетической коме, рвоте, длительной аспирации желудочного сока, стеаторее, хронической диарее, некротическом панкреатите, синдроме Барттера, в полиурической фазе острой почечной недостаточности, при применении мочегонных средств, аминогликозидов и слабительных препаратов.
ДД гипомагниемии представлена на схеме 35.1.6.

Влияющие факторы:
повышают уровень магния в сыворотке крови длительное применение ацетилсалициловой кислоты, литий, производные магния, прогестерон, триамтерен;
понижают альдостерон, аммония хлорид, соли кальция, фуросемид, инсулин (в высоких дозах при диабетической коме), ртутные и тиазидные диуретики, пероральные контрацептивы.
1.5.6. Медь
Исследуемый материал: сыворотка крови.
Нормальные показатели: 11–24 мкмоль/л (атомная спектроскопия).
Диагностическая значимость:
содержание меди повышено при применении контрацептивов, в период беременности, при анемии, лейкозе, гемохроматозе, острых и хронических инфекционных заболеваниях, обтурационной желтухе, циррозе печени, коллагенозах, болезни Ходжкина;
понижено при болезни Вильсона — Коновалова (уровень церулоплазмина и связанной с ним меди крайне низок, уровень свободной меди повышен), при нефротическом синдроме, мальабсорбции, болезни Бехтерева.
1.5.7. Натрий
Исследуемый материал: сыворотка крови (центрифугировать кровь как можно быстрее, не допускать гемолиза), суточная моча.
Нормальные показатели: сыворотка крови — 135,0–152,0 ммоль/л, суточная моча 130,0–260,0 ммоль/л.
Диагностическая значимость:
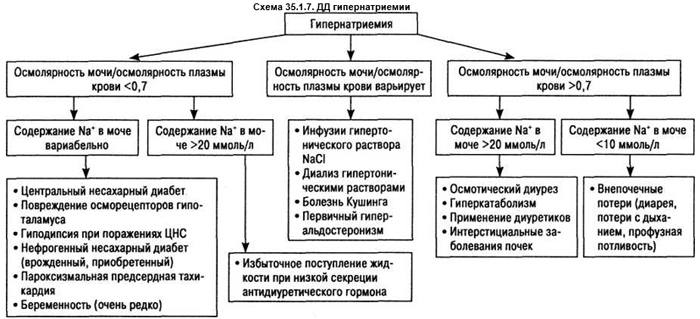
повышение содержания натрия в сыворотке крови при дегидратации, при длительной гипервентиляции, полиурических состояниях (несахарный диабет, диабетический ацидоз), при повышенной задержке натрия почками при гиперальдостеронизме, синдроме Иценко — Кушинга, недостаточном поступлении воды (кома, заболевания гипоталамуса), избыточная инфузия солевых растворов. ДД гипернатриемии представлена на схеме 35.1.7.;
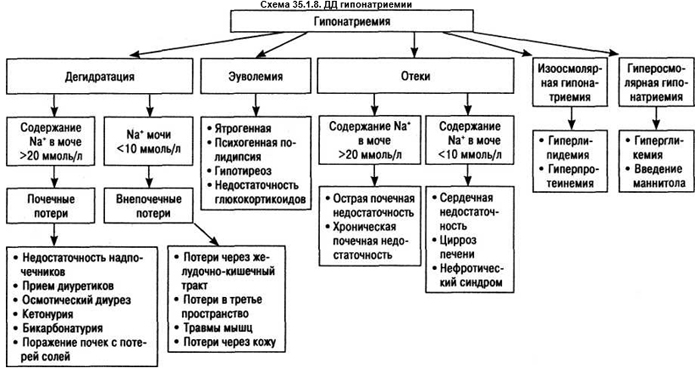
снижение уровня натрия в сыворотке крови вследствие недостаточного поступления натрия в организм (бессолевая диета), при обильном потоотделении, тяжелых длительных рвотах, острой и хронической надпочечниковой недостаточности (вследствие снижения альдостерона), ожогах, поносах, стрессах, недостаточной секреции адиурекрина (синдром Шварца — Барттера). ДД гипонатриемии представлена на схеме 35.1.8.
Влияющие факторы:
повышают уровень натрия в сыворотке крови андрогены, кортикостероиды, АКТГ, диазоксид, эстрагены, метилдопа, пероральные контрацептивы, гидрокарбонат натрия, резерпин, натрийсодержащие антикоагулянты;
снижают уровень натрия в сыворотке крови диуретики, аммония хлорид, гепарин, вазопрессин, циклофосфамид, винкристин.
Диагностическая значимость:
повышенное содержание натрия в моче отмечают при повышенном потреблении натрия, первичной и вторичной надпочечниковой недостаточности, нефрите с потерей солей, почечном канальцевом ацидозе, лечении диуретиками, раке, сахарном диабете, алкалозе и других состояниях, сопровождающихся выделением мочи со щелочной реакцией;
пониженное содержание натрия в моче отмечают при недостаточном потреблении натрия, гиперкортицизме, состоянии со снижением скорости клубочковой фильтрации (застойная сердечная недостаточность, олигурия и преренальная гиперазотемия).
1.5.8. Фосфор
Фосфор — важнейший компонент белков, жиров, углеводов, необходимый внутриклеточный анион. Кроме выполнения структурной функции участвует в энергетическом обмене (АТФ) и входит в промежуточный продукт гликолиза (2,3-дифосфоглицерат) в эритроцитах, определяя диссоциацию кислорода. Уровень в сыворотке крови определяют приемом фосфата с пищей, кишечным всасыванием, влиянием паратгормона, блокирующим реабсорбцию фосфата в канальцах, обменом веществ в костной ткани и распределением фосфата в организме (соотношение вне- и внутриклеточного фосфора). Определение клиренса фосфата, экскреции фосфата и тубулярной резорбции важно для диагностики первичного гиперпаратиреоидизма.
Исследуемый материал: сыворотка крови (не допускать гемолиза, быстро отделить от эритроцитов), суточная моча.
Нормальные показатели: сыворотка крови — 0,78–1,62 ммоль/л, суточная моча — 19,2–38,4 ммоль/л.
Диагностическая значимость:
гиперфосфатемию отмечают при гипопаратиреозе, акромегалии, гипервитаминозе D, поражениях костей (множественная миелома, заживление переломов), болезни Аддисона, миелолейкозе, саркоидозе, почечной недостаточности, сахарном диабете, спазмофилии, токсикозе беременных;
гипофосфатемия возможна при гиперпаратиреозе, гиперинсулинемии, микседеме, остеомаляции, стеаторее, семейном гипофосфатемическом рахите, синдроме мальабсорбции, дефиците витамина D.
Влияющие факторы:
повышают содержание фосфора в сыворотке крови андрогены, эргокальциферол, фуросемид, соматотропный гормон, гидрохлоротиазид, метициллин, пероральные контрацептивы, паратгормон, фосфаты, витамин D;
снижают обезболивающие средства, противосудорожные препараты, кальцитонин, эпинефрин, эстрагены, инсулин.
1.5.9. Хлориды
Их уровень определяется поступлением с пищей и потерями с мочой или кишечным содержимым, а также нарушениями кислотно-щелочного равновесия с анионным обменом хлоридов на бикарбонат-ионы. Обычно показатели содержания хлоридов изменяются параллельно с изменением уровня натрия.
Исследуемый материал: сыворотка крови, суточная моча, спинномозговая жидкость.
Нормальные показатели:
сыворотка крови: 98,0–110,0 ммоль/л;
суточная моча: 112,0–200,0 ммоль/24 ч;
спинномозговая жидкость: 118,0–132,0 ммоль/л.
Диагностическая значимость:
уровень хлоридов повышается при гипернатриемии, гиперхлоремическом ацидозе (потеря бикарбонатов с желудочно-кишечным содержимым при диарее, проксимальная и дистальная формы ренального ацидоза, терапия блокаторами карбоангидразы, ацидоз при первичном гиперпаратиреоидизме, уретеросигмостомия, почечная недостаточность в исходе хронических интерстициальных заболеваний,экзогенная передозировка кислот — соляная кислота, аргинин-хлорид);
гипохлоремия развивается при всех формах обезвоживания (понос, рвота, обильное потоотделение), нефротическом синдроме (из-за нарушения способности почечных канальцев к реабсорбции хлористого натрия), острой перемежающейся порфирии, синдроме неадекватной секреции антидиуретического гормона.
Влияющие факторы:
хлор в сыворотке крови:
повышают содержание андрогены, холестирамин, диазоксид, эстрогены, бромиды;
снижают бикарбонаты;
хлор в моче:
повышается при избыточном потреблении соли, усиленном диурезе любого происхождения (хлор выделяется вместе с катионами, например при нефрите с потерей солей), недостаточности функции коры надпочечников;
снижается при недостаточном употреблении поваренной соли, избыточной внепочечной потере хлоридов (рвота, кишечный свищ, профозный понос, избыточное потоотделение при недостаточном поступлении хлористого натрия), гиперфункции коры надпочечников, послеоперационной задержке хлоридов, отеках. В норме экскреция хлоридов с мочой соответствует их приему с пищей;
хлориды в спинномозговой жидкости:
уровень повышен при всех состояниях с повышенным содержанием хлоридов в сыворотке крови;
снижен при всех состояниях со снижением хлоридов в сыворотке крови, туберкулезном и других бактериальных менингитах (тест неспецифичен, отражает системную гипохлоремию).
1.6. Пигменты
1.6.1. Билирубин общий
Образуется при окислительном расщеплении гемоглобина и других хромопротеидов в ретикулоэндотелиальной системе.
Билирубин важен для диагностики желтухи. Определение его фракций (прямого или непрямого) служит для ДД желтух. Общий и прямой билирубин определяют непосредственно, непрямой — вычитанием показателей прямого из общего. Уровень билирубина в сыворотке крови зависит от соотношения процессов гемолиза, конъюгирования билирубина в печени и выведением его с желчью. Соответственно выделяют желтуху надпеченочную (повышенное образование билирубина), печеночную (паренхиматозную (нарушение конъюгации билирубина), подпеченочные (нарушенное выведение желчи интра- или внепеченочное).
Исследуемый материал: сыворотка крови (не допускать воздействия света).
Нормальные показатели: 1,7–20,5 мкмоль/л.
Диагностическая значимость: повышение общего билирубина в крови может быть при поражении паренхимы печени с нарушением ее билирубин выделительной функции (инфекции, токсические вещества, лекарственные препараты, алкоголь), при повышенном гемолизе эритроцитов, желтухе новорожденных, нарушении опока желчи в кишечник; выпадении ферментого звена, обеспечивающего биосинтез глюкуронида билирубина.
1.6.2. Билирубин прямой (фракция билирубина)
Исследуемый материал: сыворотка крови (не допускать действия света).
Нормальные показатели:
прямой билирубин: 0–5,1 мкмоль/л;
непрямой билирубин: 0–17,0 мкмоль/л.
Диагностическая значимость:
уровень прямого (конъюгированного) билирубина повышен при гепатоцеллюлярной (паренхиматозной) желтухе: гепатит, цирроз печени, токсическое поражение печени фосфором, органическими растворителями, алкоголем, токсинами грибов, при сепсисе, тяжелых инфекционных заболеваниях, при правожелудочковой недостаточности, нарушениях выведения билирубина из гепатоцитов (синдромы Дубина — Джонса и Ротора). Холестатическая желтуха: внутрипеченочный холестаз (ятрогенная желтуха), наркотическая интоксикация, жировая дистрофия печени, беременность, идиопатический рецидивирующий холестаз, гепатоцеллюлярная карцинома, метастазы в печень. Внепеченочный холестаз (хирургическая желтуха);
уровень непрямого (неконъюгированного) билирубина повышен преимущественно при гемолитической желтухе, частично при паренхиматозной и холестатической желтухе. Гемолитическая (надпеченочная) желтуха при гемолитической анемии и токсическом гемолилизе, при распаде гемоторакса, при полицитемии, при шунтовых гипербилирубинемиях (распад предшественников эритроцитов в костном мозгу). Паренхиматозные заболевания печени. Нарушенный захват билирубина из крови: болезнь Мейленграхта, или синдром Жильбера, или интермиттирующая юношеская желтуха, синдром Криглера — Найяра, медикаментозная желтуха при применении рифампицина и стероидов, после применения рентгенконтрастных препаратов или наложения портокавальных анастомозов, постгепатическая гипербилирубинемия, гипертиреоз.
1.6.3. Уробилиноген
Исследуемый материал: 2-часовая проба мочи (с 12 до 16 ч) или суточная моча.
Нормальные показатели:
2-часовая проба: 0,1–1,0 единиц Эрлиха (ЭЕ);
суточная моча: 0,5–4,0 ЭЕ.
Диагностическая значимость:
повышение уровня — внутрисосудистый гемолиз, кровоизлияние в ткани, поражение гепатоцитов (гепатит, застойная сердечная недостаточность, портальный цирроз печени), обтурация желчных путей (при инфицировании);
снижение уровня — обтурация желчных путей без инфицирования, массивное поражение печеночной паренхимы, почечная недостаточность.
1.6.4. Бетакаротин
Исследуемый материал: сыворотка крови.
Нормальные показатели: 0,93–5,58 мкмоль/л (50–300 мкг/100 мл).
Диагностическая значимость:
повышение уровня — сахарный диабет, заболевания печени, гипотиреоз, дефицит некоторых ферментов, высокое содержание бета каротина в пище, эссенциальная гиперлипидемия, период беременности, подострый тиреоидит, гиперлипопротеинемия I, IIА, IIВ;
снижение уровня — высокая лихорадка, заболевания печени и тонкого кишечника, мальабсорбция.
1.7. Углеводы
1.7.1. Гемоглобин гликозилированный
Гемоглобин в растворе, содержащем глюкозу или другой редуцирующий моносахарид, присоединяет ее остатки к N-концу бета-цепи. Чем выше концентрация глюкозы и чем длительнее инкубация, тем больший процент молекул гемоглобина гликозилируется. Концентрация гликозилированного гемоглобина прямо пропорциональна уровню глюкозы крови в последние 2–4 нед.
Исследуемый материал: эритроциты.
Нормальные показатели: 4–7 %.
Диагностическая значимость:
уровень гликозилированного гемоглобина ниже 7,5 % у больных сахарным диабетом свидетельствует о хорошей компенсации заболевания. Истинное повышение типично для сахарного диабета. Ложное повышение возможно при гиперлипидемии и почечной недостаточности;
уровень снижается при омоложении популяции молекул гемоглобина, что бывает при активном синтезе, например при регенерации после кровопотери. Ложное снижение отмечают при гемолитической анемии.
1.7.2. Глюкоза
Уровень глюкозы в крови зависит от приема сахаров, утилизации глюкозы в процессе обмена веществ, соотношения регулярных влияний инсулина и глюкагона, возможности мобилизации глюкозы из ее соединений.
Исследуемый материал: сыворотка и плазма крови (быстро отделить клетки от сыворотки для предупреждения потерь глюкозы), спинномозговая жидкость.
Нормальные показатели:
кровь: 3,9–6,1 ммоль/л (венозная кровь), 3,9–5,5 ммоль/л (капиллярная кровь);
глюкозный профиль: через 2 ч после приема пищи (больной получает завтрак или раствор глюкозы и находится в состоянии покоя в течении 2 ч), натощак — 3,9–6,1 ммоль/л, через 60 мин — 6,7–9,4 ммоль/л, через 90 мин — 5,6–7,8 ммоль/л, через 120 мин — 3,9–6,7 ммоль/л;
спинномозговая жидкость: дети — 3,33–4,44 ммоль/л, взрослые — 2,22–3,9 ммоль/л.
Диагностическая значимость:
в крови:
первичная гипергликемия — это сахарный диабет; вторичная гипергликемия развивается при остром и хроническом панкреатите, после панкреатэктомии, при раке поджелудочной железы, при муковисцидозе с поражением поджелудочной железы, гемохроматозе; гипергликемия центрального характера развивается при энцефалите, опухолях, инсульте; эндогенная гипергликемия типична для болезни Иценко — Кушинга, феохромоцитомы, акромегалии, гипертиреоза. Уровень глюкозы повышается также при сильном эмоциональном возбуждении, шоке, физической нагрузке;
уровень глюкозы понижается при неудовлетворительном питании, после гастрэктомии, при повышенных потерях (почечная глюкозурия, синдром мальабсорбции), повышенном потреблении глюкозы при физических перегрузках, при опухоли, лихорадке. Гипогликемия типична для нарушения процессов депонирования и высвобождения глюкозы при острой дистрофии печени, гликогенозе, наследственной непереносимости фруктозы и галактозы, алкогольной гипогликемии. Снижение активности гормонов — антагонистов инсулина — при недостаточности гипофиза, острой или хронической недостаточности надпочечников, гипотиреозе. Эндогенный гиперинсулинизм развивается при аденоме или карциноме островков Лангерганса, паранеопластически при экстрапанкреатической опухоли, выделяющей инсулиноподобные пептиды, при вегетативной дистонии, при позднем демпинг-синдроме, при предиабете;
в спинномозговой жидкости:
уровень глюкозы повышен при сахарном диабете, эпидемическом энцефалите, сифилитическом поражении ЦНС;
незначительное снижение глюкозы выявляют при субарахноидальном кровотечении, небактериальном менингите, а значительное снижение — при остром пиогенном менингите, туберкулезном менингите, первичном амебном менингоэнцефалите, энцефалите при эпидемическом паротите, опухоли мягкой мозговой оболочки, саркоидозе.
Определение гликемического профиля при глюкозной нагрузке используют для выявления латентного сахарного диабета.
Влияющие факторы:
повышают уровень глюкозы в крови кофеин, АКТГ, кортикостероиды, D-тироксин, эпинефрин, эстрогены, пероральные контрацептивы;
понижают ацетаминофены, анаболические стероиды (у больных сахарным диабетом), антигистаминные препараты, ингибиторы МАО и др.
1.8. Ферменты
1.8.1. Альдолаза
Содержится в основном в скелетных мышцах, миокарде, паренхиме печени и эритроцитах. Выделяют 2 фракции фермента: мышечный тип — фруктозо-1,6-дифосфат-альдолаза и печеночный тип — фруктозо-1-фосфат-альдолаза.
Исследуемый материал: сыворотка крови (без признаков гемолиза).
Нормальные показатели: фруктозо-1,6-дифосфат-альдолаза — 0,5–3 ед./л, фруктозо-1-фосфат-альдолаза — <1 ед./л, общая — <135 нкат/л (энзимная колориметрия).
Диагностическая значимость: активность фермента повышается при прогрессирующей миодистрофии и в меньшей степени при других вариантах поражения мышц, при инфаркте миокарда, активном ревматизме, при раке предстательной железы, заболеваниях печени, гемолизе. При хроническом гепатите и циррозе печени активность фруктозо-1-фосфат-альдолазы повышается у большинства пациентов, но менее выражено, чем при остром гепатите.
1.8.2. Альфа-амилаза (диастаза)
Продуцируется в основном в поджелудочной железе, в слюнных железах. Выделяется почками и через кишечник. Высокую активность амилазы отмечают в околоушной и поджелудочной железах. Активность амилазы в яичниках, тонкой и толстой кишке, скелетных мышцах намного ниже. Активность фермента одинакова у мужчин и женщин и не зависит от времени суток и принимаемой пищи.
Исследуемый материал: сыворотка и плазма крови.
Нормальные показатели: <220 ед./л.
При определении изофермента панкреатической альфа-амилазы ингибируется моноклональными антителами активность слюнной альфа-амилазы и далее определяется фотометрически активность панкреатической альфа-амилазы.
Диагностическая значимость:
снижение панкреатической фракции и повышение слюнной отмечают при склеродермическом поражении желудочно-кишечного тракта; снижение слюнной фракции характерно у больных с ксеростомией (болезнь и синдром Шегрена);
повышение слюнной фракции отмечают при резком воздержании от алкоголя у больных хроническим алкоголизмом. Повышается общая амилаза при остром панкреатите и обострении хронического, при обтурации вирсунгова протока камнем, опухолью, стриктурой, пенетрирующих язвах, после ретроградной холангиопанкреатографии, при перфорации язв кишечника, желудка, перфорации стенки желчного пузыря, при перитоните, сальпингите, внематочной беременности, почечной недостаточности, при воспалительных заболеваниях слюнных желез, диабетическом кетоацидозе, паранеопластических реакциях (особенно при опухолях бронхов, толстой кишки, поджелудочной железы), на фоне приема опиатов (табл. 35.1.2).
Таблица 35.1.2
Возможные причины гиперамилаземии и гиперамилазурии
| Клиническая ситуация | Повышение активности амилазы |
| Острый панкреатит | +++ |
| Препятствие оттоку панкреатического сока (камень, стеноз фатерова сосочка) | +++ |
| Обострение хронического панкреатита | ++ |
| Травма поджелудочной железы | ++ |
| Перфорация язвы желудка или двенадцатиперстной кишки | + |
| Заворот тонкой кишки (всасывание фермента) | + |
| Спазм сфинктера Одди (после введения морфина) | + |
| Инфекционный паротит | + |
| Внематочная беременность (перфорация труб) | + |
| Почечная недостаточность | + |
| Диабетический кетоацидоз | + |
Влияющие факторы: повышают активность альфа-амилазы средства, вызывающие сокращение сфинктера Одди (наркотические анальгетики, бетанехол, секретин), пероральные контрацептивы, сульфаниламиды, диуретики.
1.8.3. Аминотрансферазы
Аланинаминотрансфераза (АлАТ) и аспартатаминотрансфераза (АсАТ) выявлены практически во всех тканях человека и животных.
Исследуемый материал: сыворотка крови.
Нормальные показатели:
АлАТ: новорожденные и дети раннего возраста — 0,3–3,36 ммоль/ч⋅л, взрослые <48 ед./л (<0,8 мккат/л) (зависит от используемой методики) — 0,1–2,4 ммоль/ч⋅л.
АсАТ: новорожденные — 3,0–8,6 ммоль/ч⋅л, дети — 1,9–6,9 ммоль/ч⋅л, взрослые — 0,1–2,3 ммоль/ч⋅л.
Диагностическая значимость:
повышение активности АлАТ при некрозе гепатоцитов любой этиологии, гепатите, обширных травмах скелетных мышц, тепловом ударе, миозите, миопатии, миокардите, остром инфаркте миокарда, циррозе печени, механической желтухе, некоторых опухолях печени, дистрофии, гемолизе;
повышение активности АсАТ обусловлено заболеваниями сердца или печени. Выраженное повышение активности фермента отмечают при скоротечных формах гепатита (особенно вирусного), некрозе или повреждении печеночных клеток любого происхождения (включая холестатическую и обтурационную желтухи), хроническом гепатите, гепатотоксическом действии некоторых лекарственных препаратов. Гепатит при хроническом алкоголизме (уровень АсАТ обычно выше уровня АлАТ), вирусный и хронический гепатит (уровень АлАТ выше АсАТ), некрозе или травме миокарда или скелетных мышц, остром инфаркте миокарда (АсАТ выше АлАТ).
Влияющие факторы:
повышают активность ферментов гепатотоксические и вызывающие холестаз лекарственные препараты, в/м инъекции (умеренное повышение);
снижается активность при дефиците витамина В6. Кроме того, АсАТ снижается и в терминальной стадии печеночной недостаточности.
1.8.4. Гамма-глутамилтрансфераза (гамма-ГТ)
Исследуемый материал: сыворотка крови.
Нормальные показатели: <2,5 ммоль/ч⋅л.
Диагностическая значимость:
повышение активности фермента отмечают при остром гепатите, алкогольном и постгепатитном циррозе печени, при холангите, опухоли печени. Как внутри-, так и внепеченочная холестатическая желтуха практически всегда характеризуются высокой активностью гамма-ГТ. Особенно чувствительна гамма-ГТ к влиянию на печень длительного и чрезмерного потребления алкоголя (контроль эффективности лечения при алкоголизме). Фермент является более чувствительным показателем заболеваний печени у детей, чем щелочная фосфатаза. Тест используют для определения гепатотоксичности лекарственных средств (положителен в 90% случаев).
Влияющие факторы: повышают активность гамма-ГТ парацетамол (отравления), барбитураты, этанол, стрептокиназа.
1.8.5. Креатинфосфокиназа (КФК)
Фермент состоит из частей М (muscle) и В (brain). Известны 3 изоэнзима — ВВ-, ММ- и МВ-креатинфосфокиназа. МВ-КФК находится преимущественно в миокарде, поэтому повышение этого изоэнзима >15% уровня общего фермента свидетельствует о поражении сердца. Повышение изоэнзима менее чем на 6% общего уровня КФК свидетельствует о поражении скелетных мышц. MM-КФК почти исключительно находится в скелетных мышцах, а ВВ-КФК — в мозгу и в очень невысоких концентрациях в легких, надпочечниках и в желудочно-кишечном тракте.
Исследуемый материал: сыворотка крови.
Нормальные показатели: мужчины — 5–55 ед./л, женщины — 5–35 ед./л, или <12 ммоль/ч⋅л.
Диагностическая значимость:
повышенные значения в большинстве случаев свидетельствуют о заболеваниях скелетных мышц или миокарда, реже гладких мышц, травмах, оперативных вмешательствах, об инфаркте миокарда, уменьшении кровоснабжения мышц, миопатических расстройствах различного генеза, дерматомиозите, миокардите, миодистрофии Дюшена, синдроме Рейе, сопровождающемся комой отравлении, злокачественной гиперпирексии, длительной гипотермии, гипотиреозе, инфекционных заболеваниях (например брюшном тифе), реже аритмии, застойной сердечной недостаточности, тахикардии, эмболии легочной артерии, столбняке, генерализованных судорогах.
Влияющие факторы:
повышают активность фермента гемолиз, амфотеррицин В, клофибрат, этанол (у больных хроническим алкоголизмом), сочетанное введение галотана и сукцинилхолина во время наркоза, отравление барбитуратами, в/м введение лекарственных препаратов. Повышение активности КФК и ее изофермента МВ важно при атипичном течении инфаркта миокарда и отсутствии специфических ЭКГ-изменений, при аритмиях. При инфаркте миокарда общая активность КФК повышается в 4–14 раз. Она повышается через 3–5 ч после острого приступа и достигает максимума через 12–18 ч, при неосложненном течении нормализуется на 4–6-й день. Значительно более специфично для инфаркта миокарда повышение активности изофермента КФК-MB. Его выявляют через 3–5 ч после начала заболевания, оно достигает максимума через 12–18 ч и при неосложненном течении нормализуется через 36–48 ч. При расширении зоны инфаркта миокарда активность КФК-МВ длится дольше, что позволяет диагностировать рецидивирующее течение инфаркта. Повышение активности фракции МВ в отдельных случаях выявляют при миокардите, миокардиодистрофии различного генеза, но ферментемия у этих больных умеренная и более продолжительная.
Влияющие факторы: физическая нагрузка может вызвать повышение активности фракции МВ.
Повышение активности ВВ-изоэнзима (фракция, патогномоничная для поражения ЦНС) происходит при черепно-мозговых травмах, энцефалите, менингите, опухоли мозга, субарахноидальном кровотечении, судорожных припадках. Повышение активности ВВ-фракции без каких-либо патологических состояний выявляют у лиц старческого возраста.
1.8.6. Лактатдегидрогеназа (ЛДГ)
ЛДГ состоит из 5 изоферментов.
Исследуемый материал: сыворотка и плазма крови
Нормальные показатели: 60–120 ед./л, или 15–30 ммоль/ч⋅л.
Распределение изоферментов: ЛДГ-1 — 1,7–31%, ЛДГ-2 — 3,5–48%, ЛДГ-3 — 1,5–29%, ЛДГ-4 — 3,8–9,4%, ЛДГ-5 — 2,6–10%.
Распределение изоферментов ЛДГ нельзя оценивать оторванно от анамнеза. Нормальное распределение изоферментов при измененном уровне общей ЛДГ в сыворотке крови отмечают у многих больных с поражением сердца, печени, опорно-двигательного аппарата, с опухолями и др.
Диагностическая значимость: выраженное повышение активности фермента возможно при мегалобластной анемии, пернициозной анемии, обширном карциноматозе, вирусном гепатите, шоке, гипоксии, экстремальной гипертермии; умеренное увеличение возможно при циррозе печени, обтурационной желтухе, различных заболеваниях почек, опорно-двигательного аппарата, опухолях, застойной сердечной недостаточности, при любом повреждении клеток, приводящему к утрате цитоплазмы, инфаркте миокарда или легкого, лейкозе, гемолитической анемии, гепатите невирусной этиологии, серповидно-клеточной анемии, лимфоме.
Повышение уровня фракции ЛДГ-1 возможно при опухоли, исходящей из зародышевых клеток (тератома, семинома яичка, дисгерминома яичника), при миокардите, инфаркте миокарда.
Повышение уровня ЛДГ-1 и/или ЛДГ-2 возможно при остром инфаркте миокарда (ЛДГ-1 >ЛДГ-2), пернициозной, гемолитической, серповидно-клеточной или мегалобластной анемии, остром некрозе почки, in vivo или in vitro — гемолизе любого происхождения.
Повышение уровня ЛДГ-3: при раке бронхов, эмболии легкого с инфарктом.
Повышение уровня ЛДГ-2, ЛДГ-3, ЛДГ-4: при массивном разрушении тромбоцитов (эмболия легочной артерии, массивные гемотрансфузии), вовлечении лимфатической системы.
Повышение уровня ЛДГ-5: повреждение скелетных мышц, их воспалительные или дегенеративные заболевания, многие заболевания печени (гепатиты, цирроз), рак.
Влияющие факторы:
повышают активность фермента — даже минимальный гемолиз (вследствие высокой активности ЛДГ в эритроцитах), анальгетики, клофибрат, дикумарин, этанол, фториды, имипрамин, метотрексат, наркотические анальгетики, хинидин, сульфаниламиды;
снижают оксалаты, мочевина.
1.8.7. Лейцинаминопептидаза
Выявляют преимущественно в гепатоцитах, эпителии желчных ходов, в поджелудочной железе, слизистой оболочке тонкого кишечника, в почках и лейкоцитах. Выделяется с желчью.
Исследуемый материал: сыворотка крови.
Нормальные показатели: 8–22 ед./л.
Диагностическая значимость: повышение активности отмечают при внутри- и внепеченочном холестазе. В отличие от щелочной фосфатазы, активность фермента не повышается при поражении костей. Активность повышается в период беременности (III триместр), при остром гепатите, первичном билиарном циррозе печени, вне- и внутрипеченочном холестазе.
1.8.8. Липаза
Панкреатическая липаза играет важную роль в переваривании жиров. Поскольку основным источником липазы является поджелудочная железа, при ее заболеваниях происходит значительный выброс фермента в циркулирующую кровь.
Исследуемый материал: сыворотка крови.
Нормальные показатели: <190 ед./л (0,12–1,0 мккат/л; энзимная колориметрия).
Диагностическая значимость:
при остром панкреатите активность липазы может повышаться до 300 раз по сравнению с нормой. Активность липазы в сыворотке крови быстро повышается в течение нескольких часов после приступа панкреатита, достигает максимума через 12–24 ч и остается повышенной в течение 10–12 дней, то есть более продолжительное время, чем активность альфа-амилазы. Также повышение активности липазы отмечают при карциноме поджелудочной железы, иногда при хроническом панкреатите.
Влияющие факторы: выраженный гемолиз, гепарин, лекарственные препараты, обусловливающие спазм сфинктера Одди.
1.8.9. Трансаминазы
Трансаминазы — внутриклеточные энзимы. При этом сывороточная глутамат-пируват-трансаминаза (ГПТ) содержится только экстрамитохондриально в плазме крови, а сывороточная глутамат-оксалат-трансаминаза (ГОТ) — и в плазме крови, и в митохондриях. ГПТ содержится примущественно в гепатоцитах, а ГОТ одинаково активна в печени, миокарде и скелетных мышцах, менее активна в почках, эритроцитах и мозгу. Цитолиз вызывает выход этих ферментов в кровь.
Исследуемый материал: сыворотка крови.
Нормальные показатели: ГПТ — 4–11 ед./л, ГОТ — 5–13 ед./л.
Диагностическая значимость:
активность повышена (особенно ГОТ) при инфаркте миокарда, дерматомиозите и других мышечных заболеваниях, гипертиреозе (за счет миопатического синдрома), гемолитической анемии и инфаркте легкого, при остром, подостром некротизирующем, симптоматическом вторичном и хроническом гепатите, токсическом поражении печени, холестазе, застойной печени, циррозе печени, ее абсцессах, первичной опухоли и метастатических поражениях.
1.8.10. Фосфатаза кислая (КФ)
Наибольшую активность КФ отмечают в предстательной железе, меньшую — в печени, селезенке, эритроцитах, тромбоцитах и костном мозгу. У мужчин 1/2 содержащейся в сыворотке крови КФ вырабатывает предстательная железа, остальную — печень и разрушающиеся тромбоциты и эритроциты. У женщин КФ вырабатывается печенью, эритроцитами и тромбоцитами.
Исследуемый материал: сыворотка крови (избегать гемолиза, исследовать немедленно либо добавлять цитратный буфер или уксусную кислоту для предупреждения быстрого снижения активности).
Нормальные показатели:
мужчины: общая КФ — <6,5 ед./л, простатическая КФ — <2,6 ед./л;
женщины: общая КФ — <5,5 ед./л.
Диагностическая значимость:
повышение активности КФ — при раке предстательной железы, особенно с метастазами, при инфаркте предстательной железы после катетеризации мочевого пузыря, через 1–2 дня после оперативного вмешательства на предстательной железе или ее биопсии, при повышенном разрушении тромбоцитов, гемолизе, прогрессирующей болезни Педжета.
Ложное повышение КФ отмечают после массажа предстательной железы.
Влияющие факторы:
гемолиз повышает активность КФ;
снижают фториды, оксалаты, гепарин, тартрат и этанол.
1.8.11. Щелочная фосфатаза (ЩФ)
Представляет собой группу изоэнзимов, состоящую из костной (70%), кишечной (20%) и гепатобилиарной (10%) фракций.
Исследуемый материал: сыворотка крови.
Нормальные показатели:
общая ЩФ: дети — <48 ммоль/ч⋅л, взрослые — <18 ммоль/ч⋅л, или 30–115 ед./л (0,33–2,08 мккат/л; энзимная спектроскопия);
костная фракция ЩФ: <9 ммоль/ч⋅л.
Диагностическая значимость:
повышение активности ЩФ: при интенсификации метаболизма в костной ткани (заживление переломов), при первичном и вторичном гиперпаратиреозе (при вовлечении скелета), остеомаляции, метастазах рака в костях, остеогенной саркоме, миеломной болезни, лимфогранулематозе с поражением костей, болезни Гоше с резорбцией костной ткани, болезни Педжета, при заболеваниях печени, инфекционном мононуклеозе, неосложненном внепеченочном холестазе (трехкратное повышение), при цитомегаловирусной инфекции у детей, холангите, печеночной желтухе, портальном циррозе, абсцессах печени, внепеченочном сепсисе, неспецифическом язвенном колите, регионарном илеите, кишечных бактериальных инфекциях, тиреотоксикозе;
снижение активности ЩФ: гипотиреоз, цинга, выраженная анемия, квашиоркор, ахондроплазия, кретинизм, накопление радиоактивных веществ в костной ткани, гипофосфатаземия, гипофизарный нанизм;
повышение активности костной фракции ЩФ: при повышенной активности остеобластов (в том числе при росте костей), при возобновлении двигательной активности после длительной иммобилизации.
1.8.12. Холинэстераза (ХЭ)
Исследуемый материал: сыворотка крови
Нормальные показатели: 90–220 мкмоль/ч⋅л, или 1900–3800 ед./л.
Диагностическая значимость:
незначительное повышение активности ХЭ отмечают при гиперлипопротеинемии IV типа, нефротическом синдроме, АГ, сахарном диабете, столбняке, хорее, депрессивных состояниях;
снижение активности ХЭ при острых и хронических заболеваниях печени, механической желтухе (при вовлечении паренхимы печени), метастазах в печень, застойной печени при сердечной недостаточности, печеночном амебиазе, кахектических состояниях вследствие нарушения белоксинтетической функции печени, отравлении фосфорорганическими инсектицидами, при хронических инфекциях, опухоли, неспецифическом язвенном колите, прогрессирующей мышечной дистрофии Эрба, а также в период беременности.
Влияющие факторы: активность ХЭ снижают карбамат, циклофосфамид, миорелаксанты, эстрогены, пероральные контрацептивы, производные фенотиазина, рентгенконтрастные средства, тестостерон.
35.2. Иммунологические исследования
Для оценки иммунного статуса в настоящее время накоплено значительное количество тестов in vitro, включающих исследования:
а) гуморальных факторов крови и других биологических жидкостей;
б) элементов клеточного звена иммунитета, в первую очередь качественно-количественных параметров основных иммунокомпетентных клеток — лимфоцитов.
В широкой клинической практике известно ряд причин, обусловливающих неоднозначное отношение к этим исследованиям. Так, например:
- для оценки состояния иммунной системы, имеющей различные звенья, необходим максимально широкий набор методов;
- трудоемкость и необходимость специального оборудования и дорогостоящих реактивов приводят к возникновению различных, подчас не сопоставимых модификаций;
- дальнейшее развитие теоретической иммунологии приводит к закономерному появлению принципиально новых подходов в прикладной иммунологии;
- важным фактором является развитие биотехнологий;
- отсутствие стандартизации и унификации методов обусловливает необходимость расширения круга исследований;
- отсутствие четких данных о диагностической значимости иммунологических исследований при том или ином заболевании не позволяет ограничить круг применяемых в клинике тестов.
Правильная оценка иммунологических показателей требует прежде всего сопоставления с эталоном («нормой»), по отношению к которому те или иные данные могут быть расценены как патологические. Большая вариабельность и флюктуация иммунологических показателей требуют тщательного подбора контрольных групп и стандартизации методов исследования, количественного выражения в общепринятых единицах. Положительным в этом отношении является замена нормальных величин референтными. Референтные величины установлены или устанавливаются лабораториями ВОЗ практически для всех показателей гуморального иммунитета. Гораздо сложнее с оценкой клеточного иммунитета.
Объективизация иммунологических исследований была достигнута внедрением в клиническую практику автоматической измерительной аппаратуры. Это прежде всего радионуклидная техника, оборудование для иммунолюминесценции, иммуноферментные анализаторы, лазерная нефелометрическая тактика и техника использования полимеразных реакций. На основании этих технологий стандартизированы не только методы анализа гуморальных факторов (антител и антигенов), но и оценка качественно-количественных параметров иммунокомпетентных клеток — их фенотипирование и исследование функциональной активности.
2.1. Антитела
2.1.1. Антинуклеарный фактор (АНФ)
Исследуемый материал: сыворотка крови.
Нормальные показатели: титр <1:20.
Диагностическая значимость:
СКВ (98%), синдром Шегрена, синдром Фелт, РА, прогрессирующий системный склероз, смешанные заболевания соединительной ткани, инфекционный мононуклеоз, цирроз печени, гепатит, малярия, лепра, лейкоз, острая гемолитическая анемия, миастения, макроглобулинемия Вальденстрема, дерматомиозит, полимиозит, тиреоидит Хашимото, хроническая почечная недостаточность.
В иммунофлюоресценции возможно проявление нескольких типов свечения: крапчатое, гомогенное, ядерное, периферическое. Периферический тип свечения более характерен для СКВ.
Низкой степени активности аутоиммунного процесса соответствуют титры свечения 1:40–1:80, средней — 1:160–1:320, высокой — 1:640 и выше.
При титре свечения 1:160 и выше возможно выявление по методу иммуноферментного анализа (ИФА) антител к экстрагируемым ядерным антигенам (extractable nuclear atigens — ENA), среди которых главные — антитела к Sm и рибонуклеопротеину (RNP). Высокий титр свечения к RNP (гомогенный или крапчатый типы свечения) более характерен для смешанных заболеваний соединительной ткани.
2.1.2. Антитела к антигенам, экстрагированным из ядра клеток
Исследуемый материал: сыворотка крови.
Нормальные показатели: отсутствуют.
Диагностическая значимость:
- анти-Ro/SS-A. Появляются при синдроме Шегрена (70%), СКВ (40%), в последнем случае могут быть выявлены у АНФ-негативных больных СКВ и пациентов с подострой СКВ;
- анти-RNP. Появляются у большинства пациентов со смешанной формой болезни соединительной ткани и у 35% больных СКВ;
- анти-Sm. Появляются в 30% случаев СКВ и являются высокоспецифическими;
- анти-Sс1-70. Антигеном является ДНК-топоизомераза 1. Специфический маркер склеродермии;
- анти-Jo-1. Строго коррелирует с интерстициальным поражением легких у больных полимиозитом.
2.1.3. Антитела к вирусу гепатита (ВГ) А, В, С
Исследуемый материал: сыворотка крови.
Нормальные показатели: отсутствуют.
У около 90% населения выявлены антитела к вирусу гепатита А из-за высокой загрязненности среды обитания. Антитела к ВГ-В (анти-HBs) могут появляться после вакцинации, а ВГ-В антигена не должно быть.
Диагностическая значимость:
последовательность появления маркеров гепатита А: ВГ-А (появляется и быстро исчезает), IgM-ангитела к ВГ-А (появляются и исчезают при появлении анти-ВГ-А-IgG), IgG-антитела к ВГ-А (появляются и остаются в течение многих лет, иногда на всю жизнь). Для диагностики инфекции ВГ-А используют IgM-антитела к ВГ-А (служат маркером острой фазы заболевания) и IgG-антитела к ВГ-А;
последовательность появления маркеров гепатита В: HBsAg (поверхностный антиген ВГ-В, основной маркер острого или хронического гепатита В), HBeAg (маркер репликации ВГ-В. Длительное присутствие в крови при остром гепатите В свидетельствует о высоком риске хронизации процесса), антитела к НВс — ядерному антигену ВГ-В (сначала класса IgM — маркер острой фазы инфекции, затем они сменяются антителами класса IgG, остающимися в сыворотке крови на многие годы. Антитела к HBeAg (их раннее появление коррелирует с хорошим прогнозом), антитела к HBsAg (их появление совпадает с исчезновением HBsAg и коррелирует с выздоровлением);
диагностика инфекции гепатита С строится в два этапа: первичная и подтверждающая. Для первичной диагностики используют ИФА. Наиболее чувствительны ИФА третьего поколения, выявляющие антитела как к структурным (ядерным), так и неструктурным (NS3, NS4, NS5) антигенам ВГ-С. Положительный результат, полученный при первичном обследовании, необходимо проверить в подтверждающем тесте — иммуноблотинге (ИБ). Результаты ИБ трактуются в соответствии с рекомендациями фирмы-изготовителя.
2.1.4. Антитела к вирусам иммунодефицита человека (ВИЧ-1/ВИЧ-2)
Исследуемый материал: сыворотка крови.
Нормальные показатели: отсутствуют.
Диагностическая значимость: положительный результат свидетельствует об инфекции ВИЧ-1 и/или ВИЧ-2.
Тактика установления диагноза «инфекция ВИЧ»: при выявлении позитивной реакции в ИФА или экспресс-тесте анализ повторяют в ИФА в дублях, лучше в тест-системе другого производства или использующей другой источник антигена, но не уступающей первой по чувствительности. Если результат вновь позитивный, сыворотку крови исследуют в ИБ. Результат ИБ считается позитивным, если выявлены антитела по крайней мере к двум из трех env-антигенов ВИЧ-1 или ВИЧ-2 (антитела к другим антигенам могут присутствовать, но не обязательно) отрицательным в случае отсутствия вирус-специфических и неопределенных во всех остальных случаях. Следует отметить, что на некоторых блотах зоны, соответствующие env-антигенам gpl20 и gp 160, могут содержать полимеры трансмембранного env-антигена gp41 (ВИЧ-1) или gp36 (ВИЧ-2). Поэтому в таком ИБ при наличии антител, реагирующих только с gp41 (или с gp36) результат вместо неопределенного может быть квалифицирован как положительный.
Если результат позитивный, необходимо взять еще один образец крови того же пациента и провести его повторный ИФА, после чего делают вывод о серопозитивности обследованного.
Если результат неопределенный, сыворотку крови надо направить в централизованную специализированную профильную лабораторию.
Особо следует подчеркнуть необходимость проверки первично позитивных образцов в ИБ на ВИЧ-1 и на ВИЧ-2, поскольку из-за частичного сходства антигенов образец, позитивный по ВИЧ-2, может давать неопределенный результат на ВИЧ-1 и наоборот. Поэтому ВИЧ-2-позитивный образец при ИБ на ВИЧ-1 может расцениваться как неопределенный и через 6 мес в силу отсутствия динамики сероконверсии может быть сочтен отрицательным.
Отвод от донорства: основанием для бессрочного отвода от донорства крови является результат, позитивный при ИФА при первичном обследовании, даже если результат при ИБ отрицателен.
2.1.5. Антитела к нативной (двуспиральной) ДНК
Исследуемый материал: сыворотка крови.
Нормальные показатели: титр менее 1:10.
Диагностическая значимость: повышение титров антител к нативной ДНК при СКВ прямо пропорционально активности процесса и формированию гломерулонефрита.
2.1.6. Антитела к Т-лимфотропному вирусу 1-го типа (HTLV-I)
Исследуемый материал: сыворотка крови.
Нормальные показатели: отсутствуют.
Диагностическая значимость: наличие антител к HTLV-I в сыворотке крови свидетельствует об инфекции HTLV-I. При получении в скрининговом тесте положительного результата сыворотка крови должна быть протестирована в дублях. В случае положительного результата исследована в подтверждающем тесте (лизатный ИБ+РИП или ИБ, включающий рекомбинантные поверхностные антигены вируса). Результат считается позитивным при выявлении антител к хотя бы одному ядерному (р19 р24 р51) и одному поверхностному (др46 др62/68) антигену HTLV-I. Пути передачи вируса те же, что и для ВИЧ-1/ВИЧ-2 за исключением бесклеточного компонента крови, с которым HTLV-I не передается. HTLV-I, ассоциированный с развитием Т-клеточного лейкоза взрослых (ТКЛВ) и тропического спастического парапареза (ТСП), имеет высокую перекрестную реактивность с антигенами другого Т-лимфотропного ретровируса человека: HTLV-II, с наличием которого пока не связывают развитие какого-либо заболевания. Различить инфекции HTLV-I и HTLV-II позволяет ИБ, включающий вирусспецифичные рекомбинантные поверхностные антигены HTLV-I и HTLV-II.
Отстранение от донорства: если при первичном тестировании выявлены антитела к HTLV-I/HTLV-II, то при положительном результате подтверждающих тестов эта порция крови бракуется, а донора отстраняют от сдачи крови. При отрицательном результате в подтверждающем анализе кровь бракуется, но донора от сдачи не отстраняют. Если при повторной сдаче крови результат при первичном тестировании опять будет положителен, то вне зависимости от результатов подтверждающих тестов донор подлежит обязательному бессрочному отстранению.
2.1.7. Циркулирующие иммунные комплексы
Исследуемый материал: сыворотка крови.
Нормальные показатели: при преципитации в 3,5% растворе этиленгликоля-6000 — 0–0,08 ед. оптической плотности (или <1,4 г/л по стандартной кривой агрегированного гамма-глобулина).
Диагностическая значимость: повышается при СКВ, РА, других аутоиммунных заболеваниях, при нефрите, вирусном гепатите, при многих инфекционных заболеваниях.
2.2. Белки острой фазы (БОФ)
2.2.1. Альфа-1-антитрипсин или альфа-1-протеиназный ингибитор (А-1-ПИ)
Исследуемый материал: сыворотка крови.
Нормальные показатели: 0,8–3 г/л (нефелометрия).
Диагностическая значимость:
повышается при воспалении (инфекции, ревматические заболевания), тканевом некрозе, опухолях, хирургической травме, в период беременности (особенно к моменту родов). Воспаление паренхиматозных клеток печени часто ассоциируется с возросшим А-1-ПИ без других элементов острофазового ответа. Для ДД острофазового процесса от реакции на эстрогеновую терапию исследуют в комплексе с другими БОФ: СРБ, гаптоглобин, альфа-1-кислый гликопротеин;
снижается при идиопатическом респираторном дистресс-синдроме у новорожденных, остром неонатальном гепатите, при пневмонии с нарушением функции внешнего дыхания по обструктивному типу, в терминальной стадии панкреатита и гепатита, нефротическом синдроме, если последний не сопровождается воспалением.
Генетический дефект синтеза проявляется у взрослых хронической обструктивной бронхолегочной патологией, не поддающейся иммунокорригирующей терапии, у детей — развитием цирроза печени. У лиц, дефектных по синтезу А-1-ПИ (чаще чем в популяции) развиваются гепатомы.
2.2.2. Альфа-1-антихимотрипсин
Исследуемый материал: сыворотка крови.
Нормальные показатели: 0,31–0,47 г/л.
Диагностическая значимость: уровень повышается при воспалительных процессах (инфекции, ревматические заболевания), некрозе тканей, развитии опухолей, хирургической травме.
2.2.3. Альфа-1-кислый гликопротеин (А-1-КГ) или оросомукоид
Исследуемый материал: сыворотка крови.
Нормальные показатели: <60 лет — 0,43–1,07 г/л, свыше 60 лет — 0,54–1,30 г/л.
Диагностическая значимость:
уровень повышается при воспалении, что позволяет использовать его определение для диагностики внутриутробного инфицирования. Вместе с гаптоглобином используют для оценки степени гемолиза in vivo, изолированное повышение уровня А-1-КГ в период острой фазы свидетельствует о слабом гемолизе;
снижается при нефротическом синдроме и гормональной терапии.
2.2.4. Алъфа-2-макроглобулин (А-2-М)
Наряду с гаптоглобином является при электрофорезе основным компонентом альфа-2-фракции белков в сыворотке крови. Имея высокую молекулярную массу, концентрируется в основном в плазме крови. Может служить маркером селективной протеинурии при нефротическом синдроме. Обладает антипротеазной активностью, однако не предохраняет от развития эмфиземы легких в случае отсутствия А-1-ПИ. Как транспортный белок связывает и транспортирует цинк. Контролирует тромбообразование, лизис тромбов и активацию комплемента, нейтрализует высвобождающиеся из лейкоцитов кол- лагеназы, лизосомальные катепсины. Комплексы A-2-М-протеазы удаляются из циркуляции купферовскими клетками печени;
Исследуемый материал: сыворотка крови.
Нормальные показатели: 1,6–4,0 г/л.
Диагностическая значимость:
уровень повышается в период беременности, при сахарном диабете, циррозе печени, остром нефрите, лечении эстрогенами;
уровень снижается при значительном высвобождении протеаз: при остром панкреатите, пептической язве, аутоиммунном заболевании, терминальных состояниях.
2.2.5. Гаптоглобин
Исследуемый материал: сыворотка крови.
Нормальные показатели: 0,36–3,68 г/л.
Диагностическая значимость:
повышается при внутрисосудистом гемолизе, обтурации желчных путей, нефротическом синдроме (если у пациента фенотипы 2–1 или 2–2), во всех случаях воспаления;
снижается при нефротическом синдроме (если у пациента фенотип 1–1), при гемоглобинопатиях, дефектах метаболизма, гиперспленизме.
2.2.6. Интер-альфа-ингибитор трипсина (ИАТИ)
Исследуемый материал: сыворотка крови.
Нормальные показатели: 0,4–0,9 г/л.
Диагностическая значимость:
уровень повышается при воспалении, опухолевом процессе (в случае последнего увеличивается экскреция белка с мочой — опухолевый маркер ИАТИ);
уровень снижается в первые 2 нед жизни, а также в I и II триместр беременности.
2.2.7. Ревматоидный фактор (РФ)
Исследуемый материал: сыворотка крови, синовиальная жидкость.
Нормальные показатели: реакция негативная.
Диагностическая значимость: позитивную реакцию отмечают при РА (в титрах 1:80 и выше), при суставном синдроме на фоне коллагенозов, в низких титрах — при остром воспалении, инфекционном мононуклеозе, в пожилом возрасте.
2.2.8. С-реактивный белок (СРБ)
БОФ, более специфичный показатель воспаления, чем СОЭ. Динамика СРБ коррелирует с характером воспаления и более тесно с ним связана, чем другие БОФ. Беременность, гормоны, иммуносупрессивная терапия не оказывают влияния на СРБ.
Исследуемый материал: сыворотка крови.
Нормальные показатели: 0–0,027 г/л.
Диагностическая значимость: наиболее значительное повышение уровня отмечают при ревматических заболеваниях, нефрите, менингите, сепсисе, злокачественных образованиях, лейкозе, инфаркте миокарда.
2.2.9. Трансферрин
Исследуемый материал: сыворотка крови.
Нормальные показатели: 1,85–4,09 г/л.
Диагностическая значимость:
уровень повышается при дефиците железа, введении эстрогенов, в период беременности;
уровень снижается при гемохроматозе, нефротическом синдроме, опухолях, воспалении, недостаточном питании. Ранним признаком алкогольного латентного цирроза печени является увеличение соотношения IgA/трансферрин >2,5. Гипотрансферринемия отрицательно сказывается на функционировании активности иммунокомпетентных клеток. Известна врожденная атрансферринемия. Дефект затрагивает синтез, но не разрушение трасферрина. Этот синдром наследуется а/p, протекает со склонностью к инфекциям, упорной анемией, задержкой роста, гиперпигментацией кожи, гепатомегалией, склерозом поджелудочной железы и кардиосклерозом. Применение фракции плазмы крови, обогащенной трансферрином, дает положительный эффект.
2.2.10. Ферритин
Исследуемый материал: сыворотка крови (иммуноферментный метод).
Нормальные показатели:
мужчины: 18–350 мкг/л;
женщины: 15–49 лет — 12–156 мкг/л, >49 лет — 18–204 мкг/л.
Диагностическая значимость:
уровень повышается при приеме алкоголя, при применении пероральных контрацептивов, при избытке железа (например гемохроматоз, некоторые заболевания печени), при остром лейкозе, воспалительных заболеваниях (пневмония, остеомиелит, хронический пиелоцистит, РА, СКВ, ожоги), раке молочной железы;
уровень снижается при дефиците железа. Уровень ферритина <10 нт/мл свидетельствует о железодефицитной анемии.
2.2.11. Церулоплазмин
Исследуемый материал: сыворотка крови (нефелометрия).
Нормальные показатели: 250–630 мг/л.
Диагностическая значимость:
уровень повышается при воспалении, заболеваниях ретикуло-эндотелиальной системы, обтурации желчного пузыря, введении эстрогенов;
уровень снижается при болезни Вильсона.
2.3. Иммуноглобулины
2.3.1. Бета-2-микроглобулин
Низкомолекулярный белок, структурно гомологичен с аминокислотными участками иммуноглобулиновых цепей главного комплекса гистосовместимости (HLA) первого класса. Синтезируется всеми нуклеарными клетками, присутствует во всех биологических жидкостях организма. Наряду с альбумином используют для оценки клубочковой и канальцевой протеинурии.
Исследуемый материал: сыворотка крови, моча.
Нормальные показатели:
кровь: <60 лет — <2,4 мг/л, >60 лет — <3,0 мг/л;
моча: <0,3 мг/л.
Диагностическая значимость: уровень повышается при лимфопролиферативных заболеваниях (СПИД, миелома, лейкозы), амилоидозе, почечном диализе, при отторжении трансплантата.
2.3.2. Иммуноглобулин А
В высоких концентрациях, помимо сыворотки крови, определяют в большинстве секретов организма, где содержится в особой форме-димере, соединенный с J-цепью и секреторным компонентом. В такой форме IgA устойчив к протеолитическим ферментам. Не проникает через плаценту, поэтому его выявление в крови пупочного канатика свидетельствует о давнем внутриутробном инфицировании.
Исследуемый материал: сыворотка крови и другие биологические жидкости.
Нормальные показатели:
<1 года — 0,1–0,4 г/л;
<4 лет — 0,3–1,5 г/л;
<16 лет — 0,9–2,3 г/л;
<60 лет — 1,0–4,0 г/л;
>60 лет — 1,6–5,3 г/л.
Диагностическая значимость:
повышается при хронической печеночной патологии, хронической инфекции желудочно-кишечного тракта и легких, опухолях нижних отделов кишечника, РА, при синдроме Вискотта — Олдрича;
моноклональная гаммапатия проявляется при А-миеломе, редко при лимфоме;
снижение уровня: отсутствие IgA — наиболее частый вариант врожденного иммунодефицита, при не-А-миеломе, макроглобулинемии Вальденстрема, нефротическом синдроме, дисплазии соединительной ткани.
2.3.3. Иммуноглобулин G
Исследуемый материал: сыворотка крови.
Нормальные показатели:
<1 года — 3,2–12,8 г/л;
<4 лет — 4,6–15,4 г/л;
<16 лет — 9,7–20,0 г/л;
<60 лет — 9,2–19,2 г/л;
>60 лет — 10,0–18,0 г/л.
Диагностическая значимость:
уровень повышается при инфекционно-воспалительных заболеваниях, опухолях, аутоиммунной патологии. Моноклональная гипер-G-глобулинемия — характерный признак G-миеломы. У лиц пожилого возраста может проявляться как доброкачественная гаммапатия;
уровень снижается при нефротическом синдроме, ожоговой болезни, не-в-миеломах, иммунодефиците — остром комбинированном, общем вариабельном, синдроме Вискотта — Олдрича. При дефицитах, связанных с нарушением синтеза субклассов IgG2-IgG4, общий уровень IgG может оставаться неизмененным (см. субклассы IgG).
2.3.4. Иммуноглобулина G субклассы (1,2,3,4)
Исследуемый материал: сыворотка крови
Нормальные показатели:
IgG1 — 3,22–9,66 г/л;
IgG2 — 2,59–7,36 г/л;
IgG3 — 0,3–1,54 г/л;
IgG4 — 0,01–1,05 г/л.
Диагностическая значимость: применяют при идентификации иммунодефицитов и парапротеинемий (табл. 35.2.1).
Таблица 35.2.1
Уровень IgM, IgG и IgA при различных заболеваниях
| Заболевание | М | G | А |
| Острый инфекционный гепатит | 3+ | 2+ | +/– |
| Хронический гепатит | +/– | 2+ | +/– |
| Механическая желтуха | +/– | +/– | 3+ |
| Цирроз постинфекционный | 1+ | 3+ | +/– |
| Цирроз алкогольный | 2+ | 1 + | 1+ |
| РА | 1 + | +/– | +/– |
| СКВ | +/– | 3+ | +/– |
| Инфаркт миокарда | 2+ | 3+ | +/– |
| Гломерулонефрит | +/– | +/– | 3+ |
| Нефротический синдром, энтеропатия с потерей белка | 1– | 2– | 1– |
| Миеломная болезнь | 3+ | 3+ | 3+ |
| Синдром Луи — Барра | +/– | +/– | 3– |
| Агаммаглобулинемия | 0 | 0 | 0 |
+/– — отсутствие существенных изменений; 1, 2, 3+ — различные степени повышения показателя; 1, 2, 3– — различные степени снижения показателя; 0 — показатель отсутствует.
2.3.5. Иммуноглобулин D
Исследуемый материал: сыворотка крови.
Нормальные показатели: у взрослых уровень не превышает 40 кед./л. IgD не проходит через плацентарный барьер.
Диагностическая значимость:
уровень повышается при IgD-миеломе. В таких случаях из-за крайне высоких концентраций IgD в сыворотке крови (избыток антигена) преципитационное кольцо в агаре может отсутствовать. При подозрении на D-миелому сыворотку крови необходимо исследовать в нескольких разведениях, дополнительно определяя наличие свободных лямбда-цепей (см. белки Бенс-Джонса). Поликлональное повышение уровня IgD возможно при аутоиммунной патологии, хронических инфекциях, лимфолейкозе.
2.3.6. Иммуноглобулин Е
Исследуемый материал: сыворотка крови.
Нормальные показатели для IgE — весьма условны. Считают, что IgE не проникает через плаценту. Максимальные значения (>100 кед./л) регистрируют в 10-летнем возрасте. Однако наши расчеты соотношений уровней аллергенспецифичных IgE (РАСТ) и общего уровня IgE (ПРИСТ) свидетельствуют, что максимально высокий титр аллергенспецифического IgE (выше 17,5 PRU/л) может дать всего 2 кед./л прироста общего IgE.
Концентрация IgE в ME:
новорожденные (кровь из пуповины) — 0,09–0,53 МЕ/мл;
3 мес — 0,39–1,76 МЕ/мл;
6 мес — 1,06–6,6 МЕ/мл;
1 год — 1,67–7,2 МЕ/мл;
4 года — 3,03–24,31 МЕ/мл;
7 лет — 3,64–45,6 МЕ/мл;
10 лет и взрослые — 4,82–150,0 МЕ/мл.
Повышение IgE связывают с аллергическими состояниями, которые подтверждает наличие аллерген-специфических IgE в крови (в настоящее время наиболее часто используют около 200 РАСТов). Отмечена условная корреляция между уровнями общего IgE и спектром выявляемых положительных РАСТов. Аллергия к деревьям, цветам, травам, пище сопровождается, как правило, умеренным повышением IgE (сотни кед./л), к домашней пыли и ее компонентам (клещи, шерсть домашних животных) — до >1000 кед./л. Паразитарные инфекции (аскаридоз, эхинококков, шистосомоз) могут обусловить повышение IgE до нескольких тысяч кед./л. Максимально высокие уровни IgE зарегистрированы нами при гипер-IgE синдроме (>20 тыс. кед./л).
2.3.7. Иммуноглобулин М
Филогенетически — древнейший класс Ig, наиболее быстро проявляется в ответ на антигенную стимуляцию инфекционным агентом (первичный ответ). На этом основана диагностика внутриутробного инфицирования плода.
Исследуемый материал: сыворотка крови.
Нормальные показатели:
<1 года — 0,4–1,2 г/л;
<4 лет — 0,6–1,8 г/л;
<16 лет — 0,6–2,0 г/л;
<60 лет — 1,0–3,0 г/л;
>60 лет — 0,9–2,4 г/л.
Диагностическая значимость:
повышается при вирусных заболеваниях (гепатит, инфекционный мононуклеоз и т. д.), РА, хронических гепацеллюлярных заболеваниях, активном саркоидозе, нефротическом синдроме. Моноклональную гипер-IgМ-глобулинемию выявляют при болезни Вальденстрема, злокачественной лимфоме, ретикулезе;
избирательно снижается при IgM-дефиците. Снижение уровня отмечают в качестве вторичного признака не-М-множественной миеломы, при энтеропатии с потерей белка.
2.3.8. Каппа и лямбда-цепи иммуноглобулинов
Исследуемый материал: сыворотка крови
Нормальные показатели:
каппа-цепи — 40–160 ед./дл (1 Ед=3,0 мг);
лямбда-цепи — 66–152 ед./дл (1 Ед=1,65 мг).
Диагностическая значимость: чувствительный тест для оценки поликлональной гипергаммаглобулинемии.
2.3.9. Свободные легкие цепи иммуноглобулинов (СЛЦ). Белки Бенс-Джонса
Исследуемый материал: сыворотка крови, моча.
СЛЦ могут появляться в кровотоке лишь вследствие несбалансированного синтеза легких и тяжелых цепей клеткой-продуцентом иммуноглобулинов. Естественный катаболизм иммуноглобулинов не приводит к образованию СЛЦ. При парапротеинемии появлению СЛЦ в моче (белки Бенс-Джонса) предшествует повреждение канальцевого аппарата нефрона, для которого белки Бенс-Джонса не являются физиологическими, хотя и полностью реабсорбируются на ранних стадиях заболевания, участвуя в образовании амилоида. Наибольшей нефроноповреждающей активностью обладают свободные лямбда-цепи.
Появление СЛЦ в крови — ранний признак лимфопролиферации. После начала их выявления в моче тест на СЛЦ в крови может оказаться отрицательным.
2.4. Комплемент
Система комплемента — часть общей системы иммунитета. В сыворотке крови определяют 9 компонентов (С1–9) комплемента. Активируется антигенами. эндотоксинами, иммунными комплексами, запускает реакции воспаления, хемотаксиса, фагоцитоза, анафилаксии, лизиса, цитотоксичности. Уровень комплемента в плазме крови определяют его синтезом и потреблением. Повышение уровня комплемента выявляют при опухолевых заболеваниях и иногда при хроническом артрите без внесуставных поражений. Но эти данные не имеют диагностического значения. Очень важно выявление гипокомплементемии, что бывает при иммунных заболеваниях. Важно определение общей гемолитической активности (общего комплемента, СН50), фракций С3 и С4.
Снижение уровня комплемента отмечают прежде всего при иммунных заболеваниях: СКВ, идиопатический мембранопролиферативный и постинфекционный нефриты, сывороточная болезнь, криоглобулинемия I, II и III типа, заболевания щитовидной железы (тиреоидит, базедова болезнь), хронические инфекции, сопровождаемые нефритом или васкулитом (инфекционный эндокардит, остеомиелит, висцеральные абсцессы, гепатит В), химиотерапия при злокачественных опухолях, особенно при лейкозе и лимфоме Ходжкина.
Гипокомплементемию отмечают и при заболеваниях без достоверного иммунно-комплексного механизма: врожденная гипокомплементемия, тяжелые нарушения питания, порфирия, системные вирусные инфекции, гемолитико-уремический синдром, тромботическая тромбоцитопеническая пурпура, сепсис, острый панкреатит, острая печеночная недостаточность, гемолитические кризы при малярии, гемодиализ, ожоги.
2.4.1. Гемолитическая активность комплемента (СН50)
Исследуемый материал: сыворотка крови.
Нормальные показатели: 3,7–6,7 ед. (условные единицы, определяемые экстраполяцией по графику зависимости величины экстинкции от логарифма разведения сыворотки, дающей 50% гемолиз сенсибилизированных эритроцитов барана).
Диагностическая значимость: повышается при острых воспалительных заболеваниях. Аутоиммунные заболевания, протекающие на фоне нормального СН50, имеют более благоприятный прогноз, чем при снижении уровня общей гемолитической активности комплемента.
2.4.2. Инактиватор 1-го компонента комплемента (С1 Ин)
Исследуемый материал: сыворотка крови.
Нормальные показатели: 0,21–0,46 г/л.
Диагностическая значимость:
повышение уровня регулятора активации С1 не имеет диагностической значимости;
снижается при врожденном ангионевротическом отеке (тип 1 — снижение синтеза С1 Ин, 85% случаев; тип 2 — на фоне повышенного уровня С1 Ин его функциональная активность составляет 5–30% нормы), при СКВ, лимфоме, ассоциированных с приобретенным ангионевротическим отеком.
2.4.3. Компоненты комплемента
Исследуемый материал: сыворотка и плазма крови.
Нормальные показатели:
С3с — 0,5–1,3 г/л;
С4 — 0,23–0,46 г/л;
С3 активатор (фактор В) — 0,11–0,24 г/л.
Диагностическая значимость:
уровень С3 повышается при воспалении, обтурации желчевыводящих путей, амилоидозе, аутоиммунной гемолитической анемии;
уровень С3 снижается при затяжной пневмонии, гнойной инфекции, у части больных с мембранопролиферативным гломерулонефритом;
уровень С4 повышается при аутоиммунной гемолитической анемии;
уровень С4 снижается в большинстве случаев аутоиммунной патологии, гасгроэнтеропатии, терминальных стадиях ожоговой болезни;
уровень фактора В повышается при остром воспалении;
уровень фактора В снижается при заболеваниях, вовлекающих активацию альтернативного комплементарного каскада (например при мембранопролиферативном хроническом гломерулонефрите, СКВ, острой гастроэнтеропатии с потерей белка, ожоговой болезни), РА.
2.4.4. Субкомпоненты комплемента (анафилотоксины — АФ)
Исследуемый материал: плазма крови.
Низкомолекулярные продукты активации комплемента С3а, С4а и С5а определяют с помощью наборов радиоиммунного и иммуноферментного анализа.
Особенности сбора материала для исследования: плазма крови, замороженная при –20 °C в течение 30 мин после забора крови. Консервант — натриевая соль ЭДТА.
Диагностическая значимость: мембраноатакующие свойства АФ, в особенности С5а и С3а, во много раз превосходят таковые комплексов IgE-аллерген. Особую ценность приобретает тест на спонтанную активацию комплемента, для чего параллельно во временном интервале (2–4 нед) исследуют две пробы плазмы крови пациента, сравнивая результаты с аналогичными пробами доноров (контроль). Тест используют для дифференцирования комплемент-зависимых от IgE-зависимых состояний.
2.5. Лимфоциты
Диагностическая значимость:
повышение количества лимфоцитов в крови выявляют при остром и хроническом лимфолейкозе, инфекционном мононуклеозе, Т-клеточном лейкозе у взрослых, инфекционных гепатитах, цитомегаловирусной и других вирусных инфекциях, токсоплазмозе, сифилисе (врожденном и вторичном);
снижение количества лимфоцитов выявляют при первичных иммунодефицитах, связанных с нарушением процессов дифференцировки лимфоцитов (апластическая анемия, тяжелый комбинированный иммунодефицит (ТКИД), синдром Ди Джорджи, агаммаглобулинемия Брутона), при вторичных иммунодефицитах (послеоперационный стресс, генерализованные бактериальные инфекции, рак в терминальной стадии, уремия, тяжелые ожоги, лечение кортикостероидами, цитостатиками, лучевая терапия), при милиарном туберкулезе, лимфоме Ходжкина.
2.5.1. Лимфоциты-Т (CD3+)
Исследуемый материал: кровь с гепарином.
Нормальные показатели: 1000–2000 клеток/мкл.
Диагностическая значимость:
повышаются при Т-лимфолейкозе, инфекции вирусом Эпштейна — Барр (инфекционный мононуклеоз), при лечении препаратами тимуса (Т-активин, Тимозин);
снижаются первичный иммунодефицит, связанный с гипо- и аплазией тимуса (например ТКИД с дефицитом аденозиндезаминазы, синдром Ди-Джорджи, синдром Незелова), вторичный иммунодефицит (СПИД, генерализованные бактериальные инфекции, операционный стресс, нарушение дифференцировки Т-лимфоцитов в результате дефицита цинка, цирроз печени, тяжелые ожоги, уремия, старение, иммуносупрессивная терапия (кортикостероиды, цитостатики), лучевая терапия).
2.5.2. Лимфоциты-В (CD20+)
Исследуемый материал: кровь с гепарином.
Нормальные показатели: 650–1350 кл/мкл.
Диагностическая значимость:
снижаются в тех же случаях, что и Т-лимфоциты. Селективно снижаются при СПИДе, в результате чего снижается соотношение CD4/CD8;
повышаются Т-лимфопролиферативные заболевания. Селективно повышаются при ТКЛВ.
2.5.3. Лимфоциты-супрессоры/киллеры (CD8+)
Исследуемый материал: кровь с гепарином.
Нормальные показатели: 235–760 кл/мкл.
Диагностическая значимость:
снижаются в тех же случаях, что и Т-лимфоциты;
повышаются в тех же случаях, что и Т-лимфоциты. Селективно повышаются при острых инфекциях, вызванных вирусом Эпштейна — Барр (инфекционный мононуклеоз), цитомегаловирусом и при других вирусных инфекциях. Длительное повышение уровня СD8+-Т-лимфоцитов может свидетельствовать о хронической вирусной инфекции;
соотношение клеток CD4/CD8 в норме составляет 1,4:2,4;
снижение соотношения хелперы/супрессоры выявляют при СПИДе, инфекционном мононуклеозе (вирус Эпштейна — Барр), цитомегаловирусной и другой вирусной инфекции, прогрессирующей опухоли. Может снижаться при хирургическом стрессе, генерализованных бактериальных инфекциях;
повышение отмечают при Т-клеточном лейкозе взрослых, аутоиммунных заболеваниях, иногда при атопических заболеваниях (табл. 35.2.2).
Таблица 35.2.2
Уровень Т, В, О-лимфоцитов при некоторых заболеваниях
| Заболевание | Т | В | О |
| Агаммаглобулинемия | +/– | 3– | 1+ |
| Синдром Ди Джорджи | 3– | +/– | +/– |
| Ревматизм | 2– | +/– | 2+ |
| РА | 1– | +/– | 1 + |
| СКВ | 1– | 1– | 3+ |
| БА | 1– | +/– | 1 + |
| Туберкулез легких | 1– | 1+ | +/– |
| Вирусный гепатит | 2– | +/– | 1 + |
| Нефропатия беременных | 2– | +/– | 1 + |
| Ожоговая болезнь | 1– | +/– | 1 + |
| Лимфома Ходжкина | 3– | 1– | +/– |
| Неходжкинские лимфомы и лейкозы | |||
| В | 2– | 3+ | +/– |
| Т | 2+ | 2– | +/– |
| О | 2– | 2– | 3+ |
+/– — нет изменений; 1, 2, 3+ — степени стимуляции; 1, 2, 3– — степени угнетения.
2.5.4. Пролиферативная активность Т-лимфоцитов (реакция бласттрансформации)
Исследуемый материал: кровь с гепарином в стерильных условиях.
Нормальные показатели: зависят от варианта метода и от используемого поликлонального митогена (ФГА, Кон-А и др.).
Методы определения: изотопные (по включению тимидина, меченного тритием), неизотопные (например флюорометрический, с использованием красителя ДНК Hoechst 33342). В качестве митогенов используют конканавалин А, фитогемагглютинин. Поскольку оптимальная активирующая доза у разных лиц может быть разной, следует использовать не одну дозу, а несколько (например три), а результат выдавать как среднюю величину или площадь под кривой. Можно использовать суспенсию мононуклеарных клеток со стандартным содержанием лимфоцитов или цельную кровь (в последнем случае, поскольку в лунки вносят нестандартное количество лимфоцитов, необходимо делать пересчет на один Т-лимфоцит).
Диагностическая значимость:
повышение диагностического значения не имеет;
снижение — первичные иммунодефициты (например синдром Луи — Барр, ТКИД), вторичный иммунодефицит (операционный стресс, прогрессирующие опухоли, обширные травмы, дефицит железа, цинка, лечение иммуносупрессантами, лимфопролиферативные заболевания).
Основные опухолевые маркеры для иммунохимического и биохимического анализа
- Раковый эмбриональный антиген (РЭА).
- α-Фетопротеин (АФП).
- Углеводный антиген 19.9 (СА 19.9).
- Углеводный антиген 50 (СА 50).
- Раковый антиген 19.9 (СА 19.9).
- Раковый антиген 72.4 (СА 72.4).
- Раковый антиген 15.3 (СА 15.3).
- Раковый антиген 125 (СА 125).
- Муциноподобный карцинома-ассоциированный антиген (MCA).
- Раковоассоциированный антиген 549 (СА 549).
- Раковоассоциированный антиген 242 (СА 242).
- Антиген плоскоклеточной карциномы (SCC).
- Нейронспецифическая энолаза (NSE).
- Фрагмент цитокератина 19 (CYFRA 21-1).
- Хорионический гонадотропин (ХГЧ).
- Простатспецифические маркеры (ПСА и ПСКФ).
- Тканевой полипептидный антиген (ТРА).
- Тканевой полипептид-специфический антиген (ТР).
- β-2-Микроглобулин (β-2-м).
- Сывороточная дезокситимидинкиназа (С-ТК).
- Трофобластический β-1-гликопротеин (ТБГ).
- Плацентарный белок (РР-10).
- Кальцитонин.
Раковый эмбриональный антиген (РЭА)
Показания к исследованию: мониторинг течения заболевания и эффективности терапии рака толстой кишки, молочной железы, легкого, для диагностики С-клеточной карциномы щитовидной железы. Пригоден для скрининга группы риска, но в основном для мониторинга развития заболевания и эффективности терапии у пациентов с колоректальной карциномой.
Раковый эмбриональный антиген представляет собой гликопротеин с молекулярной массой 175 000–200 000 Да. При электрофорезе мигрирует в зоне подвижности бета-глобулинов. Одна из самых существенных особенностей его молекулярной структуры — высокое (до 60%) содержание углеводов, что определяет высокую гетерогенность его физико-химических свойств. В молекуле РЭА идентифицировано 6 различных антигенных детерминант. РЭА является опухолево-эмбриональным антигеном, вырабатывается в тканях пищеварительного тракта эмбриона и плода и определяется в сыворотке крови плода. В сыворотке крови беременных этот гликопротеин не выявлен. После рождения ребенка синтез его подавляется. Поэтому в сыворотке крови здоровых взрослых людей его практически не выявляют, равно как и в других биологических жидкостях. В очень малых количествах РЭА определяют только в некоторых тканях у взрослых, таких как ткани кишечника, печени, поджелудочной железы. При развитии опухолей концентрация РЭА в сыворотке крови повышается и достаточно точно отражает состояние злокачественного процесса. Высокие концентрации РЭА определяются при колоректальной карциноме. Верхняя граница нормы обычно не превышает 3 нг/мл. На уровень РЭА влияет курение, употребление алкоголя. Для некурящих норма составляет 2,5–5 нг/мл. Верхняя граница нормы для «здоровых курильщиков» — 7–10 нг/мл.
При карциноме пищеварительного тракта и дыхательных путей у 50–90% больных уровни РЭА в крови выше нормы, то же выявляют у 30–50% пациентов с карциномой молочной железы, головы и шеи, а также у 25% больных злокачественными образованиями соединительно-тканного происхождения. При нелеченной злокачественной опухоли уровень РЭА повышается постоянно, в начальной стадии заболевания — по экспоненте. У 20–50% больных с доброкачественными заболеваниями — цирроз печени, хронический гепатит, панкреатит, неспецифический язвенный колит, болезнь Крона, пневмониия, бронхит, туберкулез, эмфизема легких, муковисцидоз, аутоиммунные заболевания — выявляют повышенный уровень РЭА в сыворотке крови. Однако в этих случаях уровень РЭА редко превышает 10 нг/мл, а после клинического улучшения может и вообще нормализоваться.
Альфа-фетопротеин (АФП)
Показания к назначению:
1) выявление, мониторинг течения и эффективности терапии первичной гепатоцеллюлярной карциномы;
2) мониторинг, эффективность терапии и диагностика гермином;
3) выявление пороков развития плода (дефекты нервной трубки и брюшной стенки, синдром Дауна) и мониторинг состояния плода в течение беременности.
α-Фетопротеин — гликопротеин (содержит до 4% углеводов) молекулярной массой 70 000 чДа. По составу аминокислот и их последовательности сходен с альбумином. На молекуле АФП идентифицировано от 3 до 7 различных эпитопов. При электрофорезе мигрирует в зоне α-глобулинов. Обладает высокой эстрогенсвязывающей способностью. В период беременности АФП вырабатывают клетки желточного мешка, позднее печень эмбриона, а также клетки желудочно-кишечного тракта плода. АФП выявляют в сыворотке крови плода, начиная с 4-й недели беременности, при максимальных уровнях между 12–16-я неделя с пиком содержания в 13 нед (2–3 мг/мл). Затем уровень АФП в сыворотке крови плода постепенно снижается вплоть до рождения.
В сыворотке крови женщины его выявляют на 30-й неделе беременности (примерно 0,5 мкг/мл), с максимальными значениями между 32–36-й неделей беременности, он снижается к концу беременности. В амниотической жидкости максимальное значение определяют на 15-й неделе беременности (10 мкг/мл). В возрасте 1 года количество АФП в сыворотке крови ребенка равняется этому уровню у взрослого и в норме составляет менее 15 нг/мл. Для мониторинга антенатального периода важно тестирование АФП в сыворотке крови и амниотической жидкости беременной. При этом значения АФП, существенно превышающие уровень нормы для данного срока беременности, могут указывать на дефект нервной трубки плода. Аномально низкие значения АФП после 10 нед беременности могут свидетельствовать о синдроме Дауна.
В настоящее время постулированы следующие основные функции АФП при нормальном развитии плода:
1) поддержание осмотического давления крови плода;
2) предохранение плода от иммунной системы матери;
3) связывание эстрогенов, содержащихся в материнском кровотоке;
4) участие в органогенезе печени плода.
Нормальные значения АФП в сыворотке крови у здорового человека не превышает 15 нг/мл. Повышенное содержание АФП выявляют при гепатоцеллюлярной карциноме и тератокарциноме желточного мешка яичника или яичек. При этом уровень АФП в сыворотке крови (>1000 нг/мл) коррелирует с размером растущей опухоли и эффективностью терапии. Снижение концентрации АФП в крови после удаления опухоли или лечения до нормального значения служит благоприятным признаком. Повторное повышение уровня или недостаточное его снижение может свидетельствовать о рецидиве заболевания или наличии метастазов. При злокачественной опухоли молочной железы, бронхов, колоректальной карциноме у 9% пациентов с метастатическим поражением печени уровень АФП бывает повышен, обычно до 100 нг/мл, и практически никогда не превышает 500 нг/мл. В то же время у этих больных очень высок уровень РЭА. Поэтому сочетанное определение АФП и РЭА позволяет дифференцировать эти патологии с первичной гепатоцеллюлярной карциномой.
Определение АФП пригодно для скрининга гепатоцеллюлярной карциномы в группах риска, особенно на фоне постоянно возрастающей активности таких ферментов, как щелочная фосфатаза, γ-глутамилтрансфераза, глутаматдегидрогеназа и аспартатаминотрансфераза. Повышенный уровень АФП выявляют и при гепатите, но в этих случаях повышение АФП редко превышает 500 нг/мл и носит временный характер.
Углеводный антиген 19.9 (СА 19.9)
Показания к исследованию: диагностика карциномы поджелудочной железы и опухоли толстой кишки. После РЭА является вторым по важности маркером для диагностики карциномы желудка. Возможно применение для ДД карциномы поджелудочной железы и панкреатита. Для ранней диагностики карциномы поджелудочной железы не пригоден. Более того, целесообразнее для ранней диагностики использовать ПЦР K-ras гена в плазме крови или дуоденальном соке, поскольку дефектный K-ras ген определяют при этой опухоли в 90% случаев и может быть выявлен за полгода–год до появления клинических симптомов.
Углеводный антиген СА 19.9 представляет собой гликопротеин с молекулярной массой 10 000 Да, является гаптеном антигена группы крови Льюис (а). СА 19.9 выявляют в эпителии желудочно-кишечного тракта плода. Незначительные концентрации определяют в слизистых клетках у взрослых людей, а также в поджелудочной железе, печени, легких. Верхняя граница нормы — 37 ед./мл.
Повышение концентрации СА 19.9 в сыворотке крови отмечают при карциноме поджелудочной железы, однако корреляции между концентрацией СА 19.9 и массой опухоли нет. Если у больных его уровень превышает 10 000 ед./мл, то практически у всех из них имеются отдаленные метастазы. Данный онкомаркер выводится исключительно с желчью, в связи с чем даже незначительный холестаз может быть причиной существенного повышения уровня СА 19.9. В этих случаях необходим контроль активности γ-глутамилтрансферазы и щелочной фосфатазы. Полезно его определение в некоторых РЭА-отрицательных случаях карциномы толстой кишки.
Уровень СА 19.9 может быть повышен при воспалительных процессах желудочно-кишечного тракта и печени (обычно до 100 ед./мл, реже до 500 ед./мл), при муковисцидозе.
Следует учитывать, что уровень СА 19.9 зависит от набора реактивов, которым проводился анализ: в результате изменения применяемого метода может быть получено неправильное представление о прогрессировании или ремиссии заболевания. При использовании метода «СА 19.9 ИФА ДИА плюс» у 65% больных карциномой поджелудочной железы уровень СА 19.9 превышает 120 ед./мл, при панкреатите у 98% больных содержание этого маркера ниже 120 ед./мл.
Углеводный антиген 50 (СА 50)
Показания к исследованию: мониторинг течения заболевания и эффективности терапии при раке поджелудочной железы.
Углеводный антиген СА 50 — это гликолипид. Антитела к СА 50 выявляют в качестве антигенной структуры Льюиса и пока еще слабо охарактеризованную структуру, не ассоциированную с Льюис-положительной группой крови. Верхняя граница нормы — 23 ед./мл.
Повышенный уровень СА50 (>100 ед./мл) выявляют при циррозе печени и заболеваниях поджелудочной железы (около 18% пациентов). Применение СА 50 не имеет преимуществ перед СА 19.9. Сочетанное их применение, по данным большинства исследователей, не имеет смысла.
Раковый антиген 195 (СА 195)
Показания к исследованию: аналогичен маркеру СА 19.9, преимуществ по сравнению с ним не имеет. СА 195 формирует антигенную детерминанту группы крови Льюис, выявляемую специфическими моноклональными IgM антителами ССЗС195.
Раковый антиген 72.4 (СА 72.4)
Опухолеассоциированный гликопротеин 72 является, помимо РЭА и АФП, онкомаркером широкого круга опухолей.
Показания к исследованию: тестирование и мониторинг течения заболевания рака желудка и слизеобразующей карциномы яичника.
Раковый антиген СА 72.4 — муциноподобный гликопротеин с молекулярной массой 400 000 Да, выявляют в эпителиальных клетках плода. В тканях взрослых в норме практически не определяют. Верхняя граница нормы — 2,0–4,0 ед./мл.
Для СА 72.4 характерна высокая опухолевая специфичность. Повышенный уровень СА 72.4 отмечают в сыворотке крови больных с карциномой желудка. Рекомендуется сочетанное определение его с РЭА, что обеспечивает хорошую чувствительность и специфичность. Уровень СА 72.4 повышается и при слизеобразующей карциноме яичника. Изредка повышенный уровень СА 72.4 (около 7 ед./мл) выявляют при доброкачественных и воспалительных процессах. Уровень этого маркера зависит от используемого набора реактивов.
Раковый антиген 242 (СА 242)
СА 242 на сегодняшний день один из основных маркеров, используемых для диагностики и мониторинга рака поджелудочной железы, толстой кишки и прямой кишки. СА 242 — уникальный маркер, позволяющий проводить диагностику уже на ранних стадиях заболевания. Например, при раке поджелудочной железы на первой стадии заболевания специфичность достигает 90%, а чувствительность тестов СА 242 оказалась в 1,4 раза выше, чем СА 19.9. Хотя СА 242 считается лишь дополнительным маркером в диагностике колоректального рака после СА 19.9, по различным данным с помощью теста СА 242 удается прогнозировать развитие рецидивов колоректального рака за 5–6 мес. Высокая специфичность СА 242 позволяет успешно использовать тест для ДД онкологических и доброкачественных гепатобилиарных заболеваний. В последнем случае значительное повышение уровня СА 242 отмечают достаточно редко, тогда как повышенные значения СА 19.9 определяют у многих пациентов с заболеваниями желчных путей, панкреатитом, воспалительными заболеваниями желудочно-кишечного тракта.
Благодаря высокой специфичности тест СА 242, в отличие от СА 19.9, может быть использован для скрининга. Кроме того, этот маркер обладает большей прогностической значимостью на всех стадиях заболевания.
Успешна комбинация тестов СА 242 и РЭА в диагностике и динамическом наблюдении при раке толстого кишечника и прямой кишки. Установлено, что одновременное использование двух маркеров значительно повышает чувствительность теста как при диагностике, так и при обследовании после лечения, позволяя раньше выявить рецидив заболевания.
Раковый антиген 15.3 (СА 15.3)
Показания к исследованию: динамическое наблюдение и контроль эффективности терапии при раке молочной железы.
Раковый антиген СА 15.3 представляет собой муциноподобный гликопротеин с молекулярной массой 300 000 Да, дающий два моноклональных антитела: 1) 115 DB против белков мембран жировых глобул молока; 2) DF против линии клеток карциномы молочной железы. Граница нормы — не выше 28 ед./мл у здоровых небеременных женщин.
Высокие концентрации СА 15.3 выявляют с высокой специфичностью при карциноме молочной железы. При опухоли яичника, шейки матки и эндометрия повышение уровня этого маркера отмечают только на поздних стадиях развития опухоли. При доброкачественных заболеваниях молочной железы и желудочно-кишечного тракта концентрация СА 15.3 не повышается. Умеренное повышение уровня этого маркера отмечают в III триместр беременности (до 50 ед./мл) и иногда при циррозе печени (также до 50 ед./мл).
Раковый антиген 125 (СА 125)
Показания к исследованию: динамическое наблюдение и контроль эффективности терапии серозной карциномы яичника.
Раковый антиген 125 — это гликопротеин с молекулярной массой 200 000 Да, представляющий собой дифференцировочный антиген, который происходит из дериватов целомического эпителия тканей плода. Верхняя граница нормы — 35 ед./мл, но там, где требуется повышенная специфичность, эта граница поднимается до 65 ед./мл.
Повышенный уровень СА 125 выявляют в сыворотке крови у больных раком яичников (у 50% больных I стадии, у 90% — III и IV). Однако значительное повышение его уровня отмечают и при опухолях желудочно-кишечного тракта, карциноме бронхов, карциноме молочной железы. Иногда уровень СА 125 бывает повышен при воспалительных процессах придатков матки, доброкачественных гинекологических опухолях. Отмечают незначительное повышение этого маркера в период беременности, при аутоиммунных заболеваниях, гепатите, хроническом панкреатите, циррозе печени. Специфичность СА 125 низкая.
Муциноподобный карцинома-ассоциированный антиген (MCA)
Показания к исследованию: динамическое наблюдение с целью выявления рецидивов карциномы молочной железы.
Муциноподобный карцинома-ассоциированный антиген (MCA) представляет собой муцин-гликопротеин с молекулярной массой 350 000–500 000 Да. Граница нормы — не выше 11 ед./мл.
Повышенный уровень MCA выявляют в сыворотке крови больных раком молочной железы. Часто это повышение коррелирует со стадией заболевания. Повышенный уровень MCA регистрируют у беременных (начиная с 4-го месяца) и в 20% случаев доброкачественных заболеваний печени и мастопатии. Не целесообразно сочетанное использование MCA и СА 15.3 или СА 549, поскольку при этом диагностическая чувствительность не повышается. В целях повышения чувствительности желательна комбинация его с РЭА.
Раковоассоциированный антиген 549 (СА 549)
Показания к назначению: динамическое наблюдение и контроль терапевтического эффекта лечения при карциноме молочной железы.
Раковоассоциированный антиген 549 — муциноподобный гликопротеин с молекулярной массой 400 000–500 000 Да. Граница нормы — не выше 11 ед./мл.
Уровень СА 549 повышен у больных карциномой молочной железы. По информативности этот маркер не отличается от других муциноподобных маркеров. Повышенный уровень СА 549 выявляют при доброкачественных заболеваниях печени (до 30%) и иногда при мастопатии.
Антиген плоскоклеточной карциномы (SCC)
Показания к исследованию: динамическое наблюдение и контроль эффективности терапии плоскоклеточной карциномы шейки матки, носоглотки, уха, легких и пищевода.
Антиген плоскоклеточной карциномы — гликопротеин с молекулярной массой 42 000 Да, выделен из печеночных метастазов плоскоклеточной карциномы шейки матки. Граница нормы — не выше 2 нг/мл.
Повышенный уровень SCC выявляют у больных плоскоклеточной карциномой шейки матки (до 85%), при карциноме носоглотки и уха (до 60%). Повышение уровня SCC выявляют при почечной недостаточности (до 10 нг/мл), иногда у больных с гепатобилиарной патологией. При работе с этим маркером следует обращать внимание на забор материала и работу с тестируемыми образцами, поскольку загрязнения элементами кожи и слюны ведут к ложноположительным результатам. Повышенный уровень SCC выявляют и в 31% случаев плоскоклеточного рака легких, и в 17% случаев немелкоклеточного рака.
Нейронспецифическая энолаза (NSE)
Показания к исследованию: диагностика и эффективность терапии мелкоклеточной карциномы легких (SCLC).
Нейронспецифическая энолаза — это фермент углеводного обмена, с молекулярной массой 78 000 Да. Его выявляют в нейронах, нейроэндокринных клетках нервной системы, а также в эритроцитах и тромбоцитах. Граница нормы — не выше 12,5 нг/мл.
Повышенный уровень NSE определяют у больных мелкоклеточной карциномой легких, а также при опухолях нейроэктодермального или нейроэндокринного происхождения, при нейробластоме. Повышенная концентрация NSE возможна при доброкачественных заболеваниях легких (до 20 нг/мл и чуть выше), поэтому для клинической диагностики рекомендуют более высокий граничный уровень (>25 нг/мл). Поскольку NSE выявляют в эритроцитах и тромбоцитах, гемолиз и отсроченное центрифугирование существенно завышают результаты анализа. Центрифугировать образцы крови следует не позже чем через 1 ч после забора крови.
Ингибин В
Результаты исследований уровня ингибина В имеют значение для мониторинга пациенток с гранулезоклеточными опухолями яичников. Овариальные раковые образования продуцируют как ингибин В, так и ингибин А (77%). Специфичность ингибина В для муцидозного рака яичников составляет 60%, ингибина А — 20%. Во многих случаях концентрация ингибина В в сыворотке крови коррелирует с размерами опухоли. Эффективное хирургическое удаление опухоли сопровождается снижением концентрации ингибина В до 0. Ингибин В служит хорошим маркером для мониторинга эффективности проводимой химиотерапии у пациенток с гранулезоклеточными опухолями яичников. Использование ингибина В для диагностики опухолей яичников особенно эффективно у женщин в менопаузальный период, когда его концентрация в норме равна нулю.
Необходимо отметить, что опухоли желудочно-кишечного тракта, карцинома бронхов и рака молочной железы могут также в некоторых случаях быть причиной значительного повышения уровня СА 125, поэтому сочетанное определение СА 125 и ингибина В повышает вероятность выявления рака яичников.
Фрагмент цитокератина 19 (СYFRА 21-1)
Показания к исследованию: немелкоклеточная карцинома легких и плоскоклеточная карцинома легких. Может быть использован для контроля течения мышечно-инвазивной карциномы мочевого пузыря.
Цитокератины — нерастворимые каркасные белки клеток, их известно более 20. Фрагменты цитокератина 19 растворимы в сыворотке крови, имеют молекулярную массу 30 000 Да. В тесте на опухолевый маркер CYFRA 21-1 используются 2 моноклональных антитела (Ks 19,1, ВМ 19,21) для выявления фрагмента цитокератина 19. Граница нормы — 2,3 нг/мл.
Повышенный уровень CYFRA 21-1 определяют при немелкоклеточной карциноме легких, при плоскоклеточной карциноме легких, при мышечно-инвазивной карциноме мочевого пузыря. Незначительное повышение (до 10 нг/мл) выявляют при доброкачественных заболеваниях печени, при почечной недостаточности. Загрязнение образцов крови слюной ведет к завышенным результатам.
Хорионический гонадотропин (ХГЧ)
Показания к исследованию: ранняя диагностика беременности; контроль эффективности терапии и диагностика рецидивов трофобластических опухолей, хорионкарцином яичка или плаценты, хорионаденом, семином.
Хорионический гонадотропин — это гликопротеиновый гормон, состоящий из двух субъединиц — α и β, нековалентно связанных между собой. α-Субъединица идентична α-субъединице лютеинизирующего, фолликулостимулирующего и тиреотропного гормонов гипофиза. β-Субъединица для ХГЧ специфична. ХГЧ содержит нейраминовые кислоты, количество которых пропорционально его активности: при их отщеплении биологическая активность ХГЧ исчезает. ХГЧ-специфичная антисыворотка взаимодействует только с β-субъединицей. Граница нормы — не выше 5 МЕ/мл у мужчин и небеременных женщин.
ХГЧ образуется физиологически в синцитиотрофобластах плаценты, его выявляют в материнской сыворотке на 6–10-е сутки после оплодотворения и еще через 1–2 сут в моче. Концентрация ХГЧ в амниотической жидкости коррелирует с сывороточной, но на порядок меньше. Уровень ХГЧ повышается до конца I триместра беременности, достигая максимума на 40–80-е сутки, а затем снижается. Снижение уровня ХГЧ отмечают при внематочной беременности и угрожающем выкидыше (ниже чем при нормальной беременности). У мужчин и небеременных женщин повышение уровня ХГЧ — верный признак наличия злокачественной опухоли.
Повышение уровня ХГЧ выявляют при пузырном заносе, хорионкарциноме, семиномах, тератомах яичника и яичек, у больных раком легкого (14% случаев), при раке желудочно-кишечного тракта (до 60%), органов мочеполовой системы (30%), при раке толстой и прямой кишки (25–77% в зависимости от размеров опухоли). Трофобластические новообразования (как доброкачественные, так и злокачественные) вызывают повышение уровня ХГЧ. Наибольшее количество ХГЧ вырабатывается при хорионэпителиоме — наиболее злокачественной опухоли. Эта опухоль продуцирует ХГЧ около 5 мкг/сут на каждый миллиграмм влажной массы опухоли. Примерно 10–20% этого количества выводится с мочой. Анализ ХГЧ дает значение 0,45 мкг на суточное количество мочи и, следовательно, позволяет выявить около 1 мг опухоли. Необходимо отметить, что наряду с высокой злокачественностью хорионэпителиома является одной из немногих локализаций опухолей, которая при условии своевременной диагностики и химиотерапевтического лечения может привести к полному излечению (в 95% случаев) при отсутствии метастазов и (в 83%) у больных с метастазами. Чувствительность данного маркера при карциноме яичка и плаценты — 100%, при хорионаденоме — 97%, при несеминоматозных герминомах — 48–86%, при семиномах — 7–14%. Некоторые опухоли продуцируют только отдельные субъединицы ХГЧ. Так, при аденокарциноме поджелудочной железы выявляют в основном свободные β-субъединицы.
При гемолизе крови и гиперлипидемии возможны ложноположительные реакции.
Простатспецифические маркеры (ПСА и ПСКФ)
Показания к исследованию: динамическое наблюдение и контроль эффективности терапии карциномы предстательной железы, мониторинг состояния пациентов с гипертрофией предстательной железы с целью выявления ее карциномы.
- Простатспецифический антиген (ПСА) — это физиологический экскрет предстательной железы, гликопротеин с молекулярной массой 36 000 Да, относящийся к калликреинам, является протеазой, уменьшающей вязкость спермы. Граница нормы — 4 нг/мл у здоровых мужчин без гипертрофии предстательной железы.
Значительное повышение уровня ПСА в сыворотке крови выявляют при раке предстательной железы, а также при ее доброкачественной гипертрофии и простатите. Важна динамика уровня ПСА, а не отдельные значения.
Повышение уровня этого маркера определяют после пальцевого ректального исследования, цитоскопии, колоноскопии, трансуретральной биопсии, лазерной терапии. Влияние этих факторов наиболее выражено на следующий день после процедуры и наиболее значительно у пациентов с гипертрофией предстательной железы. Поэтому забор крови следует проводить спустя неделю после процедур или до них. Иммуноферментный анализ ПСА позволяет выявлять лишь далеко зашедшие случаи аденокарциномы. Современная иммунофлуоресцентная модификация исследования ПСА при мониторинге заболевания обладает на порядок большей чувствительностью. Для своевременной диагностики заболевания подходит только молекулярно-генетический анализ с помощью ОТ-ПЦР мРНК ПСА или ПСМА (простатспецифического мембранного антигена) в РНК клеток крови больного, среди которых уже на I–II стадии заболевания выявляют единичные опухолевые клетки.
- Простатспецифическая кислая фосфатаза (ПСКФ) — это изофермент кислой фосфатазы. Представляет собой гликопротеин с молекулярной массой 97 000 Да. Граница нормы — 0–0,6 мкмоль/(мин⋅л) или 0–10 нмоль/(с⋅л) у здоровых мужчин без гипертрофии предстательной железы. Основное применение — мониторинг течения карциномы предстательной железы. Однако чувствительность этого маркера ниже чем ПСА. Кроме того, он нестабилен при хранении.
Тканевой полипептидный антиген (ТРА)
Показания к исследованию: мониторинг карциномы мочевого пузыря.
Тканевой полипептидный антиген — это пролиферативный антиген кератиновой природы, с молекулярной массой 22 000 Да. Выявляют в большинстве эпителиальных клеток, в сыворотке крови, в клеточных мембранах опухолевых клеток. Верхняя граница нормы — 85–120 ед./мл.
Повышенный уровень ТРА отмечают при карциноме мочевого пузыря, у пациентов с карциномой молочной железы, бронхов, колоректального отдела кишечника, шейки матки. Повышение уровня ТРА выявляется и при некоторых доброкачественных заболеваниях легких, печени, урогенитального тракта. При повышении уровня до 131 ед./мл специфичность по отношению к доброкачественным заболеваниям легких достигает 95%.
Чувствительность в отношении карциномы мочевого пузыря, особенно мышечно-инвазивных форм, также достаточно высокая.
β-2-Микроглобулин (β-2-м)
Показания к исследованию: мониторинг множественной миеломы, неходжинской лимфомы, мониторинг состояния пациентов со СПИДом и перенесших трансплантацию органов.
β-2-Микроглобулин состоит из 100 аминокислот (молекулярная масса — 11 800 Да). Он идентичен легкой цепи антигенов HLA-системы и имеет выраженную гомологию с СН3 регионом молекулы иммуноглобулина G.
Выявляют на поверхности мембран лимфоцитов, макрофагов, некоторых эпителиальных клеток. Как свободный, так и связанный с HLA, β-2-м в низкой концентрации выявляют во многих биологических жидкостях: в сыворотке крови, моче, слюне, цереброспинальной, амниотической. Он свободно проходит через мембрану почечных клубочков, а затем реабсорбируется в проксимальном отделе почечных канальцев. Снижение клубочковой фильтрации обусловливает повышение уровня β-2-м в сыворотке крови, а нарушение функции почечных канальцев — экскрецию его с мочой.
Границы нормы: в сыворотке крови — 0,8–2,4 мг/л, в спинномозговой жидкости — 0,8–1,8 мг/л, в моче — 0,02–0,3 мг/л.
Уровень β-2-м возрастает при миеломах, неходжинских лимфомах, различных аутоиммунных заболеваниях, нарушении клеточного иммунитета (например при СПИДе), состоянии после трансплантации органов. У пациентов с лейкозом повышение уровня β-2-м в цереброспинальной жидкости свидетельствует о вовлечении в патологический процесс ЦНС. Тестирование в сыворотке крови и моче в основном проводят при диагностике гломерулонефрита и канальцевых нефропатий. При множественной миеломе этот маркер наиболее полезный прогностический показатель, не зависящий от концентрации моноклонального иммуноглобулина.
Сывороточная дезокситимидинкиназа (СТК)
Показания к исследованию: мониторинг течения и прогноз при неходжинской лимфоме, лейкемии и множественной миеломе.
Сывороточная дезокситимидинкиназа — фермент, катализирующий фосфорилирование дезокситимидина с образованием монофосфата дезокситимидина. В клетках человека существует 3 изофермента дезокситимидинкиназы (ТК). В высокой концентрации ТК-1 присутствует в пролиферирующих и в опухолевых клетках. Разработаны методы определения ТК-1 в сыворотке крови (СТК-1).
Повышение уровня СТК выявляют у пациентов с множественной миеломой, хроническим лимфолейкозом, неходжинской лимфомой. При этом у больных с прогрессирующим хроническим лейкозом (при плохом прогнозе) уровень СТК значительно выше, чем у больных в стабильном состоянии.
Трофобластный β-1-гликопротеин (ТБГ)
Молекулярная масса трофобластного β-1-гликопротеина 42 000 Да. Определяют в полиморфноядерных нейтрофильных гранулоцитах и культуре фибробластов человека, а также в плаценте и сыворотке крови беременных, превышая почти в 20 раз содержание хорионического гонадотропина. Граница нормы — не выше 5 мкг/мл в сыворотке крови небеременных женщин.
Вне периода беременности ТБГ появляется в значительных количествах при хорионэпителиоме, пузырном заносе, а также у пациентов с солидными злокачественными опухолями: при раке яичника, легкого, молочной железы, желудочно-кишечного тракта. Выявляют в сыворотке крови при трофобластической опухоли наряду с ХГЧ.
Информативно соотношение концентраций ТБГ и ХГЧ, которое для хорионкарциномы составляет 0,36, для инвазивного заноса — 1,56, а для пузырного — 10,9. Оба эти маркера — чувствительные индикаторы остаточной опухолевой активности. Считается, что ТБГ — более информативный маркер трофобластного остаточного опухолевого роста, особенно когда очень низкие значения ХГЧ свидетельствуют о наличии остаточной болезни. Однако известны и ТБГ-негативные трофобластные опухоли, при которых ТБГ не секретируется или по каким-то причинам не определяется.
Плацентарный белок (PP-10)
Это растворимый гликопротеин ткани плаценты, богатый глутаминовой и аспарагиновой аминокислотами. В нормальной сыворотке крови определяют следы РР-10. Его уровень в сыворотке крови повышается в период беременности (более чем в 100 раз), при раке молочной железы (в 85% случаев), у пациентов с карциномой половых органов (100% случаев).
Кальцитонин
Показания к исследованию: динамический контроль при медуллярной карциноме щитовидной железы, пригоден для скрининга групп риска и для диагностики.
Кальцитонин — полипептид с молекулярной массой 3500 Да, содержащий 32 аминокислоты. Вырабатывается С-клетками щитовидной железы. Границы нормы — не выше 100 пг/мл.
Повышенную концентрацию кальцитонина выявляют при карциноме щитовидной железы.
S-100
S-100 белки представляют собой суперсемейство Са+2-связывающих белков, выявленных в клетках различных тканей. Они активно участвуют в процессах клеточного деления, дифференцировки, гомеостаза ионов Са+2, проведении внутриклеточного регуляторного сигнала апоптоза.
Повышение уровня S-100 в спинномозговой жидкости и плазме крови является маркером повреждения головного мозга. Повышение концентрации белка S-100 (ββ) установлен при различных опухолях, таких как глиома, меланома, высокодифференцированная нейробластома. Серийные исследования S-100 (ββ) позволяют следить за эффективностью лечения и выявлять рецидивы на ранней стадии. S-100 можно рассматривать как онкомаркер второго ряда при меланоме.
Использование иммунохимических и биохимических опухолевых маркеров при некоторых солидных опухолях
Колоректальная карцинома
Патология составляет около 90% общего количества раковых заболеваний желудочно-кишечного тракта. Полипоз толстого кишечника и неспецифический язвенный колит рассматривают как предраковые состояния. Маркером выбора при колоректальной опухоли является РЭА. Его содержание коррелирует со стадией опухоли, а предоперационный уровень РЭА — с продолжительностью безрецидивного постоперационного периода и степенью выживаемости. Снижение уровня РЭА после терапевтических процедур свидетельствует об уменьшении объема опухоли. После успешной радикальной операции уровень маркера возвращается к нормальному за 6–8 нед. Отсутствие снижения свидетельствует о неполном удалении опухоли или наличии множественных опухолей. Вторичное повышение уровня РЭА свидетельствует о рецидиве или метастазах опухоли. Медленное, пологое повышение уровня маркера, например от 2 до 4 нг/мл в течение 6 мес, свидетельствует о локальном рецидиве, а более быстрый крутой подъем — о метастазировании. В очень редких случаях РЭА-негативной карциномы толстого кишечника может оказаться полезным определение СА 19.9.
Рак поджелудочной железы
Заболеваемость карциномой поджелудочной железы — 10 случаев на 100 тыс. человек в год. Мужчины заболевают в 3 раза чаще чем женщины. Опухолевым маркером выбора при этой патологии является СА 19.9. Не выявлено корреляции между массой опухоли и уровнем маркера. Однако очень высокий его уровень (>10 000 ед./мл) практически всегда предполагает плохой прогноз. Содержание маркера >1000 ед./мл у больных с карциномой поджелудочной железы обычно свидетельствует о вовлечении в процесс ЛУ. Уровень маркера > 10 000 ед./мл свидетельствует о гематогенной диссеминации. Пациентам с эпигастральной симптоматикой рекомендуется проходить обследование на СА 19.9 через 2–3 нед после болевого приступа. Нормальный уровень СА 19.9 не исключает рак поджелудочной железы, равно как и повышенное значение этого маркера возможно при ряде доброкачественных заболеваний, а также при раке желудка, толстой кишки и других органов и тканей. Могут быть добавлены другие иммунохимические онкомаркеры. Это определение РЭА, АФП, СА 242. Наиболее надежным маркером опухолей поджелудочной железы является ПЦР мутантного ras-гена.
Рак желудка
Частота заболеваемости раком желудка по отношению к общему количеству раковых заболеваний составляет 12%. Мужчины болеют в 3 раза чаще чем женщины. Наиболее приемлемым маркером для контроля течения и эффективности терапии рака желудка является СА 72.4. При специфичности 95% чувствительность первичной диагностики для СА 72.4 составляет до 48%, в то время как для РЭА — до 43%, для СА 19.9 — до 41%. Чувствительность маркера СА 72.4 повышается у пациентов с отдаленными метастазами. Сочетание СА 72.4 и РЭА позволяет достигнуть максимальной чувствительности и специфичности, в связи с чем в настоящее время для динамического контроля течения и эффективности терапии рака желудка рекомендуется использовать именно эту комбинацию.
Карциномы пищевода и анального отдела
Опухолевым маркером выбора является антиген плоскоклеточной карциномы (SCC), поскольку большинство этих опухолей являются плоскоклеточными.
Гепатоцеллюлярная карцинома (ГЦК)
Мужчины болеют в 3 раза чаще, чем женщины. Пик заболеваемости приходится на возраст 40–60 лет. Опухолевый маркер выбора для контроля течения заболевания и эффективности терапии — АФП. При первичной диагностике у 95% пациентов отмечают повышенное содержание АФП; у 68% — выше 100 нг/мл, а 40% — 10 000 нг/мл. В отличие от больных с первичной гепатоцеллюлярной карциномой, при метастатическом поражении печени существенно повышается уровень РЭА (у 72% выше 10 нг/мл). Поэтому сочетанное определение АФП и РЭА обеспечивает хорошую ДД первичной гепатоцеллюлярной карциномы и метастатического процесса в печени. При гепатите и других доброкачественных заболеваниях печени уровень АФП может быть повышен, но редко увеличивается более 500 нг/мл. Таким образом, АФП пригоден для раннего выявления гепатоцеллюлярной карциномы у больных с циррозом печени. При АФП-негативной холангиоцеллюлярной карциноме онкомаркером выбора является СА 19.9, а при вторичных процессах в печени — РЭА.
Рациональное использование иммунохимических онкомаркеров при опухолях желудочно-кишечного тракта представлено в сводной табл. 35.2.3
Таблица 35.2.3
Рациональное использование опухолевых маркеров при опухолях желудочно-кишечного тракта
| Локализация опухоли | Маркер | |||||
| РЭА | АПФ | СА 19.9 | СА 72.4 | SCC | СА 242 | |
| Толстая кишка | + + + | + + | + + | |||
| Поджелудочная железа | + | + + + | + + | |||
| Желудок | + + | + | + + + | + + | ||
| Пищевод | + | + | ||||
| Печень (ГЦК) | + + + | |||||
| Желчные протоки | + + + | |||||
Количество + отражает степень важности маркера.
Карцинома яичника
Карцинома яичника составляет около 20% всех гинекологических злокачественных заболеваний. Наиболее важным опухолевым маркером для мониторинга течения и эффективности терапии серозной карциномы яичника является СА 125. Он также пригоден и при слизеобразующей карциноме яичника, карциноме эндометрия. Чувствительность зависит от стадии опухолевого процесса. Обычно данный маркер не дает ложноположительных результатов, то есть диагностическая операция, выполняемая после определения повышенного уровня или вторичного подъема СА 125, всегда выявляет наличие резидуальной опухолевой ткани.
Рак шейки матки
Опухолевым маркером выбора при этой карциноме является SCC, позволяющий не только определить рецидив на ранней стадии, но и отражать реакцию уже выявленной карциномы на проводимую терапию. Если изначально повышенный уровень SCC не снижается в течение трех циклов лечения, химиотерапию необходимо прекратить. Определение РЭА в дополнение к SCC увеличивает прогностическую ценность, способствует выявлению реце- дивов, позволяет оценить эффективность терапии.
Герминомы
Среди этой группы заболеваний наиболее распространенными являются опухоли яичка — достаточно частые онкологические заболевания у мужчин молодого возраста. Маркером выбора для диагностики этих опухолей, контроля течения заболевания и эффективности терапии являются в равной степени АФП и ХГЧ. Более того, поскольку гистологический тип опухоли может меняться в ходе терапии, при герминомах рекомендуется сочетанное определение этих двух маркеров. Серийное тестирование АФП и ХГЧ особенно показано в ходе лечения пациентов с герминомами, причем профили маркеров могут не совпадать. Концентрация АФП снижается до нормальных значений в течение 5 дней после радикальной операции, причем это снижение отражает и уменьшение обшей массы опухоли. Сочетанное определение АФП и ХГЧ при выявлении рецидивов несеминоматозных опухолей яичка позволяет повысить чувствительность до 86%. Возрастающая концентрация АФП и/или ХГЧ указывает на продолжающийся рост опухоли. Изначально высокие значения АФП и/или ХГЧ предполагают неблагоприятный прогноз. При оценке эффективности химиотерапии после двух циклов снижение ХГЧ должно быть более чем трехкратным, а АФП более чем семикратным в положительном случае.
Рак предстательной железы
Карцинома предстательной железы является второй по распространенности опухолью у мужчин. Особенно важен ДД между карциномой предстательной железы и ее доброкачественной гипертрофией. Оптимальным средством для ДД является молекулярно-генетический маркер — гиперметилированная форма гена глутатион-S-трансферазы (GSTP1), появление которой является дифференциальным признаком между доброкачественной гипертрофией, при которой ген не гиперметилирован, и аденокарциномой, при которой ген GSTP1 гиперметилирован в 91% случаев. Тем не менее в случае ДД с опухолями другого генеза этот показатель недостаточно эффективен, так как гиперметилированную форму GSTP1 выявляют в 85% случаев гепатоцеллюлярного рака, и в некоторых случаях при других локализациях. В отношении тканевой специфичности анализ ПСА (простатспецифического антигена) в плазме/сыворотке крови более тесно связан с клетками предстательной железы. Маркером выбора для диагностики, контроля течения заболевания и эффективности терапии при карциноме предстательной железы является ПСА. При специфичности 90% чувствительность ПСА приближается к 70%. Динамический контроль концентрации ПСА обеспечивает более раннее выявление рецидива и метастазирования, чем прочие методы. После тотальной простатэктомии ПСА не должен выявляться; его определение свидетельствует о наличии остаточной опухолевой ткани, регионарных или отдаленных метастазов. Контроль ПСА может быть рекомендован для скрининговых обследований мужчин в возрасте старше 50 лет. При этом наиболее важным является динамика изменения показателя, а не его абсолютное значение. По динамике изменения концентрации ПСА рак предстательной железы может быть распознан на ранней стадии. Следует иметь в виду, что экспрессия ПСА может ингибироваться при антиандрогенной терапии. Уровень ПСА может повышаться после ректальной пальпации предстательной железы, поэтому анализ следует проводить не ранее, чем через 2 нед после этой процедуры. Помимо ПСА, может быть определен второй антиген ПСМА (простатспецифический мембранный антиген), который характерен для ткани предстательной железы и также попадает в кровоток. Известны публикации о том, что уровень ПСМА более специфично реагирует на злокачественное перерождение клеток предстательной железы.
Концентрация ПСА в плазме/сыворотке крови довольно хорошо коррелирует с размерами опухоли предстательной железы и стадией заболевания и обычно превышает норму в 4–8 раз при III–IV стадии.
При гормональной терапии уровень ПСА может упасть ниже нормы, хотя это не означает исчезновения опухоли.
Карцинома молочной железы
Частота этой карциномы по отношению к общему количеству раковых заболеваний составляет около 18%. Она является наиболее распространенным злокачественным образованием у женщин. Опухолевым маркером выбора при карциноме молочной железы является СА 15.3. В настоящее время этот маркер принят за эталон, относительно которого оценивают каждый новый маркер для карциномы молочной железы. Муциноподобный карцинома-ассоциированный антиген и антиген СА 549 преимуществ перед СА 15.3 не имеют. Контроль течения и эффективности терапии при данной патологии наилучшим образом осуществляют с помощью оценки уровней РЭА и СА 15.3. При специфичности 95% по отношению к доброкачественным заболеваниям молочной железы, сочетанное определение РЭА и СА 15.3 может достигать чувствительности 31% (первичная диагностика) и 71% (диагностика метастазирующей карциномы молочной железы).
Рациональное использование опухолевых маркеров репродуктивных органов и тканей представлено в табл. 35.2.4.
Таблица 35.2.4
Рациональное использование опухолевых маркеров при опухолях репродуктивных органов и тканей
| Локализация опухоли | Маркер | ||||||
| РЭА | СА 19.9 | СА 72.4 | СА 125 | СА 15.3 | SCC | ХГЧ | |
| Яичники | ++ | +++ | |||||
| Молочная железа | +++ | +++ | |||||
| Шейка матки | ++ | + | +++ | +++ | |||
| Хорион | +++ | ||||||
Количество + отражает степень важности маркера.
Рак мочевого пузыря
Рак мочевого пузыря у мужчин развивается в 3,5 раза чаше, чем у женщин. Пик заболевания приходится на лиц в возрасте старше 70 лет. Особое прогностическое значение имеет патологоанатомическая классификация карциномы мочевого пузыря на поверхностные и мышечноинвазивные (Т2-4) карциномы. Поверхностные рецидивирующие опухоли легко выявляют при урологическом обследовании. Для инвазивных рецидивирующих опухолей маркером выбора является CYFRA 21-1. Онкомаркеры ТРА и TPS имеют несколько меньшую чувствительность.
Рак бронхов
Карцинома бронхов является наиболее распространенной опухолью у мужчин. Чувствительность маркеров по отношению к доброкачественным заболеваниям легких при первичной диагностике карциномы бронхов низкая. Так, при специфичности 95% чувствительность РЭА составляет 27%, SCC — 15%, NSE — 16%. Наиболее высокая чувствительность у опухолевого маркера CYFRA 21-1, она достигает 47%. Маркером выбора при мелкоклеточной карциноме легких (SCLC) как для диагностики, так и для контроля эффективности терапии является нейронспецифическая энолаза (NSE). Сочетанное определение NSE и CYFRA 21-1 позволяет повысить чувствительность. Для немелкоклеточной карциномы легкого маркером выбора является CYFRA 21-1. Этот же маркер обеспечивает наилучшую ДД между плоскоклеточной карциномой и доброкачественными заболеваниями легких. При аденокарциноме легких равно пригодны онкомаркеры CYFRA 21-1 и РЭА. Их диагностическая чувствительность равноценна.
Опухоли носоглотки и уха
Среди общего количества раковых заболеваний частота этих опухолей составляет около 2%. Маркерами выбора являются SCC и РЭА. Чувствительность SCC зависит от стадии опухоли, в то время как уровень РЭА от этого зависит значительно меньше. Временные профили уровней SCC и РЭА в большинстве случаев различны. Поэтому рекомендуют их сочетанное определение у пациентов с заболеваниями носоглотки и уха, что позволяет выявлять рецидивы в 87% случаев со временем опережения 4,4 мес. Опухолевый маркер SCC можно использовать и для мониторинга эфективности терапии, поскольку возрастающий или же устойчивый (патологический) уровень его свидетельствует о неэффективности проводимой терапии. Изменение концентрации SCC в ответ на проводимую терапию коррелирует с клинической картиной (ремиссия или прогрессирование).
Рациональное использование опухолевых маркеров при опухолях легких и носоглотки представлено в сводной табл. 35.2.5
Таблица 35.2.5
Рациональное использование опухолевых маркеров при опухолях легких и носоглотки
| Локализация опухоли | Маркер | |||
| РЭА | NSE | SCC | CYFRA | |
| Легкие (SCLC) | +++ | ++ | ||
| Легкие (NSCLC) | + | +++ | ||
| Носоглотка | + | +++ | ||
Количество + отражает степень важности маркера.
Опухолевые поражения ЦНС
Выявление внутриоболочечного синтеза РЭА позволяет установить диагноз «менингиальная карцинома» в 80% случаев. Однако не выявлено корреляции между уровнем РЭА и массой опухолевых клеток в спинномозговой жидкости. Комбинированное использование цитологических и онкомаркерных методов анализа позволяет диагностировать практически все случаи карцином с вовлеченной в процесс твердой мозговой оболочкой. Для правильной интерпретации результатов необходимо учитывать существование гематоэнцефалического барьера, а также тот факт, что после успешной внутриоболочечной химиотерапии количество опухолевых клеток уменьшается значительно быстрее, чем уровень РЭА, поскольку погибшие клетки могут не удаляться из спинномозговой жидкости.
Множественная миелома. Неходжкинские лимфомы
Злокачественные заболевания лимфатической системы можно подразделить на злокачественные лимфомы и множественную миелому. Для прогноза и выбора терапии крайне важное значение имеет классификация лимфом. Неходжкинские лимфомы представляют собой разнородную группу заболеваний, которые можно рассматривать как злокачественную моноклональную пролиферацию лимфоцитов, которые остановились на определенной стадии развития. Поэтому важным моментом является выявление характеристических маркеров на мембранах клеток различных субпопуляций, то есть дифференцировочных антигенов или дифференцировочных антигенных кластеров. Они не являются специфическими для лейкемических или лимфомных клеток, но характеризуют клеточную форму, на которой остановилось развитие клетки. Распространенность неходжкинских лимфом составляет 5,8 на 100 тыс. мужчин и 4,1 на 100 тыс. женщин в год. Около 90% случаев приходится на В-клеточные лимфомы, остальные 10% — на лимфомы Т-клеточного происхождения. Наиболее удачным онкомаркером для контроля течения заболевания и обоснования прогноза у пациентов с неходжкинскими лимфомами является β-2-м. В зависимости от стадии заболевания, степени злокачественности и типа клеток уровень β-2-м в сыворотке крови этих больных бывает повышен. При этом у пациентов с прогрессирующим заболеванием более высокий уровень β-2-м, чем в период стабилизации заболевания. У пациентов с патологически высоким уровнем β-2-м значительно меньше продолжительность жизни, чем у больных с нормальным или слегка повышенным содержанием маркера. У больных с хроническим лимфолейкозом отмечают корреляцию между количеством лимфоцитов в периферической крови и уровнем β-2-м. Широко используют также д ля обоснования прогноза и для мониторинга течения заболевания онкомаркер СТК. Причем высокий уровень СТК характерен для агрессивной формы заболевания. У пациентов с уровнем СТК выше 5 ед./л меньшая продолжительность жизни, чем у лиц с более низким СТК. Множественная миелома — наиболее распространенная моноклональная гаммапатия. Это заболевание можно рассматривать как результат инфильтрации костного мозга и реже прочих органов и тканей пролиферирующими лимфоплазмоцитоидными клетками, сопровождающейся появлением большого количества моноклональных иммуноглобулинов, вырабатываемых этими клетками. Наиболее важным для установления диагноза является выявление моноклонального иммуноглобулина (mlg) или его субъединиц в сыворотке крови и/или в моче. Количественное определение mlg важно для прогнозирования и мониторинга течения заболевания и эффективности терапии. Повышение концентрации — прогностически плохой признак, свидетельствующий о прогрессировании заболевания. Особую важность имеет определение относительного (процентного) роста концентрации в единицу времени. У пациентов с доброкачественными моноклональными гаммапатиями концентрация mlg остается постоянной на протяжении нескольких лет. При вялотекущей миеломе концентрация mlg может оставаться на одном уровне на протяжении более 10 лет даже без лечения. Переход в прогрессивную множественную миелому, требующую лечения, характерируется быстрым повышением концентрации этого белка.
Для прогностических заключений наиболее приемлемыми являются (β-2-м и СТК. У пациентов с повышенным уровнем этих маркеров значительно меньшая продолжительность жизни (до 1,7 года), чем улиц с нормальным значением.
В табл. 35.2.6–35.2.11 суммированы клинические рекомендации по использованию опухолевых маркеров, используемых при наиболее распространенных солидных опухолях. За исключением случаев рака молочной железы и эмбриональных опухолей, как правило, достаточно тестирования одного опухолевого маркера.
Таблица 35.2.6
Диапазон использования опухолевых маркеров
| Маркер | Скрининг | Диагностика | Мониторинг | Прогноз |
| РЭА | Группы риска | С-клеточная карцинома | С-клетки | Толстая кишка |
| АФП | Группы риска | Герминома, гепатоцеллюлярная карцинома | Герминома, гепатоцеллюлярная карцинома | Герминома |
| СА 19.9 | Поджелудочная железа | Поджелудочная железа, билиарные протоки | ||
| СА 242 | Поджелудочная железа, желудок, кишечник | Поджелудочная железа, кишечник | ||
| СА 72.4 | Желудок, яичники | |||
| СА 125 | Яичники | |||
| СА 15.3 | Молочная железа | |||
| NSE | Мелкоклеточная карцинома легких (SCLC) | Легкие (SCLC) нейробластома, апудома | ||
| SCC | Шейка матки, опухоли носоглотки, уха, пищевода | |||
| CYFRA 21-1 | Легкие (NSCLC)*, мочевой пузырь | |||
| ХГЧ | Группы риска | Герминома, трофобластические опухоли | Герминома, трофобластические опухоли | Герминома, трофобластические опухоли |
| PSA | Мужчины >50 лет | Предстательная железа | Предстательная железа | |
| ТРА | Мочевой пузырь | |||
| Кальцитонин | Группы риска | С-клетки | С-клетки | С-клетки |
| β-2-м | Множественная миелома, НХЛ** |
*NSCLC — немелкоклеточный рак легких; **НХЛ — неходжкинская лимфома.
Таблица 35.2.7
Показания к использованию опухолевых маркеров
| Маркер | Границы нормы | Показания к применению | Примечание |
| Кальцитонин | <100 пг/мл | Медулярная карцинома щитовидной железы | Пригоден для скрининга групп риска и для диагностики |
| Раковый антиген 72.4 (СА 72.4) | <3 ед./мл | Карцинома желудка, слизеобразующая карцинома яичника | В сочетании с РЭА при карциноме желудка. Маркер второй группы выбора при карциноме яичника |
| β-2-микроглобулин (β-2-м) | 1,2–2,5 мг/л | Множественная миелома, неходжкинские лимфомы | Важен при диагностике заболеваний почек |
| Антиген плоскоклеточной карциномы (SCC) | <2,5 нг/мл | Мониторинг течения и терапии плоскоклеточной карциномы шейки матки, носоглотки, уха, легких и пищевода | Важно: загрязнение слюной ведет к завышенным результатам |
| Фрагмент цитокератина 19 (CYFRA 21-1) | <3,3 нг/мл | Немелкоклеточная карцинома легких | Важно: загрязнение слюной ведет к завышенным результатам |
| Раковый антиген 15.3 (СА 15.3) | <28 ед./мл | Контроль эффективности терапии карциномы молочной железы | В сочетании с РЭА |
| Углеводный антиген 19.9 (СА 19.9) | <37 ед./мл | Карцинома поджелудочной железы | Маркер второй группы выбора при колоректальных опухолях |
| Углеводный антиген 242 (СА 242) | <ед./мл | Карцинома поджелудочной железы, желудка, кишечника | Маркер второй группы идентификации опухолей желудочно-кишечного тракта |
| Раковый антиген 125 (СА 125) | <35 ед./мл (<65 ед./мл) | Мониторинг течения и терапии карциномы яичника | Дифференцировочный антиген из дериватов целомического эпителия (эпителий мюллерового протока), низкая специфичность |
| Нейроспецифическая энолаза (NSE) | <12,5 нг/мл | Мелкоклеточная карцинома легких, нейробластома, апудома (например: инсулинома, феохромоцитома, карциноид) | Образцы крови не должны храниться долго (ложноположительные результаты). Центрифугировать не позже 1 ч после взятия образца. В сочетании с РЭА при мелкоклеточной карциноме легких |
| Хорионический гонадотропин человека (ХГЧ) | Мужчины 0–5 МЕ/мл | Несеминоматозные герминомы (48–86%): хорионкарцинома яичка или плаценты (100%); хорионаденома (97%); семиномы (комбинированные опухоли) (7–14%) | |
| Тканевой полипептидный антиген (ТРА) | <80 ед./л | Карцинома мочевого пузыря | Значение >80: карцинома мочевого пузыря, бронхов, яичника, желудка, возможны заболевания печени, почек, легких и др. Специфичность низкая |
| Раковый эмбриональный антиген (РЭА) | <3 нг/мл | Контроль течения и эффективность терапии карцином: колоректальной, бронхиальной и желудочной | 5% курильщиков имеют уровень маркера 2,5–5 нг/мл; 3% — 5–10 нг/мл; 1% — 10–20 нг/мл |
| α-Фетопротеин (АФП) | <15 нг/мл | Мониторинг беременности, диагностика и мониторинг течения и терапии первичной гепатоцеллюлярной карциномы и гермином | Преходящие повышения уровня АФП при заболеваниях печени |
| Простатспецифический антиген (ПСА) | <3,7 нг/мл | Карцинома предстательной железы | Тканеспецифический, но опухоленеспецифический. Забор крови для анализа должен проводиться до ректального исследования. При карциноме предстательная железа, как правило, уровень выше 10 нг/мл |
Таблица 35.2.8
Рекомендуемые лабораторные тесты при обследовании больных группы повышенного риска возникновения онкологических заболеваний
| Локализация опухоли (диагностированной или предполагаемой) | Лабораторные тесты |
| Печень, поджелудочная железа | РЭА, СА 19.9, ЛДГ, ЛДГ5, АФП, ЩФ, ГГТФ, ферритин, эластаза, паратиреоидный гормон |
| Желудок, тонкая, толстая, прямая кишка | РЭА, СА 19.9, ЛДГ5, серотонин |
| Яичник, матка | РЭА, СА 125, β-2-м, АФП, ХГЛ |
| Молочная железа | РЭА, MCA, ферритин, ЛДГ, ЛДГ5, амилаза, АКТГ |
| Яичко | АФП, ХГЧ, РЭА, ЛДГ, ЛДГ5 |
| Легкие | РЭА, NSE, СА 19.9, β-2-м, ферритин, ЛДГ1, ЛДГ2, АКТГ, кортизол, паратиреодный гормон |
| Предстательная железа | Кислая фосфатаза (простатический изофермеит), РЭА, ПСА |
| Гемобластозы | РЭА, β-2-м, ферритин, общий анализ крови, миелограмма, цитохимическая реакция форменных элементов крови, белок Бенс-Джонса в моче, иммуноглобулины, определение парапротеинов в крови и моче |
Таблица 35.2.9
Клиническое использование опухолевых маркеров
| Локализация рака | Гистологический тип | Опухолевый маркер | Диагноз | Стадия | Прогноз | Мониторинг |
| Молочная железа | Аденокарцинома | РЭА MCA |
+
+ |
++
+ |
++
+++ |
+++
+++ |
| Легкие | Мелкоклеточный рак легкого | NSE | ++ | ++ | +++ | +++ |
| Любая | Аденокарцинома и мелкоклеточные карциномы | РЭА РЭА + СА 19.9 |
+
+ |
+
+ |
++
+ |
+++
+++ |
| Ободочная и прямая кишка | Аденокарцинома | РЭА | ++ | ++ | +++ | +++ |
| Печень | Гепатоцеллюлярная карцинома
Метастазы из первичной опухоли |
АФП РЭА |
+++
++ |
— | + | +++
+++ |
| Желудок | Аденокарцинома | СА 19.9, СА 242 РЭА | ++ | — | — | +++
++ |
| Поджелудочная железа | Аденокарцинома | СА 19.9, СА 242 РЭА | +++
+ |
— | + | +++
++ |
| Яичко | Несеминома Семинома |
АФП и/или ХГЧ ХГЧ |
+++
+++ |
++
++ |
+++
+++ |
+++
+++ |
| Матка | Аденокарцинома Хорионкарцинома |
РЭА ХГЧ |
+++ | +++ | +++ | ++
+++ |
| Яичник | Слизистые опухоли Эпителиальные опухоли кроме слизистых Эмбриональная клеточная опухоль | РЭА СА 125 АФП и/или ХГЧ |
+ | — | — | +++
+++ +++ |
| Щитовидная железа | Медулярная карцинома | РЭА + кальцитонин | +++ | ++ | ++ | +++ |
| Предстательная железа | Аденокарцинома | Кислая фосфатаза (простатический изофермент) + ПСА | ++ | +++ | +++ | +++ |
+ — полезный, ++ — важный, +++ — очень важный.
Таблица 35.2.10
Диагностическая значимость опухолевых маркеров
| Маркер | Норма | Хорион | Тонкая кишка | Желудок | Печень | Лимфоциты | Нейробластома | Яичники | Поджелудочная железа | Легкие | Предстательная железа | Молочная железа | Яичники | Щитовидная железа | Мочевой пузырь | Неспецифическое повышение уровня опухолевых маркеров |
| РЭА | <3 нг/мл | 2 | 1 | 2 | 2 | 2 | 2 | 2 | 2 | 2 | 2 | 2 | 2 | 2 | 2 | Курение, алкоголизм, воспалительные заболевания желудочно-кишечного тракта, желчного пузыря, печени, легких, бронхов |
| АФП | <15 нг/мл | 2 | 1 | 2 | 1 | Заболевания желудочно-кишечного тракта, желчного пузыря. Беременность, аномалии плода | ||||||||||
| ХГ | 0–5 МЕ/мл | 1 | 2 | 1 | Беременность, эндометриоз, киста яичников | |||||||||||
| СА 125 | <30 ед./мл | 2 | 1 | 2 | 2 | 2 | Беременность. Панкреатит. Гинекологические заболевания. Заболевания желудочно-кишечного тракта, желчного пузыря, печени | |||||||||
| СА 19.9 | <37 ед./мл | 2 | 2 | Воспалительные заболевания легких, печени, желчевыводящих путей | ||||||||||||
| Ферритин | 23–233 нг/л | 1 | 1 | 2 | 2 | 2 | 2 | 2 | Воспалительные заболевания печени, желчевыводящих путей, гемохроматозы, гиперхромные анемии, перегрузки железом | |||||||
| MCA | <11 ед./мл | 1 | 1 | Беременность. Заболевания печени, желчного пузыря. | ||||||||||||
| NSE | <12,5 ед./мл | 1 | Заболевания легких, черепно-мозговая травма, гемолитическая болезнь | |||||||||||||
| ПСА | <3,7 ед./мл | 1 | Воспалительные заболевания предстательной железы |
1 — основное проявление, 2 — вторичное проявление. Нормы даны для ИФА и могут варьировать из-за технических различий.
Таблица 35.2.11
Рекомендуемый график исследования опухолевых маркеров для контроля за эффективностью лечения
| Локализация рака | Опухолевый маркер | Предоперационный период | 1-й год после операции | 2-й год после операции | 3-й год после операции |
| Молочная железа | MCA, РЭА | Один раз | Каждый курс терапии, затем ежеквартально | Ежеквартально | Дважды в году, затем 1 раз в год после 5 лет |
| Легкие | NSE РЭА |
2 раза в год | |||
| Ободочная и прямая кишка | РЭА + СА 19.9 | После операции, затем ежеквартально | 2 раза в 3-й год, затем 1 раз в год | ||
| Поджелудочная железа, желчный пузырь, желчные протоки | СА 19.9 | Ежемесячно 6 мес, затем ежеквартально | 2 раза в год | ||
| Желудок | СА 19.9 или РЭА | Каждый курс терапии, затем ежеквартально | 2 раза в 3-й год, затем 1 раз в год | ||
| Яичко | АФП + ХГЧ | Ежедневно 1-ю неделю, затем ежеквартально | 2 раза в год | ||
| Матка | РЭА | Один раз | Сразу после лечения, затем ежеквартально | Ежеквартально | 2 раза в 3-й год, затем 1 раз в год |
| Яичники | РЭА СА 125 АФП или ХГЧ |
Каждый курс терапии, затем ежеквартально | 2 раза в год | ||
| Щитовидная железа | РЭА | После операции, затем ежеквартально | 2 раза в 3-й год, затем 1 раз в год |
Маркеры определяют в пределах 1 мес, когда бы они не начали повышаться. Быстро прогрессирующие карциномы требуют более частого определения.