Сразу четко разделять выделения без примеси крови, с примесью крови и патологические кровотечения.
В норме выделения из влагалища минимальны, не имеют запаха, не вызывают вульварного дискомфорта, содержат грамположительные бациллы, очень мало полиморфноядерных лейкоцитов. Выделения усиливаются в период овуляции, перед месячными, при использовании пероральных контрацептивов, при половом возбуждении.
При патологии запах выделений неприятный, вульва раздражена, выделения содержат много нейтрофильных гранулоцитов и патологической флоры. Причинами могут быть инфекция, опухоль, аллергия и химическое раздражение, инородные тела, фистулы, проктит.
Наиболее частая причина некровянистых выделений — вагинит. Вагинит — инфекционное или другой этиологии воспаление слизистой оболочки влагалища, нередко переходящее и на вульву.
Для расшифровки синдрома необходимо прежде всего учесть возраст пациентки.
У новорожденных стерильный слизистый вульвовагинальный секрет вторичен и обусловлен поступлением материнских эстрогенов перед рождением ребенка. По этой же причине возможна небольшая примесь крови. Избыточные выделения прекращаются в ближайшие 14 дней после рождения.
У детей вульвиты чаще инфекционной этиологии (Е. coli, Streptococci, Staphylococci, Candida) или энтеробиозные. Если выявлены гонококки, то следует подозревать сексуальное насилие над ребенком. Если в выделениях есть кровь, то необходимо исключить инородное тело. Раздражение вульвы могут вызвать и химические вещества в детских шампунях или мылах. Выделения усиливаются при мастурбации (чаще у девочек в возрасте 2–6 лет) и в плохих гигиенических условиях.
У женщин репродуктивного возраста влагалищные выделения представляют собой эпителиальный транссудат из шейки матки и влагалища. В транссудате содержится большое количество Lactobacillus и меньше Corynobacterium. Лактобациллы сдвигают pH влагалища до 3,8–4,2, предотвращая рост иной флоры и грибов. Менструальная кровь, сперма и инфекция защелачивают вагинальный секрет. Раздражение вульвы и влагалища могут быть вызваны гигиеническими спреями, мылами, добавками для ванн, плотным бельем без пор, латексом презервативов или диафрагм, спермицидными гелями, лубрикантами, плохими гигиеническими навыками и, наоборот, использованием бактерицидных препаратов при страхе заразиться. В репродуктивном возрасте вагинит, как правило, вторичен по отношению к инфекции. ДД включает нарушения эпителия, опухоли, аллергический вульвит или дерматит.
В менопаузе (возникшей естественно или вторичной после удаления яичников, облучения органов таза, химиотерапии) дефицит эстрогенов приводит к истончению слизистой оболочки и, естественно, ее повышенной ранимости. Поэтому вагинит чаще бывает ирритативной этиологии.
Бактериальный и грибковый вагинит легко развиваются у женщин с сахарным диабетом, находящихся на иммуносупрессивной терапии или прикованных к постели (дома престарелых, инвалидов и т. п.). Факторами риска является также наличие нескольких половых партнеров и использование внутриматочных контрацептивных средств.
При любом бактериальном вагините в десятки и сотни раз возрастает концентрация анаэробов (Васteroides spp., Peptostreptococcus spp., Gardnerella vaginalis, Mobiluncus spp.).
В целом, вульвовагинальная инфекция поражает первично слизистую оболочку влагалища и вторично вульву.
Наиболее частые признаки бактериального вагинита:
- дурно пахнущие серо-зеленые выделения*;
- «рыбный», аммиачный запах*;
- pH 4,5*;
- бактериальные (ключевые) клетки*;
- гиперемия и раздражение слизистой оболочки;
- зуд.
Наличие любых 3 признаков из 4, отмеченных звездочкой, достаточно для диагноза. Запах «рыбный», аммиачный и щелочность выделения усиливаются после месячных или коитуса. Запах усиливается также при добавлении к пробе 10% раствора КОН, что используется как диагностическая проба.
Микроскопическое исследование препарата, обработанного на стекле 0,9% раствором хлористого натрия, может быть проведено амбулаторно, тут же на приеме, и позволяет выявить ключевые для диагноза бактериальные или грибковые клетки. Рутинные вагинальные исследования не целесообразны, так как 50–60% женщин являются бессимптомными носителями G. vaginalis (ДД-путь представлен на схеме 32.1).
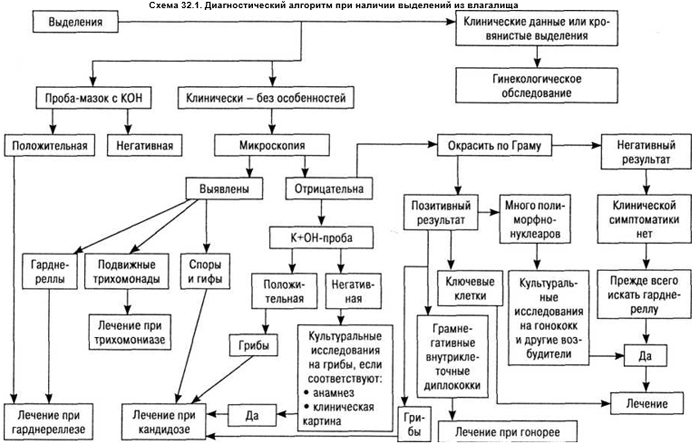
Наиболее частыми вагинальными инфекциями являются гарднереллез, кандидоз (монилиоз), трихомоноз.
Гарднереллез, видимо, самый частый вариант бактериальных вагинитов. Gardnerella vaginalis (Haemophilus vaginalis) при тщательных исследованиях оказывается ответственна за 80–90% вагинитов, первично трактуемых как «неспецифические». Заболевание типично для сексуально активных женщин. Выделения водянистые, могут быть серо-зелеными, реже с примесью крови. Зуд нетипичен.
Грибковая инфекция является причиной инфекционного вагинита у 30–35% больных. Как колонизирующий агент отмечают у 15–20% небеременных и 20–40% беременных. По проведенным исследованиям у 75% женщин в течение жизни отмечают хотя бы один эпизод кандидоза. В 90% случаев этиологическим агентом вагинального кандидоза является Candida albicans, в остальных 10% — другие виды Candida, например Candida glabrata. Вероятность грибкового заселения влагалища повышается при поздней беременности, применении стероидов, антибиотиков, пероральных контрацептивов. Клинически отмечают вагинальный зуд, усиливающийся по ночам и сопровождающийся отеком и гиперемией, диспареунией. Выделения (pH 4,0–4,5) напоминают «сырные крошки», желто-белые наложения. Симптомы усиливаются перед менструацией. ДД проводят с контактным ирритативным или аллергическим вульвитом.
Трихомониазный вагинит составляет 5–10% всех вагинальных инфекций. Трихомониаз — одна из наиболее распространенных инфекций, передающихся половым путем. Ежегодное количество случаев этого заболевания оценивается примерно в 170 млн. Микроб, являясь возбудителем острой инфекции, способствует преждевременному развитию околоплодных оболочек, преждевременным родам и родам детей с недостаточной массой тела. Кроме того, Tr. vaginalis облегчает передачу ВИЧ. Хотя небольшое повышение риска заражения ВИЧ при половых контактах может не иметь существенного значения для отдельного индивидуума, оно может оказать значительное влияние на заболеваемость СПИДом на уровне популяции в целом. Согласно некоторым публикациям распространенность трихомониаза варьирует в различных группах населения. Она самая низкая в высших социально-экономических слоях. А среди женщин развивающихся стран и ограниченных групп населения развитых стран может достигать 50%. С возрастом распространенность трихомониаза среди женщин повышается, что не характерно для бактериальных инфекций, передающихся половым путем, с короткой продолжительностью заболевания.
Среди всех женщин-носительниц Trichomonas vaginalis у 50% полностью отсутствует какая-либо симптоматика, 25% отмечают только зуд, только 25% — и выделения, и зуд. Проявления усиливаются во время месячных или сразу после них. Менструации обильные, густые. Сопутствующая анаэробная инфекция придает обильным желто-зеленым пенистым выделениям (pH 5–6) резкий неприятный запах. Нередки боль внизу живота, дизурия, диспареуния. Возможно развитие цервицита. ДД проводят с иными формами гнойного вагинита, вторичной инфекцией.
Герпетическая инфекция (обычно HSV 2-го типа) через 5–7 дней после первичной инокуляции проявляется мелкими везикулами, оставляющими эрозии, на которые легко наслаивается вторичная бактериальная инфекция. Первичная инфекция сопровождается лимфаденопатией, иногда лихорадкой. Системная реакция длится около 1 нед, местная до 21 дня. Вирус поднимается по периферическим нервам до крестцового сплетения, где и персистирует. Последующие обострения протекают легче, завершаются за 4–10 дней и провоцируются всеми факторами, способствующими экзацербации хронической инфекции.
Кондиломы генитальные вызывает вирус человеческой папилломы. Остроконечные кондиломы — наиболее частое вирусное заболевание, передающееся половым путем. Папилломавирус выявляют у 6% женщин в возрасте 20–34 лет. У многих из пациентов с папилломавирусом выявляют и другие генитальные инфекции.
Субтипы 6-й и 11-й первично поражают эпителий вульвы. Типы 16, 18, 31, 33, 35, 41, 42, 43, 44, 51, 52 и 56-й реже поражают вульву, но чаще шейку матки, являясь одной из причин развития карциномы. Кондиломы напоминают полипы, частью на ножке, расположены на вульве, стенках влагалища, шейке матки. ДД в первую очередь с сифилитическими кондиломами.
Синдромное ведение больных с выделениями из влагалища
Для ситуаций, когда невозможно обследовать пациентку, провести лабораторные исследования и точно установить причину расстройства, экспертами ВОЗ (1995) разработан алгоритм ведения больной с выделениями из влагалища при невозможности уточнения этиологии (схема. 32.2).
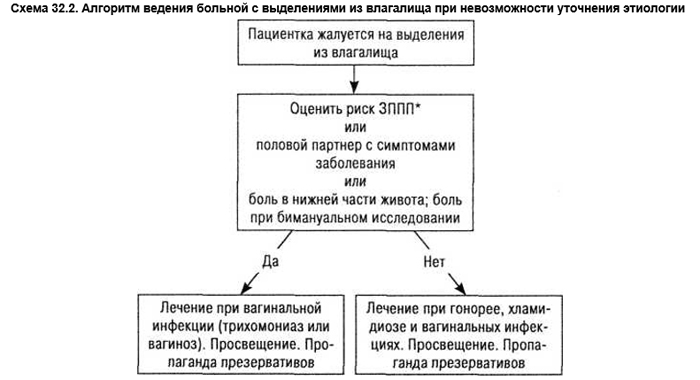
*Риск заболеваний, передающихся половым путем (ЗППП), может варьировать в разных регионах. Но согласно критериям ВОЗ у пациентки имеется риск ЗППП при наличии 2 из ниже следующих критериев:
- возраст младше 21 года;
- не замужем;
- больше 1 полового партнера в последние 3 мес;
- новый половой партнер в последние 3 мес.
Вагинальные кровотечения
Для ответа на вопрос о физиологичности или патологичности вагинального кровотечения необходимо прежде всего определить хронологический этап индивидуального развития репродуктивной системы.
Выделяют:
- Пременструальный возраст.
- Менархе — период становления менструальной функции в пубертате.
- Репродуктивный возраст. Характеризуется обычно регулярными менструациями.
- Перименопаузальный период —угасание функции яичников.
- Постменопаузальный период — полное завершение менструаций.
Все кровотечения из влагалища в l-й и 5-й периоды априори трактуют как патологические. С другой стороны нерегулярные и атипичные по объему, по дискомфорту кровотечения во 2-й и 4-й периоды, частично в 3-й период, могут в ряде случаев трактовать как физиологичные и нормальные.
Менструальное кровотечение расценивают как патологическое, если оно возникает чаще, чем 1 раз в 20 дней (полименорея), реже чем 1 раз за 42 дня (олигоменорея), длится более 8 дней (менорагия), объем кровопотери превышает 150 мл (гиперменорея), или если кровотечение возникает в период между менструациями (метрорагия).
Первым диагностическим (и лечебным) шагом при вагинальных кровотечениях является быстрое определение места обследования (стационар или амбулаторно), исходя из остроты признака, объема кровопотери и состояния пациентки.
Следует убедиться, что кровотечение действительно развилось из репродуктивного тракта, а не из мочевой системы или кишечника. Далее определить, из какого отдела генитального тракта (вульва, влагалище, шейка матки или из матки) развилось кровотечение. Причинами его могут быть инфекции, травмы, инородные тела, опухоль, атрофия (при дефиците эстрогенов в постменопаузальный период).
Атипичное маточное кровотечение, связанное с овуляторным циклом, чаще обусловлено патологическими процессами в малом тазу (полип эндометрия, эндометриоз или хронический эндометрит, фибромиома (лейомиома) матки, опухоль матки, внутриматочный контрацептив, хронические воспалительные заболевания органов малого таза, опухоль яичника). Но следует помнить и о заболеваниях системы крови (см. главу Геморрагические состояния и тромбоцитоз).
Патологическое ановуляторное маточное кровотечение, как правило, не связано с поражением органов малого таза (кроме случаев гормонально активных опухолей яичников), но обусловлено эндокринными нарушениями. Это могут быть гипоталамически гипофизарные изменения при опухоли, инфильтративных процессах, сосудистых нарушениях, а также пролактиномы, гиперандрогенный синдром, болезни щитовидной железы и достаточно часто хронические психические и физические стрессы.
До менархе любое вагинальное кровотечение воспринимается как явная патология. Обычно это кровотечение из нижних отделов генитального тракта. Их причины: травмы (случайные или при насилии), инородные тела, инфекции, реже опухоль. Кровотечения из матки отмечают при гормонально активных опухолях яичников (преждевременный псевдопубертат) или центрального генеза (истинное преждевременное половое созревание).
В период менархе в большинстве случаев атипичное кровотечение — физиологическое ановуляторное. Но необходимо исключить все другие причины, в том числе прерывание беременности в ранние сроки и геморрагические диатезы.
У женщин репродуктивного возраста при жалобах на кровотечение следует прежде всего исключить прерывание беременности, инфекции, эндометриоз, фибромиому матки, ановуляторные кровотечения. Риск развития рака повышается с возрастом.
В менопаузальный период возможны ановуляторные кровотечения, но прежде всего следует исключать рак матки или ее шейки.
Любое кровотечение в постменопаузальный период (год спустя после последнего вагинального кровотечения) — явная патология и требует неотложного исключения рака. Но в большинстве случаев в этом возрасте вагинальное кровотечение, обычно очень скудное, связано с атрофией эпителия вульвы и влагалища.