Заболевания сосудов длительное время могут протекать без болевого синдрома. Одним из основных проявлений патологии сосудов является нарушение крово- или лимфообращения. В данной главе нас прежде всего интересуют сосудисто обусловленные нарушения периферической гемо- или лимфодинамики. В зависимости от причинных факторов, вида сосуда и его диаметра нарушения гемодинамики могут быть условно классифицированы следующим образом:
А. Вазомоторные (функциональные) нарушения сосудов
- Вазоспазм первичный или вторичный (синдром Рейно, акроцианоз, эрготизм).
- Вазодилатация (эритромелалгия).
Б. Облитерирующие заболевания сосудов
- Артериальных (в том числе преимущественно периферических или органных сосудов): артериосклероз, диабетическая ангиопатия, артериит, ангиит.
- Венозных (флебит, тромбофлебит, тромбоз глубоких вен).
- Лимфатических (воспалительные, паразитарные).
В. Нарушения микроциркуляции (патология сосудов или изменения реологических свойств крови)
Г. Наследственно обусловленные синдромы (Марфана, Элерса — Данлоса, Мильроя и др.)
Д. Компрессия сосуда (рубцы, опухоли), травмы (рис. 30.1).
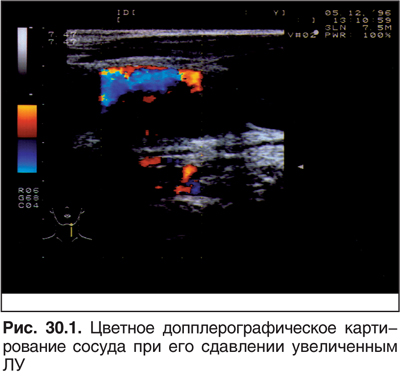
Е. Смешанные варианты.
Если проанализировать приведенную схему, то «чистые формы» могут оказаться казуистикой. Любая из приведенных групп сосудистых расстройств обусловлена несколькими факторами (среди которых можно все-таки выделить основной), а в динамике не исключен выход второстепенных этиопатогенетических факторов на первое место.
Заболевания артерий
Под нарушением периферического артериального кровотока понимают самые разнообразные состояния, как функционально обусловленные, так и протекающие с органическим стенозом или облитерацией артерии.
Диагностика нарушения периферического артериального кровотока основывается на анамнезе (необходимо тщательное выявление факторов риска), осмотре, пальпации и аускультации. Диагноз и локализация препятствия подтверждаются дуплексной сонографией или артериографией. Последняя занимает особое место в диагностике мальформаций периферических артерий, опережая по своей информативности КТ и ЯМР.
Закупорка магистральных артерий конечностей возникает сравнительно редко и преимущественно у лиц пожилого возраста. Стенозы артерий могут быть врожденными и приобретенными. Более чем в 55% пациентов отсутствует типичная симптоматика. Наиболее частой жалобой (если она существует) является перемежающаяся хромота. Чаше всего это боль в икроножных мышцах, возникающая в зависимости от темпа и пройденного расстояния. Подобно стенокардитической боли она устраняется в покое. Определяясь уровнем стеноза артерии, боль может возникать в бедре (при поражении аорты или тазовых артерий, синдром Лериша), в руке (при поражении подключичной артерии). При закупорке сосудов боль при движении носит миогенный характер. Наряду с этим существует неврогенная форма перемежающейся хромоты (claudicatio intermittens cauda equina). В противоположность миогенной боли боль при неврогенной форме возникает в двух конечностях одновременно, не исчезает в покое, гиперэстезия и боль достаточно четко ограничиваются областью иннервации одного или двух спинальных корешков, усиливаются при переразгибании спины, уменьшаются при наклоне в противоположную сторону. По данным КТ выявляют сужение спинномозгового канала или грыжу диска. В ДД необходимо учитывать и венозную обструкцию (claudicatio venosa). Чаще при тромбозе тазовых вен на фоне нагрузки развивается декомпенсация венозного кровотока с развитием варикоза. Методом плетизмографии при ходьбе определяется увеличение объема ноги до появления боли. Боль сравнительно быстро устраняется в горизонтальном положении пациента с приподнятыми ногами. Наряду с вышеуказанными причинами боли необходимо исключить миалгию, обусловленную синдромом Мак-Ардла (мышечная форма гликогеноза), заболевания костей голени, бедра и таза, суставов.
По мере облитерации сосуда снижается кровоснабжение мышцы и боль начинает беспокоить пациента не только при ходьбе, но и в покое, становится постоянной, сохраняется при горизонтальном положении конечностей. Пациенты стремятся опустить ноги, поскольку в этом положении выраженность боли несколько уменьшается, и даже спят сидя. Боль особенно интенсивна в стопах, в пальцах стоп, реже в кистях, чем и отличается от судорожной боли в мышцах, обусловленной некоординированной деятельностью антагонистических мышц (у спортсменов после нагрузки, при нейропатии, ортопедических заболеваниях, хронической почечной недостаточности, хронической венозной недостаточности, нарушениях электролитного обмена). В дальнейшем, в зависимости от наличия или отсутствия инфекции, развивается влажная или сухая гангрена. При ДД следует учитывать и синдром «беспокойных ног». Причинами его могут быть невротические расстройства и анемия. «Беспокойные ноги» отмечают сравнительно нередко, прежде всего у невротичных пациентов. Собственно сосудистой патологии при этом не выявляют. Как только пациент вынужден держать ноги без движения (постель, кинотеатр), возникают неприятные ощущения, иногда даже боль, исчезающая при движении.
Таким образом, на основании анамнеза и клинической картины нарушения артериального кровотока можно подразделить на 4 стадии:
- Нарушения артериального кровотока без клинических проявлений;
- Перемежающаяся хромота;
- Боль в покое;
- Гангрена.
Данные анамнеза и осмотра подтверждаются физикальным обследованием. Прежде всего это пальпация пульса. Уровень его ослабления свидетельствует о степени закупорки артерии. Но даже при пальпируемом пульсе нельзя исключить нарушения артериального кровотока. Так, при стенозах артерии периферический пульс продолжает прощупываться. В этом случае помогает аускультация. Она имеет особо важное значение, поскольку позволяет думать о нарушениях артериального кровотока еще до появления других клинических признаков. Над местом стеноза выслушивается систолический, редко систолодиастолический шум. Шум, выслушиваемый в покое, практически всегда обусловлен артериальным стенозом. Условно стандартизованная физическая нагрузка (5 приседаний) усиливает шум или делает его слышимым. Шум, выслушиваемый после этой нагрузки в паховой области, при отсутствии других патологических знаков может быть расценен как функциональный, но во всех других точках такой шум трактуется как патологический. Местами выслушивания артериальных стенотических шумов являются область сонной артерии на шее, подключичной артерии (над- и подключичная ямка), аорта, почечные и интестинальные артерии (живот), тазовые артерии (паховые сгибы), бедренные артерии (верхняя треть внутренней поверхности бедра), подколенная артерия. При ДД необходимо учитывать тоны, передающиеся по сосудам при аортальной недостаточности за счет большой амплитуды АД.
Степень недостаточности артериального кровотока может быть определена по результатам проведения пробы с переменой положения конечности.
Состояние артериального кровотока рук оценивают, наблюдая восстановление цвета кожи после работы с кистевым динамометром при вытянутой вверх руке. После прекращения работы и опускания руки в норме она восстанавливает свой цвет через несколько секунд. Пальпируемый пульс на лучевой и локтевой артериях позволяет отдифференцировать органические и функциональные нарушения кровотока. При подозрении на поражение сосудов ног определяют, какой отрезок пути пациент может пройти до возникновения боли при темпе ходьбы 2 шага/с.
Целесообразно проведение пробы с поднятием ног. Пациента укладывают на спину, просят поднять ноги и совершать вращательные движения в голеностопных суставах до полной усталости или появления боли (перемежающаяся хромота). При этом наблюдают за появлением бледности кожи (оценивают ее уровень и выраженность). После опускания ног восстановление окраски кожи и наполнение вен в норме происходит не более 5–10 с. В тяжелых случаях требуется не менее 30 с, в критических >45 с. Объективность указанных проб значительно повышается при использовании их в динамике.
Результаты опроса, осмотра, клинических исследований объективизируются и уточняются, особенно в плане локализации стеноза и его выраженности, при проведении инструментальных исследований. Интегральный кровоток оценивают с помощью реографии конечностей. Капиллярная микроскопия, в том числе и флуоресцентная, чрезкожное определение напряжения кислорода в тканях позволяют оценить микроциркуляцию ниже места обструкции и с большой степенью достоверности говорить о прогнозе. Безусловно, можно проводить запись шумов над предполагаемым местом стеноза в покое и после нагрузки, пьезодатчиками фиксировать пульс на периферических, прежде всего мелких артериях, точно фиксировать поверхностную температуру. Но особо важное значение имеют и в практических целях прежде всего должны быть применены дуплексная допплерография, а затем артериография.
Дуплексная допплерография с цветовым анализом кровотока во многих случаях, особенно при невыраженных стенозах, в младенческом и старческом возрасте, при необязательности оперативного лечения заменяет артериографию и позволяет визуализировать уровень блокады кровотока, скорость и его направление, отличить вену от артерии, измерить давление, турбулентность или ламинарность потока. Допплерография в непрерывном режиме проще в применении и дешевле, хотя с ее помощью невозможно получить все указанные параметры. При высокой частоте излучения можно исследовать мельчайшие сосуды.
Артериография представляет топографические соотношения, определяет степень и протяженность стеноза. При высокой технике выполнения ангиография может способствовать уточнению этиологии поражения. Например, по дугообразному контуру препятствия свидетельствовать об эмболии. Наилучшие возможности для визуализации представляет цифровая субтракционная ангиография. При невозможности введения катетера в бедренную артерию в паховом сгибе при субренальном стенозе аорты сравнительно травматическая транслюмбальная аортография может быть заменена внутривенной цифровой субтракционной артериографией.
Причинами нарушения артериального кровотока могут быть врожденные стенозы, псевдоксантома, эндотелиальные опухоли, фибромышечная дисплазия, кистозная дегенерация адвентиции, атеросклероз (облитерирующий артериосклероз), облитерирующий тромбангиит, узелковый периартериит, СКВ, склеродермия, хронический полиартрит, гигантоклеточный артериит, болезнь Такаясу, амилоидоз, тромбоцитоз, криоглобулинемия, болезнь холодовых агглютининов, травма (в том числе и тупая хроническая), ятрогенные факторы, наркотики.
Облитерирующий атеросклероз (артериосклероз)
Артериосклероз является одним из проявлений общего состояния — атеросклероза, отражая изменения периферических сосудов. Женские половые гормоны играют защитную роль (при прочих равных условиях женщины заболевают клинически значимыми формами артериосклероза на 10–15 лет позже мужчин). Важнейшими факторами риска являются сахарный диабет, гиперлипидемия, АГ, никотин, ожирение, гипокинезия, гипергомоцистеинемия, Chlamydia pneumoniae и вирусы. Инфекционные факторы обусловливают возникновение атеросклероза повреждением эндотелия, развитием хронического васкулита. Поиски факторов риска очень важны, поскольку при их исключении удается затормозить развитие болезни. В формировании закупорки артерии большое значение имеет тромбирование атеросклеротических бляшек. При сахарном диабете макроангиопатии развиваются в первую очередь у лиц с патологической спонтанной агрегацией тромбоцитов. Повреждение эндотелия всеми указанными факторами приводит к отложению липидов, кальция, тромбоцитов, переходу в стенку сосуда активированных макрофагов и моноцитов с освобождением биологически активных веществ (тромбоксан А2). Они стимулируют пролиферацию гладкомышечных клеток в стенке сосуда, его спазм, активируют систему свертывания крови. Атеросклеротическая бляшка видна при эхо- или ангиографии как неровное плоское образование, сужающее просвет сосуда. Гемодинамически значимые нарушения возникают только при уменьшении диаметра на 50% и более, критическим является сужение более чем на 75%.
Облитерирующий тромбангиит известен еще как болезнь Бюргера. Ассоциируется с HLA А9 и В5 или с аутоиммунными расстройствами клеточно-опосредованного типа к коллагену I и III, из которого и состоит стенка сосуда. Особенно распространен в Восточной Европе, Юго-Восточной Азии, Индии. Поражает в основном мужчин молодого возраста. За счет распространения курения в последнее время чаще диагностируют и среди женщин. Продукты курения, вызывая повреждение интимы и спазм артерий, запускают иммунный процесс. У этих пациентов повышены уровни эластазы, антител к эластину и коллагену, снижен уровень С4 фактора комплемента. Вероятно, никотин активирует в стенке сосуда собственный антиген, на который и запускается клеточно-обусловленная иммунная реакция.
Облитерирующий тромбангиит (эндартериит, эндангиит) клинически может быть диагностирован при: 1) условии возраста пациента на момент начала болезни (30–50 лет); 2) поражения артерий голени, стоп, нижней трети предплечья или кисти; 3) сочетания с хроническим панфлебитом (в 40% случаев). Если указанной триады нет, то диагноз на основе клинических данных может быть установлен как вероятный. В качестве дополнительных критериев учитывают: 4) отсутствие факторов риска атеросклероза; 5) курение; 6) отсутствие клинико-лабораторных признаков коллагенозов, миелопролиферативного или паранеопластического синдромов, порока сердца, аортоартериита (болезнь Такаясу); 7) хронически прогрессирующее волнообразное течение; 8) патогистологически: сегментарный панангиит средних и мелких артерий и вен конечностей. Прежде всего изменяются сосуды нижней 1/3 голени. Подколенная артерия может оставаться интактной. На руках поражаются сосуды пальцев и кисти. Как результат нарушения кровобращения и соответственно прогрессирующего развития дистрофии, рентгенологически выявляют остеолиз фаланг. Висцеральные (в том числе коронарные), мозговые артерии и артерии мышц обычно не изменены (поэтому биопсия мышц малорезультативна). Вначале выявляют быстро организующиеся многочисленные тромбы с «микроабсцессами» из гигантских и эпителиоидных клеток, лейкоцитов, лимфоцитов и фибробластов.
Проявления облитерирующего тромбангиита соответствуют артериальной ишемии и поверхностному тромбофлебиту. У 35–40% больных в анамнезе флебит поверхностных вен стоп и голеней. Начало очень постепенное, с дистальных сосудов. Боль при облитерирующем тромбангиите возникает вначале при ходьбе и исчезает в покое (перемежающаяся хромота). Чем тяжелее процесс, тем меньшая нагрузка обусловливает появление боли, тем выраженнее она и тем дольше сохраняется в покое. Больной вынужден делать все более частые и длительные остановки при ходьбе. Боль локализуется в верхней трети или середине голени, иногда ближе к внутренней поверхности икроножных мышц. Болезненности по ходу седалищного нерва нет или она выражена нерезко. Сухожильные рефлексы в начальный период не изменены или умеренно повышены. Вначале может быть гиперестезия голени, но чаще с самого начала определяется гиперстезия голени или стопы по типу «носка». Характерен симптом «большого пальца». Стопы вначале синюшно-гиперемированные, затем бледные, холодные, отмечают дистрофические изменения ногтей. Возможны медленно развивающиеся трофические язвы и гангрена. Пульсация артерии на тыле стопы резко снижена или не определяется. Прогностически важным является уровень, с которого не удается определить артериальный пульс. По итогам осциллографии и капилляроскопии артерии и капилляры спазмированы. Ангиографически (и это 9-й диагностический критерий) в проксимальных артериях нет бляшек. Просвет артерий постепенно или резко («перекалибровка») уменьшается, сегментарно не определяется, могут быть видны мелкие коллатерали и реваскуляризация.
Прогноз для жизни благоприятный, поскольку изменений коронарных и мозговых сосудов нет, но вероятность инвалидизации и потери конечности высока, особенно если больной продолжает курить.
На начальных этапах возникает проблема ДД с пояснично-крестцовым радикулитом. При радикулите боль появляется независимо от времени дня, усиливается при изменении положения туловища, распространяется по задненаружной поверхности бедра и голени с иррадиацией в поясницу, усиливается при пробах, вызывающих натяжение седалищного нерва, при давлении на точки седалищного нерва. Рефлекс на ахилловом сухожилии снижен при поражении седдчищного нерва или первого и второго крестцовых корешков. Боли в большом пальце стопы нет. Обычно нет и вазомоторно-трофических нарушений. Пульсация артерий на сосудах голени и стопы сохранена или ослаблена в связи с возрастными изменениями. При осциллографии и капилляроскопии изменений нет или они носят возрастной характер.
Ятрогенные нарушения кровотока выявляют после катетеризации артерий с последующим тромбообразованием, особенно если слой интимы поднимается катетером с образованием кармана. Ионизирующее излучение способно вызвать облитерацию сосуда даже после большого латентного периода (месяцы и годы).
Склерозирующими факторами являются наркотики, на фоне употребления которых развиваются васкулиты по типу узелкового периартериита, но с галопирующим крайне неблагоприятным течением. Васкулиты со склерозом артерий могут развиться после инъекций пенициллина и диклоксациллина.
К ятрогенным нарушениям кровотока относят и синдром Николау (медикаментозная эмболия кожи). Причиной является случайное внутриартериальное или параартериальное поступление лекарственных препаратов при их внутримышечном введении. В результате развивается спазм сосудов, фибриноидный некроз артериол и капилляров с их тромбированием.
Характерна стадийность протекания, выраженность и длительность которых по вполне понятным причинам варьируют, а наличие 4-й не обязательно:
- отек с воспалительной инфильтрацией над местом инъекции и вокруг него без некроза;
- резкая воспалительная реакция без макроскопических признаков некроза;
- некроз кожи и/или мышц;
- некроз органов малого таза.
Наиболее часто медикаментозная эмболия кожи развивается при применении депо-препаратов пенициллина, антиревматических препаратов на основе фенилбутазона, сульфаниламидов, суспензии кортикостероидов, барбитуратов и висмута.
Клиническими признаками являются:
- сильная жгучая боль в месте инъекции, нередко иррадиирующая в бедро вплоть до стопы;
- после внутримышечной инъекции появляется ливедорацемозное окрашивание кожи, звездчатые фигуры в месте инъекции со склонностью к некрозу. Некроз обычно располагается в верхней части ягодицы, приближается по форме к овалу, длинная ось которого тянется от средней трети гребня подвдошной кости к середине межъягодичной складки;
- возможны преходящие ощущение онемения ноги и вялые параличи;
- очень редко, но возможны некрозы органов малого таза.
Эмболические закупорки артерий обусловлены неожиданным перекрытием просвета артерии эмболом. Эмболы чаще образуются в сердце. Условием их образования в сердце являются длительное трепетание предсердий при его пороках, застойной дилатационной кардиомиопатии, синдроме слабости синусового узла, а также инфаркт миокарда (пристеночные тромбы), инфекционный эндокардит (эмболы чаше мелкие, септические), миксомы (опухолевые эмболы).
Второе месте по частоте занимает артерио-артериальная эмболия. Тромбы в артериях образуются при аневризмах, после катетеризации, при высокой эозинофилии, отрыве атеросклеротической бляшки. Последняя обычно блокирует почечную артерию (с развитием почечной недостаточности) или мелкие периферические артерии.
Очень редко эмболы мигрируют из вен (перекрестная эмболия при артериовенозных фистулах, наложениях шунтов). Тромбы в сердце, эмболы в артериях крупного и среднего калибра хорошо выявляются при эхоГ, эмболы в мелких артериях преимущественно при ангиографии.
Эмболия артерии проявляется резкой болью с очень четким началом. Тут же за нею, практически одновременно, но фиксируется больным чуть позже, развивается ишемический синдром (бледность и похолодание конечности, снижение двигательной активности вплоть до потери функции). Если эмбол блокировал кровоток по крупной артерии (например бедренной), то предотвратить гангрену конечности может только экстренное хирургическое вмешательство.
Аневризмы артерий, цилиндрические и мешковидные, бывают врожденные (особенно часто сосудов основания мозга), атеросклеротические (наиболее распространенный вариант), травматические, микотические, постстенотические, воспалительные (синдром Бехчета). Ложные аневризмы формируются после капсуляции гематомы, сообщающейся с сосудом, после вшивания трансплантатов из вены или искусственных материалов (графт-аневризмы), после наложения фистул или катетеров с образованием артериотканевых свищей. Расслаивающие аневризмы артерий, в противоположность аортальным аневризмам, большая редкость, ибо строение стенки артерии несколько отличается от аорты, а внутрисосудистое давление не достигает аортального и даже измененная стенка сосуда среднего калибра способна длительно выдерживать это давление. Разрывы возникают очень редко. Очень часто отмечают аневризмы подколенной артерии, которые в половине случаев двусторонние и нередко сочетаются с аневризмами брюшной аорты. Кроме того, возможны аневризмы (по убывающей частоте) в подключичной артерии, общей подвздошной, бедренной. Могут быть двусторонними или мультицентрическими (грудная или брюшная аорта + бедренная артерия). При артериосклерозе аневризмы могут захватывать большие участки артерий. Клинически проявляются пальпируемыми интенсивно пульсирующими гладкими образованиями. Наиболее частые осложнения — тромбирование аневризмы (опасность эмболии) или сдавление вены. Данные эхоГ позволяют надежно визуализировать аневризму, ее диаметр, топографические соотношения, выявить тромбы в просвете, в определенной степени даже отдифференцировать истинные и ложные аневризмы. В сложных случаях показана КТ, ЯМР или ангиография. Последняя при тромбировании аневризмы и невозможности вследствие этого полного ее заполнения контрастом может дать ложноотрицательный результат.
Артериовенозные аневризмы могут быть приобретенными (чаще) и врожденными.
С артериовенозными аневризмами протекает синдром Коатса (экссудативная ретинопатия) — редкая, чаще односторонняя ретинопатия, обусловленная микро- и макроаневризмами, кровотечениями, экссудацией и отслоением сетчатки. Чаще заболевают мужчины молодого возраста. В качестве вероятных причин обсуждаются генетические и инфекционно-токсические. Протекает как ангиоматозно-телеангиоэктатическая дисплазия с артериовенозными шунтами (ретиноваскулит) и повышением давления в венозной части. Характеризуется телеангиоэктазиями капилляров по секторам глазного дна и участками отека сетчатки. На венах и артериях развиваются гирляндообразные аневризмы разного диаметра, пропускающие в экссудат флюоресцеин. Субретинально выпадают кристаллы холестерина. Появляются вторичная глаукома, иридоциклит, гипотрофия/атрофия глазного яблока с потерей зрения.
Приобретенные артериовенозные аневризмы формируются после травм. Проявляются большой пульсирующей артериовенозной фистулой, систолодиастолическим шумом, часто пальпаторно определяется и дрожание. Возможна пульсация вены и избыточная пульсация артерии. Наиболее существенным осложнением большого по объему сброса артериовенозного шунта является сердечная недостаточность из-за перегрузки объемом и венозная недостаточность в результате повышения периферического венозного давления. Врожденные артериовенозные фистулы множественные, мелкие, шум над ними не прослушивается. Являются свидетельством врожденной ангиодисплазии (атипичный варикоз, пылающий невус, гигантская конечность). Диагноз врожденных артериовенозных шунтов устанавливается на основании сравнения объема кровотока на симметричных конечностях, по данным дуплексной допплерографии или инъекцией макроагрегированного альбумина, который не проходит через капилляры, но легко проникает через шунты. Артериография выявляет патологическое соустье.
Кроме того, с поражением сосудов и болевыми ощущениями протекают следующие синдромы (часть из них рассматривается и как гемангиоматозы):
- Диастеномелия (невусы + липомы + дермальные синусы + «полая стопа» + атрофия мышц + атрофия кожи + нарушения чувствительности + трофические нарушения сосудов)
- Клиппеля — Треноне (поражение костей и мягких тканей конечностей + гипертрофия, гемигипертрофия + увеличение ЛУ + макродактилия + изменения кожи)
- Бандлера (пигментные пятна цвета «кофе с молоком» + эфелиды + «голубые невусы» + анемия). Соотношение данного состояния с синдромами Пейтца — Егерса и «голубых невусов» все еще не определено
- Амиоплазия (ротация плечевого сустава внутрь + ротация лучезапястного сустава внутрь и наружу + дефекты брюшной стенки + контрактуры)
- Баннаян — Райли — Рувалькаба (эмбриотоксон задний + макросомия фетальная + псевдоотек сосочка зрительного нерва + страбизм + задержка психомоторного развития + позднее становление речи + полипоз языка и пищеварительного тракта + желудочно-кишечные кровотечения + гемангиомы пальцев + макродактилия + высокое небо + «грудь сапожника» + пятна «кофе с молоком» + гамартомы + мегаленцефалия + макрофецалия + скафоцефалия + липомы + макропенис и его гиперпигментация)
- Энхондроматоз генерализованный (брахимелия + асимметрия конечностей + энхондромы)
- Казабахапсихо — Меррита
- Маффучи (78% случаев манифестируют до пубертатного периода, 25% — на 1-м году жизни. Множественные энхондромы выявляют преимущественно на кистях и стопах (70–80%), несколько реже на длинных трубчатых костях (40–60%), реже на ребрах, тазовых костях и лопатках (20–30%), еще реже на позвонках, ключицах, грудине, черепе, костях черепа (2–10%). В 25% случаев опухоли могут озлокачествляться (хондросаркома, глиома, гемангиосаркома и др.). Множественные капиллярные или кавернозные гемангиомы кожи и внутренних органов. Часто флеболиты. Вторичная деформация пораженных частей скелета. Малый росте нередким асимметричным укорочением ног. При одновременном наличии других доброкачественных опухолей и гиперплазии мягких тканей необходимо исключить синдром Протея.
Изменения кровообращения при диффузных болезнях соединительной ткани (ревматических, так называемых коллагенозах) происходят за счет повреждения эндотелия, ангиита, стаза и сладж-феномена, вторичного тромбирования. Поражаются в основном мелкие сосуды. Особенно это типично для прогрессирующего системного склероза (ССД) и СКВ. Для узелкового периартериита характерны мелкие аневризмы с развитием некроза тканей. При этом достаточно часто выявляют носительство вирусов хронического гепатита.
Гигантоклеточный артериит, протекающий чаще с поражением височной артерии или с картиной ревматической полимиалгии, может поражать и периферические артерии, из них наиболее часто подмышечную.
Болезнь (артериит) Такаясу, болезнь отсутствия пульса или болезнь дуги аорты распространена в Азии, где доминирует над атеросклеротическим поражением сосудов. Диагностируют чаще у женщин молодого возраста. Поражение супрааортальных ветвей (каротидных артерий, подключичной) приводит к недостаточности церебрального кровотока вплоть до преходящей неврологической симптоматики. Реже развиваются явления со стороны рук, что проявляется при быстрой однообразной работе (мытье окон, забивание гвоздей, работе с пилой) с той же симптоматикой, что и перемежающаяся хромота ног. Диагноз устанавливают на основании отсутствия пульса или его ослабления на сонной артерии или на руке, появлении шумов над артериями шеи или в надключичной ямке, данных допплерографии (в том числе дуплексной) и ангиографии. Пульс на ногах высокий. АД при измерении на ногах повышено, значительно повышено СОЭ, особенно в периоды обострения. Возможно развитие аневризм аорты, что нередко ведет к нарушениям кровотока по почечным или брыжеечным артериям. При сужении подключичной артерии всегда необходимо исключить синдром обкрадывания. Если обструкция расположена перед отхождением позвоночной артерии, то последняя может играть роль коллатерали для руки и «отводить» часть крови из мозгового кровотока.
Нейроваскулярный синдром плечевого пояса — сочетание органического и функционального нарушения кровообращения в бассейне подключичных и подмышечных сосудов с поражением и аналогичных нервных стволов. Сдавление сосудисто-нервных стволов возможно между ножками М. scalenus, которое еще более выражено при наличии шейных ребер, в реберно-ключичном пространстве, сухожилием малой грудной мышцы. Чаще всего сосуды и нервы сдавливаются между ключицей и I ребром (сдавление сухожилием малой грудной мышцы отмечают реже всего). Сдавление усиливается при подъеме рук, повороте головы в противоположную сторону. Проявляется онемением руки, болью, парестезиями, систолическим шумом в надключичной ямке (сдавление и стенозирование артерии), ослаблением и отсутствием пульса. В тяжелых случаях развиваются неврологические и сосудистые осложнения: моторные и сенсорные парезы, закупорки подключичной артерии и вены, постстенотические аневризмы, которые могут стать источником эмболий в артерии руки. ДД проводят с заболеваниями шейных позвонков, что сопровождается ригидностью шейных мышц, ограничением движений в плечевом поясе и вторичными нервно-сосудистыми расстройствами.
Синдром компрессии подколенной артерии известен при аномальном расположении сухожилий в подколенной ямке. До периодов длительной физической нагрузки может не проявляться клинически.
Редко отмечают кистозную дегенерацию адвентиции. Выявляют преимущественно в подколенной артерии. В зависимости от диаметра кисты, располагающейся в сосудистой стенке, просвет артерии может быть сужен или полностью перекрыт, так что в зависимости от состояния кровотока и нагрузки возникает интермеггирующий ишемический синдром.
Фибромускулярную дисплазию отмечают в почечных, реже в сонных, брыжеечных артериях и артериях таза. Сосуд при этом выглядит как гроздь жемчужин, или ряд песочных часов. Подобная ангиографическая картина характерна при исходах васкулитов, поэтому для установления правильного диагноза важен тщательно собранный анамнез, клиническая картина, а если возможно и гистологические данные.
Тромбоцитоз (эссенциальный или при истинной полицитемии) приводит к закупорке малых сосудов, реже сосудов среднего калибра. Но прежде всего нарушается микроциркуляция. Типична упорная боль в конечностях, быстроустраняемая применением ацетилсалициловой кислоты или дипиридамола.
Медиасклероз (артериосклероз Мекенберга) — вариант течения артериосклероза, при котором особенно отчетливо обызвествляется средняя оболочка артерии. До той поры, пока не кальцинируется интима, нарушений кровотока не возникает. Развивается при сахарном диабете, хронической почечной недостаточности. На обзорном рентгеновском снимке четко контурируется сосуд в виде меловой трубочки. При выраженном кальцинозе медии сосуд плохо или вообще не сдавливается манжеткой тонометра, поэтому показатели АД очень завышены. Истинное давление в сосуде может быть определено допплеровским методом или непосредственным измерением при катетеризации.
Синдром передней большеберцовой артерии развивается при ее закупорке и характеризуется некрозом мышц нижней части переднелатеральной поверхности голени. Появляется боль, отек, развивается парез мышц, поднимающих стопу. Но синдром отмечают и при сохраненном кровотоке по передней большеберцовой артерии. Это состояние развивается при интенсивной работе мышц (длительная ходьба, катание на коньках), особенно на холоде, и объясняется повышением интерстициального давления в тканях в итоге интенсивного пропотевания жидкости из капилляров. В итоге в тугом фасциальном переднебольшеберцовом канале сдавливаются капилляры и нарушается микроциркуляция.
Спазм артерий мышечного типа, эрготизм, чаще развивается после употребления алкалоидов. Раньше это было употребление в пишу зерна, зараженного грибом Claviceps purpurea, что приводило к гангрене (антонов огонь), в настоящее время отмечают у пациентов, получающих лечение по поводу мигрени препаратами алкалоидов спорыньи или на фоне профилактики тромбозов дигидроэрготамин-гепарином. В редких случаях спазм артерий развивается самостоятельно. Функциональный спазм, как и органический стеноз, выглядит как гладкий участок уменьшенного диаметра. Клинически развивается перемежающаяся хромота, в крайних случаях гангрена конечности. Через несколько дней после отмены эрготаминовых препаратов диаметр сосуда полностью восстанавливается.
Синдром Рейно — вазоспастический феномен, развивающийся прежде всего у женщин (85–90%) в возрасте 20–50 лет и характеризующийся болезненным периодическим побелением или посинением кончиков пальцев. Возможен висцеральный синдром Рейно с острым периодическим повышением легочного давления за счет спазма легочных капилляров, периодической слепоты при спазме сосудов сетчатки.
На холоде у больных синдромом Рейно клетки эндотелия в большом количестве синтезируют эндотелии. Он вызывает отек эндотелия, спазм мелких сосудов. Вначале сосуды гистологически не изменены. На поздних этапах их интима утолщена, в мелких артериях образуются тромбы. Синдром Рейно часто сочетается с мигренью, артериальной гипотензией, реже со стенокардией Принцметала.
Вторичный синдром Рейно развивается на фоне наличия добавочных шейных ребер, пролабирования межпозвонкового диска, туннельного синдрома, гипотиреоидизма, гипофункции половых желез, идиопатической легочной гипертензии, феохромоцитомы, хронического гепатита, коллагенозов (особенно ССД), атеросклероза, облитерирующего эндартериита, тромбоцитоза, криоглобулинемии, моноклональной гаммапатии, болезни холодовых аглютининов, вибрационной болезни, интоксикациях поливинилхлоридом, приеме блеомипина, блокаторов β-адренорецепторов, антагонистов серотонина, клонидина, при химиотерапии опухолей. Протекает менее благоприятно, чем идиопатический синдром.
Клиническими критериями первичного синдрома Рейно являются:
- двусторонность поражения;
- отсутствие каких-либо вероятных первичных заболеваний;
- эпизоды боли и вазоспастической окраски со сменой бледности на пурпурный цианоз на фоне эмоций или холода. Развивается прежде всего в пальцах, особенно на указательном и стопах (digitus mortius);
- парестезии, онемение конечностей, их повышенная потливость;
- нормальная пульсация периферических, доступных для пальпации артерий, отсутствие гангрены или минимальные кожные поражения, двухлетняя и более длительность симптомов.
При анализе симптоматики следует помнить, что возможно одностороннее поражение, развитие гангрены и самоампутации, появление признаков основного заболевания спустя 2 года и более после начала синдрома Рейно.
При клинико-инструментальном обследовании выявляют резкое обеднение сосудистого рисунка при артериографии, трофические язвочки по типу «крысиных укусов», дистрофию ногтей, остеопороз.
ДД синдрома проводят с синдромами Бюргера (ангиит), Морвана (медленное начало с мышечной слабости и болезненных судорог + проливной пот, пальмарная и плантарная эритема, отеки, зуд, повышение АД, приступы тахикардии + гипохондрия, депрессии, нарушения сна + миокимии/болезненные выпуклости сокращенных мышц/ и фасцикуляции/преимущественно на ногах/), с сирингомиелией, проказоподобными изменениями, вегетативным полиневритом, явлениями, сходными с эрготизмом.
Эритромелалгия — редкое состояние, характеризующееся периодически развивающимся симметричным покраснением конечности и повышением ее температуры. Отражает заболевания с нарушенной микроциркуляцией. Отмечают при сахарном диабете, при полицитемии. Боль возникает при «критическом повышении» температуры тела, например в теплой ванне, когда резко возрастает потребность тканей в кислороде, а нарушенный кровоток не в состоянии обеспечить оксигенацию.
Эритроцианоз и акроцианоз — функциональные заболевания, достаточно часто выявляемые у женщин. Развивается спазм мелких терминальных сосудов. Эритроцианоз и красно-фиолетовое ливедо отмечают над суставами, костными выступами. Акроцианоз — синюшное прокрашивание кожи, ее похолодение, наблюдаемое на кончиках пальцев, под ногтями, реже на мочках ушей, на кончике носа. При биомикроскопии капилляры паретически расширены, количество функционирующих петель уменьшено. Обычно в зрелом возрасте эти состояния проходят самостоятельно.
Диабетическая микроангиопатия — проявление недостаточно компенсированного сахарного диабета. Поражаются прежде всего сосуды сетчатки (слепота), почек (диабетический нефросклероз), стоп (ампутация). При диабетической ангиопатии сложно отдифференцировать нейропатию, макро- и микроангиопатию. Обычно все эти три состояния протекают содружественно. Радиоизотопные исследования свидетельствуют о повышенной проницаемости стенок капилляров, что согласуется с известной склонностью этих пациентов к отекам. Включение патологического белка в стенку сосудов ведет к нарушению их сократимости. При гистологических исследованиях определяют утолщение базальной мембраны, пролиферацию эндотелия, микроаневризмы (последние выявляют и при осмотре глазного дна). Изменены и реологические показатели крови. Развиваются трофические язвы, что при крайней склонности пациентов с сахарным диабетом к инфекции ведет к их инфицированию, влажной медленно текущей гангрене, остемиелиту фаланг и плюсневых костей. Гангрена развивается при сохраненном пульсе на тыльной артерии стопы. Но если присоединяется макроангиопатия, поражающая нижнюю треть голени, акральный пульс не прощупывается.
Микроангиопатия типична для коллагенозов, особенно дрематомиозита и ССД. Нередок при этой патологии синдром Рейно. При капилляроскопии количество капилляров уменьшено, их проницаемость повышена, а кровоток прерывистый, при биомикроскопии выявляется сладж-феномен. В тяжелых случаях выявляют бессосудистые поля с тенденцией к изъязвлению.
Характер расстройств в зависимости от уровня блокады артериального кровотока суммирован в табл. 30.1.
Таблица 30.1
Основные проявления нарушения артериального кровотока в зависимости от уровня обструкции
| Локализация блокады | Уровень облитерации | Локализация боли | Синдром, наиболее вероятная причина |
| Плечевой пояс | Дуга аорты, подключичная, подмышечная, плечевая артерии | Плечо, предплечье, предплечье — кисть | Синдром дуги аорты, синдром обкрадывания |
| Тазовый тип (аортоподвздошный тип) | Брюшная аорта, общая, внутренняя и наружная подвздошная артерии. Бедро, икры | Спина,тазовые мышцы, бедра, область паха, передняя поверхность бедра, задняя поверхность бедра | Синдром бифуркации аорты (Периша) импотенция |
| Бедренно-подколенный тип | Бедренная артерия (canalis adductorius) | Икры | Перемежающаяся хромота |
| Нижняя часть голени | Большеберцовая артерия (передняя и задняя) | Свод и пальцы стопы | Диабетическая ангиопатия, болезнь Бюргера |
| Акральный тип | Пальцевые, метакарпальные, метатарзальные артерии | Пальцы | Синдром Рейно |
Сетчатое или древовидное ливедо часто является выражением микроангиопатии при коллагенозе и васкулите. Выглядит как фиолетово-синюшные с розоватовым разводы, кольца, окружающие белые участки кожи. Нередко развиваются мелкие поверхностные язвочки преимущественно на ногах. Поражение кожи и мозга при этом типе микроангиопатии известно как синдром Снеддона и расматривается в группе нейрокутанных синдромов и в антифосфолипидном синдроме. Выявляют в основном у молодых женщин. Наряду с выраженной кожной симптоматикой проявляется АГ, изменениями на глазном дне, повторными инфарктами мозга, эпилептиформными судорогами, возможны нейропсихологические нарушения, повторные выкидыши. В крови нередко определяют антифосфолипидные антитела.
Гипертензивную язву отмечают при закупорке артериол. Выглядит как очень болезненное округлое образование, крайне плохо эпителизируется. Необходима ДД со смешанной язвой, обусловленной нарушениями артериального и венозного кровотока.
Рецидивирующие гематомы пальцев или ладоней выявляют преимущественно у женщин зрелого возраста. После разрыва венулы, спонтанного или после механической травмы (например перенос тяжести), появляется острая боль и развивается гематома пальца или внутренней поверхности кисти, самостоятельно рассасывающаяся через 1–2 нед. Общего геморрагического диатеза нет.
Опухоли гломуса — доброкачественные мелкие образования, исходящие из клеток мелких артериовенозных соустий. Отмечают преимущественно у женщин, расположены подкожно или под ногтевым ложем, выглядят как очень болезненные вишнево-красные или синюшные узелки, особенно чувствительные при пальпации.
Заболевания вен
Первичный варикоз диагностируют у 3% населения в возрасте 30 лет и у 25% — в возрасте 60 лет, представляя собой цилиндрическое или мешковидное расширение поверхностных или преобладающих вен.
Предрасполагающими к варикозному расширению вен являются длительное пребывание в положении стоя, малоподвижный образ жизни с недостаточностью мышечного насоса, избыточная масса тела, высокий рост, гормональные (прием эстрогенов) и наследственные факторы (передается по наследству, часто сопутствует генерализованным дисплазиям соединительной ткани, варикоз редко развивается у представителей негроидной и монголоидной расы). Обсуждается роль артериовенозных микрофистул.
Подкожно по ходу вен определяют синюшные узлы, вены напряжены, кровоток в них замедлен, при недостаточности клапанов большой подкожной вены при кашле, натуживании возникает обратный ток крови, который надежно регистрируется при допплерографии. При значительном сбросе шум регургитации удается прослушать фонендоскопом. Эти данные позволяют отличить выпуклость в паховой области при недостаточности клапанов большой подкожной вены от паховой грыжи. Недостаточность прободающих вен определяется по наличию болезненных округлых перфораций-люков в фасции. Вокруг них развивается индурация, которая носит название «гиподермит» и может быть причиной ошибочной диагностики поверхностного тромбофлебита. При напряжении мышц возникает мощный поток крови, направленный кнаружи, что диагностируется методом допплерографии в том числе и дуплексной.
Вторичный варикоз развивается в рамках посттромботического синдрома. В этом случае варикозное расширение вен представляет собой не что иное, как расширенные венозные коллатерали. Между острой фазой тромбоза и возникновением варикоза вен существует бессимптомный «светлый» промежуток.
Варикозная и постромбофлебитическая болезнь приводит к так называемой хронической венозной недостаточности (см. ниже).
Поверхностный тромбофлебит чаще развивается на фоне варикозно измененных вен. Заболеванию может предшествовать травма. Появляются покраснение, местное припухание, значительная болезненность по ходу вены. Особое значение имеет восходящий флебит большой подкожной вены, при котором возможно развитие эмболии сосудов легких или переход воспаления на глубокие вены. Поверхностный флебит может поражать и неизмененные вены, без предшествующего варикоза, и носит название мигрирующего тромбофлебита. Несмотря на отсутствие таких ярких клинических признаков воспаления, как при тромбофлебите варикозно расширенных вен, гистологически выявляют хронический панфлебит. Эта форма поражения вен может протекать самостоятельно, но часто сочетается с тромбангиитом и болезнью Бехчета. Вариантом мигрирующего флебита является болезнь Мондора, при которой поражаются вены боковой стенки грудной клетки и процесс может распространиться на вены руки. Карциномы как причина поверхностного тромбофлебита — крайняя редкость, в то время как при быстро развивающемся тромбозе глубоких вен в ряде случаев диагностируют раковые опухоли.
Тромбоз вен руки развивается после или на фоне установленного подключичного катетера, очень редко на фоне соматических заболеваний, иногда при интенсивной работе рук (игра в теннис, длительное нахождение за рулем). При каждом тромбозе вен рук необходимо в первую очередь исключить затруднения оттока в результате блокады венозного кровотока разросшейся опухолью, для чего показана рентгенограмма средостения. Острый тромбоз протекает с болью, переполнением ниже расположенных вен, появлением венозных коллатералей. Уже в ранней стадии коллатерали видны в области плечевого сустава. Флебографически выявляется тромбоз подключичной или аксиллярной вены. Эти вены проходят между ключицей и 1-м ребром, между сухожилием малой грудной мышцы и клювовидным отростком лопатки. Поэтому тромбоз вен руки часто является осложнением нейроваскулярного синдрома плечевого пояса (синдром Педжета — Шреттера).
Тромбоз тазовых вен и глубоких вен ног. Провоцирующими факторами тромбоза глубоких вен являются травмы (в том числе операции на тазобедренном суставе), острые или хронические инфекционные заболевания, беременность и роды, сдавление вен гематомами, опухолью, ретроперитонеальным фиброзом, аневризмами артерий, замедление движения крови при длительном постельном режиме или сердечной недостаточности, наличие опухолевого тромбопластина, врожденный дефицит антитромбина III, протеинов С или S, снижение эндогенного тромболизиса, прием гормональных противозачаточных препаратов или быстрое обезвоживание при приеме диуретиковв высоких дозах, непривычная длительная статическая нагрузка.
У 7–8% больных в возрасте старше 50 лет с тромбозом глубоких вен выявляют опухоль, причем тромбоз глубоких вен может задолго предшествовать клинической картине карциномы. Клиническая картина поражения вен определяется быстротой развития тромбоза и степенью блокады венозного кровотока. Заболевание может манифестировать молниеносно (phlegmasia caerulea dolens), остро (в течение нескольких часов или суток) или подостро (чаще у лежачих больных).
В крайних случаях при быстром развитии тромбоза всего поперечного сечения венозного русла отмечают резкую боль в ноге. Критическое повышение венозного давления ведет через подъем тканевого давления и гидростатическую блокаду капилляров к артериальной недостаточности и, в итоге, к отеку и гангрене. На другом полюсе бессимптомные формы. Между ними располагаются клинические варианты с отеком конечности, ливедо, петехиями и даже подкожными плоскими кровоизлияниями, глубокой болезненностью икр при пальпации. Одновременно определяют субфебрильную температуру, лейкоцитоз, значительное повышение СОЭ. Общие симптомы при этом варианте тромбоза до развития эмболии легких не выражены. Раннее установление диагноза «тромбоз глубоких вен» затруднено, состояние своевременно распознается не чаще, чем в 50% случаев. Необходимо сравнить толщину конечностей, окраску кожи (одностороннее ливедо), проводить сравнительную пальпацию икр (глубокая болезненность, отек), обращать внимание на венозные коллатерали (переполненная большая подкожная вена и ее ветви при тромбозе глубоких вен бедра; венозные коллатерали в паховой области при тромбозе вен таза). Чаще всего развивается тромбоз глубоких вен нижней части голени, который клинически диагностируют с большим трудом. Восходящий тромбоз с поражением верхних частей голени сочетается не только с высокой вероятностью возникновения эмболии легких, но и с развитием в итоге хронической венозной недостаточности. При подозрении на тромбоз глубоких вен бедра необходимо немедленно провести флебографию, поскольку установление правильного диагноза позволит своевременно назначить лечение, что служит профилактикой эмболии легких. Флебографии должна предшествовать дуплексная допплерография, плетизмография. Методики позволяют выявить замедление венозного кровотока ниже места препятствия. ДД тромбоза глубоких вен проводят с венозными стазами при сдавлении вен опухолью, аневризмой, большой субфасциальной гематомой, а также с недостаточностью мышечного насоса при парезах.
Хроническую венозную недостаточность — состояние, характеризующееся обратным током венозной крови, выявляют у 25–30% лиц, чья профессия связана с длительным пребыванием на ногах: ткачихи, учителя и др. Определяющее значение в развитии заболевания имеет состояние глубоких вен. Хроническая венозная недостаточность обусловлена врожденной неполноценностью клапанного аппарата вен, ангиодисплазией (пылающий невус, парциальный гигантизм конечности, артериовенозные фистулы), механическим препятствием венозному оттоку (тромбирование с последующей частичной реканализацией, но остающейся после этого значительной неполноценностью клапанного аппарата вен), недостаточностью клапанов поверхностных, коммуникантных и глубоких вен, недостаточностью мышечного насоса при парезах, иммобилизации суставов. Врожденные ангиодисплазии как одну из причин хронической венозной недостаточности можно заподозрить при появлении варикоза в детском возрасте, атипичной его локализации, асимметрии конечностей, сочетании с пигментными пятнами, гипертрихозом. Чем больше факторов обусловливают поражение вен, тем раньше развиваются и значительней выражены признаки венозной недостаточности. К хронической венозной недостаточности никогда не ведет изолированное поражение поверхностных вен без вовлечения в процесс коммуникантных.
Указанные этиопатогенетические факторы ведут, вначале в положении пациента стоя, к хронической венозной гипертензии. Повышенное давление передается на капилляры, повреждая их. Капилляры расширяются, при биомикроскопии выглядят извитыми, тромбируются, склерозируются. Напряжение кислорода в бескапиллярных областях тканей резко снижено. Поэтому бескапиллярные области склерозируются и выглядят как белесоватые плотные атрофичные участки кожи. Повышение венозного давления еще раньше сказывается на состоянии лимфатических капилляров, что обусловливает возникновение плотных холодных (индуративных) отеков. Клинически хроническая венозная недостаточность проявляется ощущением тяжести в ногах, болью, ночными судорожными подергиваниями икроножных мышц, отечностью области лодыжек и нижней трети голени. В положении лежа выраженность боли и отечности уменьшаются. Кожа при хронической венозной недостаточности становится холодной, с участками индурации и коричневатой пигментации, с округлыми белесоватыми атрофическими участками. В типичных случаях определяют «периплантарную флебостатическую корону»: расширенные напряженные вены, перекидывающиеся от медиального к латеральному краю стопы. В далеко зашедших стадиях появляются трофические язвы, преимущественно в области внутренней лодыжки и нижней трети голени. Дно язв бледное, синюшное, грануляции вялые, заживление медленное, инфекционные осложнения текут без яркой симптоматики воспаления.
Сжато и полно представлена клиническая картина состояния в классификаци Е.Г. Яблокова и соавторов (1999), очень удобной для практических целей (табл. 30.2).
Таблица 30.2
Классификация хронической венозной недостаточности
| Степень хронической венозной недостаточности | Основные клинические симптомы |
| 0 | Синдром «тяжелых ног», телеангиоэкгазии, ретикулярный варикоз |
| I | Преходящий отек, варикозная трансформация подкожных вен |
| II | Стойкий отек, гиперпигментация, липодерматосклероз, экзема |
| III | Индуративный целлюлит, трофическая язва, вторичная лимфедема |
Основное значение для раннего установления диагноза и объективного динамического контроля имеют допплерография (выявление направления и скорости тока крови, оценка состояния коммуникантных вен, выявление уровня и степени блокады), плетизмография, реография. Возможности ультразвукового сканирования не ограничиваются только изучением венозной системы. Важно лоцировать отечные поверхностные ткани: кожу, подкожную клетчатку, фасции. Венозный отек приводит к лимфатическому отеку. Венозный отек проявляется изменением текстуры подкожной клетчатки. Ее изображение оказывается размытым, напоминает «снежную бурю», появляются анэхогенные каналы, заполненные межтканевой жидкостью.
При диагностике и ДД хронических заболеваний вен нижних конечностей (поражаются примущественно вены именно ног) врач должен стремиться к соответствию положениям Международной классификации СЕАР (Clinical, Etiological, Anatomical, Pathophysiological).
I. КЛИНИЧЕСКАЯ КЛАССИФИКАЦИЯ
Стадия 0 — отсутствие симптомов болезни вен при осмотре и пальпации
Стадия 1 — телеангиоэктазии или ретикулярные вены
Стадия 2 — варикозно расширенные вены
Стадия 3 — отек
Стадия 4 — кожные изменения, обусловленные заболеваниями вен (пигментация, венозная экзема, липодерматосклероз)
Стадия 5 — кожные изменения, указанные выше, и зажившая язва
Стадия 6 — кожные изменения, указанные выше, и активная язва
II. ЭТИОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ
Врожденное заболевание (ЕС)
Первичное (ЕР)
с неизвестной этиологией
Вторичное (ES)
с известной причиной: посттромботическое, посттравматическое и др.
III. АНАТОМИЧЕСКАЯ КЛАССИФИКАЦИЯ
Сегмент
Поверхностные вены (AS)
- Телеангиоэктазии/ретикулярные вены Большая (длинная) подкожная вена (GSV)
- Выше колена
- Ниже колена
- Малая (короткая) подкожная вена (LSV)
- Немагистральная
Глубокие вены (AD)
- Нижняя полая
Подвздошная
- Общая
- Внутренняя
- Наружная
- Тазовые (гонадные, широкой связки матки и др.)
Бедренная
- Общая
- Глубокая
- Поверхностная
- Подколенная
- Вены голени — передние и задние большеберцовые, малоберцовые (все парные)
- Мышечные — икроножные, стопы и др.
Перфорантные вены (АР)
- Бедра
- Голени
IV. ПАТОФИЗИОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ
Рефлюкс (PR)
Обструкция (РО)
Рефлюкс + обструкция (PR, О)
V. КЛИНИЧЕСКАЯ ШКАЛА
БОЛЬ: 0 — отсутствие; 1 — умеренная, не требующая приема анальгетиков; 2 — сильная, требующая приема анальгетиков
ОТЕК: 0 — отсутствие; 1 — незначительный/умеренный; 2 — выраженный
«ВЕНОЗНАЯ ХРОМОТА»: 0 — отсутствие; 1 — легкая/умеренная; 2 — сильная
ПИГМЕНТАЦИЯ: 0 — отсутствие; 1 — локализованная; 2 — распространенная
ЛИПОДЕРМАТОСКЛЕРОЗ: 0 — отсутствие; 1 — локализованный; 2 — распространенный
ЯЗВА — РАЗМЕР (самой большой язвы): 0 — отсутствие; 1 — 2 см в диаметре; 2 — 1 см в диаметре
ЯЗВА — ДЛИТЕЛЬНОСТЬ: 0 — отсутствие; 1 — 3 мес; 2 — 3 мес
ЯЗВА — РЕЦИДИВИРУЮЩАЯ: 0 — отсутствие; 1 — однократное; 2 — многократное
ЯЗВА — КОЛИЧЕСТВО: 0 — отсутствие; 1 — единичная; 2 — множественные
VI. ШКАЛА СНИЖЕНИЯ ТРУДОСПОСОБНОСТИ
0 — бессимптомное течение;
1 — наличие симптомов заболевания, больной трудоспособен и обходится без поддерживающих средств;
2 — больной может работать в течение 8 ч только при применении поддерживающих средств;
3 — больной нетрудоспособен даже при использовании поддерживающих средств.
Заболевания лимфатических сосудов
Острый лимфангиит как причина боли распознается только при поверхностном положении сосуда, который выглядит как красная припухшая болезненная полоса, тянущаяся от периферической ранки до регионарного ЛУ, также воспаленного и болезненного (лимфаденит). Такая картина достаточно типична при гиперергической реакции Манту, при омфалите, при инфицированных поверхностных ранах. При хроническом лимфангиите основным симптомом является отек. Боль развивается только при обострениях эризепелоида. ДД с другими формами отеков — см. главу Отеки.
Болезнь Зудека (см. Остеопороз), состояние с неуточненным патогенезом, развивается после травм, иногда вне связи с возможными повреждающими факторами. Появляется тестовидный отек конечности, сопровождаемый интенсивной длительной болью, ее гиперемия, местное повышение температуры. В дальнейшем развивается вазоспазм, конечность холодна на ощупь, отек становится бледным или цианотичным. При нагрузке возникает особенно нестерпимая боль. Рентгенологически определяют очаговый, реже диффузный остеопороз.