Предваряя раздел ДД, посвященный боли в конечностях и позвоночнике, следует сказать, что эта боль может быть обусловлена самой разнообразной патологией костей, сосудов, суставов, мышц, нервов. Это могут быть сенсомоторные расстройства, а также иррадиирующая боль при заболеваниях сердца, легких, плевры, печени и селезенки, пищеварительного и урогенитального трактов.
Только небольшая часть случаев боли, воспринимаемая пациентами как боль в костях, реально обусловлена поражением опорного аппарата. Чаще это заболевания мышц, сосудов, нервов, соединительной ткани. В то же время многие заболевания костей длительное время протекают безболезненно. Таким образом, диагноз «заболевание костей» нередко может быть установлен только по принципу исключения и обязательно с применением рентгеновских и радиоизотопных методов исследования.
Генерализованные метаболические нарушения костей, как правило, манифестируют прежде всего в позвонках, то есть в костях, испытывающих постоянную нагрузку. Боль при этих заболеваниях тупая, часто без точной локализации, остеопороз клинически длительное время не выявляется. Его выявляют почти исключительно на этапе компрессионных переломов позвонков или шейки бедра при минимальных, а нередко и нефиксируемых травмах. Боль в костях, возникающая при статической нагрузке (поясничные позвонки, тазовые кости, кости нижних конечностей), имеет тенденцию к увеличению и уменьшению выраженности или может полностью исчезнуть в горизонтальном положении. Опухоли костей выявляют у пациентов определенного возраста, они имеют достаточно характерную локализацию. При ДД генерализованных заболеваний костей применяют комплекс биохимических, рентгенологических и других методик, в то время как при ограниченных, локализованных поражениях на первое место выдвигается рентгенологическое исследование, по итогам которого в большинстве случаев уже можно установить диагноз. Специфическим показателем состояния костей является активность щелочной фосфатазы, отражающая активность остеобластов. Поэтому этот показатель повышается при всех заболеваниях, протекающих с повышением активности остеобластов (остеомаляция, болезнь Педжета и др.). Для ДД с холестатическим генезом повышения активности щелочной фосфатазы применяется определение активности лейцинаминопептидазы, которая повышается при холестатических синдромах, но остается в пределах нормы при заболеваниях костей. Дополнительные исследования включают также определение уровня кальция и фосфора в сыворотке крови, экскреции кальция с мочой и сцинтиграфию.
Соотношение органических и неорганических веществ в костной ткани составляет 1:1. Это соотношение поддерживается равновесием процессов построения (синтез матрикса и его минерализация) и резорбции кости. Костная масса достигает максимального значения к 35 годам жизни, удерживается на этих значениях 10–12 лет, затем начинает постепенно уменьшаться на 0,2–0,4% в год. В менопаузальный период скорость потери костной массы возрастает до 3–5% в год, держится на этих цифрах 5–7 лет и затем вновь снижается до прежних показателей. Остеопороз затрагивает и кортикальные, и трабекулярные зоны костей. Для постменопаузального остеопороза типично уменьшение преимущественно трабекулярной зоны. Остеопороз может сопровождаться остеомаляцией. Остеомаляция — нарушение минерализации матрикса, при котором происходит увеличение объема некальцинированного матрикса (остеоид). Сочетание остеопороза и остеомаляции известно как остеопоромаляция. Остеодистрофия — увеличение процессов резорбции кости, например при гиперпаратиреоидизме, протекающая одновременно с пролиферацией фиброзной ткани. Гиперостоз — увеличение объема костной ткани.
Остеолиз, некроз, инфаркт костей
Как и всякая живая ткань, кость может рассасываться (в данном разделе мы обсуждаем неопухолевый остеолиз), некротизироваться. Причинами могут быть генетические факторы, травмы, нарушения кровообращения, инфекции (см. главу Лихорадочные состояния), профессиональные вредности, лучевые повреждения, гормональные изменения.
Остеолиз рассматривают как «идиопатический», если он является основным симптомом. Неидиопатический остеолиз известен как синдром Горхама и объединяет массу состояний (прогерия, синдромы Леша — Нихена, Вернера, туморозный кальциноз, панкреатит, гиперпаратиреоидизм, PA, СКВ, ССД, сахарный диабет, травматическая нейропатия, интоксикация винилхлоридом, вибрационная болезнь, остеолиз культи).
Генетический (наследственный) идиопатический остеолиз подразделяют на 7 типов.
- Тип Лами — Марото. А/д, изолированная акральная форма. Возникает в раннем детстве как бессимптомный акроостеолиз концевых фаланг и гипоплазия ногтей. Постепенно процесс распространяется на средние и проксимальные фаланги.
- Тип Джозефа. А/p. В возрасте 5–10 лет возникает изолированный акроостеолиз дистальных фаланг с опуханием суставов пальцев. Рассматривают иногда как вариант 1-го типа.
- Тип Хозаи. А/p акроостеолиз с лицевым дисморфизмом и дебильностью. В раннем детстве возникает прогрессирующий остеолиз с искривлением пальцев, исчезновением концевых и средних фаланг, ампутационно-подобными изменениями конечностей, контрактуры запястных и локтевых суставов. Малорослость. Широкое лицо с плоским носом. Множественный лентигенез. Атрофия кожи с образованием язвочек над остеолитическими очагами и на лице. Дебильность. Кости предплечья не затронуты, нарушений чувствительности нет.
- Тип Тиффи. А/д карпотарзальный остеолиз с нефропатией. Начинается в раннем детстве с симптомов артрита. Конституционный тип — марфаноидный. Протеинурия умеренная, нефропатия невыраженная. Утолщение стенок артериол в коже и почках.
- Тип Франсуа. А/p. Карпотарзальный остеолиз с ксантомами и помутнением роговицы. Прогрессирующий остеолиз с поражением кистей и стоп, сопровождающийся их повышенной чувствительностью и болями при ходьбе. Деформация и контрактуры пальцев. Субэпителиальное помутнение роговицы. Ксантомы кожи. Возможна умеренная персистирующая протеинурия.
- Тип Хайду — Чанея. А/д. Артродентоостеодисплазия. Манифестирует у детей как малорослость. Краниофациальные аномалии. Микрогения. Позднее прорезывание зубов, их раннее выпадение. Переразгибание суставов, укорочение концевых фаланг с гипоплазией ногтей. Кистозные поражения больших костей. Может быть генерализованный остеопороз co спонтанными переломами. Иногда развиваются атрофия зрительного нерва, нистагм, миопия, тугоухость, поликистоз почек. Психическое развитие не нарушено, пациенты достигают взрослого возраста.
- Тип Торга. А/p. Мультицентрический карпотарзальный остеолиз. В раннем детском возрасте болезненные опухания мягких тканей кистей и стоп. Прогрессирующее органичение движения в указанных суставах, подвывихи в межфаланговых и метакарпофалангиальных суставах. Прогрессирующий остеолиз костей пястья и запястья, стопы, дистальных концов костей предплечья. Очаги остеолиза в области локтевого сустава. В отличие от 4 типа нет нефропатии.
Костная ткань зависит от поступления крови. Нарушения внутрикостного кровообращения ведут к некрозам или инфарктам кости. Артериальная гиперемия ведет к остеокластическому разрушению кости, венозная — к остеобластическому (остеосклероз).
Остеонекрозы асептические (остеохондрозы, локализованный остеохондрит) — асептические некрозы костей, развивающиеся прежде всего у детей, подростков и юношей с последующей перестройкой кости. Диагностическими критериями являются местная болезненность, особенно при нагрузке, длящаяся неделями, а рентгенологически — просветление, затем уплотнение и выздоровление с сохранением дефекта в конкретном участке кости. Известно не менее 19 типов первичных асептических остеохондрозов:
- Тип Бленка. Нарушение кальцинации заднего апофиза пяточной кости. Возраст поражения — 8–20 лет. Боль в области бугра пяточной кости. Болезненная припухлость в области прикрепления ахиллова сухожилия. Рентгенологически — атипичные очаги кальцификации в мягких тканях ахиллова сухожилия.
- Тип Бринона. Двусторонний остеохондронекроз клиновидной кости стопы І. Возраст больных — 3 года–6 лет. Боль в стопах. Боль при надавливании на тибиальную сторону метатарзо-фалангиального сустава или непосредственно на область пораженной кости. Рентгенологически — очаги просветления размером от булавочной головки до рисового зерна.
- Тип Бюдингера — Лудлофа. Хондромаляция надколенника. Возраст больных юношеский. Двусторонняя боль в медиальной части колен. Рентгенологически — фрагментация надколенника.
- Тип Кальве. Зпифизеонекроз тела позвонка. Возраст больных— 2 года–15 лет (чаще до 5 лет). Начало хроническое или острое после минимальной травми. Боль в позвоночнике, но иногда проецируется в живот. Образование кифоза, прежде всего в области перехода грудного отдела в поясничный. Чаще поражается только один позвонок.
- Тип Фрайберга — Келера (инфаркт Фрайберга). Эпифизеонекроз 2-й головки, реже 3-й или 4-й метатарзальной кости. Боль при нагрузке. Утолщение и болезненность при надавливании в области головки 2-й метатарзальной кости. Рентгенологически — уплощение и уплотнение пораженной кости.
- Тип Фридриха. Эпифизеонекроз головки ключицы. Болезненная припухлость в области грудино-ключичного сочленения. Рентгенологически — очаг просветления в головке ключицы.
- Тип Хаглунда І. Некроз апофиза пяточной кости. Возраст заболевших — 5–12 лет, чаще болеют девочки. Боль и припухлости в области прикрепления ахиллова сухожилия. Часто стопа вальгусная. Рентгенологически — разволокнение или распад апофиза пяточной кости.
- Тип Хаглунда II. Особый вариант формы пяточной кости и реактивными изменениями мягких тканей. Причина поражения — раздражение мягких тканей, травмируемых между обувью и пяточной костью. Твердая выпуклость в области верхнего полюса пяточного бугра. Покраснение кожи и боль при надавливании (бурсит ахиллов). Рентгенологически при боковом снимке — острый верхний задний край пяточной кости.
- Тип Кинбека. Травматический (чаще) эпифизеолиз полулунной кости. Обычно отмечают у мужчин-ремесленников, преимущественно на правой руке. Причина — микротравмы, несоответствие между лучевой и локтевой костями. Упорная боль, зависящая от нагрузки. Боль при надавливании на область полулунной кости, здесь же опухание. Ограничение движений. В итоге развивается выраженная деформация.
- Тип Келера. Спонтанный эпифизеонекроз ладьевидной кости стопы. Возраст заболевших — 3 года–8 лет, андротропия. Боль при нагрузке в средней части стопы, повышенная чувствительность, отек. Рентгенологически — навикулярная кость напоминает бисквит (слоистость), фрагментирована, уплотнена.
- Тип Кенига. Некроз дистального медиального эпифиза бедра (85%). Реже поражается локтевой сустав, еще реже — голеностопный. Возраст заболевших — от юношеского до взрослого. Мужчины заболевают чаще женщин (4:1). Боль в суставах, зависящая от нагрузки. Рецидивирующие выпоты в сустав. Ограничение движений, затем артроз.
- Тип Ларсена — Юханссона (юношеская остеопатия надколенника). Остеохондроз нижнего полюса надколенника. Опухание и боль при надавливании в нижней части надколенника. При нагрузке — боль по ходу связки надколенника. Выпоты в сустав. Рентгенологически — дезорганизация надколенника с отдельными очагами уплотнения.
- Тип Мюллера — Вайса. Двусторонний остеохондроз навикулярной кости у взрослых. Боль при ходьбе двусторонняя. Уплощение стопы. Рентгенологически навикулярная кость смещена дорзально и медиально от своего обычного положения.
- Тип Ван Нека. Остеохондроз асептический в области седалищно-лобкового синхондроза. Возраст заболевших — 6–8 лет. Боль в тазобедренном суставе или в паховой области. Боль при отведении, приведении или ротации пораженной ноги. Болевая контрактура. Могут быть повышены температура тела и СОЗ. Рентгенологически — колбообразное или веретеновидное расширение в области седалищно-лобкового сочленения, кистовидные просветления.
- Тип Остуда — Шлаттера. Остеохондроз апофиза большеберцовой кости (tuberositas tibia). Поражаются преимущественно мальчики в возрасте 8–15 лет. Чаще двусторонний процесс. Боль при надавливании и движении в области бугристости большеберцовой кости, студенистый отек. Течение хроническое. Рентгенологически — фрагментация и уплотнение апофиза бугристости большеберцовой кости, иногда — очаги остеопороза в метафизе.
- Тип Паннера. Эпифизеонекроз головки плечевой кости. Заболевают в основном мальчики. Ограничение движений и разгибаний в локте. Местная боль при надавливании. Контуры локтевого сустава сглажены. Рентгенологически — закругленность и негомогенность головки плечевой кости, расширение эпифиза.
- Тип Пертеса (болезнь Майдля). Эпифизеонекроз головки бедренной кости. Мужчины болеют чаще женщин (4:1). Возраст заболевших — 3 года–12 лет. Боль при нагрузке в бедре с иррадиацией в колено. Ограничение ротации и абдукции. Рентгенологически — уплощение и уплотнение эпифиза, головка бедренной кости приобретает грибовидную форму, появляются очаги просветления.
- Тип Шейермана. Фиксированный кифоз молодых с изменениями замыкающих пластинок позвонков и разрывами телец Шморля. Передается а/д с варьирующей пенетрантностью. Причина — нарушение энхондральной оссификации.
Стадия 1. Нарушение осанки (кифоз). Иногда (15–20%) боль в грудном и поясничном отделе.
Стадия 2. Круглая спина.
Стадия 3. Боль вне кифоза. Рентгенологически — патологический кифоз, нарушение целостности замыкающих пластинок.
- Тип Тимана. Чаще симметричная множественная остеодистрофия в средних или базальных суставах пальцев кисти или в основной фаланге большого пальца стопы. Начало болезни в возрасте 8–14 лет. Обычно поражаются средние или базальные суставы 2–3 пальцев кисти, базальний сустав большого пальца и 1 тарзо-метатарзальный сустав. Поражаются в основном эпифизы или суставы. Рентгенологически — разволокненность пораженных эпифизов.
Асептический (ишемический, аваскулярный) некроз объясняется гибелью клеток кости при нарушении кровоснабжения.
Клинически в ряде случаев боль возникает неожиданно и резко: в момент обтурации сосуда и до развития некроза кости. В других случаях инсульт остается незамеченным. Позже развивается боль при механической нагрузке, исчезающая в покое. В тяжелых случаях боль сохраняется и при прекращении нагрузки.
При асептическом некрозе головки бедренной кости боль выражена, распространяется медиально и вниз. Походка прихрамывающая, ограничены сгибание, отведение, внутренняя ротация. В положении сидя при наружной ротации отведенного бедра слышен щелчок.
Ишемический некроз в области коленного сустава у лиц пожилого возраста проявляется острой болью без предшествующей травмы. Боль локализуется по внутренней поверхности колена. Пальпация медиального мыщелка бедра болезненная.
Ишемический некроз головки плечевой кости длительное время не диагностируется. Поскольку нагрузка на плечевой сустав в целом невелика, боль обычно умеренно выраженная, иррадиирует к месту прикрепления дельтовидной мышцы. Активные движения оказываются ограничены, пассивные движения сохранены. Изолированные ишемические некрозы головки плечевой кости без поражения других отделов очень редки. Известны асептические некрозы костей (95% всех случаев приходится на головку бедренной кости) на фоне приема кортикостероидов в высоких дозах, что наблюдается при СКВ или после трансплантации почки. Хотя этот процесс нельзя объяснить только влиянием кортикостероидов, поскольку он известен и при неадекватно леченной СКВ. Асептический некроз, прежде всего головки бедренной кости, видимо, объясняется условиями ее кровообращения и нагрузки, отмечается и при серповидно-клеточной анемии, болезни Гоше, гиперлипидемии, жировой дистрофии печени.
Анемический асептический некроз возникает в кости очагово. Он представляет собой локальные инфаркты кости и костного мозга, окруженные геморрагическим венчиком и соответствующие местному очагу нарушенного кровообращения. Прежде всего некротизируется костный мозг. Губчатый слой кости внутри инфаркта длительное время остается непораженным, поэтому нет патологических переломов. Только вторично некроз распространяется на костные структури. Анемические инфаркты костей развиваются редко, поскольку сосудистая система кости имеет большое количество коллатералей.
Кессонные инфаркты костей возникают как анемические за счет блокады кровотока пузырьками газа, освобождающимися при быстрой декомпрессии. Инфаркты костей при кессонной болезни возникают преимущественно в проксимальной и дистальной частях бедренной, верхней части плечевой и большеберцовой костях. Если инфаркт развивается в эпифизе, то костно-хрящевые структуры позднее деформируются при нагрузке и развивается тяжелый артроз.
Лучевой остеонекроз возникает в поле облучения co вторичной воспалительной реакцией (лучевой остит).
Постфрактурный некроз кости возникает в области перелома кости за счет прекращения кровоснабжения какого-то сегмента кости. Часто на этом месте развивается псевдоартроз. При постфрактурной иммобилизации частота асептических некрозов может достигать 5–45%, коррелируя с возрастом и сложностью перелома, но плохо соотносясь с характером хирургического вмешательства или типом фиксации. При дислокации головки бедренной кости более 12 ч остеонекроз развивается в 52% случаев, при дислокации головки продолжительностью менее 12 ч — в 20%.
Воспалительные заболевания костей
Воспалительные заболевания костей бактериальной этиологии (остеомиелит, туберкулезный и другие инфекционные спондилиты) — см. главу Лихорадочные состояния.
Болезнь Педжета (деформирующий остеит) — относительно частое заболевание, выявляемое приблизительно у 3% всего 40-летнего населения Европы, Англии, Австралии и Новой Зеландии. Мужчины заболевают в 1,5 раза чаще женщин. Основа болезни — усиленное разрушение кости, которое в зависимости от стадии заболевания сочетается с новообразованием костей или формированием фиброзной ткани. Возможны локальные процессы (моноостическая форма) или поражение различных частей скелета. На ранних этапах преобладают резорбтивные процессы, которые приводят, например в черепе, к дефектам кости, а в длинных трубчатых костях, в частности в плечевой или большеберцовой, к распространенному истончению кортикального слоя. Данные электронно-микроскопических исследований позволили предположить наличие вирусных включений в остеокластах пораженных костей, хотя какой-либо определенный вирус идентифицировать не удалось. Затем процессы резорбции сменяются склеротической фазой с формированием волокнистой мозаикоподобной нерегулярной костной ткани. На поздних стадиях типична картина: утолщение пораженных костей, поретические волокнистые просветления co склеротическими изменениями, особенно в окружающих структурах. Все эти три фазы могут быть выявлены в разных частях скелета одновременно или в различном сочетании и в различной выраженности. Клиническая симптоматика очень вариабельна. Часто заболевание протекает бессимптомно, его диагностируют случайно при рентгенологических исследования тазовых костей, позвонков или при попытках объяснить повышение активности щелочной фосфатазы. Многие пациенты жалуются на увеличение объема головы. Наиболее частые жалобы — боль в спине или безболезненное искривление опорных частей скелета. Поражение нижних конечностей приводит к саблевидному изгибу голеней. Изменения тел позвонков чреваты развитием компрессионных переломов co сдавлением спинномозговых корешков или спинного мозга и соответствующей неврологической симптоматикой. Особенно интенсивную боль пациенты отмечают в области таза при одновременном поражении вертлужной впадины и головки бедренной кости. Рентгенологические проявления соответствуют стадии заболевания и лежащим в его основе патолого-анатомическим изменениям. Уровень кальция и фосфора в сыворотке крови не изменяется, хотя отмечены случаи их незначительного как повышения, так и понижения. Активность щелочной фосфатазы и экскреция гидроксипролина с мочой прямо пропорциональны активности заболевания. Резкое и неожиданное повышение активности щелочной фосфатазы при неизменном уровне экскреции гидроксипролина должно настораживать врача в отношении возможного саркомного перерождения пораженных участков кости. Остео-, фибро- или хондросаркома развиваются у 1% всех пациентов, наиболее вероятно при распространенных процессах. Самое частое осложнение — компрессионные переломы, наиболее вероятные в остеолитическую фазу.
Гипертрофическая остеоартропатия
Известна еще как синдром Бамбергера. В результате разрастания периоста протекает с утолщением концевых фаланг пальцев по типу барабанных палочек, с болью в костях конечностей, с утолщением теменных и затылочных областей. Наследственная форма с утолщением кожи лица и рук известна как пахидермопериостоз. В качестве синдрома сопровождает врожденные пороки сердца синего типа, идиопатическую легочную гипертензию (синдром Айерсы), бронхоэктазы, рак бронхов и мезотелиому. При амилоидозе, неспецифическом язвенном колите, болезни Крона, первичном билиарном циррозе также возможно формирование пальцев по типу барабанних палочек, но истинной гипертрофической остеоартропатии не отмечают. Во многих случаях невозможно найти ни одного из вышеуказанных предрасполагающих факторов.
Фантомная боль в конечностях известна на протяжении веков, но полного объяснения данному явлению нет. Считается, что боль вызывает изменения в восприятии и обработке информации в ЦНС (застойный очаг возбуждения), так что кожные, проприоцептивные и симпатические импульсы моделируются в этом очаге.
Фантомную боль отмечают у 70–80% людей, перенесших ампутацию конечностей. Типична для пациентов, у которых боль в конечностях была уже до операции. Боль чаще появляется сразу же после операции, может варьировать по интенсивности. Воспринимается как собственно боль, сдавление, покалывание, онемение, ощущение «ползания мурашек». В большинстве случаев боль с годами утихает и полностью исчезает. Лишь у 8–12% пациентов она нарастает в динамике. Триггерные точки могут быть расположены в здоровых тканях. Их минимальное раздражение способно вызвать появление жесточайшей боли.
Остеопороз
Остеопороз — системное заболевание скелета, характеризующееся уменьшением массы костной ткани и микронарушениями ее архитектоники, что приводит к значительному увеличению хрупкости костей и возможности переломов. Едва ли не самый известный и прогностически сложный остеопоретический перелом — это перелом шейки бедренной кости. Эти пациенты занимают в европейских странах 15–20% ортопедических коек для взрослых. Только 20–50% пациентов (и тем меньше, чем старше возраст пострадавшего) возвращаются к прежнему уровню подвижности. До 25% людей с переломом шейки бедренной кости умирают в ближайшие 6 мес после перелома. Смертность от него прогрессивно повышается с возрастом.
Различают первичный, этиология которого неизвестна, и вторичный остеопороз.
Факторами риска развития остеопороза являются семейные случаи, позднее менархе и ранняя менопауза, кастрация, отсутствие беременностей и родов в анамнезе, длительная иммобилизация или малоподвижный образ жизни, длительная невесомость при космических полетах, недостаточное поступление кальция с пищей, курение, кофеин, алкоголизм, гипогонадизм, гипертиреоидизм, сахарный диабет, побочное действие лекарственных средств (гепарин, барбитураты, кортикостероиды), злокачественные опухоли, почечная недостаточность, болезни печени, РА, ХОБЛ, саркоидоз.
Первичный остеопороз известен прежде всего у лиц в возрасте старше 60 лет (старческий остеопороз) и у женщин в постменструальный период (инволюционный остеопороз). Отсюда понятно, как сложно провести границу между физиологической потерей минералов и патологическими изменениями. Инволюционный или сенильный остеопороз — относительно физиологическое состояние. Связан с постепенным уменьшением количества и активности остеобластов, но не с повышением активности остеокластов. Женщины поражаются в 2 раза чаще мужчин. В процесс вовлекаются и трабекулярные, и кортикальные отделы кости, что обусловлено возрастным снижением синтеза витамина D, уменьшением количества рецепторов к нему. Типичны переломы позвонков, шейки бедренной кости, тазових костей, проксимальных отделов плечевой или большеберцовой кости.
Постменопаузальный остеопороз развивается в возрасте 51 год–75 лет. В 6 раз чаще выявляют у женщин. У мужчин развивается в случаях кастрации, низкого уровня тестостерона, значительного угнетения функций гонад. Снижение уровня эстрогенов влечет за собой повышение уровня ИЛ-6 и других ИЛ. Они активируют остеокласты в губчатых костях, начинается резорбция кости. Типичны компрессионные переломы позвонков и переломы дистальных отделов лучевой кости. У 20% женщин с постменопаузальным остеопорозом повышена экскреция кальция с мочой.
У женщин пожилого возраста часто сочетаются и сенильный, и постменопаузальный типы остеопороза.
Прогностически неблагоприятным является идиопатический остеопороз у людей молодого возраста. Идиопатический ювенильный остеопороз начинается в препубертатный период одинаково часто у мальчиков и девочек (может и у детей более раннего возраста) с боли в поясничных позвонках. Первоначально боль в костях и в спине нередко трактуется как полиартрит. Типичны задержка роста, «рыбьи позвонки», их компрессионные переломы, переломы трубчатых костей (особенно метафизарные). После полового созревания наступает самопроизвольное улучшение. Хотя есть тяжелые варианты ювенильного остеопороза, протекающие co снижением уровня 1,25-гидроксикальциферола, не заканчивающиеся после полового созревания.
Клинически для всех форм остеопороза типичны глубинная боль в спине, прежде всего в пояснично-крестцовом отделе, что отличает это состояние от остеомаляции. При последней боль отмечают, как правило, по всем костям. При традиционной рентгенографии остеопороз выявляют только при потере костной тканью 30–40% минералов. На рентгенограммах определяют «прозрачную кость» с четкой, как свинцовым карандашом прорисованной надкостницей. Позвонки двояковогнутые, напоминающие рыбьи; выявляют компрессионные переломы. Причем компрессионные переломы типичны в достаточно «нагруженных» позвонках: ТVIII и ниже. Все изолированные компрессионные переломы TIV и выше характерны для опухолей.
Для диагноза «остеопороз» и его оценки в динамике по сравнению с рутинной рентгенографией более чувствительными методиками являются монофотонная абсорбциометрия (SPA), дифотонная абсорбциометрия (DPA), рентгенологическая абсорбциометрия двойной энергии (DEXA), количественная KT (QCT), периферическая количественная KT (PQCT). Трактовка данных любых исследований должна включать возможные ошибки измерений. Оценивая требования к системе количественного измерения минералов в скелете человека, необходимо учитывать, что ежегодная плотность кости снижается приблизительно на 1%. Эта величина естественна, физиологична, обусловлена возрастной инволюцией. Уменьшение костной массы более чем на 2% в год следует рассматривать как фактор риска. Если производитель измерительной системы говорит, что воспроизводящая способность аппаратуры составляет 1%, врач может ошибочно предполагать, что возможно определение разницы плотности кости в 1%. По статистическим причинам это невозможно.
Пример: пациента дважды обследуют с интервалом в 1 год, используя прибор с воспроизводящей способностью 1%. Но говоря о воспроизводящей способности, производитель указывает техническую характеристику аппарата. Реальная же ошибка каждого измерения в динамике составляет 5%, поэтому доверительный интервал колеблется от +2,8% до –2,8% (Cummings S., Nevitt М., Browner W. и соавт., 1995). Воспроизводящая способность аппаратуры должна быть в 3 раза выше разницы, которую следует четко определить. Практический врач должен знать наиболее короткие временные рамки, в пределах которых можно достоверно оценить динамику развития остеопороза. Исходя из вышеизложенных требований, в практике наиболее известны абсорбциометрия двойной энергии (DEXA), варианты количественной KT (QCT, PQCT), что представлено в табл. 28.1.
Таблица 28.1
Сопоставительные характеристики различных методов денситометрии
| Метод | Точность, % | Мощность облучения, mSv | Область исследования | Преимущества | Недостаток |
| DEXA* | 1–2 | 3 | Позвоночник, бедро | • Простота, быстрота исследования
• Низкое облучение |
• Одинаковая точность при исследовании трабекулярных и кортикальных зон
• Результаты сомнительны при переломах, артрозах |
| QCT | 2–3 | 50 | Позвоночник | • Различия между трабекулярными и кортикальными зонами
• Структура |
• Высокая доза облучения
• Результаты сомнительны при переломах позвонков и деформациях |
| PQCT | 0,3–0,9 | 0,1 | Лучевая кость, малая берцовая кость | • Высокая точность
• Низкое облучение • Различия между трабекулярными и кортикальными зонами • Структура |
• Невозможно исследовать позвоночник и бедренную кость |
*Нельзя применять в случаях остеоартрита, сколиоза, ламинэктомии, кальцификации мягких тканей (например аорты), переломов в месте инъекции.
Возможности вибрационных или магнитно-резонансных методик трактуют неоднозначно.
В практике широко применяют УЗИ. Скорость распространения ультразвука коррелирует с плотностью и архитектоникой кости. Пониженное рассеивание и отражение позволяют количественно оценить прочность кости. При оценке риска перелома шейки бедра ультразвуковая денситометрия оказывается не менее чувствительна, чем абсорбциометрия двойной энергии (DEXA). Скрининг с применением УЗИ наиболее оправдан для пациенток пожилого возраста в менопаузальный период и позже.
Мы специально так подробно останавливаемся на методиках и критериях диагностики остеопороза, потому что их значение для клинициста сложно переоценить. По рекомендациям ВОЗ при отклонении показателей рентгеновской абсорбциометрии более чем на І стандартное отклонение (1 сигма) от нормы 35-летнего здорового человека данной расы и популяции диагностируют остеопению (вероятный остеопороз). При отклонении показателей более чем на 2,5 сигмы диагноз «остеопороз» считают достоверным. При проведении рентгеновской абсорбциометрии (денситометрии) ориентируются на состояние позвонка. Более интересно исследование бедренной кости, что позволило бы получить информацию и о трабекулярной, и о кортикальной зоне, но результаты исследования позвонка трактовать значительно проще и получить их можно быстрее.
Следует еще раз подчеркнуть, что важна привязка показателей к конкретной pace и популяции. Так, костная масса у представителей европеоидной и монголоидной рас значительно ниже, чем у лиц негроидной расы и уроженцев Латинской Америки. Соответственно, если в двух последних группах и развивается остеопороз, то значительно позже, чем у представителей европеоидной и монголоидной рас. При лабораторных исследованиях, в противоположность остеомаляции, уровни фосфора и кальция в сыворотке крови, фосфора мочи, активность щелочной фосфатазы не изменяются. Но увеличивается включение технеция-99М метилен дифосфоната, уровня остеокальцина в сыворотке крови, экскреция с мочой гидроксипролина, пиридина. Другие биохимические изменения свойственны вторичному остеопорозу.
Вторичный остеопороз симптоматически и рентгенологически неотличим от первичного. Составляет менее 5% всех случаев остеопороза. Остеопороз при эндокринопатиях типичен для болезни Кушинга и при медикаментозном синдроме Кушинга (особенностями кушингова остеопороза является преимущественный остеопороз позвонков, в меньшей степени ребер, плечевых и бедренных костей. Другие кости практически не изменяются), при акромегалии, гипопитуитаризме и гипогонадизме. Непостоянно выявляют при некорригированном инсулинзависимом сахарном диабете и выраженном тиреотоксикозе. В последнем случае он обусловлен интенсивной перестройкой кости под действием тироксина. Иммобилизационные генерализованные остеопорозы свойственны пара- и тетраплегиям, хроническому полиартриту (см. выше фактори риска развития остеопороза).
Альгодистрофия (синдром рефлекторной симпатической дистрофии, или синдром Зудека) часто развивается после травм, но возможен на фоне метаболических нарушений или при повреждении периферических нервов. Проявляется местным отеком конечности, ее гипертермией, покраснением, болью, трофическими изменениями кожи, локальним остеопорозом, начинающимся как субхондральная резорбция кости. На поздних стадиях отмечают ретракцию сухожилий, связок, суставной капсулы. В очень редких случаях процесс может завершаться контрактурами и инвалидностью. По некоторым своим проявленням синдром Зудека напоминает нейрогенную артропатию.
Остеопороз при наследственной патологии соединительной ткани
Несовершенный остеогенез наследуется по а/д типу. Различают два варианта заболевания: osteogenesis imperfecta congenita, при котором переломы костей возникают уже внутриутробно и при рождении ребенка визуализируются деформации конечностей, и osteogenesis imperfecta tarda, более благоприятный вариант, при котором переломы появляются позже, вероятность их повышается после наступления половой зрелости. У 60% больных отмечают голубые склеры, у 30% — отосклероз и тугоухость. Возможны разболтанность суставов, деформация зубов и низкий рост. ДД проводят co всеми врожденными синдромами, протекающими с голубыми склерами: синдромы Элерса — Данлоса, Марфана (см. соответствующие разделы), ювенильный остеопороз. При последнем состоянии наследственная предрасположенность не известна, нет изменений слуха и глаз, поражается преимущественно позвоночник, а не трубчатые кости.
Гомоцистинурия наследуется по а/p типу. В клетках отсутствует цистатионсинтетаза, в результате в крови повышается концентрация гомоцистина, гомоцистеина и метионина. Причина остеопороза — нарушение образования коллагена. Фенотипически заболевание напоминает синдром Марфана. Общими признаками являются высокий рост, деформации грудины. Из других наследственных дисплазий соединительной ткани, протекающих с остеопорозом, известен синдром Элерса — Данлоса.
Остеопороз при длительном применении гепарина обусловлен непосредственным костно-резорбирующим действием этого соединения. После отмены гепарина структура костей восстанавливается. Аналогичный механизм известен для пигментной крапивницы (мастоцитоз) за счет экскреции гепарина мастоцитами. В других случаях остеопороз развивается при множественной миеломе, лейкемии, циррозе печени, синдроме мальабсорбции и дефиците питания, нехватке витамина С, хроническом алкоголизме.
Кроме того, остеопороз отмечают при:
- аминоацидурии II типа (хроническая диарея и рвота при переходе на вскармливание коровьим молоком + мальабсорбция + непереносимость избытка белка в пище + мышечная слабость и миоатрофия + гепатоспленомегалия + гипераммониемия + лизинурия + орнитинурия + аргининурия);
- синдроме Флинна — Эйрда (манифестация у подростков и юношей + снижение и потеря слуха + атаксия + парестезии + афазия + церебральные припадки + катаракта + миопия + куриная слепота + ретинит + кариес + кифосколиоз);
- геродерме остеодиспластической (гиперэластичная кожа + сколиоз + помутнение роговицы + глаукома + микрокорнеа);
- Гольтца — Горлина синдроме (атрофия кожи + пойкилодермия + папилломы + ониходистрофия + гипо-/гипергидроз + полидактилия + синдактилия + гипоплазия/аплазия пальцев + кифоз + сколиз + расщепление дужек позвонков + аномалия позвонков, ребер + прогнатия + мальокклюзия + высокое небо + колобома + аниридия + аплазия глаз + нистагм + страбизм + гипертелоризм);
- гиперглицеринемии (задержка роста + умственная неполноценность);
- метилмалонацидемии (мутазы дефект) — рвота + задержка психического развития + гипотония мышц + гипервентиляция + почечная недостаточность + гипераммониемия + повышение уровня глицина в плазме крови;
- синдроме псевдоглиомы (псевдоглиома + слепота + карликовость + катаракта + склонность к переломам);
- пропионацидемии (метаболический ацидоз + гипогликемия + нейтропения + тромбоцитопения + гипераммониемия);
- гомозиготной бета-талассемии (анемия микросфероцитарная, гемолитическая, гипохромная + лицо кули + «щеточный череп» + сидероз + недостаточность поджелудочной железы + задержка полового развития + экстрамедуллярный гемопоэз + гепатоспленомегалия + гиперплазия верхней челюсти);
- синдроме Винчестера (опухание суставов + контрактуры + карликовость + помутнение роговицы + остеолиз);
- болезни Вольмана (рвота + метеоризм + диарея + желтуха + лихорадка + гепатоспленомегалия + точечные кальцинаты в увеличенных надпочечниках + вакуолизированные лимфоциты + пенистые клетки + накопление холестерина в гепатоцитах).
Остеомаляция — процесс недостаточной минерализации нормально сформированного матрикса. В структуре кости начинает преобладать остеоид, что ведет к ее размягчению. Пациентов беспокоит диффузная нелокализованная боль, усиливающаяся при давлении, подъеме тяжестей или при напряжении мышц. Свойственная этому заболеванию переваливающаяся походка обусловлена мышечной слабостью преимущественно в проксимальных группах мышц ног. Изменения важнейших биохимических показателей определяются основным процессом, обусловившем остеомаляцию. Чаще всего это дефицит витамина D (рахит). При этом заболевании повышается активность щелочной фосфатазы, снижается концентрация фосфора в сыворотке крови. Кальций в сыворотке крови остается в норме или умеренно снижен, при выраженном рахите гипокальциемия значительная. Содержание кальция в моче снижено. Однако всегда есть отклонения от типичных биохимических показателей. При наличии и остеопороза (остеомаляции) уровень кальция, фосфора и щелочной фосфатазы не меняется.
При хронической почечной недостаточности, как правило, развивается гиперфосфатемия при нормальных или сниженных показателях кальция в сыворотке крови. Уровень щелочной фосфатазы обычно не меняется. У пациентов с тубулопатией, как правило, отмечают нормальный уровень кальция в сыворотке крови и выраженную гипофосфатемию. Все это может сочетаться с нормальной или погранично повышенной щелочной фосфатазой. Низкие значения щелочной фосфатазы и нормальные или повышенные уровни фосфора в сыворотке крови отмечают при гипофосфатазии.
Радиологическая картина остеомаляции определяется стадией заболевания. Как правило, регистрируют снижение костной плотности. Это признак сближает остеопороз и остеомаляцию. Патогномоничными являются псевдопереломы (лозеровские зоны перестройки или переломы Милькмана), хотя и их отмечают не более чем у 10% обследованных. Эти псевдопереломы визуализируются на рентгенограммах в тех местах, где артерии входят в кость. Зрительный эффект перелома обусловлен тем, что стенка сосудистого канала представляет собой надкостницу, которая четко просматривается на пленке на фоне «прозрачной» кости, что и воспринимается как перелом. Наиболее типичная локализация — угол и срединная линия нижней челюсти, средняя 1/3 латерального края лопатки, верхняя 1/3 локтевой и нижняя 1/3 лучевой костей, медиальная зона близ шейки бедренной кости, середина лобковых и седалищных костей, верхние 1/3 большеберцовой и малоберцовой костей, нижняя 1/3 малоберцовой кости, II–III метатарзальные кости. Классическое проявление — таз по типу «картечного сердца».
Остеомаляция при нарушениях обмена витамина D. Дефицит витамина D у населения высокоразвитых стран отмечают редко. Риск развития дефицита витамина D повышается у стариков (уменьшение пребывания на солнце, снижение поступления витамина с пищей) и у людей, живущих в задымленной атмосфере. Нарушение всасывания витамина D отмечают при всех заболеваниях кишечника, обусловливающих ограничение всасывания витамина или его метаболитов, или к повышенному выделению витамина из кишечника. Это печеночные и панкреатические стеатореи, все синдромы мальабсорбции, желчные фистулы, состояния после операции по Бильроту II или расширенного удаления тонкого кишечника (синдром «слепой кишки», синдром «короткого кишечника»), мальабсорбция желчных кислот I–III типа, синдром Мак-Кьюна — Олбрайта.
Нарушение почечного синтеза 1,25-дигидрооксихолекальциферола. Превращение 25-гидроксихолекальциферола в 1,12-дигидрооксихолекальциферол (1,25-OH2-D3) происходит в почках. При хронической почечной недостаточности из-за уменьшения объема интактной почечной паренхимы снижается синтез 1,15-OH2-D3, что ведет к развитию остеомаляции.
Понятие витамин D-резистентный рахит (остеомаляция) включает два различных а/p наследуемых состояния. 1-й тип связан с отсутствием 1-гидроксилазы. Характеризуется очень низким значением уровня циркулирующего 1,25-OH2-D3 в плазме крови. При 2-м типе уровень 1,25-OH2-D3 в сыворотке крови очень высок, но отсутствуют рецепторы для его восприятия тканями.
Известна опухолевая генерализованная остеомаляция, обусловленная выбросом из неоплазмы в кровь неизвестной субстанции, блокирующей эндогенный синтез 1,25-OH2-D3.
Остеомаляция при дефиците фосфора чаще всего возникает при нарушениях кишечной резорбции фосфатов или при усиленной почечной потере. Нарушение поступления фосфатов отмечают при плохом питании или связывании фосфатов в кишечнике (преимущественно гидроксидом алюминия при лечении пациента с пептической язвой). Усиление потери фосфора с мочой бывает при передающихся рецессивно связанных с полом дефектах канальцевого транспорта фосфора.
Остеомаляцию при ацидозе отмечают при почечном тубулярном ацидозе. Дефицит кальция при этом обусловлен снижением кишечного всасывания и усилением выведення кальция с мочой. Аналогичное состояние развивается при синдроме Фанкони. С гиперхлоремическим ацидозом и остеомаляцией протекает мочеточниково-сигмальная стома.
Медикаментозно спровоцированная остеомаляция развивается после приема дифенилгидантоина, фенобарбитала. Препараты могут индуцировать ферменты печени, вызывающие усиленное разрушение витамина D и его метаболитов в печени, влиять на всасывание кальция в кишечнике и непосредственно сказываться на минерализации костей.
Другие причины остеомаляции
Остеомаляция при гипофосфатазии — а/p наследуемое состояние. У детей с первых месяцев жизни развивается тяжелый рахит и гиперкальциемия, у детей более старшего возраста рахит и выпадение зубов, у взрослых множественные переломы. При биохимическом исследованиях низкие значення сывороточной фосфатазы и наличие фосфоэтаноламина в моче.
Несовершенный фиброгенез костей — редкое заболевание мужчин среднего возраста, протекающее с рецидивирующими переломами костей. Обусловлено дефицитом коллагеновых фибрилл в костях и нарушением их минерализации. При биохимических исследованиях отмечают нормальные уровни кальция и фосфора в сыворотке крови при значительном повышении активности щелочной фосфатазы сыворотки крови.
Осевая остеомаляция — заболевание, характеризующееся остеомаляцией позвонков, ребер, костей таза. Длинные трубчатые кости и кости черепа не изменены. Жалобы минимальные. Фосфатаза в сыворотке крови — в пределах нормы.
Остеодистрофия
Среди всех систем, регулирующих процессы костеобразования и резорбции на первое место выдвигаются так называемые эпителиоидные тельца, выделяющие паратгормон.
Остеодистрофия генерализованная фиброзно-кистозная Реклингаузена — очагово локализованное или генерализованное поражение костей с образованием остепороза, обусловленное первичным гиперпаратиреоидизмом.
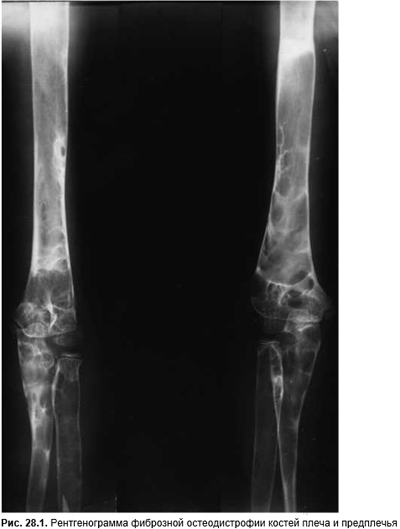
Первичный гиперпаратиреоидизм (фиброзная генерализованная остеодистрофия) обусловлена повышенной продукцией паратгормона. В 80% случаев выявляют солитарную аденому паращитовидной железы и в 15–20% — гиперплазию всех эпителиоидных телец. Карциному диагностируют в 1–2% случаев. Очень редки и множественные аденомы. Первичный гиперпаратиреоидизм часто сочетается с другими гормонпродуцирующими опухолями гипофиза, щитовидной или поджелудочной железы, надпочечников, пигментными пятнами на коже типа «кофе с молоком». Эту патологию подразделяют на множественный эндокринный аденоматоз І и II типа. Сопутствующие заболевания — пептическая язва (преимущественно двенадцатиперстной кишки или язвенный анамнез), рецидивирующий панкреатит и гипертония. В результате интенсивного выделения ионов кальция и фосфора почками формируются уролитиаз, реже нефрокальциноз. Для установлення диагноза большое значение имеет сочетание гиперкальциемии с нормальным или повышенным уровнем иммунореактивного паратгормона в сыворотке крови (см. Нарушения водно-электролитного обмена). Прежде всего поражаются покровные кости черепа, верхняя и нижняя челюсти (особенно альвеолярные отростки), позвонки, кости плеча, предплечья (рис. 28.1), бедренные, берцовые, средние фаланги пальцев. При рентгенологических исследованиях выявляют диффузную деминерализацию, субпериостальную резорбцию (особенно на радиальной поверхности средних фаланг), исчезновение изображения Lamina dura зубов. В костях черепа появляются хлопьевидные очаги разрежения, в запущенных случаях не видны наружная и внутренняя пластинки, формируются множественные кортикальные кисты трубчатых костей, надкостница отслаивается. В позвонках типична «трехслойность»: близ замыкающих пластинок позвонков спонгиозный слой резко уплотнен в виде тонкой полоски, в средней части резкий остеопороз (просветление).
Вторичный гиперпаратиреоидизм протекает исключительно в сочетании с гиперплазией всех эпителиальных телец. В редких случаях в гиперплазированных железах возникает самостоятельная аденома («третичный гиперпаратиреоидизм»). Вторичный гиперпаратиреоидизм возникает при стимуляции паращитовидных желез в ответ на снижение уровня ионизированного кальция крови, Состояние может возникать при многих заболеваниях (см. Нарушения водно-электролитного обмена), но наиболее частые и важные для практического врача — вторичный гиперпаратиреоидизм при хронической почечной недостаточности и синдроме мальабсорбции. Рентгенологическая картина соответствует таковой при первичном гиперпаратиреоидизме. При почечной недостаточности гипокальциемия сопровождается гиперфосфатемией, а при синдроме мальабсорбции — гипофосфатемией.
Хроническая почечная недостаточность и сопровождающий ее гиперпаратиреоидизм вызывают так называемую почечную остеодистрофию. Поражение костей при этом обусловлено собственно гиперпаратиреоидизмом, нарушениями обмена витамина D, ацидозом и прямым токсическим повреждением клеток костной ткани.
Болезни, протекающие с гиперостозом
Ряд заболеваний протекает с увеличением массы костной ткани. Гиперостоз — гиперплазия костной ткани, приводящая к утолщению костей или их деформации. Поэтому под гиперостозом (остеосклерозом) понимают все случаи повышения минеральной плотности кости, что проявляется интенсивным затемнением при рентгенографии. Возможен периостальный, энхондральный или эндостальный гиперостоз, краевой гиперостоз может быть при доброкачественной опухоли костей (неоссифицирующая остеофиброма), пятнисто-очаговый — при остеосаркоме. Очаги остеосклероза выявляют в области старых переломов или очагов остеомиелита. Может быть как на отдельных костях (моноостическим) или распространенным по всему скелету (генерализованный или системный). У взрослых гиперостоз ведет практически исключительно к утолщению костей (возможен остеосклероз, остеопетроз), у детей — к удлинению костей (см. акромегалию, синдром высокорослости). Это несколько упрощает диагностический поиск. Так, локальний асимметричный гиперостоз может быть результатом местной чрезмерной нагрузки (спросить о профессии, искать деформации скелета, установить наличие обусловливающих асимметрию нагрузок). Например триангулярный гиперостоз подвздошной кости (при повышенной нагрузке, обусловленной беременностью), поражение бедренной кости (в области физиологического уплотнения кости в переднем сакроилеальном углу появляется треугольное утолщение).
В зависимости от нагрузки гиперостоз может быть одно- или двусторонним. Локальний симметричный гиперостоз может быть при наследственних заболеваниях, системный гиперостоз — при интоксикациях, генетических синдромах. Как гиперостоз можно трактовать случаи образования остеофитов (например при болезни Кашина — Бека), экзо- (см. полипоз желудочно-кишечного тракта) и эндостозов.
Токсический гиперостоз развивается при интоксикации фтором, фосфором, бериллием, мышьяком, свинцом (типичен пятнистый остеосклероз в метафизах)*, висмутом, стронцием. Эти вещества ведут к стимуляции остеобластов и к остеонекрозам co стимуляцией остеокластов. Основной причиной гиперостоза является фтор. Флюороз — важнейшая экзогенная остеопатия (результат промышленной деятельности человека) и возможен как эндемическая патология или у рабочих алюминиевых и керамических производств. В норме в питьевой воде содержится менее 1 мг/л фтора. Флюороз развивается при содержании фтора 4 мг/л. Наряду с гиперостозом при флюорозе существуют и очаги деструкции кости, но гипоостеопенические очаги маскируются гиперостеозом. 94% поступившего с водой фтора всасывается в желудочно-кишечном тракте и откладывается в костях. Здесь он блокирует щелочную фосфатазу и образует более крупные, чем в норме, кристаллы гидроксиапатита, что приводит к избыточной стабильности костной ткани. У детей флюороз проявляется прежде всего дистрофией зубов, у взрослых ревматоидоподобными жалобами, напоминающими анкилозирующий спондилит. При рентгеновских снимках позвоночника спонгиозный слой позвонков нерегулярно уплотнен, затем полностью склерозирован. Наружные контуры позвонков волнообразные, нечетко очерчены. При боковых снимках от углов позвонков распространяются вверх и вперед выросты. Связки уплотнены, возможен костный периостоз.
Остеомиелосклероз — диффузное фиброзирование костного мозга, нередко сочетается с образованием метапластических костных тканей. На первый план в клинической картине выступает угнетение эритропоэза с формированием очагов экстрамедуллярного кроветворения.
Синдром Альберс — Шенберга, «мраморная болезнь», может протекать в двух вариантах. Первый передается а/p, злокачественный, начинается уже внутриутробно, быстро прогрессирует, проявляется выраженной анемией, спленомегалией, выпадением черепно-мозговой иннервации, гидроцефалией. Второй вариант более благоприятный, передается а/д. Анемия, неврологическая симптоматика, гидроцефалия умеренно выражены. Отмечают частые переломы. При лабораторных исследованиях выявляют нормальний уровень активности фосфатазы в сыворотке крови при одновременном повышении активности кислой фосфатазы.
С гиперостозом протекают:
- ювенильный деформирующий гиперостоз (семейный эндостально-диафизарный, или юношеская форма болезни Педжета) с гиперфосфатемией, макроцефалией, искривлением конечностей и задержкой моторного развития;
- синдром Фанкони — Шлезингера (тяжелая форма инфантильной гиперкальциемии чаще в комбинации с признаками синдрома Вильямса — Бойрена);
- фиброзная дисплазия (см. выше);
- гиперостоз эндостальный типа Борта (а/д, наследственная дисплазия костей, характеризующаяся эндостальным утолщением и уплотнением трубчатых костей и плоских костей черепа с парезом лицевого нерва и потерей слуха, поздним прорезыванием зубов и кистами зубов. Бо многих случаях заболевание протекает бессимптомно. Размеры тела и психическое развитие не страдают);
- гиперостоз инфантильный кортикальний (а/д, болезнь Каффи — Силвермена);
- гиперостоз стернокостноклавикулярный (реактивный неспецифический гиперостоз взрослых области грудино-ключичного сочленения и верхних реберних хрящей);
- гиперостоз кортикальний типа ван Бухема (а/р, утолщение и склероз покровных костей черепа и основания черепа, эндостоз трубчатых костей);
- липогранулематоз Эрдхайма — Честера (липоидные гранулемы в различных частях тела co склерозом пораженных костей и патологическими переломами);
- остеодиспластия (синдром Мельника — Нидлза, или конституциональная дисплазия скелета с характерным фенотипом, изменениями длинных трубчатых костей и черепа, х-сцепленно, доминантно);
- остеопатия полосчатая co склерозом костей черепа (болезнь Файербанка), в тяжелых случаях с аномаладой Робина;
- остеомезопикноз (боль в спине + легко возникающий кифоз + ограничение движения позвоночника + склероз основной и замыкающей пластинки позвонков, сакроилеальных суставов, иногда таза. Остальные части скелета не изменены. Биохимические пробы не изменены. Прогноз благоприятный. А/д. Состояние отличается от синдрома Альберс — Шенберга поздней манифестацией, остеопетроз co склерозом костей туловища);
- синдром Станеску (генерализованный остеосклероз с пропорциональной карликовостью и краниофациальными аномалиями. А/д);
- сенильный анкилоз позвонков (гиперостозный спондилез Форрестол — Отта). Протекает в итоге с диффузным гиперостозом скелета и связок. Часто ассоциируется с пикническим телосложением, сахарным диабетом, ожирением или подагрой.
С сочетанным гиперостозом и очагами разрежения костей протекают заболевания группы гистиоцитозов, а также болезнь Гоше и мастоцитоз. К гистиоцитозам относят эозинофильную гранулему, болезнь Хенда — Шюллера — Крисчена и синдром Аббта — Леттерера — Сиве.
Эозинофильную гранулему выявляют преимущественно у детей и юношей. Как правило, это единичный остелитический очаг с ободком гиперостоза, сопровождающийся местной болью, отеком с возможным патологическим переломом. Преимущественная локализация в костях черепа, таза, в ребрах и позвоночнике.
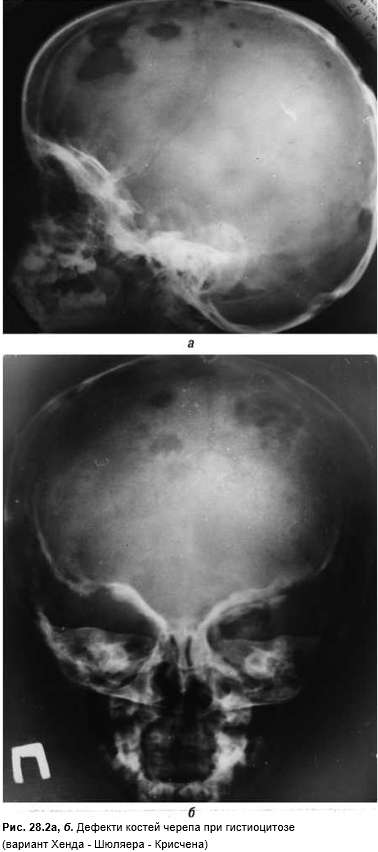
Болезнь Хенда — Шюллера — Крисчена — диссеминированное заболевание с формированием множественных «штампованных» костных дефектов, особенно в костях черепа (рис. 28.2а, б). Нередко формируется одно- или двусторонний экзофтальм, несахарный диабет. Одновременно увеличиваются ЛУ, появляется гепато- и/или спленомегалия.
Синдром Аббта — Леттерера — Сиве диагностируют преимущественно у детей в возрасте до 3 лет, характеризуется остро протекающей гистиоцитарной пролиферацией в коже, печени, селезенке, лимфоузлах. Нередко в процесс вовлекаются кости и легкие. Развивается резкая гепато- и спленомегалия, появляется лакунарная сыпь, рецидивирующие инфекции. Инфильтрация костного мозга гистиоцитами ведет к панцитопении.
Болезнь Гоше — заболевание, обусловленное патологическим накоплением церебролизидов в ретикуло-эндотелиальной системе. Развивается вследствие дефицита ферментов, расщепляющих цереброзиды. Депозиты цереброзидов в клетках замещают их внутреннюю структуру, так что цитоплазма выглядит пенистой, а маленькое ядро оказывается на периферии. Такая большая, как бы «раздутая», клетка получила название клетки Гоше. В результате пролиферации этих клеток появляется лимфаденопатия, гепато- и спленомегалия. В костном мозгу клетки могут располагаться диффузно или сгруппированно, образуя в последнем случае опухолевидные образования. Эти конгломераты разрушают кость, вызывая интенсивную боль с возможными патологическими переломами.
При мастоцитозе наиболее ярким клиническим проявлением является пигментная крапивница. Возможны склеротические поражения костей, их лизис и генерализованный остеопороз. Последний во многом обусловлен выбросом гепарина и гепариноподобных субстанций. В редких случаях костные и висцеральные повреждения протекают без кожних изменений (см. соответствующие разделы).
Очаговые, локализованные изменения костей
Собственно опухоли костей сравнительно нечасты. Наиболее частые формы опухолевого поражения костей — метастазы, прежде всего карцином и сарком. Их обязательно необходимо учитывать при ДД боли в костях. Чаще всего метастазы выявляют в позвонках, ребрах, грудине, бедренной и плечевой костях. Очень редко в кости свода черепа. Нетипично метастазирование в кости предплечья и голени. Метастазы отличаются от первичных опухолей костей. Метастазы обычно множественные, небольшие по диаметру, редко выходят за пределы кости, локализация достаточно разнообразна, остеобластная реакция происходит преимущественно эндоостеально. При первичных опухолях очаг обычно одиночный, большой, распространяется за пределы кости, место возникновения во многом зависит от вида опухоли, остеобластный эффект периостеальний. Клиническая картина метастазов в костях очень неспецифична и появляется зачастую в далеко зашедших стадиях. Прежде всего возникают боль и/или патологические переломы. Причины боли разнообразны: от корешкового синдрома при компрессионном сдавлении позвоночника до локального отека и патологического перелома. Метастазы в костях выявляют практически при любых опухолях, но чаще всего при раке молочной железы, бронхов, почек, предстательной и щитовидной железы. При раке молочной железы определяют как остеопластические, так и остеолитические формы, в то время как при раке щитовидной железы и гипернефроме — преимущественно остеолитические, а при раке предстательной железы и мочевого пузыря — остеопластические формы. Интенсивную боль в костях отмечают при острых и хронических миелоидных и лимфобластных лейкозах за счет раздражения надкостницы или в конечной стадии остеолиза. Точно также возможны интенсивная боль при лимфоме Ходжкина за счет остеолитических и остеосклеротических процессов. Биохимически при остеолитических метастазах выявляют повышенное выщеление гидроксипролина с мочой. Повышение активности щелочной костной фосфатазы в сыворотке крови выражено умеренно. В противоположность этому при остеопластических метастазах повышается активность щелочной фосфатазы в крови, что часто сочетается с гипокальциемией и даже с гипофосфатемией.
Основные характеристики метастазирования в кости представлены в табл. 28.2.
Таблица 28.2
Рентгенологические плотностные характеристики и относительная частота метастазирования в кости
| Первичный очаг | Тип метастаза (остеолитический или остеопластический) в кости | Относительная частота |
| Молочная железа | Лизис; смешанный | ++++ |
| Легкие
• рак • карциноид |
• Преимущественно лизис
• Преимущественно костеобразование |
++++
+++/++++ |
| Почки
• гипернефрома • нефробластома (опухоль Вильмса) |
• Лизис
• Лизис |
++++
+ |
| Предстательная железа | Преимущественно костеобразование; остеолиз — у лиц пожилого возраста | ++++ |
| Мочевой пузырь | Преимущественно лизис; костеобразование при поражении предстательной железы | ++ |
| Надпочечники
• феохромоцитома • карцинома |
• Лизис, распространяющийся рост
• Лизис |
+
+ |
| Матка
• рак тела матки • рак шейки матки |
• Лизис
• Лизис или смешанный характер |
++
++ |
| Яичники | Преимущественно лизис, иногда костеобразование | + |
| Яички | Преимущественно лизис, иногда костеобразование | ++ |
| Щитовидная железа | Лизис, распространение | +++ |
| Пищевод; желчевыводящая система, поджелудочная железа, гепатома | Лизис | + |
| Желудок | Костеобразование или смешанный тип | ++ |
| Толстая кишка | Преимущественно лизис, иногда костеобразование | +++ |
| Прямая кишка | Преимущественно лизис | ++ |
| Мозг | Лизис; костеобразование (преимущественно после краниотомии) | + |
| Нейробластома | Лизис, смешанный тип или костеобразование | ++++ |
| Околоносовые пазухи, слюнные железы, хордома | Лизис | + |
| Носоглотка | Лизис или костеобразование | ++ |
| Кожа
• рак • меланома |
• Лизис
• Лизис, распространение |
+
++ |
| Мягкие ткани
• остеосаркома • хондросаркома • саркома Эвинга • фибросаркома • гемангиосаркома, гемангиоперицитома |
• Лизис или костеобразование
• Лизис или смешанный тип • Лизис • Лизис • Лизис |
+
+ ++++ + ++ |
Опухоли костей
Классификация опухолей костей основывается на гистологическом принципе и строится исходя из родоначальной клетки опухоли или из основной ткани, образуемой опухолью. Опухоли костей происходят не только из костной или хрящевой ткани, но также из других клеток (красного костного мозга, из стенок сосудов, соединительной или жировой ткани), располагающихся в пределах кости. Наряду с вышеуказанными принципами используют и клиническую классификацию, исходящую из доброкачественности или злокачественности опухоли, хотя возможны и нечетко классифицируемые опухоли, например гигантоклеточные. Доброкачественные опухоли локализуются преимущественно в области колен (35%). Большинство доброкачественных опухолей выявляют в детстве или возникают у детей, но диагностируют уже у взрослых. Злокачественные опухоли локализуются в основном в области колен, костей таза, в позвонках. Пик заболеваемости приходится на возраст до 20 и после 60 лет. В любом возрасте одинаково часто выявляют хондросаркому, у детей и подростков — остеосаркому, в преклонном возрасте типична медуллярная плазмоцитома.
Наряду с опухолями в этом же разделе освещаются кисты и другие опухолеподобные образования, поскольку клинически и рентгенологически они весьма схожи с опухолями костей.
Злокачественные опухоли костей, достаточно частые в детском возрасте, у взрослых развиваются редко, составляя не более 1 % всех злокачественных неоплазм. Наиболее частая злокачественная опухоль костей — остеогенная саркома, а из доброкачественных чаще всего выявляют хондромы и остеохондромы. Решающее значение в диагностике опухолей костей имеют рентгенологические методы исследования, основываясь на результатах которых (локализация опухоли, внутреннее строение кости, границы опухоли, периостальная реакция, минерализация опухолевого матрикса) можно отдифференцировать доброкачественные и злокачественные опухоли.
Опухоли костей могут сочетаться с пигментными пятнами на коже типа «кофе с молоком» и с полипозом кишечника (см. главу Боль в животе).
Костепродуцирующие опухоли
Злокачественные формы
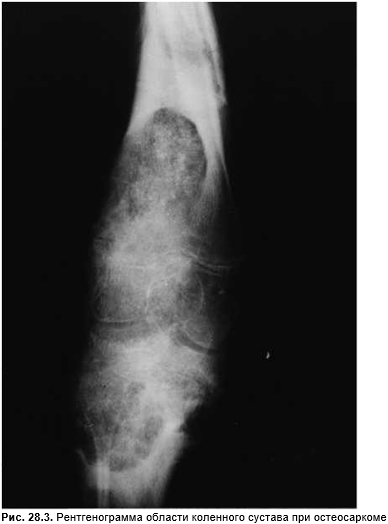
Остеосаркома или остеогенная саркома — наиболее часто диагностируемая злокачественная опухоль костей, исходящая преимущественно из метафизов длинных трубчатых костей, причем около 50% составляют опухоли дистальной части бедра или проксимальной части большеберцовой кости, то есть поражается область коленного сустава (рис. 28.3). Остеогенная саркома чаще всего возникает в возрасте 10–30 лет, у лиц старше 40 лет редко и только при наличии предрасполагающих факторов (болезнь Педжета, фиброзная дисплазия, состояние после ионизирующего облучения и инфаркта кости). Клинически отмечают боль нарастающей интенсивности и локальное утолщение. В запущенных случаях отмечают анемию, лихорадку, интоксикацию, уменьшение массы тела. При склерозирующих вариантах значительно повышается активность щелочной фосфатазы в сыворотке крови. Чаще всего метастазы остеосаркомы выявляют в легких. Рентгенологическая картина определяется тем, какие именно процессы (остеолитические или склеротические) превалируют: возможен остеолитический, остеокластический, остеофитный и комбинированный рост. В последние годы прогноз улучшился. Сочетание химиотерапии и радикального оперативного вмешательства позволяет обеспечить 5-летнюю выживаемость 70–75% больных.
Доброкачественные формы
Остеома доброкачественная чаще развивается в костях черепа, где наиболее вероятная локализация — придаточные пазухи носа.
Остеоидостеома редко достигает диаметра более 1,5 см. Выявляют обычно у 20–30-летних в длинных трубчатых костях, проявляется ночной болью в костях. Боль устраняется вследствие применения ацетилсалициловой кислоты в низких дозах. Региональные мышцы атрофированы. Рентгенологическая картина характеризуется центральным округлым просветлением, содержащим остеоид, с периферическим затемнением. Рецидивы возникают при неполном удалении центрального очага (просветления).
Остеобластому выявляют преимущественно в поперечных, суставных и спинальных отростках позвонков, реже в длинных трубчатых костях. Рентгенологически определяют округлые кистоподобные структуры с тонким ободком склероза. При полном хирургическом удалении центральной зоны прогноз хороший, в противном случае не исключена малигнизация.
Хрящепродуцирующие опухоли
Злокачественные формы
Хондросаркома — наиболее частая злокачественная опухоль костей после остеосаркомы. Локализуется преимущественно в костях плечевого и тазового пояса. В редких случаях возникает в мягких тканях, в хрящах гортани или в синовиальной оболочке. Чаще возникает в 30–60 лет, хотя не исключено возникновение в любой возрастной группе. В случае, если хондросаркома возникает на уже предшествовавшей опухоли хряща, говорят о вторичной хондросаркоме (10% всех случаев). Хондросаркома способна прорастать в сосуды с образованием длинных внутрисосудистых ветвей. Метастазы хондросаркомы появляются сравнительно поздно, эффективность цитостатической терапии невысока. Но в случаях раннего радикального удаления опухоли возможно полное излечение.
Доброкачественные опухоли хрящевой ткани составляют приблизительно 50% всех опухолей костей.
Хондрома, энхондрома чаще поражает небольшие периферические кости кисти и стопы. Встречается преимущественно у детей и юношей, хотя может быть и у молодых людей. Известна как множественная опухоль, так и одиночная. При быстром росте опухоли возникает подозрение на ее озлокачествление. Множественные хондромы, обнаруживаемые при семейных энхондроматозах (болезнь Олье) относительно часто озлокачествляются.
Остеохондрома, экхондрома известны и как хрящевые экзостозы. Самая частая доброкачественная опухоль кости. Преимущественная локализация — метафизы длинных трубчатых костей. Чаще развиваются у детей и юношей во время роста костей. При множественных остеохондромах вероятна малигнизация с развитием вторичных хондросарком (10%).
Хондромиксофибромы — редкие доброкачественные опухоли метафизов длинных трубчатых костей, развиваются на 2–3-м десятилетии жизни. Рентгенологически выглядят как эксцентрично расположенный литический очаг с четкими контурами вблизи конца трубчатой кости.
Хондробластома, как и хондромиксофиброма, является редкой опухолью, малигнизируется редко.
Развивается на 2-м десятилетии жизни в эпифизарных отростках длинных трубчатых костей.
Фиброгенные (соединительнотканно-продуцирующие) опухоли
Злокачественные формы
Фибросаркома возникает чаще у 20-летних. В 25% случаев является вторичной (после лучевого лечения). Клинические, лабораторные и рентгенологические проявлення (локальная картина разрушения кости) аналогичны остеогенной саркоме. ДД этих двух опухолей возможен только на основе гистологической картины. Прогноз неблагоприятный.
Злокачественная фиброзная гистиоцитома, относительно редкая опухоль с плохим прогнозом, встречается во всех возрастных группах, но чаще у взрослых. Преимущественная локализация — в метафизах длинных трубчатых костей. Значительное число случаев опухоли связано co старыми инфарктами кости. Возможно возникновение злокачественной фиброзной гистиоцитомы (вторичная форма опухоли) при фиброзной дистрофии и болезни Педжета.
Доброкачественные формы
Неоссифицирующая фиброма чаще всего развивается в метафизах и диафизах длинных трубчатых костей. Диагностируют в основном у детей (75%) и юношей. Во многих случаях полностью бессимптомна, выявляют случайно рентгенологически, не требует лечения. Рентгенологически интра- или субкортикально определяют четко очерченные остеолитические очаги. Тотальная резекция или кюретаж приводят к полному выздоровлению.
Оссифицирующая фиброма — очень редкая форма опухолей костей — возникает, как правило, на челюсти или костях свода черепа.
Миелогенные опухоли
Доброкачественных форм в этой группе опухолей нет.
Множественная миелома — наиболее распространенная форма злокачественных опухолей костей. Как правило, возникает у лиц зрелого возраста. Гистологически гораздо ближе к гематологической группе опухолей. Ведущим симптомом является боль в костях осевого скелета (см. главу Анемии).
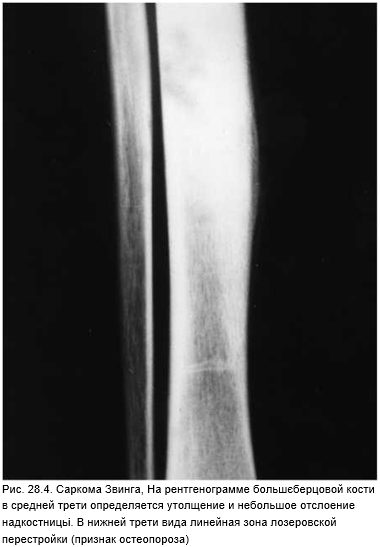
Саркома Эвинга чаще (80%) возникает на 2-м десятилетии жизни, прогноз плохой. Мужчины заболевают в 2 раза чаще женщин. По частоте стоит на третьем месте после остеосаркомы и хондросаркомы. Наиболее вероятная локализация — кости таза, диафизы костей бедра, голени, плечевой кости. Возможен как одиночний, так и множественные очаги. Метастазирует в легкие и в кости скелета. Клинически манифестирует как остеомиелит: отмечают боль в покое и при надавливании, локальную припухлость. Позднее появляются анемия, лейкоцитоз, лихорадка. Рентгенологические проявления не выражены, определяют полициклические остеолитические очаги и пластинчатый, по типу луковой шелухи, периостальный остеонеогенез (рис. 28.4). Морфологические границы опухоли всегда значительно шире, чем рентгенологические.
Ретикулоклеточную саркому большинство исследователей относят к злокачественным лимфомам. Чаще всего диагностируют у пациентов молодого возраста преимущественно в метафизах и диафизах длинних трубчатых костей, реже в костях черепа. Рентгенологически фиксируют одиночные очаги деструкции кости без краевого склероза.
Лимфосаркома (неходжкинская лимфома) характеризуется множественными очагами деструкции без перифокальной реакции.
Остеокластома (гигантоклеточная опухоль). Гигантоклеточная опухоль — новообразование неясного происхождения и неопределенного прогноза. Ее доброкачественность или злокачественность не определена. Диагностируют у лиц в возрасте от 10 до 50 лет. Наиболее вероятные места возникновения — дистальная часть лучевой кости и область коленного сустава (дистальная часть бедра, проксимальные части большеберцовой и малоберцовой костей). Возникая в эпифизах, распространяется на метафизы. Клинически отмечают боль, местное увеличение объема, нарушение подвижности сустава. Рентгенологически выявляют множественные кистоподобные очаги в эпи-/метафизах без краевого склероза с распространением на кортикальный слой и возможной периостальной реакцией (картина «мыльного пузыря»), 50% всех случаев — доброкачественные формы, в 30% — после резекции (или в случае ее невозможности обширного кюретажа) регистрируют рецидивы с агрессивным ростом опухоли, требующие расширенных вмешательств. В 20% всех случаев с самого начала отмечают явный злокачественный характер опухоли.
Сосудистые опухоли
Злокачественные формы
Гемангиоэндотелиома возникает относительно редко, никогда не развивается из гемангиомы.
Гемангиоперицитомы редко развиваются как первичные опухоли кости. Чаще они инвазируют кость из окружающих мягких тканей.
Доброкачественные формы
Гемангиома может поражать практически все кости, хотя чаще выявляют в покровных костях черепа, в позвонках. Клинически в большинстве случаев бессимптомны. Диагностируют случайно или, проявляясь незначительной болью или переломами, диагностируют рентгенологически. При этом выявляют тяжистые или сотоподобные структуры в губчатом слое с увеличением аксиальных трабекул. Опухоль не выходит за пределы кости. При поражении позвонков могут развиваться компрессионные переломы.
Лимфангиома манифестирует чаще у детей и подростков как солитарные или множественные достаточно четко очерченные остеолитические дефекты.
Другие виды опухолей
К этой группе относят хордому, потенциально злокачественную опухоль, происходящую из остатков спинной хорды и возникающую в основании черепа или в крестце на 3-м десятилетии жизни (соотношение выявляемости у мужчин и женщин — 2:1). Опухоль растет прогрессивно с минимально выраженной болью, но, локализуясь в основании черепа, быстро приводит к развитию летальных неврологических поражений. Рентгенологически определяют как неинтенсивную округлую тень, нечетко ограниченную, дольчатую, с интенсивными вкрапленнями кальция.
Очень редкая адамантинома (амелобластома) нижней челюсти и шваннома (невринома, нейролемнома) — неврогенные опухоли. Часто развиваются при болезни Реклингаузена.
Адамантинома длинных трубчатых костей (гистологически напоминает адамантиному нижней челюсти, но ее рассматривают как самостоятельную единицу) развивается крайне редко, злокачественна, ее происхождение не установлено. Возникает почти исключительно в большеберцовой кости. Появляется в зрелом возрасте чаще у мужчин, чем у женщин. Манифестирует с болезненного опухания голени, что длительно связывается с травмой. Рентгенологически видна как эксцентричная зона деструкции.
Кортикальный слой часто интактен, окружающая костная ткань склеротически уплотнена. В некоторых случаях возникает туморозная кортикальная реакция с утолщением кортикального слоя.
Опухолеподобные изменения
Изолированные кортикальные кисты костей, как правило, протекают с минимальными жалобами. Отмечают прежде всего у детей. Чаще выявляют в метафизах бедренной, большеберцовой и плечевой костей. Изолированные кортикальные кисты костей могут самостоятельно исчезнуть в течении ближайших 2–3 лет.
Аневризматические кисты костей — доброкачественные остелитические поражения кости с интраоссарным очагом поражения и экстраоссарным аневризмоподобным кистозным очагом. Развиваются в возрасте 10–25 лет и выглядят на рентгенограммах как многокамерные, пузыреобразные разрастания метафизов бедра, большеберцовой кости, дуг позвонков и их отростков. Возможно разрушение костной стенки кисты. Могут появляться после травм или компрессионных переломов позвонков. Прогноз после радикального удаления или кюретажа удовлетворительный. За диагнозом «аневризматическая киста» могут скрываться хондробластома, остеокластома, фиброзная дисплазия, телеангиоэктатическая остеосаркома и т. п., что создает большие ДД-сложности.
Фиброзная дисплазия
Заболевание известно и как опухолеподобная остеопатия. Раньше ошибочно ассоциировалась с гиперпаратиреоидизмом. Манифестирует у детей и подростков. Клинически проявляется легкой тянущей болью, болью при нагрузке, утолщением кости, патологическими переломами или деформациями костей, возможны локальные или распространенные формы. Патологоанатомически характеризуется замещением костной ткани фиброзной. Часто сочетается, особенно у девочек, с пятнами цвета «кофе с молоком» на коже, с участками ее депигментации и с явлениями преждевременного полового созревания, что позволяет рассматривать это заболевание и в группе факоматозов и классифицировать состояние как синдром Олбрайта. Описаны случаи с появлением единственного небольшого кожного пятна. Типичные рентгенологические изменения — кистоподобные просветления с оттеснением кортикального слоя и деструкцией обычной костной структуры. Уровень кальция и фосфора в сыворотке крови в пределах нормы, активность щелочной фосфатазы повышается только при распространенных поражениях. Процесс чаще всего односторонний, поражаются преимущественно череп или бедренная кость. Вмуровывание черепно-мозговых нервов приводит к неврологическим проявлениям. Течение фиброзной дистрофии медленное, у взрослых нередко развивается самопроизвольное улучшение. В крайне редких случаях в очагах фиброзной дистрофии развивается фиброхондросаркома.
*Интоксикация свинцом совсем не обязательно связана с работой на аккумуляторном заводе, контактом co свинцовыми красками, парами этилированного бензина и т. д. Свинец находится в конкурентных отношениях с железом. Если в организме отмечается дефицит железа, его место начинает занимать свинец.