Пожалуй, нигде больше, как в брюшной полости, широчайший спектр патологических состояний самых разнообразных по строению и функции тканей и органов не проявляется одним генеральным симптомом: болью. Вдобавок к этому, боль, воспринимаемая пациентом как абдоминальная, может быть только иррадиацией боли из других регионов (плеврит, инфаркт миокарда).
Боль нельзя измерить подобно тому, как мы это делаем по отношению к АД или температуре тела. То, что один пациент воспринимает как нестерпимую, интенсивную боль, другой стоически охарактеризует как умеренную боль. И в то же время мало найдется жалоб на боль иной локализации, которые врач воспринимал бы с такой тревогой, как боль в животе. То есть субъективное ощущение боли врач должен уметь объективно интерпретировать, находить иные признаки. Для нас этот процесс подобно выкладыванию мозаики вокруг основного и наиболее яркого камушка (боли). С той только разницей, что некоторые кусочки смальты еще надо отыскать, часть вообще недоступна, время ограничено, а цельную картину сложить надо. Но при выкладывании диагностической мозаики вам предстоит выполнить не только роль диагноста и лечащего врача, но еще аналитика и организатора, поскольку рядом с вами над этой же мозаикой начинают трудиться хирурги, радиологи, эндоскописты, биохимики и т. д.
Боль в животе требует прежде всего исключения инфекции и паразитозов. Около 40% взрослого населения являются эпизодически носителями карликового цепня, гименолепидоз переносят 80% детей, посещающих детский сад. Практически все «организованные дети» переносят энтеробиоз. В субтропических и тропических регионах не менее 30% населения являются носителями двух и более видов гельминтов одновременно.
Органы брюшной полости иннервируются двумя путями. Из собственных тканей и висцеральной плевры по веточкам вегетативной нервной системы формируется так называемая висцеральная боль. Из стенки брюшной полости и париетальной брюшины исходит ощущение так называемой соматической боли.
ДД колик, исходящих из различных органов приведена в табл. 25.1. Висцеральная боль обычно локализуется по средней линии живота или рядом с ней. Основными причинами висцеральной боли является быстрое повышение давления в полых органах, напряжение их капсулы, интенсивное сокращение мышц. Чаще висцеральная боль манифестирует как так называемые колики, то есть периодическое болезненное сокращение стенки кишки, чередующееся с относительно свободными от боли промежутками. Соматическая боль возникает при раздражении брюшины или брыжейки. Этот тип боли характеризуется постоянством, локализуется в месте наибольшего поражения (например правая нижняя часть живота при аппендиците), иррадиация боли соответствует нейросегменту пораженного органа. В целом же висцеральная боль (колика) исходит из любых полых органов, проводится по nn. splanchnici, воспринимается как сжимающая, колющая или пронзающая боль, сопровождаются тошнотой, рвотой, бледностью, потливостью, беспокойством пациента. Усиливается в покое и облегчается при поворотах в постели, ходьбе, маленькие дети сучат ножками. Соматическая боль исходит из паретальной брюшины, стенки брюшной полости, из ретроперитонеального пространства. Проводится по чувствительным веточкам сегментарных нервов, воспринимается как острая или тупая длительная боль. Причинами являются любые повреждения тканей. Локализация чаще асимметрична. Не зависит от положения тела, облегчается в покое, при вынужденном положении. Усиливается при движениях, кашле. Для практических целей наиболее оправдано деление боли на острую (острый живот) и хроническую или хронически рецидивирующую. Ведение пациента с болью в животе требует постоянного или эпизодического (но от этого не менее важного) контакта терапевта (педиатра) и хирурга. При анализе боли врач должен ответить на следующие вопросы: 1) начало; 2) условия появления или усиления; 3) развитие; 4) миграция; 5) локализация и радиация; 6) характер; 7) интенсивность; 8) продолжительность; 9) условия облегчения боли.
Таблица 25.1
ДД колик, исходящих из разных органов
| Пораженный орган | Светлый интервал | Наиболее частая причина | Другие основные симптомы | Вспомогательные исследования |
| Желудок | Нет | Обструкция пилорического отдела | Тошнота, рвота | Эзофагогастродуоденоскопия |
| Нет | Гастрит | Тошнота, боль | Эзофагогастродуоденоскопия | |
| Тонкая кишка | 1–5 мин и меньше | Механическая обструкция | Тошнота | Рентгенография: лежа и стоя |
| 1–5 мин | Энтерит | Понос,вздутие | — | |
| Илеус механический | Вздутие, рвота | Рентгенография: лежа и стоя | ||
| Толстая кишка | 5–20 мин | Механическая обструкция | Вздутие | Рентгенография: лежа и стоя Эндоскопия |
| 3–5 мин | Колит | Диарея | Эндоскопия | |
| Аппендикс | Нет | Воспаление | Миграция боли | ЭхоГ |
| Желчный проток | Нет (обычно) | Камень | Тошнота | Холангиография Ретроградная холангио- панкреатография ЭхоГ |
| Стриктура | Желтуха | |||
| Поджелудочная железа | Нет или очень короткий | Воспаление, некроз | Боль в животе, гиповолемия | Амилаза, эхоГ, КТ |
| Почки и мочеточники | Различен | Камень | Гематурия | Экскреторная (внутривенная) пиелография |
| Яички | Нет | Перекрут | Тошнота, резкая чувствительность мошонки | Допплерграфия, эхоГ |
| Матка, трубы | 2–5 мин | Аборт | Кровотечение | Per vaginет: открытая шейка матки |
| 1–5 мин или нет | Дисменорея | — | — |
Остро возникшая боль интерпретируется по началу, интенсивности, месту возникновения и общему состоянию пациента. Точный ответ на эти вопросы важен для ДД «хирургической» и «терапевтической» острой боли в животе. Этот выбор всегда очень сложен и ответственен. Даже после, казалось бы, окончательного ответа на поставленный вопрос в пользу неоперативного, терапевтического лечения, в пользу «терапевтической» острой боли, врач должен постоянно возвращаться к проблемам ДД этих двух больших групп боли («хирургической» и «терапевтической»). Острая боль может быть началом нового заболевания (например аппендицита), или неожиданным проявлением хронического (пенетрация пептической язвы желудка).
Для ДД важна стандартизация характеристик боли (табл. 25.2).
Таблица 25.2
Диагностически значимые характеристики начала боли
| Признак | Начало боли | ||
| Остро, неожиданно | Постепенно | Медленно | |
| Начало | Секунды-минуты | От минут до часов и дней | Незаметное, от дней до недель |
| Воспоминание пациента о начале боли | С точностью до минут | Достаточно четкое, в пределах 1 ч | Смутное, от часов до дней |
| Максимальная интенсивность | Вначале | Спустя минуты-часы после начала | Через часы-дни после начала |
| Поведение пациента | Реакция на боль немедленная | Вначале пациент активен | Активность сохраняется длительное время после начала боли |
Следует помнить о хронической боли в животе, периодически обостряющейся, менее интенсивной, без хирургически точной локализации, без показаний к немедленному хирургическому вмешательству.
Острый живот характеризуется острой, в течение нескольких часов возникшей интенсивной болью в животе неуточненной этилогии, которая по локальной и общей симптоматике воспринимается как неотложная хирургическая ситуация. При «хирургическом» остром животе основным симптомом являются интенсивная боль, коликообразная или продолжительная, часто сопровождающаяся симптомами раздражения брюшины и/или илеусом, чего не отмечают при терапевтической патологии. В противоположность коликообразной висцеральной боли (боль при холелитиазе, механическом илеусе), при которой пациенты мечутся в постели, буквально скрючиваются от боли, при соматической боли (перитонит) пациенты неподвижны, лежат на спине. Определяются мышечная защита, симптом Щеткина — Блюмберга, боль при перкуссии в месте наибольшего раздражения брюшины. В целях дальнейшей ДД необходимо провести перкуссию области печени (тупость отсутствует при пневмоперитонеуме), аускультацию кишечных шумов («гробовая тишина» при перитоните, высокие металлические звуки при механическом илеусе), ректальное и гинекологическое обследования. Местные признаки сопровождаются общей симптоматикой: лихорадка, лейкоцитоз с нейтрофилезом и токсической зернистостью, рвота, задержка газов и стула, тахикардия, нитевидный пульс, сухой язык, мучительная жажда, эксикоз, запавшие глаза и щеки, заострившийся нос, пятнистая гиперемия лица, беспокойство, холодный пот, резкое снижение АД. Эти общие изменения свидетельствуют как о хирургической патологии, так и о распространенности и тяжести процесса.
Состояниями, угрожающими жизни при остром животе, являются сердечно-сосудистая недостаточность, нарушения водно-электролитного баланса, эксикоз, септические осложнения. Крайне тревожными, критическими признаками являются шок, олигурия, илеус, перитонит.
Причины острого живота: острый аппендицит; острый механический илеус; ущемленная грыжа; травма органа брюшной полости (разрыв селезенки, печени, кишечника, кисты); спайки после оперативного вмешательства на органах брюшной полости; опухолевые и воспалительные стенозы; инвагинация; обструкция инородными телами, в том числе желчными камнями; дивертикулит; перфорация язвы желудка или кишечника; острый холецистит с перитонитом; перекрут сальника, кисты, опухоли; разрыв маточной трубы при внематочной беременности; сосудистая патология (тромбоз мезентериальных артерий, эмболия бифуркации аорты или аневризма аорты).
Признаки острого живота, чаще не требующие оперативного вмешательства, возникают при остром панкреатите, остром холецистите, острых гастрите, энтероколите, дивертикулите, раздраженной толстой кишке, при остром гепатите, острой застойной печени, алкогольном гепатите, гемохроматозе, нефролитиазе, цистопиелите, аднексите, срединной боли, а также при мезентериальном лимфадените, идиопатической интестинальной псевдообструкции, аллергических абдоминальных кризах, туберкулезном, гонококковом, хламидийном перитонитах, семейной средиземноморской лихорадке (периодической болезни).
Наиболее частыми причинами «хирургического» острого живота являются перфорация опухоли желудка, пептической язвы желудка и двенадцатиперстной кишки, вклинение желчного камня в желчный проток, острый холецистит, острый панкреатит, ущемленные пупочная, паховая и бедренная грыжи, острый аппендицит, илеус, дивертикулит, рак толстого кишечника.
Причины боли, симулирующей острый живот при терапевтических состояниях
Постепенно начинающаяся боль типична для пептической язвы желудка или двенадцатиперстной кишки, гастрита, растяжения желудка, холецистита, низкой механической обструкции тонкой кишки меккелевского дивертикулита, опухоли или инфаркта тонкой кишки, кисты брыжейки, мезоаденита, панкреатита, дивертикулита, колита, перфорирующая опухоль (обычно желудка или тонкой кишки), аппендицит, абсцессы брюшной полости, пиелонефрит, цистит, острая задержка мочи, камень мочеточника, сальпингоофорит, угрожающий аборт, простатит-везикулит, ущемленная грыжа.
Медленно начинающаяся боль типична для новообразований, хронических воспалительных процессов, обструкции толстой кишки опухолью.
Многие пациенты связывают начало боли с тупой травмой живота. Для врача очень важно соизмерить время начала боли и время травмы. Если есть совпадение, то следует думать о разрыве внутреннего органа. Но нередко время начала боли и минимальной травмы совпадают случайно. Так, если пациент пожаловался на начало боли в спине после подъема тяжестей, но одновременно выясняется, что он прогрессивно худеет и отмечает быстрое насыщение во время еды, есть основания думать прежде всего о раке поджелудочной железы.
Сочетание локализации боли с симптомами раздражения брюшины и некоторыми другими признаками позволяет сразу выбрать группу болезней для ДД.
- Разлитая боль в животе с симптомом Щеткина — Блюмберга — диффузный перитонит. Разлитая боль без симптома Щеткина — Блюмберга — острый илеус:
1. Тонкокишечный (колики, рвота, запавший живот при высоком илеусе, метеоризм при низкой непроходимости). Необходимо исследовать ворота возможных грыж, исключить спаечную непроходимость.
2. Непроходимость толстого кишечника. Задержка стула и газов, рвота появляется поздно.
- Боль в эпигастральной области с раздражением брюшины — местный перитонит при перфорации пептической язвы (живот как доска), острый панкреатит (мягкая мышечная защита).
- Боль в эпигастральной области без раздражения брюшины — острый гастрит, панкреатит, начало аппендицита (через несколько часов боль опускается вправо и вниз), плевропневмония, перикардит, инфаркт миокарда, диабетическая кома, коллагенозы, порфирия, расслаивающая аневризма аорты.
- Боль в околопупочной области с раздражением брюшины — серозный перитонит.
- Боль в околопупочной области без раздражения брюшины — механический илеус, пупочная грыжа, острый энтероколит, раздраженная толстая кишка.
- Боль в правом подреберье с раздражением брюшины — острый холецистит, перфорирующая или пенетрирующая язва двенадцатиперстной кишки, острый панкреатит, острый перигепатит, острый аппендицит.
- Боль в правом подреберье без раздражением брюшины — холелитиаз, абсцесс печени, острая застойная печень, гепатит, правосторонняя плевропневмония, почечная колика, опоясывающий лишай.
- Боль в левом подреберье с раздражение брюшины — перфорация пептической язвы желудка, панкреатит, разрыв пищевода, разрыв селезенки.
- Боль в левом подреберье без раздражения брюшины — инфаркт селезенки или другие варианты поражения селезенки и левой почки, панкреатит, плеврит, инфаркт миокарда, ущемленная диафрагмальная грыжа.
- Боль в правой подвздошной области с раздражением брюшины — острый аппендицит, аднексит, разрыв маточной трубы, перекрут кисты яичника.
- Боль в правой подвздошной области без раздражения брюшины — энтерит регионарный, острый илеит, срединные боли, поражения яичника, меккелевский дивертикулит, панкреатит, тромбоз тазовых вен, паховая грыжа, коксит.
- Боль в левой подвздошной области с раздражением брюшины — острый дивертикулит. Остальное симметрично.
- Боль в левой подвздошной области без раздражения брюшины — дивертикулез толстой кишки, раздраженная толстая кишка, остальное симметрично.
- Боль в надлобковой области — острая задержка мочи, расслаивающая аневризма аорты, острый тромбоз подвздошных сосудов.
Боль, обусловленная патологией кишечника
Илеус (от греч. — полный ила). Когда у пациента отмечают боль в животе, тошноту, рвоту, вздутие живота и тимпанит, громкую перистальтику и запор, есть все основания говорить о кишечной непроходимости (илеусе). Илеус подразделяется на механический (обтурационный) него вариант — странгуляционный, и на паралитический илеус. Первоначально при подозрении на илеус причина его мало волнует врача. Принципиально тактику определяют ответы на следующие несколько вопросов: есть ли у пациента непроходимость? Если да, то илеус механический или паралитический? Если механический, то обтурационный или странгуляционный? Если есть обструкция, то расположено препятствие в тонкой или толстой кишке? Развились ли септические осложнения, нарушения водно-электролитного баланса?
Причинами механического илеуса являются грыжи (до 50% всех случаев), послеоперационные спайки (чаще после аппендэктомии), опухоли, инвагинации и завороты (чаше у детей, протекают с примесью крови в стуле), редко инородные тела, дивертикулит, болезнь Крона, тромбоз брыжеечных сосудов, висцеральный синдром обкрадывания после коррекции закупорки бифуркации аорты. Этот вариант илеуса возникает в результате предшествовавшего стеноза мезентериальных сосудов и иногда чревного ствола. После коррекции стеноза бифуркации аорты кровь устремляется по освободившемуся руслу, исчезает эффект гидродинамического подпора и происходит обескровливание кишечника. Появляются рвота, боль, понос, затем возникает илеус. Возможна желтуха.
Из опухолей причинами илеуса чаще всего является рак толстой кишки. Диагностируют по данным ректосигмо- или колоноскопии, лапароскопии, по результатам ирригоскопии, когда определяется протяженное неравномерное сужение просвета толстой кишки. Для дополнения и уточнения результатов ирригоскопии, для прослеживания распространения патологического процесса в стенке кишки можно использовать эхоГ. При опухолевом поражении стенки кишки возникают диспропорции в изображении пораженного участка. Периферический ободок расширяется на том или ином участке, а центральная часть становится относительно небольшой. Для злокачественных опухолей кишечника характерна неправильная форма кишки в области очага поражения, сужение просвета кишки, значительное (>5 мм) и неравномерное утолщение стенок при большом наружном диаметре, отсутствие симметричности изображения, выраженные диспропорции и фрагментация центральной части изображения, отсутствие перистальтики в зоне поражения, неровность наружного контура.
При дифференциальной ультразвуковой диагностике опухолей кишечника следует иметь в виду, что аденокарцинома чаше располагается в левых отделах толстой кишки и ограничена коротким сегментом. Лимфомы преимущественно поражают тонкую кишку, отличаются большой протяженностью по органу и наименьшей эхогенностью стенок. Для метастатических (лимфосаркома, мезотелиома и др.) и ворсинчатых опухолей кишечника более характерен несимметричный вид очага поражения.
Илеус в результате рака тонкой кишки возникает очень редко. При дивертикулите толстой кишки тонкокишечный илеус может развиться при переходе воспалительного процесса на тонкую кишку. Редкой причиной непроходимости является ущемление горизонтальной части двенадцатиперстной кишки между дуоденоеюнальной (трейтцевой) связкой и верхней брыжеечной артерией, что известно как синдром верхней брыжеечной артерии или артерио-мезентериальная компрессия двенадцатиперстной кишки. Отмечают в основном у астеников. Характеризуется постпрандиальной рвотой с примесью желчи, особенно после обильной или плотной еды. Рвота усиливается в положении стоя или при ходьбе. Диагноз этого синдрома может быть установлен как последний при исключении иных вариантов частичной непроходимости, раздраженного желудка (дискинезии), психоневрозов. Достаточно редкими причинами обструкционного илеуса являются меккелевский дивертикулит или эндометриоз сигмовидной (чаще) кишки. В последнем случае симптомы илеуса совпадают по времени с менструацией. В казуистических случаях илеус развивается за счет закупорки просвета кишки желчными камнями при наличии билиодигестивного свища. У новорожденных с муковисцидозом известен так называемый мекониальный илеус, аналогичное рецидивирующее состояние выявляют у детей и пациентов молодого возраста с этим же заболеванием при недостаточной заместительной терапии пищеварительными ферментами. Но и неконтролируемое применение ферментов у этих же больных может вызвать поражение слизистой оболочки, рубцовое сужение и соответственно картину илеуса. Механическая блокада просвета кишечника может быть и при глистной инвазии. Хрестоматийным стал снимок клубка аскарид, закупоривших кишечник.
Обтурационный, или механический илеус протекает с коликами преимущественно в околопупочной области. Кишечные колики — результат интенсивного сокращения кишки выше места обструкции, пытающейся при сокращении протолкнуть содержимое. Боль при обтурационном илеусе длится приступообразно от нескольких секунд до минут, что отличает их от боли при холе- или уролитиазе, длящихся значительно дольше. Другими ранними признаками илеуса (наряду с коликами) являются задержка стула и газов, рвота. Асимметричное вздутие живота — свидетельство органического препятствия. Пальпация живота нередко провоцирует возобновление колики. При этом непосредственно можно видеть волну перистальтики или пальпаторно ощутить ее. Для механического илеуса типична апериодичность возникновения волн перистальтики. Кишечные шумы в начале илеуса усилены, определяется их металлический оттенок. Вначале, пока кишечная петля повреждена незначительно, перитонеальные симптомы отсутствуют, лейкоцитоз не выражен, СОЭ не изменена. В поздних стадиях периодически возникающая коликообразная боль переходит в постоянную, меняется картина крови, появляются симптомы раздражения брюшины, развивается шок, по мере наслоения симптомов паралитического илеуса на механический кишечные шум ослабляются и затем вообще не прослушиваются. Рентгенологически достаточно рано при обзорном снимке живота видны вздутые петли кишечника с уровнем жидкости. При механическом препятствии в толстой кишке гаустрация выше места стеноза выражена, кишка раздута, ниже места стеноза газа в кишечнике нет. При паралитическом илеусе кишечник просматривается на всем протяжении. Если при механическом илеусе развиваются нарушения кровоснабжения кишки, то формируется картина странгуляционного илеуса с продолжительной болью, лейкоцитозом, шоком. АД падает, пульс вначале замедлен, затем ускорен, нитевидный, черты лица заостряются (лицо Гиппократа). Рвота частая, в терминальной стадии каловая. В большинстве случаев выражены метеоризм и запор, однако у отдельных больных отмечают понос. ДД обтурационного илеуса у пациентов пожилого возраста проводят с мезентериальным инфарктом. Общими признаками являются боль в животе, вздутие, задержка стула. Но в отличие от илеуса нет газа в кишечнике, позднее газ выявляют в стенке кишечника и в области ворот печени.
Паралитический илеус чаще развивается после операций (рефлекторно и посттравматически при высыхании брыжейки на воздухе, при грубых манипуляциях), рефлекторно при боли (панкреатит, желчно- и мочекаменная колики), на фоне интестинальной ишемии, ретроперитонеальных объемных процессах, перитонита (после перфораций аппендикса, язвы, гангрены стенки кишки, язвенного колита), грамнегативного сепсиса, калий-натриевых нарушений, при переломах костей таза и позвоночника, при объемных процессах в спинномозговом канале, в динамике странгуляционного илеуса. Паралитический илеус выявляют также при токсическом мегаколоне, уремии, диабетической коме. При паралитическом илеусе мускулатура кишечника расслаблена, перистальтики нет. Моторный парез кишечника не позволяет осуществлять естественный транспорт газов и каловых масс. Поэтому живот вздут, болезненный во всех отделах, запор абсолютный, газы не отходят, при аускультации живота кишечных шумов нет («гробовая тишина»). В запушенных случаях развивается рвота желчно-каловыми жидкими массами. Как следствие интоксикации и значительного метеоризма с высоким стоянием диафрагмы дыхание учащено, пульс слабый, частый, глаза блестящие, носогубный треугольник бледный, язык сухой, кожа сероватая. Рентгенологически кишечные петли раздуты, гладкостенные, с чашами Клойбера.
Боль в правом нижнем квадранте живота
Прежде всего необходимо исключить аппендицит. Аппендицит — наиболее частая патология в абдоминальной хирургии. Воспаление червеобразного отростка развивается приблизительно у 8% населения. Максимальная вероятность заболевания приходится на 2–3-ю декады жизни. В классических случаях — это «студенческий» диагноз, но при атипичном расположении червеобразного отростка или необычном течении процесса возникают большие ДД-сложности. Боль, как правило, не выраженная, вначале возникает в эпигастрии, а затем в течение нескольких часов спускается в нижний правый квадрант живота. Боли предшествует анорексия. Может быть одно-двукратная рвота. Несколько быстро друг за другом следующие эпизоды поноса сменяются запором. Точка максимальной болезненности при пальпации зависит от положения аппендикса. Обычно это середина между пупком и передней верхней остью подвздошной кости (точка Мак-Бернея). Всегда следует помнить, что возможно зеркальное положение внутренних органов, высокое расположение червеобразного отростка, что меняет места болевых точек. Даже при явном подозрении на аппендицит нельзя отказываться от ректального исследования (положительный симптом Обуховской больницы). Симптом Щеткина — Блюмберга появляется в динамике, широта области его появления свидетельствует о степени воспалительных изменений отростка. Ректальная температура повышена умеренно, лейкоцитоз с нейтрофилезом нарастают параллельно с выраженностью симптомов раздражения брюшины. СОЭ повышена, но не достигает высоких цифр. В последние годы в диагностике острого аппендицита довольно широко используют УЗИ. Основным критерием при этом служит диаметр червеобразного отростка, который в норме не должен превышать 5–6 мм, а при аппендиците значительно увеличивается. Но достоверность эхоГ-заключения не превышает 40–50%.
Еще раз следует отметить, что аппендицит — типично клинический диагноз. Анамнез и физикальное исследование определяют тактику врача. Лабораторные выявления (лейкоцитоз, нейтрофилез) могут добавить врачу уверенности. Но их отсутствие в условиях соответствующей клинической картине не предотвращает операцию. Для воспаления червеобразного отростка типична атипичность. Еще Чарльз Мак-Берней писал: «На основании симптомов нельзя точно судить о распространенности и тяжести болезни». У пациента могут отмечать сравнительно неяркую симптоматику, а при лапаротомии выявлять гангренозный или перфоративный аппендицит. И наоборот, пациент может демонстрировать признаки диффузного перитонита, но аппендицит оказывается серозным.
Диагнозы «рецидивирующего» и «хронического» аппендицита следует воспринимать с большой настороженностью. За ними скрываются колит, терминальный илеит, синдром раздраженного толстого кишечника, периодическая болезнь, аднексит и многие другие состояния.
Наряду с аппендицитом при боли в правом нижнем квадранте живота необходимо помнить о грыже, нефролитиазе, а у женщин — о поражении матки и ее придатков.
Острый аппендицит — одно из наиболее частых хирургических заболеваний у беременных, частота его колеблется от 0,7 до 1,4%. Летальность от аппендицита беременных снизилась за последние 40 лет с 3,9 до 1,1%, однако она значительно выше, чем у небеременных. Чем больше срок беременности, тем выше летальность. Простые формы острого аппендицита отмечают в среднем в 63% случаев, деструктивные — в 37%. Приступы аппендицита в 3 раза чаще возникают в первую половину беременности, чем во вторую и во время родов. Приступ аппендицита у беременных начинается с острой боли в животе. Обычно она локализуется в области пупка, распространяется по всему животу, позже переходит в правую подвздошную область. С 5-го месяца беременности червеобразный отросток со слепой кишкой оттесняется маткой вверх и кзади. Это меняет локализацию боли. Наиболее резкая болезненность может быть не в правой подвздошной области (точка Мак-Бернея), а выше, в подреберье. Боль у беременных не столь интенсивна. Пациентки нередко связывают боль в животе с самой беременностью, поздно обращаются к врачу, это приводит к поздним госпитализации и операции. В родах распознать острый аппендицит трудно, поскольку боль может быть отнесена за счет схваток, напряжение мышц брюшной стенки мало выражено. В таком случае следует обратить внимание на локальную болезненность, симптомы Ситковского, Бартоломье — Михельсона, нейтрофильный лейкоцитоз. Вслед за болью появляется тошнота, возможна рвота. Температура тела повышается до 38 °C и выше, но может оставаться нормальной. Пульс в 1-е сутки учащен до 90–100 уд./мин. Язык вначале слегка обложен, влажный, затем сухой. Защитное напряжение мышц живота при его пальпации у беременных мало выражено, поскольку брюшная стенка перерастянута, а аппендикс находится позади матки. Но всегда сохраняют свое значение симптомы Ровзинга и Ситковского. Часто отчетливо определяется симптом Бартоломео — Михельсона: усиление боли при пальпации в положении больной на правом боку, когда аппендикс придавлен маткой, а не на левом, как у небеременных. Симптом раздражения брюшины (Щеткина — Блюмберга) возникает рано, область его определения соответствует распространенности воспалительной реакции в брюшной полости. Симптом раздражения брюшины легко определить в 1 триместр беременности, но сложнее во второй ее половине, когда аппендикс не имеет близкого контакта с брюшиной, будучи смешен кзади и выше беременной маткой. При исследовании крови каждые 3–4 ч количество лейкоцитов может увеличиваться до 12–15⋅109/л, постепенно повышается СОЭ.
Острый аппендицит у беременных необходимо дифференцировать с ранним токсикозом, почечной коликой, пиелонефритом, холециститом, желчнокаменной болезнью, панкреатитом, острым гастритом, энтеритом, острой пневмонией, перекрутом ножки кисты яичника. Всегда следует помнить, что в первой половине беременности некоторое повышение температуры тела, тошнота и рвота, свойственные раннему токсикозу, могут быть и признаками острого аппендицита.
С 16-й недели беременности, когда аппендикс смещается вверх, аппендицит трудно дифференцировать с правосторонним пиелонефритом. Особенно внимательно следует отнестись к началу заболевания. Аппендицит всегда начинается с боли, а затем повышается температура тела и появляется рвота; пиелонефрит — с озноба, рвоты, лихорадки, лишь затем возникает боль. В ДД с желчнокаменной болезнью ведущее значение имеет УЗИ желчного пузыря.
Для диагностики аппендицита в период беременности и вне ее большое значение приобрела эхоГ. Обследуя правую подвздошную область, можно выявить утолщение стенки слепой кишки (более 0,5 см), болезненность в этой области при пальпации под датчиком, а в ряде случаев увеличенный отечный аппендикс или парааппендикулярный инфильтрат. Данные эхоГ позволяет одновременно исключить патологию правого яичника (киста, перекрут ножки). Использование трансвагинального сканирования дает возможность исключить внематочную беременность и с точностью до 90% установить диагноз «острый аппендицит» (наличие в правом нижнем квадранте живота не изменяющей ширины просвета тупо оканчивающейся тубулярной структуры с внутренним диаметром более 5–7 мм и утолщенной более 2 мм стенкой).
И, характеризуя пределы ДД аппендицита у беременных, следует вспомнить слова Баблера, сказанные еще в начале прошлого века (1900): «Смерть от аппендицита, осложнившего беременность, это смерть при отсрочках».
В послеродовый период также трудно диагностировать аппендицит. Его обычно принимают за метроэндометрит. Живот при этом мягкий, перерастянутые мышцы не напрягаются, нет мышечной защиты. В некоторых случаях симптом Щеткина — Блюмберга может быть связан с воспалением матки и придатков.
Аппендицит у детей раннего возраста. Около 2% детей, оперированных по поводу аппендицита, младше 3 лет. В этой группе аппендицит несравнимо более грозное заболевание, чем у подростков и взрослых, поскольку частота перфорации по некоторым публикациям достигает 90%. Это обусловлено тем, что анамнез представляют родители, а не сам больной. Время начала болезни узнать невозможно. Ребенок боится осмотра и сопротивляется ему. Отсутствует анорексия, а рвота и понос более выражены, чем у старших.
Так как гастроэнтерит у детей раннего возраста возникает очень часто, сведения о жидком стуле никак не наводят врача на мысль об аппендиците. Проблему иногда помогает решить наличие диареи у сиблингов, что, конечно, свойственно инфекционному гастроэнтериту.
У детей младшего возраста нет характерной миграции боли. Чем младше ребенок, тем реже боль локализуется в нижнем правом квадранте живота, оставаясь разлитой. Классический признак раздражения брюшины, получаемый резким отрывом ладони после глубокого медленного давления, в этой возрастной группе абсолютно бесполезен.
Этот тест приводит к гипердиагностике перитонита. Значительно плодотворнее определять мышечную защиту путем перкуссии. Ректальное исследование болезненно само по себе и мало что дает для диагноза.
У детей раннего и младшего возраста целесообразно выполнить обзорную рентгенографию брюшной полости. Если при наличии соответствующей клинической картины удалось визуализировать копролит, то диагноз аппендицита можно считать достоверным. Но свободный воздух в брюшной полости при перфоративном аппендиците — большая редкость (0–4%), поэтому искать данный признак нет смысла.
У детей сходную с аппендицитом клиническую картину дает мезоаденит, особенно сальмонеллез- ной этиологии и при вирусных инфекциях.
Аппендицит у лиц пожилого возраста катастрофичен по тем же самым причинам, что и у детей младшего возраста. В быстро растущей гериатрической группе смерть от аппендицита обусловлена массой сопутствующих проблем. Анамнез собрать сложно, поскольку многие больные в этом возрасте просто-напросто мало что помнят. Дряблые мышцы не дают феномена защиты. Ждать адекватной реакции на воспаление (лихорадка, лейкоцитоз) не приходится. Очень важными для установления диагноза являются эхоГ и рентгеноскопия с сульфатом бария.
Боль в нижней части живота у пациентов в возрасте старше 40 лет требует исключения рака толстой кишки, дивертикулита, язвенного псевдомембранозного колита, паховой или бедренной грыжи, заболеваний тазобедренного сустава и a. iliaca communis. Но чаще боль этой локализации отмечается при поражениях мочеполовой системы.
Постоперационный аппендицит — острый аппендицит, развивающийся в ближайшие сроки после оперативных вмешательств на органах брюшной полости. К счастью, развивается очень редко (0,1% всех случаев аппендицита), но труден для диагностики. Боль в животе существует сама по себе, выявить новый очаг сложно. Обезболивающие препараты и антибиотики, планово получаемые больным, маскируют картину. Повышение СОЭ, лейкоцитоз, лихорадку склонны объяснять предшествующим вмешательством. Тем не менее, клиническая направленность диагностики и здесь является определяющей. Боль в правом нижнем квадранте живота, напряжение, мышечная защита — весьма значимые выявления. Их никогда нельзя игнорировать, особенно если они определены достаточно далеко от области прежнего вмешательства.
Более редкими причинами боли внизу живота справа являются дивертикулиты слепой и восходящей ободочной кишки, болезнь Крона, туберкулез илеоцекальной области, опухоли и инвагинация, туберкулезный натечник. Некоторые авторы считают, что боль, спускающаяся из эпигастральной в правую подвздошную область, типична для токсо- плазменного лимфаденита. При этом заболевании известны лейкопения, лимфаденопатия, гепатоспленомегалия, положительные серологические пробы. В редких случаях боль в илеоцекальной области отмечают при холецистите, панкреатите, перфорации пептической язвы желудка, камне мочеточника, пиелите. Особые сложности возникают при ДД боли в правой подвздошной области, если она обусловлена тромбозом вен таза.
Завершая «поэму» об аппендиците, надо сказать, что по объективной статистике 15–20% аппендэктомий не имеют морфологического субстрата воспаления в червеобразном отростке, оцениваются как ложнонегативные и в серьезных западных руководствах без тени иронии такие пропорции характеризуются как «хорошая хирургическая практика». По нашим данным, ½ всех случаев аппендицита у детей, трактуемых хирургами как флегмонозные, при гистологическом контроле таковыми не оказываются. Выявляют лимфоплазмоцитарную инфильтрацию и увеличение ЛУ.
У женщин доля ложнонегативных случаев еще выше. Удаление червеобразного отростка при необъяснимой боли в правом нижнем квадранте живота более приемлемо, чем тактика «подождем — посмотрим», в финале которой перфорация червеобразного отростка и перитонит.
Перитонит (диффузный бактериальный) обычно характеризуется значительной разлитой болезненностью, доскообразным животом, резко положительным симптомом Щеткина — Блюмберга. Типично лицо Гиппократа, дыхание поверхностно, больные неподвижно лежат на спине, ноги согнуты в коленях и тазобедренных суставах. Кишечные шумы не прослушиваются. Температура тела повышена, ректальная — на 1–2 °C выше, чем в подмышечной впадине. В этих случаях диагноз «перитонит» не вызывает затруднений. Эта картина разительно отличается от боли в животе при спазмах внутренних органов (начало обструкционного илеуса, холе- и нефролитиаз). Причинами разлитого перитонита могут явиться перфорация пептической язвы желудка и двенадцатиперстной кишки, реже перфорация кишечника при тифе, опухоли, аппендиците, туберкулезе. Более благоприятно течение хламидийного, пневмококкового, гонококкового перитонитов, которые развиваются при восхождении инфекции у женщин или гематогенно (в основном у детей). У больных с иммуносупрессией (приобретенные и первичные синдромы иммуносупрессии) симптомы разлитого перитонита отступают на второй план по отношению к основной инфекции. Малосимптомные и даже полностью бессимптомные формы перитонита отмечают при декомпенсированном циррозе печени, при значительных отеках на фоне сердечной недостаточности и при туберкулезном перитоните. Ограниченный гоноррейный или трихомонадный перитонит по типу перигепатита диагностируют у женщин, ведущих беспорядочную сексуальную жизнь. В установлении правильного диагноза помогают сексуальный анамнез (если только пациентка захочет им поделиться) и прежде всего наличие аднексита, кольпита, специфического уретрита, положительные бактериологические и иммунные пробы.
К «химическим» перитонитам относят желчный перитонит (разрыв желчного пузыря при холелитиазе, последствие ранений желчных протоков при пункционной биопсии печени, травме), выход контрастной бариевой массы из кишечника при перфорации дивертикула. Картина асептического перитонита развивается при внутрибрюшинных кровотечениях из гепатомы или разрыве плодовместилища при внематочной беременности, разрыве или перекруте кисты яичника, миксоматозном перитоните. Серозный перитонит развивается при периодической болезни (семейная средиземноморская лихорадка, или семейный пароксизмальный полисерозит). Чаще «химический» и указанные серозно-геморрагические перитониты объединяют под названием «безмикробный, асептический перитонит».
Боль в животе при лекарственной болезни, интоксикациях и нарушениях обмена веществ
Эрозивно-язвенные поражения желудка, сопровождающиеся болью в животе, нередко отмечают при приеме кортикостероидов и ацетилсалициловой кислоты. Прием НПВП, хлористого калия может вызывать язвенное поражение слизистой оболочки тонкого кишечника с коликообразной болью обычно в верхней части живота, преимущественно после еды, тошнотой, рвотой. Боль длится весь период приема препаратов. Возможны рубцовый стеноз кишечника или его перфорация. На фоне измененной слизистой оболочки ее поражение развивается и при инъекциях этих препаратов.
Наиболее известна боль в животе при свинцовой интоксикации. Свинцовая интоксикация по сути — особая форма порфиринурии. У детей на первый план выдвигается энцефалопатия, у взрослых абдоминальные колики и неврологические нарушения. Типична свинцовая (черная) кайма на альвеолярных отростках десен. Боль в животе интенсивная, разлитая, коликообразная, живот напряжен, но симптомов раздражения брюшины нет, пальпация переносится пациентом сравнительно спокойно и не вызывает усиления боли. Анемия является результатом как гемолиза при непосредственном повреждении свинцом оболочки эритроцитов, так и нарушения гемопоэза. Базофильная зернистость эритроцитов обусловлена поврежденными рибосомами. Существенно повышен уровень эритроцитарного протопорфирина. В моче повышено содержание аминолевулиновой кислоты (патогномоничный ранний и чувствительный признак), а также копропорфирина III. Выделение порфобилиногена обычно резко повышено, но иногда не изменяется. Значительно влияет на диагноз выявление повышенного содержания свинца в моче и кале. Но биохимические значения без клинической картины не позволяют говорить о диагнозе, поскольку выделение свинца может быть повышено у некоторых лиц (шоферы, жители промышленных и экологически неблагополучных районов). В целом, схожую картину боли в животе может обусловить интоксикация всеми тяжелыми металлами, а также мышьяком, хромом, никелем (жители хромоникелевых геохимических регионов и работники соответствующих комбинатов), цинком (причиной в наших условиях чаше является сварка оцинкованных труб в закрытых помещениях и хранение воды в оцинкованной посуде), таллием. Для последней типичны выпадение волос и запор, что создает сложности в отличии таллиевой интоксикации от порфирии. Но колики при порфирии носят волнообразный характер, то есть между 2–3 днями боли в животе отмечают иногда достаточно длительный светлый промежуток (см. раздел Порфирии).
Диабетическая кома иногда начинается с интенсивной схваткообразной боли в верхней половине живота, сочетающейся со рвотой. Если отсутствует запах ацетона в выдыхаемом воздухе, не удается собрать полноценный анамнез, а тем более сахарный диабет ранее не диагностирован, то возникает вполне справедливое предположение о пептической язве, панкреатите, холецистите. Но для диабетической комы с абдоминальным синдромом не типичен лейкоцитоз, а также отсутствуют соответствующие изменения при эндоскопии, эхо- и рентгенографии.
Неопределенная схваткообразная или длительная боль в животе, часто сочетающаяся с поносом и рвотой, возникает при феохромоцитоме, диабетическом ацидозе, остром гиперпаратиреоидизме, острой надпочечниковой недостаточности, тиреотоксикозе.
Интенсивную боль в животе отмечают при семейных гиперлипидемиях I, IV, V типа за счет нарушения микроциркуляции крови и лимфы. При этом выявляют ксантомы, гиперлипидемический ретинит, реже гепатоспленомегалию. Сыворотка крови «молочная», при биохимическом анализе значительно повышена концентрация триглицеридов. Схожую болевую симптоматику отмечают при преходящей гиперлипидемии алкоголиков, алкогольном гепатите.
Порфирию (острую интермиттирующую, смешанную и наследственную копропорфирию) следует исключать при рецидивирующей неклассифицируемой (неопределенной) боли в животе. Причина порфирий — нарушения обмена гема. Гем — железосодержащий пигмент — небелковая активная единица гемопротеина, выявляемого во всех тканях. При нарушении синтеза гема повышается уровень порфирина или его предшественников: дельта-аминолевулиновой кислоты и порфобилиногена. Они накапливаются в тканях, выделяются с мочой и калом. Известно 8 различных генов, определяющих синтез гема (табл. 25.3).
Таблица 25.3
Генетическая характеристика различных типов порфирии*
| 1. Дельта-аминолевулиновой кислоты синтаза, Х-связано рецессивно | |
| Хр 11.21 (эритроидная) | х-связанная сидеробластная анемия |
| 3р 21 (неэритроидная) | ? |
| 2. Дельта-аминолевулиновой кислоты дегидратаза, а/р | |
| 9q 34 | Порфирия при дефиците дегидратазы дельта-аминолевулиновой кислоты. Вторичные формы выявляют при отравлении свинцом, тирозинемии (блокада сукцинилацетона) |
| 3. Порфобилиноген-деаминаза, а/р | |
| 11q24.1–q24.2 | Острая интермиттирующая порфирия |
| 4. Уропорфириноген III косинтаза, а/р | |
| 11q25.2–q26.3 | Врожденная эритропоэтическая порфирия |
| 5. Уропорфириноген декарбоксилаза, а/д | |
| 1р34 | Кожная порфирия (Porphyria cutanea tarda) |
| а/р | Гематоэритропоэтическая порфирия |
| 6. Копропорфириноген, а/д | |
| 9 | Наследственная копропорфирия |
| 7. Протопорфириноген, а/д | |
| 1q23 | Смешанная форма порфирии |
| 8. Феррохелатаза, а/д | |
| 18q21.3 или 22 | Эритропоэтическая протопорфирия |
*Клиническая характеристика основных форм порфирии дана в тексте.
Типично сочетание семейного анамнеза, фото- сенсибилизации, неврологических изменений, провоцирующего влияния лекарственных препаратов на возникновение обострений. Из лекарственных средств особое диагностическое значение придаю сведениям о приеме барбитуратов, затем по провоцирующей значимости стоят сульфаниламиды, анальгетики — пиразолоновые производные (но не морфин и не салицилаты), некоторые транквилизаторы (но не диазепам, хлорпромазин и хлоралгидрат), эрготамин, хлорохин, гризеофульвин, эстрогены, дротаверин. Провоцирующее действие препаратов во многом зависит от состояния организма (наличие конкурирующих заболеваний), дозы и длительности приема, особенностей течения заболевания (степень пенетрантности признаков, длительность болевого анамнеза, острый период или ремиссия). Так, в латентной стадии совершенно незаметным может пройти прием барбитуратов. Механизм фотосенсибилизации заключается в том, что электроны атомов молекулы порфиринов поглощают кванты света при длине волны 400 нм, переходя при этом на более высокие энергетические орбиты с несвойственным им спиновым числом, с образованием нестабильных форм кислорода. Возвращаясь затем на прежний уровень, они высвобождают энергию, неупорядоченный выброс которой приводит к повреждению клеточных мембран и органелл клетки (особенно разрыв лизосом), образованию свободных радикалов, лигандных связей.
Клиническая картина зависит от поражения кожи и нервной системы.
Острая интермиттирующая порфирия редко начинается в детском возрасте, обычно дебютируя в 30–40 лет. Мужчины заболевают в 1,5 раза женщин. У ½ больных активность порфобилиноген деаминазы (см. табл. 25.3) не изменена. Большинство людей, наследовавших этот признак, ни разу не разворачивают клиническую картину порфирии (латентная порфирия?). Полиморфная клиническая картина складывается из интенсивных кишечных колик, мигрирующих по всему животу без четкой локализации и сопровождаемых тошнотой, рвотой, запором. Абдоминальный синдром может быть ведущим, симулировать хирургическую патологию. Но поскольку нет воспаления, то мышечная защита минимальна, симптомов раздражения брюшины нет. Возможны задержка мочи или дизурия, или недержание. Наряду с этим регистрируют двигательные параличи, центрально-неврологическую симптоматику. Вариабельность признаков высока. Отмечают тахикардию, степень которой определяется тяжестью процесса, выраженную АГ. Может определяться только легкая мышечная слабость, но поражаются все мышечные группы, в том числе и мимическая мускулатура. Возможно и критическое поражение дыхательных мышц. Парезы могут быть преходящими.
Не исключены эпилептиформные припадки. Психика этих больных своеобразна, наблюдаемые эпизоды нарушения ориентации и помрачнения сознания заставляют ошибочно думать о психическом заболевании. При лабораторных исследованиях отмечают значительный лейкоцитоз, моча во время приступа красная, на свету темнеет и в противоположность моче, содержащей уробилиноген, повторно через 2–4 ч не светлеет. В моче выявляют порфобилиноген. В латентной стадии нет всех вышеописанных клинико-лабораторных изменений, возможно только небольшое повышение уровня гамма-аминолевулиновой кислоты в моче.
У людей с острой интермиттирующей порфирией высок риск развития гепатоцеллюлярной карциномы.
Смешанную форму порфирии, или протокопропорфирию, в Европе выявляют редко. Развивается у буров (3:1000 населения). Как и острая интермиттирующая порфирия, проявляется фотосенсибилизацией, болью в животе, неврологическими нарушениями. У гетерозиготных носителей признака активность протопорфириноген оксидазы снижена на 50% и клинически может ни разу ничем не проявиться.
Наследственная копропорфирия манифестирует после приема барбитуратов болью в животе и периферической нейропатией.
Печеночные порфирии без абдоминального болевого синдрома
Кожная форма порфирии, или porphyria cutanea tarda (приобретенная печеночная порфирия), развивается преимущественно у мужчин, провоцируется хроническим алкоголизмом и проявляется в основном фотосенсибилизацией. Наряду с алкоголем возникновение кожной формы порфирии провоцирует железо, эстрогены, гексахлорбензен, вирус гепатита С (до 80% всех случаев связано с хроническим гепатитом С). Часто выявляют жировую дистрофию печени, цирроз и гемохроматоз, но последний по клиническим проявлениям отступает на 2-й и даже 3-й план. Может сочетаться с кожным кистозным эластоидозом Фавра — Ракушо.
Эритропеченочная протопорфирия (ранее обозначалась как эритропоэтическая протопорфирия) проявляется повышенным синтезом гема в костном мозгу и (sic!) печени. Заболевание начинается рано, вариабельно по манифестным признакам, но чаще это незначительная фотосенсибилизация (гиперемия кожи, не соответствующая обычной реакции на инсоляцию для данной популяции, крапивница, зуд). В динамике выраженность симптомов может усиливаться. В результате отложения в печени большого количества протопорфирина возникают холестаз, непосредственное токсическое поражение, нарушение функций с исходом в печеночную недостаточность. Моча никогда не чернеет, не содержит инородных веществ. Патогномонично повышенное содержание протопорфирина III в эритроцитах.
Непеченочные порфирии
Эритропоэтическая порфирия, или болезнь Гюнтера, а/p. Ген не способен затормозить синтез гема на конечном этапе транскрипции с образованием патологических эритробластов (порфиробластов) и эритроцитов (порфироциты) с укороченным временем жизни. Является единственно истинной эритропоэтической формой. Проявляется уже в раннем детском возрасте крайней степенью фоточувствительности (мокнущие язвы, эрозии, пузыри, дистрофия кожи, грубые рубцы), дистрофией зубов (накопление порфирина в зубах с их красной флюоресценцией в ультрафиолетовом свете), неэффективным гемопоэзом, гемолитической анемией, ретикулоцитозом и спленогепатомегалией. В красной моче избыток уропорфирина I и в более низкой концентрации копропорфирина I. В кале соотношения обратные. Содержание аминолевулиновой кислоты и порфобилиногена не изменено.
Порфиринурия
Повышенные концентрации порфобилиногена и уропорфирина выявляют при инфекционных заболеваниях, гепатите, гепатозах, циррозе печени, карциноматозе, первичной гепатоме, лимфогранулематозе. Изолированная копропорфирия еще менее специфична и сопутствует повышенному неэффективному эритропоэзу, заболеваниям печени и инфекционным болезням.
Для установления диагноза «порфирия» необходимо выполнить следующие скрининговые исследования:
- 1-й этап
А. Фоточувствительность
Определить общий порфирин плазмы методом прямой флюоресцентной спектрографии.
Б. Острая неврологическая и висцеральная симптоматика
Дельта-аминолевулиновая кислота и порфобилиноген в моче количественно в случайной пробе или за 24 ч.
- 2-й этап (приступить к выполнению только при наличии выраженных изменений в пробах первого этапа)
А. Фоточувствительность
- Порфирии эритроцитов
- Общий порфирин, порфобилиноген и дельта-аминолевулиновая кислота (количественно в 24-часовой пробе мочи)
- Порфирин кала (определять только при повышении общего порфирина).
Б. Острая неврологическая и висцеральная симптоматика
- Общий порфирин, порфобилиноген и дельта-аминолевулиновая кислота (количественно, в 24-часовой порции мочи)
- Порфирин кала (определять только при повышении уровня общего порфирина)
- Порфобилиноген деаминаза в эритроцитах
- Общий порфирин плазмы крови (определять методом прямой флюоресцентной спектрофотометрии).
Боль в животе при общетерапевтических заболеваниях
Боль в животе при заболеваниях органов грудной клетки отмечают при инфаркте миокарда. При этом боль локализуется в эпигастральной области. Правильный диагноз установить несложно, если одновременно отмечают типичную боль в груди, но он практически всегда запаздывает, когда боль локализуется исключительно в верхней части живота. Однако если у врача возникла мысль об инфаркте миокарда, то изменения кардиоспецифических ферментов, ЭКГ разрешают сомнения. Плеврит, пневмония, пневмоторакс, эмболия и инфаркт легкого могут манифестировать с боли в животе. Диагноз последних при неясном характере боли в животе устанавливают на основании рентгенологического исследования легких, при этом небольшое количество воздуха под диафрагмой лучше визуализируется при обзорном снимке грудной клетки, чем брюшной полости. Интенсивную боль в животе отмечают при различных (часто) безжелтушных заболеваниях печени: остро развившаяся кардиогенная застойная печень (с рвоты и боли в правом подреберье часто манифестирует постдифтеритическая застойная сердечная недостаточность), острый жировой гепатоз, объемные образования. В последнем случае методом выбора для диагностики является эхоГ.
Коллагенозы, протекая с синдромом васкулита, вызывают поражение органов брюшной полости. Особенно при СКВ, узелковом периартериите, дерматомиозите возможны синдромы брюшной жабы и эрозивно-язвенных, некротических поражений кишечника с кровотечениями, стенозом, перфорацией, перитонитом. Боль в животе типична для капилляротоксикоза (пурпуры Шенляйн — Геноха). В свою очередь капилляротоксикоз у лиц пожилого возраста, по мнению некоторых авторов, чаще запускается хроническим колитом. Неопределенного характера боль в животе, илеус, перфорация, перитонит отмечают у мужчин молодого возраста с летальным гастроинтестинальным артериолярным тромбозом, известны как синдром Кельмейера — Дегоса. Гастроинтестинальной симптоматике предшествует кожный васкулит (на туловище и проксимальных отделах конечностей папулы с пузырьком в центре, окруженные фиолетовой каймой и телеангиоэктазиями).
Онкогематологические заболевания, протекая с образованием солидных опухолей и с нарушениями микроциркуляции, способны дебютировать болью в животе или абдоминальный синдром присоединяется в динамике. Наряду с этим известны холелитиаз при хронических гемолитических анемиях (у 20% детей с холелитиазом недиагнострованные формы гемолиза), нефролитиаз при лейкозе, особенно миелобластном с высоким цитозом, инфаркт селезенки при полицитемии, ретроперитонеальные или межкишечные гематомы при коагулопатиях.
Неврологические заболевания нередко вызывают боль, иррадиирующую в живот при корешковых синдромах, болезни Бехтерева, спондилоартрозе, остеопорозе и т. п. Известны острые стрессовые язвы, болевой синдром при скрытых (ларвированных) депрессиях, связь между личностными особенностями и язвенным колитом, нарушения функции кишечника у раненных в голову. Срыгивания, рвота, парезы кишечника, спастические его состояния — одно из основных проявлений нарушений мозгового кровообращения у новорожденных и недоношенных. Боль в животе может предшествовать герпетическим высыпаниям на коже и слизистой оболочке, а спинная сухотка стала классическим примером абдоминальной симптоматики при неврологическом поражении.
При большинстве острых инфекций часто возникает боль в животе, иногда интенсивная, а также тошнота, рвота, анорексия. Преимущественно с болью в животе может протекать болезнь острова Борнхольм (вирусное заболевание на фоне неполноценности собственного иммунитета, характеризующееся полиморфной клинической картиной, в которой доминируют мышечный и абдоминальный синдромы). Практически при всех видах гельминтов, паразитирующих в кишечнике, да и не только при ленточных или круглых гельминтах, возникает боль в животе, иногда достаточно интенсивная, коликоподобная.
Аллергические поражения кишечника протекают с отеком стенки кишки (эхоГ-диагностика) и сильной схваткообразной или продолжительной болью. Диагноз подтверждается наличием кожных проявлений отека Квинке (ангионевротического) и выявлением дефицита С1-ингибитора.
Общетерапевтические причины боли в животе суммированы в табл. 25.4.
Таблица 25.4
Нехирургические причины боли в животе*
| Сердечно-сосудистые
Инфаркт миокарда; застойная сердечная недостаточность; перикардит; расслоение аневризмы грудного отдела аорты; мезентериальная ишемия; васкулит; ишемический колит; ДБСТ с аутоиммунным компонентом Легочные Пневмония; плеврит; эмболия или инфаркт легкого; спонтанный пневмоторакс Абдоминальные Гастрит; дуоденит; бактериальный или вирусный гастроэнтерит; отравления пищевыми, бытовыми или промышленными ядами; мезоаденит; непереносимость лактозы; псевдомембранозный энтероколит; колит; аллергические поражения кишечника; запоры; синдром раздраженного кишечника; органомегалия; муковисцидоз Мочеполовые Почечная колика; пиелонефрит; цистит; острая задержка мочи; перекрут яичка; эпидидимит Гематологические Лейкоз; лимфома; гемолитический криз; гемолитико-уремический синдром; нарушения коагуляции; инфаркт селезенки Метаболические и эндокринные Диабетический кетоацидоз; нарушение электролитного равновесия; недостаточность коры надпочечников; первичный гиперпаратиреоидизм; тиреотоксический криз; порфирия; периодическая болезнь; наследственный ангионевротический отек; гиперлипопротеинемии (особенно I и V тип); синдром отмены у наркоманов; лекарственная болезнь Инфекционные заболевания Малярия; туберкулез; тиф; сифилис; гепатит; паразитозы; спирохеттозы; болезнь Уипла; амебиаз; гонококковый перигепатит (синдром Фитц — Хью — Куртиса) Нейромышечные и скелетные Опоясывающий лишай; грыжа межпозвонкового диска; гематома прямой мышцы живота; периостит лобковой кости; синдром ущемления нерва; опухоль спинного мозга или объемные процессы в брюшной полости; грыжа брюшной стенки. |
*Причины боли, обозначенные как нехирургические, могут быстро привести к необходимости неотложного хирургического вмешательства (например васкулит, амебиаз, гонококковый перигепатит).
Боль в животе при заболеваниях сосудов
Кровь, питающая кишечник, распределяется по нему очень неравномерно. Тонкая кишка на единицу массы получает в 1,5–2 раза больше крови, чем желудок или толстая кишка. Из всего объема крови, поступающего по брыжеечным сосудам в кишку, 70% устремляется в слизистый и подслизистый слои. Из всей крови, достигающей слизистой оболочки, ½ направляется в тончайший поверхностный ворсинчатый слой, осуществляющий всасывание. При резком снижении перфузионного давления (например при эмболии брыжеечного сосуда) происходит локальное перераспределение сохранившегося потока. Ишемизация кишки не происходит равномерно. В результате саморегуляции снижается периферическое сопротивление и питающий поток крови устремляется прежде всего в поверхностный слой слизистой оболочки. Этот механизм является жизненно важным, так как позволяет сохранить барьер между бактериями в просвете кишки и портальным венозным потоком.
На клеточном уровне вступает в действие иной компенсаторный механизм: по мере ишемизации возрастает утилизация кислорода из крови. Но никакая компенсация не может длиться бесконечно. После некоторого критического уровня возникают ишемические повреждения. В период ишемии клеточный АТФ деградирует до аденозинмонофосфата, который в дальнейшем метаболизируется в аденозин, инозин и гипоксантин. Одновременно в ишемизированных тканях ксантиндегидрогеназа превращается в ксантиноксидазу. При реперфузионной реоксигенации возникают супероксидные радикалы. Ксантиноксидаза и гипоксантин вместе с кислородом образуют свободные кислородные радикалы, вызывающие уже постишемические повреждения. В слизистой оболочке кишечника ксантиндегидрогеназа сконцентрирована в основном в ворсинках, что и обусловливает особую ранимость при реперфузии. Электронно-микроскопические изменения в слизистой оболочке возникают уже после 10-минутной ишемии. При классической световой микроскопии изменения выявляют через 1 ч ишемии. Но в целом для развития выраженных изменений достаточно 30 мин.
При ишемическом инсульте возникают геморрагии в мезентериальном ложе, формируя классическую картину мезентериального инфаркта. Стенка кишки утолщена, инфильтрирована элементами крови. Гистологически описывают геморрагический некроз с резким подслизистым отеком. С дезинтеграцией слизистой оболочки бактерии внедряются в подлежащие ткани, по портальной системе заносятся в печень, прорывая и этот барьер, могут попасть в общий кровоток.
Мезентериальный инфаркт и брюшная жаба (angina abdominalis). Острая закупорка мезентериальных артерий протекает как инфаркт с резкой болью и быстро развивающейся клинической картиной. Свойственен эмболиям. 2/3 всех случаев приходится на нарушение артериального кровотока, реже венозного, еще реже микроциркуляции, очень редко крайнему эксикозу («неокклюзивная болезнь»). Хроническая закупорка известна как брюшная жаба и развивается постепенно.
Мезентериальный инфаркт протекает с интенсивной болью в животе, обусловленной окклюзией брыжеечных артерий. У пациентов молодого возраста причинами чаще бывают васкулиты, прежде всего узелковый периартериит. У лиц пожилого возраста — артериосклеротические изменения. Нередко причиной блокады кровотока по брыжеечным артериям с последующим некрозом участка кишки являются эмболы (пороки сердца, дилатационная кардиомиопатия, мерцание предсердий, инфекционный эндокардит). При отсутствии атеросклеротических и эмболических изменений мезентериальный инфаркт развивается у пациентов с сердечной недостаточностью, при шоке с небольшим минутным объемом, при тяжелой гипоксемии. Клиническая картина развивается стадийно. Боль при мезентериальном инфаркте развивается остро, интенсивная, длительная, но периодами коликообразная, диффузная, чем отличается от боли при язвенной, желчно- и мочекаменной болезнях. Живот вначале напряжен, но доступен для пальпации. Возможна необильная кровавая диарея. Через 6 ч начинается так называемая латентная стадия. Боль стихает, становится тупой, терпимой, но перистальтика угасает. Клинически живот без существенных изменений. Еще через 6 ч по мере развития гангрены обескровленного участка кишки с перитонитом появляются интоксикация, симптомы раздражения брюшины, лейкоцитоз, лихорадка, илеус.
У лиц пожилого возраста возможна атеросклеротическая интермиттирующая интестинальная диспрагия. Через 20–30 мин после еды, особенно обильной, появляется боль в животе, длящаяся несколько часов. Пациенты быстро худеют, поскольку боятся есть. Диагноз устанавливают на основании возраста пациента, общих атеросклеротических проявлений, по отсутствию других причин боли в животе, на основании дуплексной сонографии, в сложных случаях — с помощью аортографии, данные которой свидетельствуют о закупорке ряда брыжеечных артерий, чревного ствола, верхней брыжеечной артерии. Другой тип мезентериальной ишемии, приводящей к боли в животе, это «гемодинамические ограничения», или «состояние медленного потока». Возникает у тяжелобольных со сниженным сердечным выбросом, сепсисом, инфарктом миокарда, гиповолемией или находящихся на диализе. Состояние ухудшается при применении любых препаратов, вызывающих вазоконстрикцию.
У спортсменов мезентериальную ишемию с болью в животе, скрытым кровотечением (анемией), диареей выявляют после интенсивных физических нагрузок.
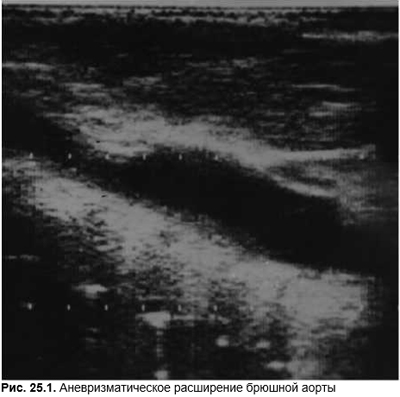
Аневризма брюшного отдела аорты (рис. 25.1), особенно при ее расслаивании или закупорке отслаивающейся интимой устья брыжеечных артерий, может вызывать интенсивную боль. Расслаивание даже аневризмы грудного отдела аорты в 25% случаев сопровождается болью в животе. Другими признаками расслоения аневризмы является сочетание интенсивной боли в верхней половине живота и высокого, несмотря на шокоподобное состояние больного, АД. Причинами аневризмы брюшной аорты являются генерализованные дисплазии соединительной ткани (прежде всего синдромы Марфана и Элерса — Данлоса), атеросклероз (с и без АГ), аортоартериит, сифилис, риккетсиозы, злокачественная АГ. Аневризма аорты у мужчин возникает в 3 раза чаще, чем у женщин. По мере старения популяции вероятность аневризматического расширения аорты повышается. Клинически аневризма аорты наряду с болью в животе проявляется неопределенной болью в спине, пальпируемым тугоэластическим пульсирующим образованием в мезогастрии левее срединной линии (10%), систолическим шумом (12%). Рентгенологически при кальцификации стенок аневризмы видны ее контуры. Решающим для диагноза являются данные эхоГ, КТ. Ангиография возможна в спорных случаях или для уточнения состояния ветвей аорты. эхоГ признак аневризмы — увеличение диаметра аорты >3 см. Внутренние эхосигналы появляются при наличии тромботических масс, но необходимо исключить реверберацию от стенки аорты и окружающих структур. Данные эхоГ позволяют также оценить состояние стенки, исключив воспаление, атеросклеротические наслоения, расслоение и околоаортальные скопления крови. Расслоение аневризмы выглядит как ее двухслойность, появление двух полостей внутри аорты. Точность диагностики аневризмы аорты по данным эхоГ составляет 94–100%. Осложнениями аневризмы являются ее тромбоз, компрессия или закупорка мезентериальных или почечных артерий с симптомами висцеральной ишемии, аортоартериальные эмболии, разрыв и кровотечение в брюшную полость или в желудочно-кишечный тракт, прежде всего в 3-ю часть двенадцатиперстной кишки.
Аортоилеоцекальный синдром обкрадывания следует исключать при неопределенной боли в животе во время ходьбы. Типично, что боль в животе возникает до симптома перемежающейся хромоты в ногах. Причинами является стеноз тазовой артерии, в результате чего кровь при нагрузке на ноги оттекает из нижней брыжеечной артерии через коллатерали к средней ректальной, оттуда во внутреннюю подвздошную и уже от нее к наружной подвздошной. После симпатэктомии из-за расширения сосудов ног боль в животе усиливается.
Тромбоз вен воротной системы, прежде всего мезентериальных, сопровождается постепенно развивающимися продолжительной болью, но возможна и острая интенсивная боль. Значительно раньше, чем при закупорке артерий, появляется кровавый стул. Затем на первый план выступают признаки некроза кишечника. Острый тромбоз воротной вены — редкое осложнение заболеваний органов брюшной полости (панкреатит, аппендицит, тиф), результат хирургических вмешательств. Клинически отмечают интенсивную боль в верхней половине живота больше справа, кровавый стул, умеренное напряжение мышц живота, увеличение размеров селезенки.
Боль при поражении селезенки выявляют при ее инфаркте, прежде всего при инфекционном эндокардите или при трепетании предсердия. Признаками инфаркта селезенки являются неожиданно возникшая боль в левом подреберье, пальпаторная болезненность левой половины живота, напряжение мышц живота, болезненность дыхательных движений, боль в спине (френикус-симптом). Через 1–2 дня начинает выслушиваться шум трения над селезенкой. Разрыв селезенки отмечают при малярии, брюшном тифе, травме. Проявляется резкой болью в верхней половине живота слева, болью в левом плече, признаками внутреннего кровотечения.
Боль, исходящая из забрюшинного пространства, локализуется в спине, поясничной области, чаще паравертебрально симметрично, реже односторонне или спереди. В первую очередь следует исключить заболевания позвоночника и вертеброгенную невралгию. Боль может быть острой и хронической, при доброкачественных и злокачественных процессах, почечными и экстраренальными. Наиболее часто отмечают боль почечного происхождения, появляющуюся при обструкции мочеточника камнем, при гидронефрозе любой этиологии, при некрозе верхушки почечного сосочка. Диагноз заболеваний почек верифицируется методами эхоГ, экскреторной урографии, КТ. Если признаков обструкции мочеточника нет, необходимо исключить спондилит, ретроперитонеальный аппендикс с аппендикулярным инфильтратом, ретроперитонеальный абсцесс иной этиологии, инфаркт почки, опухоль почки (нефрокарциному у взрослых, опухоль Вильмса у детей), ретроперитонеальную гематому (травма, антикоагулянтная терапия), расслаивающую аневризму аорты. С интенсивной длительной болью протекает ретроперитонеальный фиброз (болезнь Ормонда). Известна идиопатическая форма болезни Ормонда, причина которой не установлена и в развитии которой обсуждаются все аллергизирующие факторы, и симптоматические формы при панкреатите, регионарном илеите, дивертикулите, аппендиците, аортите, туберкулезном спондилите, при злокачественных лимфомах, метастазах опухолей яичек, после лучевой терапии. Ретроперитонеальный фиброз приводит к затруднению кровотока по почечным артериям с развитием АГ или к сдавлению мочеточника с формированием гидронефроза. Диагноз устанавливают по данным КТ-денситометрии, допплерографии, верифицируют биопсией.
Хроническая и хронически рецидивирующая боль в животе
У более чем ½ всех пациентов с этим болевым синдромом отмечают «функциональные нарушения», то есть без достаточно выраженных органических изменений. Но следует сразу подчеркнуть, что отсутствие морфологического субстрата свидетельствует только о несовершенстве методик. По мере совершенствования методов диагностики поле «функциональных расстройств» сужается. Фундаментальные исследования с применением электронной микроскопии, иммунных и бактериологических методов, изучение связей ЦНС — кишечник доказывают условность термина «функциональные изменения». Диагноз функциональных нарушений (типа синдрома раздраженного толстого кишечника) может быть установлен только после исключения всего возможного спектра органических заболеваний.
Вероятность функциональных изменений кишечника высока у лиц в возрасте до 40 лет, боль при этом вариабельна и длится годами, сочетаясь с невротическими расстройствами и другими функциональными изменениями. Тщательное изучение анамнеза хронической боли, ее локализации, периодичности, времени возникновения, связи с приемом пищи позволяют установить предварительный диагноз и составить план оптимального, а не беспорядочного максимального обследования. Так, боль функционального характера достаточно разлитая, а боль органическая значительно четче локализована. Иррадиация боли, например в правое плечо, типична для заболеваний желчевыделительной системы, в паховую область и половые органы — для уролитиаза, в спину — для поражения поджелудочной железы, аневризмы аорты или пенетрации язвы желудка. Усиление боли в положении лежа типично для рефлюкс-эзофагита, панкреатита, а в положении стоя боль усиливается при грыжах. Усиление боли при движении типично для травм, рефлюксов и вертеброгенных поражений. Усиление боли после еды заставляет думать о панкреатите, пептической язве желудка, синдроме раздраженного толстого кишечника, брюшной жабе, стенозах желудочно-кишечного тракта. Функциональные расстройства характеризуются длительной, до нескольких лет, болью различной интенсивности. Опухоли желудка, кишечника, поджелудочной железы протекают с постоянной болью, усиливающейся в динамике течения болезни. Кроме того, боль при синдроме раздраженного толстого кишечника возникает тут же после еды, часто утром натощак, никогда не беспокоит ночью. Боль при пептической язве желудка беспокоит натощак или через 1–2 ч после еды, быстро стихает после приема молока, антацидов, часто возникает ночью.
Заболевания желудка и двенадцатиперстной кишки
В норме слизистая оболочка желудка надежно защищена от раздражающего действия желудочного сока и соляной кислоты: слизистая оболочка секретирует слизь и бикарбонат-ионы НСО3, эпителиальные клетки выводят избыток Н+ и препятствуют их обратной диффузии. Барьерные свойства и структурная целостность слизистой оболочки в определенных пределах регулируется эпидермальным фактором роста, инсулиноподобным фактором роста I, простагландинами. И все то, что нарушает барьерную функцию эпителия, может быть признано этиологическим фактором гастрита или дуоденита.
Поражения желудка и двенадцатиперстной кишки могут быть условно классифицированы как функциональные, гастрит и гастродуоденит, пептическая язва желудка и двенадцатиперстной кишки, их вторичное поражение при иных заболеваниях, редкие заболевания. Диагноз основывают на данных анамнеза, локальных изменениях, результатах рентгенологического, эхоГ, эндоскопического и морфологического исследований.
Гастрит может быть классифицирован:
- Острый. Преимущественно инфильтрация полиморфноядерными клетками тела и антрального отдела слизистой оболочки.
- Хронический. Признаки атрофии. Возможно снижение функциональных резервов слизистой оболочки. Чаще поражается антральный отдел. Уменьшается количество G-клеток.
- Поверхностный гастрит. Преимущественно инфильтрация лимфоцитами, плазматическими клетками, меньше нейтрофильными гранулоцитами. Инфильтрация поверхностная в антральном отделе и/или теле желудка. Нет атрофии и метаплазии. Частота поверхностного гастрита повышается с возрастом. Сочетание массивной обсемененности Helicobacter pylori с минимальной (или отсутствующей) клинической симптоматикой, при отсутствии трансформации в пептическую язву делает эрадикацию Н. pylori весьма дискутабельной.
- Глубокий гастрит. Может сочетаться с поверхностным. Инфильтрат — мононуклеары и нейтрофильные гранулоциты — распространяется до мышечного слоя. Экссудацию или абсцессы крипт выявляют крайне редко.
- Гастритатрофический. Чаще после длительного антрального (тип В) гастрита. У некоторых больных выявляют аутоантитела к париетальным клеткам, особенно часто при гастрите тела (тип А) желудка.
- Гастрит с метаплазией. Возможны два типа при хроническом неэрозивном гастрите: метаплазия слизистых желез (псевдопилорическая) и интестинальная. 1-й тип — при тяжелой атрофии желез желудка они замещаются слизистыми железами из антрального отдела (в основном по малой кривизне). 1-й тип метаплазии связан с пептической язвой. 2-й тип, интестинальный, возникает при хроническом поражении слизистой оболочки желудка. Она начинает напоминать слизистую оболочку тонкой кишки с бокаловидными клетками, эндокринными энтерохромаффинными, рудиментарными ворсинками, со способностью к всасыванию. Метаплазия начинается в антральном отделе и распространяется на тело желудка. Различают полную и неполную метаплазию 2-го типа. Полная метаплазия возникает чаще. При полной метаплазии слизистая оболочка желудка полностью трансформируется в слизистую оболочку тонкой кишки, вплоть до способности всасывания питательных веществ и секреции пептидов. Интестинальная метаплазия связана с раком желудка.
- Гастрит эрозивный. Обычно выявляют у тяжелобольных, на фоне некоторых лекарственных препаратов (особое место занимают НПВП), алкоголя, воздействия ионизирующего излучения, цитомегаловирусной инфекции, травм (назогастральный зонд), стрессов (ожоги, тяжелые травмы, шок, сепсис, дыхательная или сердечная недостаточность, полиорганная недостаточность).
Возможны и иные классификации (по локализации воспаления, по типу клеточной реакции), но ни одна из классификаций не совпадает полностью с патофизиологическими изменениями.
Анамнез. Даже если не заниматься идеализацией земских врачей, на которых мы все любим ссылаться, говоря об искусстве и значении сбора анамнеза, то и в современных условиях анамнез много дает для точной диагностики и целенаправленного исследования.
Острый гастрит, связанный с приемом раздражающих веществ, обычно не вызывает диагностических сложностей. Анамнестически его часто связывают со стрессами, инфекцией (хеликобактериоз, стафилококки), употреблением острой пищи, алкоголя, медикаментов (особенно кортикостероидов, НПВП, цитостатиков). Боль локализуется в эпигастральной области, может быть интенсивной, рвота приносит облегчение, прием пищи — ухудшение состояния, через несколько дней или неделю самочувствие самостоятельно улучшается. Болезнь часто сопровождается метеоризмом, поносом. При эрозивном гастрите возможна кровавая рвота, иногда с минимальными болевыми предшественниками или вообще без них.
Вторичный гастрит является проявлением основной болезни. Многие тяжелые заболевания протекают с диспептическими жалобами: отрыжка, отсутствие аппетита, тошнота, иногда рвота. Особенно часто это отмечают при уремии, острых и хронических заболеваниях печени. Известны «гастритические» симптомы при застойной сердечной недостаточности, при применении препаратов наперстянки. Аллергический гастрит — одно из проявлений общей аллергической реакции на пищевые аллергены — протекает с интенсивной коликообразной болью по всему животу, профузной диареей.
Хронический гастрит часто протекает с длительной тупой рецидивирующей болью, хотя не менее чем 60% больных указанные симптомы не отмечают. Клиническая интерпретация анамнеза и жалоб должна быть очень осторожной. В практических целях хронический гастрит подразделяют на антральный, связанный примущественно с хеликобактерной инфекцией, удельный вес которых в общем спектре гастритов увеличивается с возрастом пациента, и гастрит тела желудка, чаще наблюдающийся при пернициозной анемии, аутоиммунных поражениях. Изучение секреции желудка может быть малоинформативно, за исключением случаев пернициозной анемии, протекающей с ахлоргидрией, несмотря на максимальную стимуляцию, и синдрома Золлингера — Эллисона (крайне высокая базальная секреция). Диагноз «хронический гастрит» и его форм может быть установлен только эндоскопически с обязательным морфологическим подтверждением и диагностикой пилорического хеликобактериоза.
ДД хронического гастрита проводят с болезнью Менетрие (гипертрофическая гастропатия, гигантоскладчатая гастропатия). Является фовеолярной гиперплазией слизистой оболочкой желудка с образованием гигантских складок, часто сопровождается усиленной потерей белка через желудок с последующей гипопротеинемией. Мужчины болеют в 3 раза чаще, чем женщины. В 10% случаев заболевание кончается малигнизацией. Причины заболевания не установлены. Вероятно, имеет значение повышенная чувствительность слизистой оболочки на различные внешние и внутренние раздражители. У детей возможна картина преходящей болезни Менетрие при инфекциях, особенно при туберкулезе, цитомегалии, гистоплазмозе. В патогенезе имеет значение гипертрофия слизистой оболочки, потеря белка неселективна, парацеллюлярна в результате повышенной проницаемости сосудов. Этому же способствует повышенный фибринолиз, так как плазмин через активацию кинина повышает проницаемость. Гипохлоргидрия является результатом уменьшенного количества обкладочных клеток. Воспалительные изменения вторичны.
Чаще заболевают мужчины в возрасте 30–60 лет. Пациенты жалуются на постпрандиальную боль в эпигастральной области, ощущение переполнения желудка, тошноту, рвоту, нередки гипопротеинемические отеки (экссудативная энтеропатия). Масса тела может быть уменьшена. В крови эозинофилия, железодефицитная анемия. Характерен понос, возможна мелена. Проба Гордона (доказательство потери белка по 131I-поливинилпирролидону) положительна. Нормо- и гипохлоргидрия. Рентгенологически выявляют толстые складки (1 см) высотой 1–3 см преимущественно в теле желудка и на большой кривизне, не расправляющиеся воздухом. Складки длинные, извитые. Барий смешивается с желудочным содержимым, которого много и натощак, поэтому рентгенологическая картина размыта. Эндоскопическая картина напоминает поверхность мозга. Складки грубые, не расправляются воздухом, с отчетливой грануляцией, с втяжениями за счет выраженных area gastricae. Слизистая оболочка гиперемирована, ранима, покрыта тягучей слизью. При гистологическом исследовании слизистая оболочка утолщена более чем на 1 см, собственная пластинка воспалительно инфильтрирована. Значительное увеличение количества слизеобразующих клеток, в поздней стадии уменьшение количества обкладочных клеток. Кистозное расширение Foveole gastricae.
Формирование гигантских складок в желудке возможно при лимфоме желудка, подслизисто растущем раке (скирр), железистой гиперплазии слизистой оболочки при синдроме Золлингера — Эллисона, при язвах дна желудка, туберкулезе и болезни Бека.
Хронический гастрит по жалобам может весьма сильно напоминать так называемый раздраженный желудок (функциональную диспепсию). Продолжительная апериодическая боль в эпигастрии, снижение аппетита, тошнота, склонность к рвоте, увеличение выраженности боли после еды свидетельствуют в пользу раздраженного желудка. Свойственная этому состоянию повышенная секреторная и двигательная активность создают условия для развития пептической язвы. Хотя мы все время подчеркивали важность тщательного сбора анамнеза и скрупулезной оценки клинических находок, но полной корреляции между выраженностью и характером болевого синдрома и типом патологического процесса нет, особенно у детей, лиц пожилого возраста и ослабленных больных. Объективная диагностика, достаточно достоверная ДД хронического гастрита, пептической язвы и раздраженного желудка, других состояний возможна только по данным визуальной диагностики, прежде всего эндоскопии. В качестве свидетельства важности дополнительных методов исследования можно привести сведения о распространенности пептической язвы. В течение года ее переносит 1% всего мужского населения, а в течение жизни мужской популяции ею переболевает до 10% лиц этой группы. То есть при исключительно клинических методах диагностики эти показатели были бы явно неполными или запоздалыми.
Показаниями для проведения эндоскопического исследования являются хроническая рецидивирующая боль в животе, дисфагия и изжога, острые желудочно-кишечные кровотечения, железодефицитная анемия неуточненной этиологии, ДД язвенно-эрозивных процессов и их динамический контроль, ранняя диагностика рака, ДД малигном, ДД болезней оперированного желудка.
Эндоскопическое исследование при боли в животе, кровотечениях, изжоге, дисфагии сочетают с рентгенологическими исследованиями. Но, как правило, эндоскопия является методом выбора, начальным и часто определяющим методом диагностики. Хотя до 10% язв луковицы двенадцатиперстной кишки и постбульбарного отдела эндоскопически не диагностируются. Если несмотря на отрицательные данные эндоскопического исследования, остаются клинические сомнения, то оправдано рентгенологическое исследование с бария сульфатом. Рентгенологические методы исследования уступают эндоскопическим при поверхностных процессах (эрозиях, разрыве слизистой оболочки, малых размерах язв и рака). Но необходимы при определении ригидности стенок, двигательной активности желудка и кишечника, грыжи пищеводного отверстия диафрагмы, при непреодолимых для эндоскопа стенозах, ценкеровских дивертикулах, при компрессии пищеварительного канала извне, у невропатичных пациентов, отказывающихся от эндоскопии. Хронический гастрит рентгенологически не диагностируется. Диагноз основывается на данных эндоскопии и прицельной биопсии. Подтверждение хеликобактериоза строится на изучении гистологических препаратов, культурально, с помощью уреазного теста по данным биопсии, теста с определением в выдыхаемом воздухе из меченной С13 и С14 мочевины.
Язвы в отличие от эрозий проникают сквозь мышечный слой слизистой оболочки. Язвенный дефект может варьировать в диаметре от нескольких миллиметров до нескольких сантиметров. Прежняя теория патогенеза пептической язвы, основанная на ведущей роли гиперсекреции соляной кислоты, заменена теорией первичного разрушения барьерных механизмов. Основное внимание уделяется Н. pylori. Микроорганизм способен вызвать образование язвы несколькими путями. Бактерия образует уреазу, расщепляющую мочевину до аммиака. И уже это соединение разрушает слизистую оболочку. Кроме того, Н. pylori образует цитотоксины, протеазы, липазу. И, наконец, при воспалении появляются цитокины, также участвующие в ульцерогенезе.
Пептическая язва желудка чаще развивается в постпубертатный период, характеризуется болью, локализованной справа и слева от средней линии, которая нередко сопровождается диспептическими жалобами. Боль обычно хроническая или возвратная, облегчается приемом антацидов или пищи. Достаточно полный набор симптомов регистрируют не более чем у половины больных. Наиболее стертую симптоматику отмечают у лиц пожилого возраста.
Появление часто возникающей рвоты при пептической язве может свидетельствовать о стенозе выходного отдела желудка. Продолжительность боли без лечения достигает 3–5 нед. Если боль длится дольше, иррадиирует в спину, то следует думать о пенетрации язвы. При консервативном лечении язва рубцуется по данным эндоскопии не позже 4–8 нед. Все, что сохраняется дольше, требует исключения рака, вторичных и генетически детерминированных синдромов с наличием язв желудочно-кишечного тракта. В частности, это гастрокутанный синдром (семейная язва, ассоциирующаяся с грыжами диафрагмы, множественным лентигенезом, пятнами «кофе с молоком», миопией и гипертелоризмом. Передается а/д).
Пептическая язва двенадцатиперстной кишки развивается чаще, чем язва желудочной локализации. Язвенный дефект обычно располагается в луковице двенадцатиперстной кишки по передней и задней поверхности. При язве двенадцатиперстной кишки боль четче связана с приемом пищи. Типичны угасание боли во время еды, но ее возобновление через 2–3 ч, ночная боль. Язва двенадцатиперстной кишки может сочетаться с желчнокаменной болезнью и грыжей пищеводного отверстия диафрагмы (триада Галстена). Язвы, расположенные ниже луковицы (постбульбарные), возникают значительно реже, но кровоточат в 2–3 раза чаше, чем язвы луковицы. При функциональном зондировании обычно определяют нормо- или гипохлоргидрию (при пептической язве двенадцатиперстной кишки — гиперхлоргидрию, при раке желудка — гипо- или ахлоргидрию). Показатели кислотности (pH-метрия), особенно после применения пентагастрина, могут служить ориентиром как для оценки собственно патологического процесса и необходимости антисекреторной терапии, так и для локализации язвенного дефекта (табл. 25.5).
Таблица 25.5
Основные показатели топографической рН-метрии у здоровых лиц и при пептической язве до и после введения пентагастрина, см (М±т)
| Показатель | Норма до введения | Норма после введения | Больные до введения | Больные после введения |
| Интермедиарная зона | 9,37+
1,74 |
5,60±
1,10 |
7,24±1,04
р>0,1 |
1,30+0,66 |
| Зона максимальной кислотности | 21,70±
1,60 |
27,54+
1,80 |
223,74+1,04
р>0,1 |
28,60+4,11
р>0,1 |
| Преобладающее значение pH в различных «секреторных полях». Расстояние от входа в желудок, см | ||||
| 1–5 | 3,69±
0,27 |
2,65+
0,20 |
3,64±0,24
р>0,05 |
2,50+0,54
р>0,1 |
| 6–10 | 2,44+
0,25 |
1,94+
0,14 |
3,ОНО,27
р>0,1 |
1,12±0,18
р<0,01 |
| 11–15 | 2,25±
0,24 |
1,57±
0,09 |
1,93±0,24
р>0,05 |
1,09±0,18
р<0,02 |
| 16–20 | 2,37+
0,24 |
1,58±
0,10 |
1,21±0,08
р<0,001 |
1,18+0,15
р<0,05 |
| 21–25 | 2,52±
0,25 |
1,61±
0,10 |
1,15±0,08
р<0,001 |
1,17+0,15
р<0,02 |
| 26–30 | 2,59+
0,24 |
1,67+
0,12 |
1,13±0,07
р<0,01 |
1,19+0,16
р<0,02 |
Величину «р» вычисляли по отношению к норме.
Обострение пептической язвы может протекать под маской хронического гастрита, провоцироваться приемом алкоголя, курением, лекарственными препаратами, стрессами. Отмечается семейная концентрация пептической язвы желудка и более частое ее развитие у людей с группой крови I (0). СОЭ при пептической язве желудка умеренно повышена, а при локализации язвы в двенадцатиперстной кишке не изменена, у лиц с вегетативной дистонией может быть замедлена. Аппетит при пептической язве по сравнению с опухолью желудка не изменен.
В противоположность пептической язве близкая по локализации боль при холелитиазе и холецистите длится 2–4 дня, не реагирует на прием пищи, нередко сопровождается тошнотой и рвотой.
Рентгенологически при пептической язве различают прямые и косвенные признаки. Прямой признак — язвенная ниша. В 80–86% случаев она располагается на малой кривизне желудка, на той самой «рыночной дорожке» (Marktstrasse по немецкой терминологии), по которой в основном и происходит транспорт пищи. При тангенциальном ходе лучей ниша видна как выштамповка, иногда окруженная воспалительным венцом. Воспаление, особенно хроническое и при больших язвах, приводит к ограничению движения желудка в этом месте, что создает большие сложности при рентгенологическом исключении рака (необходима эндоскопия с биопсией). В переднезадней проекции ниша видна как сохраняющееся пятно контраста. Язвы задней стенки желудка (развиваются в основном у лиц пожилого возраста, ведущий симптом — боль в спине), большой кривизны и пилорического отдела выявляют все вместе в 14–15% случаев. Наличие ниши не является патогномоничным признаком, поскольку возможно и изъязвление опухоли желудка. Косвенный признак язвы желудка — спастическое втяжение противоположной стенки («язвенный палец»). Признак является неспецифическим, так как может быть обусловлен спаечными процессами. Рубцевание язвы приводит к деформации желудка по типу песочных часов. Рубцовая деформация луковицы двенадцатиперстной кишки визуализируется значительно лучше, чем рубцовая деформация желудка. Деформации луковицы в зависимости от их очертаний в переднезадней проекции описывают как «кленовый лист» или «бабочку». Каждому пациенту с рентгенологическими признаками пептической язвы необходима немедленная гастроскопия, так как только непосредственная визуализация язвы, биопсия, динамический контроль позволяют надежно исключить рак желудка или рано диагностировать малигнизацию хронической язвы.
Осложнением пептической язвы является стеноз привратника. Признаками стеноза привратника является изменение характера боли, после еды появляется ощущение переполнения желудка и поздняя боль, проходящая после рвоты. Стеноз привратника может первоначально проявляться только «говорящим желудком»: усиленными желудочными шумами перистальтики (урчанием). Но этот же феномен отмечают при любом затруднении продвижения химуса и при функциональных расстройствах.
При стенозе привратника при зондировании желудка после 12-часового перерыва в приеме пищи получают более 40 мл сока и остатки еды. Рентгенологически выявляют деформацию пилорического отдела, его сужение, медленный пассаж контраста, разведение контраста желудочным содержимым, увеличение объема желудка. ДД причин стеноза привратника (послеязвенные рубцы, опухоль) проводят по данным эндоскопии.
Кроме того, в качестве осложнений пептической язвы известны:
- кровотечение — самое частое осложнение;
- пенетрация;
- перфорация;
- MALT-лимфома (злокачественная моноклональная В-клеточная популяция);
- рак.
При раке желудка (в противоположность пептической язве) значение анамнеза менее отчетливо. Чаще диагностируют у лиц II (А) группы крови в возрасте старше 50 лет, хотя описаны случаи заболевания 20- и 30-летних и даже детей. Пептическая язва желудка, выявленная впервые у лиц в возрасте старше 50 лет, в 74% случаев является опухолью. Вероятность развития злокачественной опухоли желудка повышена при атрофическом гастрите, пернициозной анемии, спустя 15 лет после удаления части желудка, при аденоматозных полипах, длительном существовании хеликобактерной инфекции. Н. pylori связывают с аденокарциномой антрального отдела и тела желудка, но не с раком кардии. Вероятность рака желудка у инфицированных в 3–6 раз выше, чем у неинфицированной части населения. Подозрительной на рак является любая каллезная язва, длительное торпидное течение пептической язвы, быстрый рецидив. Вероятность развития рака желудка велика у носителей железистого полипа желудка диаметром >2 см, ворсинчатого полипа или нескольких полипов.
У пациентов с пептической язвой двенадцатиперстной кишки вероятность развития рака желудка ниже, чем в популяции.
Заболевание начинается медленно, с общих симптомов, выраженность боли постепенно увеличивается, она становится постоянной, пальпаторное выявление опухоли возможно только в терминальной стадии. Появляется анемия, повышение СОЭ, Установлена обратная зависимость между величиной СОЭ и благоприятным исходом операции, уровнем гемоглобина и операбельностью больного. Рентгенологически для опухоли желудка типичны ниша (изъязвление опухоли), дефект наполнения (выступающая в просвет опухоль), ригидные складки, особенно веером собирающиеся к дефекту заполнения. Для диагноза требуется постоянство признаков, то есть выявление рельефа слизистой оболочки, обрыв волны перистальтики в измененной области. Препилорическая инфильтрация дает картину «бамбуковой палки», а инфильтрация малой кривизны «открытого угла желудка». Решающим в установлении диагноза является эндоскопическое исследование. Применение эндоскопии с прицельной биопсией и эндосонографии, то есть УЗИ стенки желудка через эндоскоп, позволяет надежно определить размеры опухоли, ее тип, степень инфильтрации стенок и метастатическое поражение регионарных ЛУ. Наряду с эндоскопией для диагностики малых, поверхностных форм рака (диаметр опухоли менее 1 см, локализация только в пределах слизистой оболочки) с успехом применяют методику «двойного контрастирования». Поздняя диагностика опухолей желудка обусловлена упорным проведением симптоматического лечения пептической язвы желудка без объяснения причин ее возникновения, редкими рентгенологическими исследованиями, переоценкой отрицательных рентгенологических заключений, отсутствием эндоскопических исследований. Поиски скрытой крови в стуле при раке желудка, как и при пептической язве, в современных условиях по информативности, достоверности уступили место эндоскопии, хотя наличие дегтеобразного стула, мелены, является признаком-набатом.
Мелена, дегтеобразный стул, — результат кровотечений из высокорасположенных отделов пищеварительного тракта. Для развития мелены необходимо излитие не менее 50 мл крови, нахождение ее в кишечнике не менее 8 ч, действие на кровь соляной кислоты, микробной флоры кишечника. Кровотечение из верхних отделов кишечника при ускоренном пассаже крови может сопровождаться выделением ярко-красной крови, а кровотечение из толстой кишки при медленном продвижении каловых масс протекает с меленой. Хотя обычно ректальное кровотечение алой кровью свидетельствует о кровотечении из толстой кишки или в крайнем случае из дистальных отделов тонкого кишечника. Сочетание мелены и кровавой рвоты — о кровотечении из верхних отделов пищеварительного тракта, не ниже тощей кишки. Прием активированного угля, препаратов висмута, употребление в пищу ежевики, черники может симулировать мелену. Мелена появляется при кровотечении из варикозно расширенных вен пищевода, при эрозивном гастрите, синдроме простого изъязвления Диляфу (массивное желудочно-кишечное кровотечение с меленой и кровавой рвотой без «желудочного» анамнеза + мелкие эрозии преимущественно в кардиальном отделе с артериальной фонтанирующей кровью. Возникает, например, в результате механически обусловленного появления эрозии слизистой оболочки с повреждением «вертикальной петли» ramus primarius, которая непосредственно отходит от большой артерии, достигает слизистой оболочки и обусловливает тяжелое артериальное кровотечение), синдроме Меллори — Вейса, пептической язве желудка и двенадцатиперстной кишки, опухоли, приеме препаратов с ульцерогенным действием и антикоагулянтов, геморрагических диатезах, некрозе стенки кишки (атеросклероз брыжеечных сосудов, периартериит). К более редким состояниям относят аномалии сосудов, ангиомы, синдром голубого невуса (ангиоматоз), болезнь Рендю — Ослера, дивертикулы (рис. 25.2), болезнь Крона, неспецифический язвенный колит. По многолетним сводным статистическим данным причинами кровотечений из верхних отделов пищеварительного тракта на 15 000 случаев были: язва двенадцатиперстной кишки (24–28%), язва желудка (10–15%), эрозивный гастрит (8–15%), варикозное расширение вен пищевода (9–19%), синдром Меллори — Вейса (4–8%), язва тощей кишки (2–6%), эзофагит (2–3%). Неуточненные причины по европейским данным составляют 2–7%. Особенно сложно выявить опухоли тонкой кишки, среди которых невринома, шваннома, лейомиома, злокачественная лимфома, карцинома. Рецидивирующие кишечные кровотечения при отрицательных эндоскопических и рентгенологических данных прежде всего подозрительны относительно наличия опухоли тонкой кишки. Опухоль тонкой кишки можно пропальпировать при большом навыке. На первом месте по экстренности применения при подозрении на кишечное кровотечение стоит эндоскопия верхних отделов желудочно-кишечного тракта, затем при необходимости колоноскопия. Ангиография брюшных сосудов показана при недоказательности эндоскопии и рентгенографии, при скорости кровопотери не менее 0,5—2 мл/мин.
Гематемезис (кровавая рвота) — основной синдром острого кровотечения из верхних отделов пищеварительного тракта, выше дуоденоеюнальной складки. Основные причины (92–95%) острого кровотечения из верхних отделов желудочно-кишечного тракта являются пептическая язва желудка и двенадцатиперстной кишки (60%), эрозивный гастрит, варикозное расширение вен пищевода, синдром Меллори — Вейса.
Синдром Мемори — Вейса — разрыв слизистой оболочки желудка при массивной длительной рвоте, особенно на фоне грыжи пищеводного отверстия диафрагмы, алкогольных эксцессов. Остальные 5–8% причин гематомезиса приходятся на эзофагиты, опухоль желудка и двенадцатиперстной кишки, гемобилию, панкреатит с псевдокистами, гемангиому, геморрагический диатез, болезнь Рендю— Ослера, синдром Элерса — Данлоса, синдром псевдоксанто- мы эластической, тромбоз мезентериальных сосудов, аортоинтестинальные свищи. О гемобилии следует думать, когда кровавая рвота появилась после «желчной колики» и желтухи. Основная причина гемобилии — тяжелая травма печени с ее подкапсулярным или центральным разрывом, причем гемобилия может появиться через несколько дней или даже недель после травмы. Другими причинами гемобилии являются абсцессы печени, опухоли, эхинококк, аномалии сосудов. Методом экстренной диагностики при кровавой рвоте является эндоскопия, поскольку рентгенологическое исследование затруднено наличием крови в желудке, прием контраста невозможен при рвоте, а выявление рентгеновскими методами нескольких причин кровотечения (например варикозное расширение вен пищевода и язвенная ниша) не позволяют сказать, откуда именно в просвет желудка поступает кровь.
Симптоматическая язва желудка и двенадцатиперстной кишки развивается после ожогов (язва Курлинга), стрессов, при сепсисе, полицитемии, циррозе печени и после наложения портокавальных анастомозов, при первичном билиарном циррозе и хронической обтурационной желтухе, хроническом панкреатите, хронических неспецифических заболеваниях легких, операциях на сердце, почечной недостаточности, объемных процессах мозга, его травмах (включая операции), общем атеросклерозе, при гиперпаратиреоидизме, семейном множественном эндокринном аденоматозе, синдроме Золлингера — Эллисона. Язва — частый признак опухолей эндокринной системы и общих заболеваний. Так, при гиперпаратиреоидизме у 10–17% больных выявляют язву двенадцатиперстной кишки.
ДД-признаки пептической язвы и симптоматической язвы желудка и двенадцатиперстной кишки приведены в табл. 25.6.
Таблица 25.6
ДД-отличия пептической язвы от симптоматических гастродуоденальных язв
| Признак | Пептическая язва | Симптоматические гастродуоденальные язвы |
| Пол | Чаще мужской | Мужчины = женщины |
| Возраст | Обычно молодой и зрелый | Чаще средний и пожилой |
| Наследственная предрасположенность | Может быть | Нетипична |
| Длительность язвенного анамнеза | Обычно несколько лет, возможно многие годы | Нередко острое начало при отсутствии язвенного анамнеза |
| Наличие предшествующих заболеваний | Нехарактерно или случайное сочетание | Обычно наблюдается проявление иных заболеваний или состояний, предшествовавших язве |
| Сезонность обострений | Может быть (типичны весна и осень) | Часто отсутствует |
| Показатели секреции соляной кислоты | Чаще нормальные или умеренно повышенные | Могут быть снижены (при атеросклеротических язвах) или резко повышены |
| Локализация язв | Чаще в луковице двенадцатиперстной кишки, реже в желудке | Преимущественно в желудке |
| Количество язв | Как правило, одиночные | Нередко множественные, в сочетании с эрозиями |
| Частота кровотечений | 10% | 40% |
| Сроки рубцевания | 28–35 дней (язвы луковицы двенадцатиперстной кишки),
36–48 дней (язвы желудка) |
Возможности рубцевания зависят от терапии основного заболевания, но могут достигать 90 дней и более |
В ряде случаев язва — ведущий признак синдрома Золлингера — Эллисона (не-бета-клеточная опухоль островкового аппарата поджелудочной железы). Известна еще как гастринома. Иногда локализуется в яичниках, лимфоузлах, воротах селезенки, брыжейке. У большинства больных опухоль множественная, более ½ узлов оказываются злокачественными. Обычно опухоль мала (<1 см в диаметре), растет и распространяется медленно. Часто предстает в составе множественных эндокринных неоплазий.
Признаками синдрома являются:
- пептические язвы, которые в 1/3 случаев располагаются атипично (пищевод, постбульбарно, в тощей кишке);
- трудно классифицируемые водянистые поносы с или без стеаторреи, с или без гипокалиемии;
- базальная гиперсекреция желудка более 15 млмоль/ч соляной кислоты или > 10 мэкв/ч у неоперированных (по поводу язвы желудка) или уровень базальной секреции в 60% и более от стимулированной или 5 мэкв/ч после оперативного вмешательства по поводу язвы желудка;
- рентгенологические признаки синдрома Менетрие (утолщенные складки слизистой оболочки желудка);
- синдром множественной эндокринной дисфункции, или синдром Вермера (опухоли гипофиза, гиперпаратиреоидизм);
- повышение уровня гастрина в сыворотке крови до 1000 пкг/мл и более (этот же показатель известен и для ахлоргидрии, состояния после резекции желудка или ваготомии).
Редкие заболевания желудка
Лейомиома (приблизительно 1%всех опухолей) проявляется прежде всего кровотечениями. Рентгенологически выглядит как четко очерченная округлая опухоль с язвенной нишей в центре.
Злокачественная лимфома, саркома связаны по современным представлениям с хронической хеликобактерной инфекцией, приводящей к атрофическому гастриту, хроническим язвам с их последующей малигнизацией. Клиническая картина аналогична раку желудка. Саркома Капоши желудка типична для больных СПИДом и имеет характерную эндоскопическую картину. При злокачественных лимфомах рентгенологически рельеф желудка бугристый.
Полипоз желудка (обычно аденомы рассматривают как предрак, гиперпластические полипы доброкачественны) часто сочетается с хроническим атрофическим гастритом и пернициозной анемией. В противоположность болезни Менетрие (полиаденоматоз) слизистая оболочка не утолщена, складки не гипертрофированы. В зависимости от локализации, количества и размеров полипов заболевание может протекать бессимптомно, проявляться неспецифической гастритоподобной картиной, повторными кровотечениями или неожиданным стенозированием. Диагноз устанавливают по данным эндоскопии, тем более что при этом исследовании возможно проведение биопсии. Рентгенологически полипоз желудка выгладит как многочисленные четко очерченные дефекты наполнения без нарушения перистальтики желудка.
Очень редко в желудке развиваются сифилитические язвы и гуммы (нами выявлен 1 случай сифилитической язвы на 42 000 эндоскопических исследований), болезнь Крона, Бека, туберкулез. За 18 лет работы в детском гастроэнтерологическом отделении нами только 1 раз диагностирован туберкулез желудка, хотя, вероятно, в специализированных больницах у пациентов с открытыми формами туберкулеза поражение желудка не такая казуистика. Редкостью считаются эозинофильный и флегмонозный гастриты. При всех редких поражениях желудка установление диагноза основывают на наличии заболевания привычной локализации, эндоскопических и микроскопических данных.
Из редких объемных образований желудка известны безоары и инородные тела.
Безоары — плотно сгрупированные частично переваренные или вообще не переваренные субстраты в полости желудка.
Трихобезоары — агломераты волос — типичны для людей с психическими нарушениями, с трихотилломанией.
Конгломераты пищи возможны при проглатывании фруктовых или виноградных косточек, коагулятов молока (лактобезоар) у детей в возрасте 10–15 мес. Известны конкременты лекарственных средств (сукральфата, гидроксида алюминия), шеллака, жевательной резинки (в последнем случае ближе к инородным телам и называется псевдобезоар). Сплетение растительных волокон описывается как фитобезоары. Фитобезоары чаще всего возникают у людей с уменьшенным объемом желудка и нарушением его перистальтики. Это пациенты после операций по Бильроту или II (особенно при одновременной ваготомии), вертикальной гастропластики по поводу ожирения, с гипохлоргидрией, сниженной моторной активностью антрального отдела, диабетическим гастропарезом, плохим прожевыванием пищи.
В большинстве случаев безоары не сопровождаются какими-либо симптомами. Хотя могут появиться постпрандиальное ощущение переполнения, тошнота, рвота, кровотечения. Постгастроэктомические безоары могут привести к обструкции тонкой кишки.
Рентгенологически безоары напоминают опухоль. Эндоскопически их трудно с чем-либо спутать. Поверхность — неправильная, цвет от желто-зеленого до серо-черного. Безоары можно визуализировать по данным эхо Г и КТ.
Инородные тела могут быть проглочены случайно или преднамеренно. Чаще это монеты, детали игрушек, куриные или рыбьи косточки. Наркокурьеры заглатывают баллончики с наркотиками, которые могут вызвать обструкцию или, разрушаясь, интоксикацию.
85—90% инородных тел благополучно минуют желудочно-кишечный тракт, 9–14% требуют эндоскопических вмешательств, лишь 1% требует оперативного вмешательства.
Мелкие круглые предметы (монеты, колесики от детских машинок) проходят через кишечник. Если предмет попал в тонкую кишку, то он выйдет естественным пассажем, даже если задержится перед илеоцекальной заслонкой на дни и даже месяцы. Предметы размером более 1×2 см (для детей младшего возраста) и 2×5 см (для взрослых) из желудка самостоятельно не выходят. Подлежат удалению острые предметы, ибо в 20–40% случаев они перфорируют стенку желудочно-кишечного тракта. Достаточно опасны электрические батарейки и мини-аккумуляторы, потому что возможны электрические ожоги слизистой оболочки, химические ожоги при их разрушении или коррозивные кровотечения.
Дивертикул двенадцатиперстной кишки возникает нечасто. Обычно не вызывает существенных расстройств, но может приводить к картине объемного поражения кишки. Интрадуоденальный дивертикул и интрадуоденальное холедохоцеле могут приводить к затруднению оттока желчи или панкреатического содержимого, сдавливая фатеров сосок. Рентгенологически этот вариант дивертикула выглядит как округлый дефект заполнения. В ДД необходимо учитывать циркулярную поджелудочную железу.
С дивертикулами двенадцатиперстной кишки и/или тонкой кишки протекает синдром Гролля — Хиршовица. Передается а/p. Патогенез заключается в прогрессирующей демиелинизации черепно-мозговых, периферических и автономных нервов.
Заболевание проявляется:
- Прогрессирующей невральной тугоухостью, появляющейся еще у детей или молодых людей. Вестибулярные функции не страдают;
- Затем присоединяются другие неврологические нарушения — дизартрия, двусторонний птоз, офтальмоплегия, прогрессирующая сенсорная нейропатия, отсутствие сухожильных рефлексов;
- Вегетативно обусловленные нарушения сердечно-сосудистой системы — тахикардия, отсутствие каротидного рефлекса;
- Вегетативные нарушения желудочно-кишечного тракта — гипомоторика пищевода и желудка;
- Множественные дивертикулы двенадцатиперстной кишки с изъязвлениями;
- Стеаторея, экссудативная протеинтеряющая энтеропатия, гипоальбуминемия, кахексия. Раннее выпадение зубов.
Грыжи пищеводного отверстия диафрагмы (см. главу Дисфагия) — вариант грыж внутренних органов. В 40–55% случаев бессимптомны. Возможны грыжи и через другие отверстия диафрагмы (врожденные или посттравматические). Скользящие грыжи обычно малосимптомны, появляются в положении лежа, после переедания, натуживании, при метеоризме. У женщин в 20% случаев грыжи пищеводного отверстия диафрагмы развиваются в период беременности. Возможны жалобы на боль в эпигастральной области, за грудиной.
При больших размерах диафрагмального отверстия через него может частично или полностью попасть в грудную полость весь желудок. Возможен его полный поворот, сдавление, кровотечение. Методы диагностики — контрастная рентгеноскопия и эндоскопическое исследование. После внедрения эндоскопии показания к рентгенологическим исследованиям оказались резко сужены, иногда не оправдано. Нами проведено рентгенологическое исследование 15 детей с так называемой функциональной (психогенной) болью в животе. У 4 из них выявлена грыжа пищеводного отверстия диафрагмы, еще у 2 пролапс слизистой оболочки желудка в пищевод (вариант скользящей грыжи).
Грыжи диафрагмы выявляют при синдромах гипермобильности суставов, Бергмана, гастрокутанном, Ровиральты, Сандифера, симптомокомплексе Лиана — Сигве — Велти, а также при всех синдромах с дефектами диафрагмы (синдромы Кантрелла, Фринса, множественном прогрессирующем птеригиуме, миотонической дистрофии Куршмана — Штайнера).
Болезни оперированного желудка
Если после операции по поводу патологии желудка возникает боль, то возможны несколько вариантов ее объяснения:
- Заболевание существовало до операции (холецистит, панкреатит), но не было распознано.
- Нарушения функции пищевода, возникающие после резекции желудка.
- Синдром постгастроэктомической стеатореи (постваготомический синдром).
- Язва тощей кишки. Боль возникает спустя некоторое время после еды (поздние), протекает волнообразно, локализуются слева, купируется после приема антацидов. Чаше, чем при других вариантах язвенных поражений, развиваются кровотечения и пенетрация. Рентгенологические методы исследования выявляют только 45–50% язв тощей кишки, поэтому особое значение придается эндоскопии.
- Рак культи желудка. Вероятность его развития резко повышается через 15–20 лет после операции. Поэтому при малейшем подозрении необходима немедленная эндоскопия.
- Демпинг-синдром (синдром сброса) подразделяют на ранний и поздний:
- Ранний демпинг-синдром (никогда не выявляют при сохраненном пилорическом отделе, после ваготомии) — быстрое опорожнение желудка из- за отсутствия пилорического отдела с попаданием гипертонического пищевого раствора, особенно сахаров, в тощую кишку. По законам осмоса жидкость из внеклеточного пространства устремляется в просвет кишки, кишка переполняется, механическое растяжение ведет к появлению автономного рефлекса с уменьшением объема циркулирующей крови. После еды появляется ощущение тяжести в верхней части живота, развиваются гипотензивные состояния, слабость, коллаптоидные состояния, головокружение, тахикардия, потливость. Неприятные проявления предотвращают прием пищи малыми порциями, ношение тугого пояса, пребывание в горизонтальном положении, отказ от быстро усвояемых пищевых продуктов, прежде всего сахаров.
- Поздний демпинг-синдром практически полностью по своим проявлениям идентичен раннему, но жалобы появляются через 1–1,5 ч после еды и обусловлены гипогликемией. При быстром поступлении пищи в тощую кишку развивается постпрандиальная гипергликемия, которая приводит к реактивной гипогликемии. В отличие от раннего демпинг-синдрома состояние улучшается после приема сахара.
- Синдром приводящей петли развивается редко, проявляется болью в верхней половине живота и рвотой принятой пищей и желчью.
- Дефицитарный синдром (агастрический синдром) характеризуется дефицитом железа (наиболее часто), белка, витаминов, пернициозного фактора. Дефицитарный синдром связан с развитием постгастрэктомического гастрита, который развивается после частичной или субтотальной гастрэктомии. Атрофический гастрит обусловлен ваготомией с утерей трофического влияния блуждающего нерва, заброс желчи с повреждением слизистой оболочки желудка, прекращение выработки в антральном отделе гастрина, гастротрофического гормона, с потерей париетальных (обкладочных), G-клеток. Полной корреляции между эндоскопическими находками и гистологической картиной нет. Клиническая симптоматика не соответствует степени атрофии.
- Патологическая гастро-, еюноилеостомия.
- Синдром альбатроса. Состояние, развивающееся после гастрэктомии без связи с органной патологией и представляющее собой вариант синдрома Мюнхгаузена. Название синдрома основывается на образе альбатроса, следующего за кораблем (также и пациент следует за своим хирургом). Синдром характеризуется сохранением боли после гастрэктомии по поводу пептической язвы желудка или двенадцатиперстной кишки, хотя язвы как таковой уже нет. Периодически без видимых причин возникают тошнота и рвота. Типичен неоправданный прием анальгетиков. В итоге сохраняющихся жалоб — повторные неоправданные лапаратомии. Пациенты характеризуются массой трудно переносимых особенностей личности.
Боль при патологии желчевыводящей системы
При боли в верхней половине живота, в верхнем правом квадранте патология желчевыводящей системы либо наиболее вероятна, либо должна учитываться в ДД.
Желчный пузырь — шишковидный или цилиндрический полый орган. Его объем у взрослого в норме — 50 мл, при обструкции — 300 мл и более. Полиморфизм клинической картины холецистита или иных заболеваний желчного пузыря во многом объясняется его топографо-аналитическими соотношениями. Наиболее дистальная часть желчного пузыря прилежит к передней брюшной стенке чуть ниже реберной дуги. Передняя поверхность тела желчного пузыря прикреплена соединительной тканью к печени. Задняя поверхность непосредственно контактирует с поперечной ободочной кишкой и двенадцатиперстной кишкой.
Общими признаками патологии желчевыводящей системы является тупая ноющая боль в правом подреберье, наиболее типичная острая, с иррадиацией в правую руку и плечо, ощущение тяжести в правом подреберье, тошнота, рвота, желтуха.
Боль при отсутствии эхо- или рентгенологических признаков конкрементов или симптомов воспаления желчного пузыря отмечают очень часто. Характеризуется волнообразным течением, нередко провоцируется эмоциональными факторами, физической нагрузкой. Боль может быть обусловлена экстрабилиарными причинами, аномалиями желчного пузыря и желчных ходов, дискинезией пузыря (раздраженный желчный пузырь). Экстрабилиарными причинами боли могут быть гастродуоденит, пептическая язва, острый и хронический панкреатит, алкогольный гепатит, цирроз печени, опухоли печени и желчных ходов, поджелудочной железы, желудка и двенадцатиперстной кишки, угла толстой кишки, почки, застойная печень, перигепатит, эхинококкоз, альвеококкоз, другие паразитозы (прежде всего фасциолез), корешковый синдром, нарушения обмена веществ, ДБСТ, боль сосудистого генеза. Ощущение боли и распирание в правом подреберье отмечают при нечастом синдроме Хилайдити. Сущность синдрома — в расположении правого изгиба ободочной кишки или петли тонкой кишки между диафрагмой и печенью. Рентгеновское изображение внутрикишечного воздуха в правом поддиафрагмальном пространстве вызывает большие сложности в исключении пневмоперитонеума.
Боль в правом подреберье отмечают при аномалии положения, формы (перегибы, перетяжки, дивертикулы) желчного пузыря (особенно часто при наличии перегибов в области устья пузыря), перекруте и удвоении пузыря (рис. 25.3 и 25.4). Аномалии формы пузыря в популяции выявляют с частотой около 1%, среди пациентов с рецидивирующей болью в животе в 10%, являются семейной патологией (до 40%), сочетаются с дисплазией соединительной ткани, могут рассматриваться как внутренняя стигма дисэмбриогенеза. Сами по себе без наличия других факторов (микробного, дисхолического, вегетативного) являются предрасполагающим, а не патогенетическим фактором. Дискинезия желчного пузыря, то есть нарушение его двигательной активности, протекающая как гиперкинетическое, гипокинетическое состояние, сочетается и с нарушением активности сфинктерного аппарата (сфинктеров Одди, Люткенса). Клинически дискинезия не отличима от другой патологии желчного пузыря и может быть диагностирована методом исключения и по данным эхоГ (отсутствие утолщения стенок пузыря, отсутствие застоя его содержимого, нарушение сократимости и наполнения). Следует помнить, что частота дискинезии значительно снижается, как только вместо искусственного желчегонного завтрака пациент принимает обычную пищу. Дискинезия обычно сочетается с многочисленными вегетативными дисфункциями, гастродуоденитом, дисхолией и т. д.
К невоспалительным и некалькулезным поражениям желчного пузыря относят холестероз и аденомиоматоз, протекающие с клинической картиной желчнокаменной болезни (интенсивная боль, нарушения пассажа желчи). Рентгенологически при аденомиоматозе в стенке пузыря визуализируются многочисленные мелкие дивертикулы, а полость пузыря сегментарно сужена. При холестерозе выявляют пристеночно расположенные полипы, представляющие собой отложения холестерина в стенке желчного пузыря.
Холецистит — воспалительное поражение желчного пузыря. Первичный холецистит выявляют преимущественно у ослабленных больных и лиц пожилого возраста, а также на фоне воспалительных заболеваний или после оперативных вмешательств на органах брюшной полости, особенно после аппендэктомии (восхождение инфекции по боковому каналу брюшины). Провоцируется лекарственными препаратами, особенно НПВП, погрешностями в диете (употребление жирной, жареной пищи, алкоголя). Чаще первичный холецистит развивается у женщин с избыточной массой тела.
Клинически острый холецистит проявляется интенсивной приступообразной болью в правом подреберье, усиливающейся в положении сидя, при наклоне, глубоком вдохе. Болевой эпизод длится от нескольких часов до нескольких суток. Боль может иррадиировать в правую лопатку, правое плечо, правую руку. Интенсивность боли определяется характером воспаления (серозное или гнойное, степенью растяжения пузыря). Диспептический синдром проявляется тошнотой, рвотой, иногда запором, интоксикационный повышением температуры, ознобом, бледностью, потливостью, общим беспокойством. Слизистая оболочка сухая, язык обложен, живот малодоступен для пальпации, положительные симптомы Щеткина — Блюмберга, Ортнера, Кера, Мерфи, френикус-симптом. На высоте болевого приступа умеренно увеличиваются размеры печени, появляется нейтрофильный лейкоцитоз, повышается СОЭ.
Клинически и даже лабораторно без визуализации пузыря отличить бескаменный холецистит от калькулезного, уточнить характер воспаления невозможно. Рентгенологически нарушена концентрационная функция желчного пузыря, видна слоистость его содержимого. Но эти признаки появляются при склерозировании стенок, то есть прежде всего при хроническом холецистите. По данным эхоГ отмечают утолщение стенок желчного пузыря, за счет субсерозного скопления воспалительной жидкости появляется феномен «двойного контура», содержимое пузыря становится неоднородным. Приблизительно в 2/3 случаях острый холецистит хронизируется, появляются склеротические изменения в стенке пузыря, в печеночных ходах. Пациенты жалуются на частую тупую боль в правом подреберье, ощущение тяжести, непереносимость жирной и жареной пищи, субиктеричность склер. Обычно хронический холецистит не протекает изолированно без панкреатита, гастродуоденита, часто развивается дуоденогастральный рефлюкс. При наличии провоцирующих факторов воспалительный процесс обостряется, и его проявления мало отличаются от картины острого холецистита (табл. 25.7).
Таблица 25.7
ДД-признаки острого и хронического холецистита
| Показатель | Острый холецистит | Хронический холецистит |
| Анамнез | Острое начало. Обычно после приема жирной пищи | Острое начало. Обычно после приема жирной пищи |
| Характер боли | Постоянная. Умеренной интенсивности. Длится более 6 ч. Плохо купируется наркотическими анальгетиками | Постоянная. Умеренной интенсивности. Длится менее 6 ч. Хорошо купируется наркотическими анальгетиками |
| Локализация боли | Миграция от эпигастральной области в правый верхний квадрант. Миграция от правого подреберья к правой средней части живота при водянке желчного пузыря. Иногда пальпируется желчный пузырь. Симптом Мерфи всегда положителен | Миграция от эпигастральной области в правый верхний квадрант. Менее локализована, чем при остром холецистите |
| Другие проявления | Тошнота, рвота часто | Тошнота, рвота вариабельны |
| Лихорадка | Типична | Не характерна |
| Лабораторные данные | Лейкоцитоз до 15 000. Печеночные пробы — норма (иногда умеренно повышена активность трансаминаз и щелочной фосфатазы) | Количество лейкоцитов в пределах нормы. Если нет холецистита — печеночные пробы не изменены |
Желчнокаменная болезнь (холелитиаз) — одна из наиболее частых причин острой боли в животе.
В развитии заболевания имеют значение множество факторов и прежде всего:
- возраст (с каждым десятилетием жизни возрастает количество пациентов с желчнокаменной болезнью. Однако следует помнить, что описаны случаи холелитиаза даже у новорожденных);
- пол (у женщин желчнокаменная болезнь развивается в 2–4 раза чаще, чем у мужчин);
- избыточная масса тела;
- характер питания;
- наследственность;
- беременность;
- наличие сопутствующих заболеваний (сахарный диабет, болезнь Крона, резекция тонкой кишки, цирроз печени, гемолитическая анемия). У лиц с патологией печени и гемолитической анемией чаще выявляют пигментные камни, а при ожирении холестериновые;
- прием лекарственных препаратов (клофибрат, пероральные контрацептивы).
Выделяют латентную, диспептическую, болевую торпидную и болевую приступообразную (желчная колика) формы болезни. Для болевой торпидной формы не характерны выраженные болевые приступы. Обычно тупая ноющая боль в эпигастральной области, правом подреберье, ощущение тяжести в правом подреберье. Боль усиливается после погрешностей в диете, тряской езды, физических перегрузок, отрицательных эмоций. Боль провоцирует или усиливает резкая смена погоды. Характерна иррадиация боли в правое плечо, правую лопатку. При обследовании выявляются зоны кожной гиперестезии в правом подреберье, под правой лопаткой, болезненность при пальпации в правом подреберье, особенно точке желчного пузыря, или в эпигастрии. Симптомы Мюсси, Ортнера, Мерфи, Лепене, Кера, Вольского, Боаса нерезко положительны. У части больных отмечают тошноту, отрыжку воздухом, изжогу, вздутие живота, неустойчивый стул. У женщин боль усиливается во время менструации.
Болевая приступообразная форма желчнокаменной болезни имеет типичную клиническую картину. Характерно волнообразное течение, когда на фоне полного благополучия внезапно возникают тяжелые приступы желчной колики. Частота приступов вариабельна, повторный приступ может развиться через несколько дней, недель, месяцев и даже лет. Желчная колика характеризуется резчайшей интенсивной болью колющего, режущего характера в правом подреберье, чаще всего в области проекции желчного пузыря или эпигастрии. Больные мечутся в постели, не могут найти положение, которое бы облегчило страдания, кричат. Типична иррадиация боли в правую половину грудной клетки (под лопатку, плечо), шею, челюсть, за грудину. Нередко желчная колика сопровождается рвотой желчью, не приносящей облегчения, вздутием живота. Вклинение камня в проток приводит к симптомам механической желтухи.
ДД желчнокаменной болезни проводят в первую очередь с острым холециститом или с обострениями хронического бескаменного холецистита. Для острого холецистита характерно менее бурное начало, несмотря на сильную боль, больные спокойнее. Кроме того, в круг ДД-поиска необходимо включить заболевания почек (при почечной колике боль, как правило, иррадиирует вниз живота, в паховую область, в промежность, бедро, в момент приступа отмечается дизурия), эрозивно-язвенные поражения желудка, двенадцатиперстной кишки, толстой и тонкой кишки, острый аппендицит, панкреатит, тромбоз сосудов брыжейки. С картиной холелитиаза может протекать хламидиозный или гоноррейный перигепатит.
Решающая роль в диагностике желчнокаменной болезни принадлежит эхоГ и рентгенконтрастным методам исследования. Камни желчного пузыря, содержащие кальций, визуализируются при рентгеновском обзорном снимке. Пигментные и холестериновые камни рентгенологически выявляют при контрастировании пузыря. Но мелкие камни маскируются контрастом, а склерозированный желчный пузырь не способен накопить достаточно контраста («отключенный» желчный пузырь), поэтому рентгенологические методы исследования уступают эхоГ. ЭхоГ — первая методика, о которой вспоминает врач при подозрении на холелитиаз. В связи с распространением эхо-диагностика камней в желчном пузыре нередко происходит случайно, на бессимптомной стадии или при нетипичной симптоматике (камень желчного пузыря может существовать до 20 лет, не приводя к типичной клинической картине). Точность УЗИ желчнокаменной болезни составляет 95–98%. Камни в желчном пузыре при эхоГ выглядят как эхопозитивные структуры, дающие эффект акустической тени. Если камень небольшой и расположен пристеночно, то его необходимо дифференцировать от холестеринового полипа. Последний менее плотный, прикреплен к стенке, не дает эффекта поглощения ультразвуковых лучей.
У 8–15% людей с камнями в желчном пузыре выявляют и камни в желчных протоках. Камни в желчных протоках (холедохолитиаз) — самая частая причины подпеченочной обструктивной желтухи с достаточно вероятным исходом в холангит и панкреатит. Чаще камни желчного протока определяют и удаляют во время операции по поводу патологии желчного пузыря.
Камни в общем желчном протоке могут длительное время ничем не проявляться. При частичной закупорке они вызывают колику, желтуху, панкреатит, холангит. У лиц пожилого возраста первым симптомом чаще бывает не желчнокаменная колика, а обструктивная желтуха. Методом выбора диагностики конкрементов в желчных ходах является ретроградная холангиопанкреатография и/или эндоскопическая эхоГ.
Наличие камней в желчевыводящей системе способствует развитию ряда осложнений, при которых картина холелитиаза и калькулезного холецистита отступает на второй план, поэтому при всех нижеуказанных состояниях необходимо исключить холелитиаз. Камни в желчном пузыре и в желчных протоках могут осложняться эмпиемой желчного пузыря, пролежнем стенки пузыря с перфорацией и соответственно желчным перитонитом. Холелитиаз приводит к холангиту, абсцессам печени, к вторичному билиарному циррозу печени с варикозным расширением вен пищевода. При длительно существующем холелитиазе у лиц пожилого возраста резко повышается вероятность развития рака желчного пузыря. У женщин пожилого возраста может развиться очень редкое состояние, известное как синдром Бувре, представляющее собой желчнокаменный илеус (камень попадает в двенадцатиперстную кишку через желчно-кишечную фистулу и фиксируется в воспаленной луковице).
Киста общего желчного протока клинически проявляется очень неспецифическим болевым синдромом. Чаще диагностируют у людей с дисплазией соединительной ткани. Диагностируется эхоГ. Выглядит как округлое эхонегативное образование с однородным жидкостным содержимым, удается четко проследить общий желчный проток до и после кисты.
Постхолецистэктомический синдром — традиционно сохранившееся условное название группы состояний, требующее расшифровки. Ряд этих состояний никак не связан с холецистэктомией. Выявляют у 5–15% всех оперированных, проявляется болью в правом подреберье, ощущением тяжести. Жалобы, сохраняющиеся неизменными и после холецистэктомиии, особенно при отсутствии камня в нем, свидетельствуют о наличии других заболеваний, например пептической язвы, опухоли, панкреатита, раздраженного кишечника. Постхолецистэктомический синдром может быть обусловлен:
1) заболеваниями, не диагностированными до оперативного вмешательства;
2) патологией желчевыводящей системы, не выявленной во время операции (камень общего желчного протока) или сформировавшейся после операции (камни в печеночных протоках);
3) осложнениями оперативного вмешательства — постоперационные стриктуры, свищи и т. д.
Самая частая причина постхолецистэктомического синдрома — камень общего желчного протока или стеноз фатерова соска. Камни чаще всего оказываются пропущенными во время операции и значительно реже вновь образуются после оперативного вмешательства. Стеноз фатерова соска выявляют нечасто. Обусловлен поствоспалительным сужением вследствие прорыва камня или хирургических манипуляций. Болевые приступы при частичной обструкции желчевыводящих путей могут протекать без желтухи, но сопровождаются повышением активности щелочной фосфатазы, гамма-глутамилтранспептидазы и лейцинаминопептидазы. Стеноз фатерова соска нередко сопровождается периодическим обострением панкреатита с повышением уровней амилазы и липазы в сыворотке крови. Это состояние требует исключения опухоли головки поджелудочной железы, панкреатита, опухоли сфинктера печеночно-поджелудочной ампулы. Методом выбора в диагностике камня желчного протока или стеноза фатерова сосочка является ретроградная холангиопанкреатография.
Боль при увеличении печени может быть достаточно интенсивной. Напряжение капсулы способно вызвать боль в правом подреберье. Это типично для застойной печени, алкогольного гепатита, болезни Бадда — Киари и болезней накопления. Печень пальпаторно увеличена в размерах, умеренной плотности, очень болезненна, край закруглен. Эхинококкоз, а также воспалительные поражения печени (гепатит, холангит) могут протекать с болью. Плотная бугристая печень с очагами максимальной болезненности при пальпации весьма подозрительна относительно наличия первичной гепатомы или рака желчных путей. Метастазы, как правило, малоболезненны. Диагноз устанавливают на основании данных эхоГ, КТ, лапароскопии, пункционной биопсии.
Заболевания поджелудочной железы
Поджелудочная железа — обильно кровоснабжаемый и иннервируемый орган с экзокринной и эндокринной функциями, заключенный в плотный серозный футляр, часто реагирует на многие, в том числе и экстраабдоминальные состояния. Поэтому при каждом синдроме боли в животе всегда актуальна задача исключения заболеваний поджелудочной железы. Это могут быть острый и хронический панкреатит, локальные процессы (кровоизлияния, травмы, псевдокисты) и рак. Безусловно, 1-е место по терапевтической распространенности (до 24%) занимает острый и хронический панкреатит. Развитие панкреатита типично для синдромов «жесткой воды», Циве и очень типично при синдроме общего канала (общее впадение желчного и панкреатического протоков с их объединением до фатерова соска). Синдром возникает нечасто. Манифестирует рецидивирующими панкреатитом и холангитом. Без оперативной коррекции ведет к внутрипеченочному холелитиазу, билиарному циррозу, карциноме желчных протоков.
На ранних этапах гистологически, клинически, по неинвазивной интраскопии (эхоГ, КТ) и лабораторно отличий между различными по этиологии панкреатитами практически нет. Они различаются по итогам длительного наблюдения и по формирующейся гистологической картине. Острый панкреатит может завершаться полным выздоровлением или образованием соединительнотканного рубца в паренхиме железы. Практически никогда не хронизируется так называемый билиарный панкреатит, то есть воспаление поджелудочной железы на фоне калькулезного или бескаменного холецистита. Но алкогольный панкреатит, как правило, переходит в хронический (поджелудочная железа и алкоголь несовместимы). Хронический панкреатит характеризуется прогрессирующим воспалением с формированием в итоге через 5–7 лет склероза органа, его экзо- и эндокринной недостаточности. Первично безболевую форму хронического панкреатита (50% всех случаев неалкогольного панкреатита) диагностируют только на этом этапе, если раньше по другим поводам не проводили эхоГ, позволяющую выявить уплотнение паренхимы железы, утолщение ее капсулы, нерегулярность, размытость контура.
Острый панкреатит — заболевание с широчайшим спектром симптомов и их выраженности. При минимальной атаке боль невыраженная и исчезает за 1–2 дня. Фульминантные атаки осложняются гиповолемическим шоком, полиорганной недостаточностью, смертью. Между этими двумя полярными вариантами лежит масса переходных форм.
Любой пациент с болью в эпигастрии, сохраняющейся 24–48 ч и более, плохо купирующейся анальгетиками, с высокой вероятностью страдает панкреатитом.
Патофизиология острого панкреатита заключается в высвобождении и активации панкреатических протеолитических энзимов, аутодигестии и деструкции железы и окружающих тканей. Следующая за этим активация калликреин-кининовой системы, провоспалительных ферментов и цитокинов с их прорывом в системный кровоток вызывает бурную общую реакцию организма.
Поджелудочная железа достаточно тесно контактирует с желудком, проксимальным отделом тощей кишки, желчным протоком, двенадцатиперстной кишкой, поперечной ободочной, селезенкой, почками. Любой из этих органов при воспалении поджелудочной железы может поражаться изолированно или в любой комбинации. Воспалительный процесс может прорваться в брюшную полость и проявляться как острый живот с перитонитом.
Ретроперитонеальное положение железы облегчает распространение воспаления в средостение и грудную полость, корень брыжейки тонкой кишки, по боковым каналам брюшины в бедренный канал и мошонку.
Поджелудочная железа иннервируется симпатическими волокнами от солнечного сплетения, располагаясь непосредственно над ним, что объясняет механизм передачи боли и ее иррадиации в спину.
Алкогольный и посттравматический панкреатит чаще развивается у мужчин, желчнокаменный у женщин. Как правило, панкреатит протекает с общим тяжелым состоянием больного. Боль в эпигастрии интенсивная (при билиарном панкреатите боль в правом подреберье), опоясывающая, иррадиирующая в спину, доводящая до коллапса, с перитонеальными знаками, метеоризмом. Нередко развивается желтуха разной степени выраженности. Наиболее частые причины острого панкреатита приведены в табл. 25.8.
Таблица 25.8
Наиболее частые причины острого панкреатита
|
В 5–20% пациентов причину острого панкреатита выявить не удается. В ДД необходимо учитывать перфорацию пептической язвы желудка и двенадцатиперстной кишки, холецистит и инфаркт миокарда. Против перфорации свидетельствует отсутствие доскообразного напряжения живота, несоответствие между тяжестью страданий больного и относительной бедностью физикальных проявлений, умеренная гиперемия лица (бледность и заостренность черт при перфорации). Аналогичная боль, что и при панкреатите, коллаптоидные состояния могут развиваться и при инфаркте миокарда задней стенки ЛЖ. Тем более, что при панкреатите возможны изменения на ЭКГ (панкреатокардиальный рефлекс). Диагноз «панкреатит» во многом основывается на результатах исследования активности ферментов крови. Многократно повышается активность амилазы, липазы, трипсина, ингибитора трипсина в сыворотке крови, амилазы в моче, которые нормализуются при благоприятном течении не ранее 5–6-го дня.
Повышение уровней этих ферментов, особенно невысокое, является неспецифичным и выявляется при других состояниях. В частности, активность амилазы повышается при перфорации язвы, остром холецистите, илеусе, перитоните, тромбозе мезентериальных сосудов, внематочной беременности, аневризме аорты и ее разрыве, при паротите, почечной недостаточности, диабетическом ацидозе, хроническом алкоголизме, приеме опиатов, при паранеопластическом синдроме активность липазы повышается при всех указанных состояниях, кроме внематочной беременности, паротита, диабетического ацидоза, хронического алкоголизма, паранеопластического синдрома. Активность амилазы мочи повышается при тех же состояниях, что и амилазы крови, кроме почечной недостаточности. Из изменений других показателей возможно преходящее повышение уровня глюкозы в крови и даже глюкозурия. Часто лабораторно выявляют гипербилирубинемию в сочетании с повышением активности ферментов, свидетельствующих о холестазе (щелочная фосфатаза, лейцинаминопептидаза, гамма-глутамилтранспептидаза). Прогностически неблагоприятным признаком течения панкреатита является гипокальциемия, лейкоцитоз, гипергликемия и некоторые другие показатели (табл. 25.9).
Таблица 25.9
Критерии Ренсона по прогнозированию исхода панкреатита
| При поступлении | |
| Возраст >55 лет | |
| Лейкоцитоз >16 000 мкл | |
| Глюкоза >11,1 ммоль/л (200 мг%) | |
| ЛДГ >350 ед./л | |
| АсАТ >250 ед./л | |
| Через 48 ч | |
| Снижение гематокрита >10% | |
| Повышение уровня остаточного азота крови >5 мг% | |
| Кальций <8,0 мг% | |
| р02 <60 мм рт. ст. | |
| Дефицит оснований >4 мэкв/л | |
| Количество признаков | Смертность |
| 3–4 | 20% |
| 5–6 | 40% |
| >6 | 100% |
Повышение уровня метгемальбумина при тяжелом течении панкреатита свидетельствует о геморрагических процессах в паренхиме и требует немедленного проведения эхоГ или КТ для исключения локальных кровоизлияний, проведения дренажа, пункции. Последняя позволяет исключить абсцедирование. В целом же острый панкреатит по данным эхоГ проявляется картиной отека поджелудочной железы и увеличения ее размеров. Имеет значение и оценка реакции вирсунгова протока. В норме после внутривенных инъекции 75 ME секретина вирсунгов проток расширяется на 2-й минуте, достигая максимума диаметра на 3–4-й, возвращаясь в исходное состояние на 5–6-й. В наших условиях можно дать больному 15 мл растительного масла. При этом проток начинает расширяться на 2–3-й минуте, в исходное состояние возвращается на 8–10-й минуте. Реакция протока определяется стимулирующим агентом, состоянием паренхимы железы, скоростью оттока панкреатического сока, состоянием сфинктерного аппарата. При патологических условиях проток расширяется неравномерно, с запозданием, начало расширения отмечено на 4–5-й минуте, достижения максимума на 10–12-й, возвращение к исходному состоянию на 17–22-й (авторское свидетельство 1502010). В половине случаев острый панкреатит переходит в рецидивирующий.
Истинный панкреатит — большая редкость у детей. А распространенное заключение об ускользающем от точной таксономии «реактивном панкреатите», основывающемся преимущественно на мнении отечественных специалистов эхоГ, не подкрепленное биохимическими данными и ничем не проявляющееся в кагамнезе, только свидетельствует в пользу редкости панкреатита у детей.
Хронический панкреатит проявляется рецидивирующими обострениями воспаления поджелудочной железы, а затем прогрессирующей недостаточностью экзокринной и эндокринной функций поджелудочной железы. Причинами развития хронического панкреатита является прежде всего алкоголь (60–70%). Поэтому хронический панкреатит чаще развивается у мужчин, заболевание начинается в основном до 45 лет. Другими причинами хронического панкреатита могут быть те же состояния, что и при остром панкреатите, а именно: инфекции (гепатит, эпидемический паротит, сальмонеллез), травмы, лекарственные препараты, васкулиты, гиперлипидемии, гиперпаратиреоидизм, обструкция фатерова соска. Известны безболевые формы хронического панкреатита (сенильный, при злоупотреблении анальгетиками, при гиперпаратиреоидизме). Первыми проявлениями безболевых форм могут быть сахарный диабет и стеаторея. Выявление сахарного диабета у относительно молодого человека без семейного анамнеза, без ожирения, но с упорным метеоризмом и алкогольным анамнезом заставляет думать прежде всего о панкреатогенном сахарном диабете как осложнении хронического панкреатита. Клиническими признаками хронического панкреатита являются рецидивирующий болевой синдром в верхней половине живота с безболевыми недельными и даже месячными периодами. Боль усиливается после еды. Интенсивность боли варьирует от ощущения дискомфорта до типичной нетерпимой опоясывающей боли. Рано отмечают уменьшение массы тела. Больных беспокоят мучительный упорный метеоризм, урчание в кишечнике. Обострение хронического панкреатита может протекать с развитием асцита, желтухи, воспалительной псевдоопухолью или псевдокистой. Лабораторно обострения хронического панкреатита протекают с тем же повышением ферментов, что и при остром панкреатите. Через 5–8 лет снижается толерантность к глюкозе, в поздних случаях выявляют стеаторею. При эхоГ и КТ отмечают повышение плотности поджелудочной железы, кальцификацию, псевдокисты. При подозрении на наличие псевдокист показана ретроградная панкреатография. При отсутствии псевдокист или других локальных изменений поствоспалительное фиброзирование железы приводит к самостоятельному угасанию болевого синдрома и на 1-й план выдвигаются сахарный диабет и недостаточность экзокринной функции. Экзокринная функция поджелудочной железы достаточно просто оценивается по определению трипсина и химотрипсина в кале. Возможен титрационный метод или более современный фотометрический. У 90% здоровых лиц содержание химотрипсина в кале составляет 120 мкг/г. При недостаточности экзокринной функции поджелудочной железы в зависимости от тяжести процесса уровень химотрипсина значительно ниже. Тест пригоден для исключения экзокринной недостаточности железы, для отбора пациентов для проведения более чувствительной панкреозимин-секретиновой пробы, для динамического контроля состояния поджелудочной железы.
Большие сложности возникают при ДД хронического панкреатита и рака поджелудочной железы. Необходимо применение КТ, ретроградной панкреатографии, но иногда приходится надеяться только на результаты прицельной биопсии, поскольку небольшие карциномы поджелудочной железы или фатерова соска протекают с картиной хронического панкреатита.
Объемные процессы поджелудочной железы (воспалительные, неопластические, посттравматические) протекают с продолжительной постоянной болью в эпигастрии, часто иррадиирующейся в спину или сочетающейся на определенном этапе с блокадой желчного или вирсунгова протоков, сдавлением двенадцатиперстной кишки. В некоторых случаях, особенно при кистах, возможна пальпация округлого четко очерченного образования в верхней половине живота. Рентгенологически определяется поддавливание желудка, двенадцатиперстной кишки, толстой кишки. Но наиболее достоверными диагностическими методиками являются эхоГ, КТ и прицельная пункционная биопсия.
Кисты поджелудочной железы (рис. 25.5) подразделяются на:
1) врожденные, в рамках общей поликистозной болезни или сочетающиеся с кистами почек, при синдроме Гиппеля — Линдау, при синдроме коротких ребер и полидактилии;
2) ретенционные как расширение железистой полости при обструкции выносного тракта железы;
3) псевдокисты — полости в поджелудочной железе, сформировавшиеся при расплавлении части паренхимы и отличающиеся от истинных кист отсутствием эпителиальной выстилки.
Ретенционные и псевдокисты стоят очень близко друг к другу, грань между ними размыта, так что иногда невозможно провести точные разграничения и это во многих случаях не имеет практического значения. Кисты и псевдокисты поджелудочной железы часто образуются в исходе острого или хронического панкреатита, после травм с кровоизляниями в паренхиму железы, обструкции фатерова соска. Упорный болевой синдром, длительная ферментемия (более 10 дней), лихорадка, лейкоцитоз, повышение СОЭ подозрительны относительно развития псевдокисты. Псевдокиста может пальпироваться как округлое эластичное образование. Псевдокисты склонны к разрыву, нагноению, кровотечению в кисту, сдавлению соседних органов, тромбозу селезеночных вен, обтурационной желтухе. Псевдокисты, будучи не диагностированными, могут достигать гигантских размеров. В казуистических случаях описано распространение псевдокисты в заднее средостение. Если лихорадка длится более 7 дней, есть все основания говорить об абсцессе поджелудочной железы. Обычно он формируется через несколько недель после атаки острого панкреатита, реже тут же после атаки. Обычно в абсцессе выявляют флору толстой кишки: анаэробы и аэробные грамнегативные бациллы. Как она туда попадает — неизвестно. Достаточно часто высеваются также Staphylococcus aureus и Candida. Методом диагностики является эхоГ (прежде всего эндоскопическая эхоГ), позволяющая выявить кисты диаметром 0,5 см и более. Более достоверные результаты дают КТ или ЯМР. Высокоинформативна ретроградная панкреатография, если кисты соединяются с панкреатическими протоками. Но в случае острого процесса ретроградная панкреатография не применима, тем более, что само по себе введение под давлением контраста в вирсунгов проток может спровоцировать острый панкреатит (табл. 25.10).
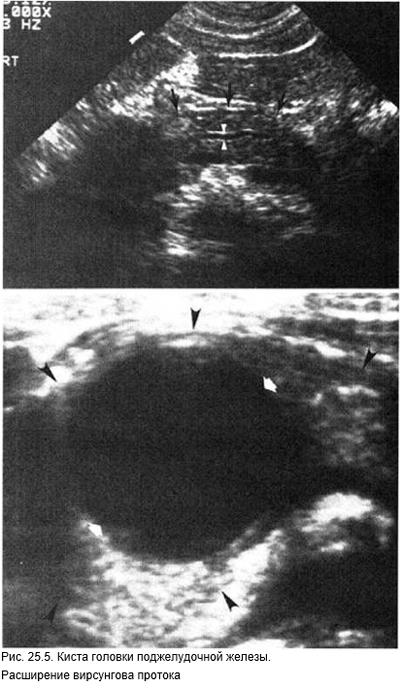
Таблица 25.10
Возможности современных методов визуализации в диагностике объемных образований поджелудочной железы
| Метод исследования | Чувствительность, % | Специфичность, % | Особенность |
| ЭхоГ | 85–93 | 75–85 | Диаметр образования должен составлять 1–2 см. Затруднено исследование тела и хвоста железы |
| КТ | 85 | 88–93 | Лучше, чем при эхоГ выявляются тело и хвост, топографо-анатомические соотношения |
| ЯМР | 87–95 | 93–95 | Лучше, чем при эхоГ выявляются тело и хвост, топографо-анатомические соотношения |
| Эндоскопическая ретрографная холангиопанкреатография | 87–90 | 93–95 | Сложности в ДД между карциномой и хроническим панкреатитом |
| Селективная артериография | 60–85 | 85–95 | Возможно подтверждение неоперабельности |
| Чрезкожная биопсия под радиологическим контролем | 87 | 85 | Позволяет отказаться от лапароскопии |
Рак поджелудочной железы протекает с полиморфной клинической картиной. Чаще развивается у людей в возрасте старше 55 лет, у мужчин в 2 раза чаще, чем у женщин. Частота рака поджелудочной железы в последние годы возросла. О панкреокарциноме следует думать каждый раз при обследовании мужчин пожилого возраста с болью в верхней половине живота без отчетливых признаков поражения печени, желчевыводящей системы и желудка. У женщин пожилого возраста выявляют цистаденому и цистаденокарциному. В 70% случаев рак поджелудочной железы локализуется в головке, в 25% — в теле и только в 5% — в хвосте. Этим, а также величиной опухоли, определяется клиническая картина.
Общим и наиболее ранним симптомом является депрессия, появляющаяся задолго до манифестации опухоли, которой ошибочно объясняют неопределенные боль в животе, отсутствие аппетита и уменьшение массы тела. Вообще же симптоматика резко отстает от развития болезни. На момент установления диагноза у 90% пациентов опухоль оказывается уже вне пределов поджелудочной железы, распространись в ретроперитонеальное пространство, метастазируя в ЛУ, печень или легкие. При раке головки поджелудочной железы развивается классическая триада симптомов: боль, уменьшение массы тела, прогрессирующая обтурационная желтуха с зудом, из них у ½ со значительным увеличением желчного пузыря (симптом Курвуазье). В ¼ случаев формируется безболевая желтуха. По данным эхоГ рано выявляют расширение общего желчного протока выше места обструкции и внутрипеченочных желчных ходов (симптом «морской звезды»). Диагноз подтверждается чрезкожной транспеченочной холангиографией. Рак головки поджелудочной железы с поражением фатерова соска протекает с железодефицитной анемией, недостаточностью экзокринной функции поджелудочной железы. При раке, достаточно удаленном от фатерова соска, ведущими симптомами являются боль и меньшение массы тела без желтухи. Боль в дебюте непостоянная, затем приобретает упорный характер, иррадиирует в спину, усиливается в положении лежа на спине и несколько стихает в положении стоя. Симптомы панкреатита могут предшествовать манифестации опухоли, как и признаки мальабсорбции (понос, стеаторея). Признаки тяжелой железодефицитной анемии в противоположность раку желудка и толстой кишки нетипичны, но возможны при прорастании опухоли в слизистую оболочку двенадцатиперстной кишки. В 8% случаев выявляют тромбофлебит. Уровни амилазы и липазы не повышены, за исключением случаев, манифестирующих с картины панкреатита. Патологическую сахарную кривую выявляют не чаще чем в 25–50% пациентов. Определение панкреасспецифических антигенов, в том числе моноклональных антител СА 19–9, СА 50, DU-PAN-2, SPAN-1, РСАА, раково-эмбриональных, панкреатических онкофетальных не всегда результативно. Они могут быть повышены у больных с иными, непанкреатическими формами рака, совершенно не изменены при раке поджелудочной железы без метастазов. Их можно попытаться применить для подтверждения диагноза рака поджелудочной железы, для ДД доброкачественных и злокачественных образований, для контроля эффективности лечения.
Опухоли инкреторной части поджелудочной железы известны в рамках инсулином при синдромах MEN и Вермера.
Синдром раздраженной толстой кишки
Это состояние отмечают у ½ всех больных с хронической рецидивирующей болью в животе. Синдром раздраженной толстой кишки характеризуется неуточненной этиологией, протекает с нарушением двигательной и секреторной функции кишки при отсутствии существенных органических изменений. Традиционно применяют также термин «дискинезия кишечника», хотя, как нам кажется, он менее точно передает общее состояние больного. Пациенты характеризуются высоким уровнем тревожности, скрытой (и не очень) депрессией, массой вегетативных нарушений, снижением порога болевой чувствительности. На первый план в клинической картине выдвигается тупая, распирающая, реже коликообразная боль в животе без определенной локализации, но чаще в мезогастральной области и внизу живота, вариабельной по интенсивности, не достигающей критического уровня, сочетающийся со склонностью к запорам и поносам. Боль в течение дня, особенно если пациент прислушивается к ней, способна беспорядочно мигрировать по всему кишечнику. Боль провоцируется обильной едой, сочетаясь при этом с метеоризмом, урчанием в животе, шумом плеска, ощущением переполнения желудка, тошнотой. Иррадиация боли может быть причиной ошибочной диагностики других заболеваний: панкреатита, плеврита, ИБС. Боль в животе сочетается с другими вегетативными расстройствами: цефалгией, кардиалгией, метеолабильностью.
Вариантом синдрома раздраженной толстой кишки является «слизистая колика», когда одновременно с каловыми массами или самостоятельно при дефекации отходит большое количество слизи, что происходит на фоне кишечной колики.
К синдрому раздраженной толстой кишки относится и «летучая прокталгия». Характеризуется интенсивной схваткообразной болью в сигмовидной и прямой кишке, промежности, возникающей чаше ночью, длящейся от нескольких минут до часов. Прокталгию (кокцигиодинию) связывают со спазмом m. levator ani. ДД «летучей прокталгии» проводят с ущемленным геморроем.
Объективные лабораторно-инструментальные данные неспецифичны и не дают значимой информации. Общее состояние пациента не ухудшается. Пальпаторно определяют гладкие спазмированные участки толстой кишки. В каловых массах при повторных исследованиях не выявляют скрытой крови, лейкоцитов, амеб и гельминтов. Эндоскопически иногда определяют небольшую гиперемию слизистой оболочки, увеличенное количество слизи. Иногда уже само введение колоноскопа устраняет спазмы. Эндоскопия и рентгенологическое исследование служат не для установления диагноза «синдром раздраженной толстой кишки», а для исключения других состояний, только после этого и возможен диагноз «синдром раздраженной толстой кишки». Необходимо исключать пептическую язву, опухоль кишечника, колит, уро- и нефролитиаз, гинекологические заболевания, дивертикулит и т. д. Чем старше пациент и чем короче болевой анамнез, тем маловероятней синдром раздраженной толстой кишки. В противоположность этому у людей молодого возраста с бурными вегетативными и психосоматическими реакциями, с годами длящейся неопределенной болью в животе при общем хорошем состоянии диагноз раздраженной толстой кишки более вероятен. Следует помнить, что никто никогда не может гарантировать непоявления вышеуказанных органических заболеваний в динамике у пациента с раздраженной толстой кишкой. Возможно сочетание раздраженной толстой кишки с язвенной или желчнокаменной болезнью и многими другими состояниями. Как долго исключать, как часто возвращаться к исключению, какой набор состояний и в какой последовательности выбирать для ДД — проблема врача в каждом конкретном случае, зависящая от клинического опыта и интуиции.
Пневматоз стенки кишки проявляется симптомами раздражения толстой кишки. Он обусловлен образованием воздушных кист, расположенных в стенке кишки субсерозно или субмукозно. Кровотечения развиваются нечасто. В 90% случаев сочетается с пилоростенозом, энтеритом, колитом и другими заболеваниями желудочно-кишечного тракта. Диагноз устанавливают на основании рентгенологического исследования, выявляющего множественные четко ограниченные дефекты наполнения, при этом наружный край кист выступает за пределы бариевого контраста.
Острый живот и перфорация полых органов
Перфорация полых органов — неотложная диагностическая проблема. Прорыв желудочно-кишечного содержимого в брюшную полость при отсроченном вмешательстве ведет к смерти больного. Неизбежное следствие перфорации — перитонит. Наиболее значимые симптомы — боль в животе (интенсивность ее может быть выше над местом разрыва), лихорадка, тахикардия со слабым пульсом, напряжение мышц живота, не исключена тошнота. Быстро присоединяется полиорганная недостаточность, перистальтика кишечника не прослушивается.
Точно собранный анамнез позволяет правильно установить диагноз. Важны характер и начало боли.
Перфорация язвы обычно проявляется резкой интенсивной болью в эпигастрии, в анамнезе отмечают боль после еды, устраняемую на фоне приема антацидов. Но 20–25% пациентов с перфорировавшей язвой желудка или двенадцатиперстной кишки отказываются от каких-либо «анамнестических меток». Быстро нарастает мышечная защита, поверхностное частое дыхание, выявляют воздух в брюшной полости. При ректальном или вагинальном исследовании определяют заполненное болезненное Дугласово пространство. Это указывает на наличие кислого желудочного содержимого в тазу. Но иногда жидкость локализуется в правом верхнем квадранте живота, будучи ограниченной серповидной связкой (lig. falciforum) и восходящей толстой кишкой. Первые симптомы разрыва обусловлены химическим раздражением передних отделов брюшины. Если раздражение брюшины продолжается 8–12 ч, развивается вторичный бактериальный перитонит. Напряжение мышц живота может исчезнуть (токсический эффект сепсиса). Освобождение гистамина и других вазоактивных субстанций приводит к экссудации плазмы крови в брюшную полость.
Иногда пептическая язва желудка или двенадцатиперстной кишки перфорирует в малое перитонеальное пространство. Боль при этом менее интенсивная и отдает в спину. Но если жидкость через Винслоу отверстие попадает в основную перитонеальную полость, то развиваются классические признаки перфорации язвы. Задняя перфорация язвы двенадцатиперстной кишки может проявиться массивным кровотечением в желудок и двенадцатиперстную кишку из эрозированных сосудов поджелудочной железы.
Другим редким вариантом является самостоятельное закрытие маленькой перфорации фибрином, квадратной долей печени, желчным пузырем, серповидной связкой. Боль в верхней части живота длится недолго, физикальные данные малоспецифичны. Тем не менее в брюшной полости выявляют свободный воздух.
Перфорация тонкой кишки чаще возникает при тупой или проникающей травме или как результат случайно проглоченных кусочков костей, иголок и т. п., при обструкции кишки, при инфекционных поражениях кишки у иммунокомпрометированных пациентов.
Желчный пузырь и желчный проток могут разорваться при тупой травме, при холецистите, при камне, вызвавшем пролежень стенки. Известны разрывы кисты общего желчного протока в период беременности. Перфорацию желчного пузыря отмечают в 0,3–9% случаев острого холецистита, она может проявляться в трех вариантах:
- Свободная перфорация с желчным перитонитом.
- Подострая перфорация с локальным абсцессом.
- Хроническая перфорация с холецистито-энтеритической фистулой.
Перфорация желчевыводящих путей свойственна старикам с системными болезнями (атеросклероз, злокачественные опухоли, СКВ). Разрыв желчного протока возникает очень редко.
При аппендиците с перфорацией выраженность боли даже несколько уменьшается на некоторый период после прободения. Небольшое количество воздуха под диафрагмой выявляют всего в 5% случаев всех перфораций аппендикса.
При перфорации мочевого пузыря интенсивной боли может и не быть, но обязательны анурия, дискомфорт и тупая боль внизу живота. Предрасполагающими факторами являются блокада оттока мочи простатой, туберкулез и опухоли пузыря. Если перфорация небольшая и стерильная моча поступает в перитонеальную полость постепенно, яркая симптоматика проявляется очень не сразу. Цистограмма, как правило (но не всегда), позволяет визуализировать перфорацию. Поэтому единственный надежный путь диагностики — клиническое подозрение и физикальные данные.
Боль в животе у детей
Боль в животе у детей, вероятно, как никакое другое состояние требует коллегиального анализа. Этот синдром прекрасно иллюстрирует положение, что ребенок — не маленький взрослый. Младенец не может выразить свое состояние словесно, и условия возникновения боли отличаются от таковых у взрослых. Но хотя сбор анамнеза, проведение инструментальных и физикальных исследований у детей весьма затруднены, опытный клиницист может преодолеть эти сложности. Такой перитонеальный знак, как непроизвольная мышечная защита, улавливается уже у младенцев массой тела 700 г.
При любом общении с пациентом, а особенно с ребенком, очень важно расположить его к себе. При визите к врачу дети обычно напряжены и насторожены. Начиная с возраста 6 мес большинство детей ассоциируют врача с болью. Тем не менее надо всячески стремиться успокоить ребенка. Очень много значит демонстрация ребенку расположения его матери к врачу.
Прежде чем проводить физикальные, а тем более инструментальные обследования, надо провести максимально полный расспрос и осмотр. А последний в идеале таким образом, чтобы не фиксировать внимание ребенка.
Для диагноза существенна оценка положения ребенка и его связи с матерью. Ребенок с перитонитом будет лежать неестественно тихо, плач поверхностный, прерывистый. Мышцы спины напряжены, что с трудом отличимо от ригидности при менингите. Физикальные обследования целесообразно начать с аускультации живота. Первая пальпация должна быть нежной, поверхностной. Для успокоения ребенка можно начать пальпацию рукой самого ребенка или его матери. Ребенок с перитонитом будет реагировать на поверхностную пальпацию даже во сне. В любом случае важно неотрывно фиксировать мимику ребенка и частоту дыхания. Недоношенные дети реагируют на боль брадикардией или апноэ. А если к ребенку уже подключен монитор, выводящий на экран и насыщение крови кислородом, то болевая стимуляция отражается снижением сатурации.
Причиной боли в животе у детей любого возраста чаще всего является острый гастроэнтерит, аппендицит, паралитический илеус при гипокалиемии, перитонит, острый запор, болезнь Гиршпрунга, пищевая непереносимость, инвагинация (обычно в возрасте младше 3 лет; интермиттирующая боль; бледность; пальпируемое уплотнение по ходу кишки; радиологические данные; поздно слизисто-кровавый стул), экстраинтестинальные заболевания.
Причиной боли в животе у новорожденных и детей младшего возраста являются: некротизирующий энтероколит; незавершенный поворот кишечника; грыжи; Меккелев дивертикул (установить данный диагноз до операции практически невозможно. Клиническая симптоматика соответствует аппендициту).
При ДД у детей более старшего возраста и подростков следует помнить о перекруте яичника; воспалительных заболеваниях таза и беременности; психогенной боли.
Боль внизу живота у женщин
Сразу надо выделить циклическую и нециклическую боль в области органов таза.
Циклическая боль беспокоит 30–50% женщин репродуктивного возраста. У 10–15% она настолько существенна, что изменяет привычный ритм жизни. Циклическая боль может исходить из таза, но не всякая боль, связанная с менструальным циклом, обусловлена изменением тазовых органов. Это может быть боль, исходящая из других органов брюшной полости, психосоматическая или мышечно-скелетная.
Циклическая боль. Пременструальный синдром дебютирует ощущением тяжести, давления в тазу с иррадиацией в спину, эмоциональной лабильностью. Синдром возникает за 7–10 дней до менструации и благополучно исчезает с ее началом.
Срединная боль возникает в середине цикла при разрыве фолликула с раздражением брюшины излившейся внутрифолликулярной жидкостью и кровью. Боль самостоятельно исчезает.
Дисменорея — болезненные менструации — может быть первичной или вторичной.
Первичную дисменорею в тот или иной период жизни переживают практически все женщины. Первичная дисменорея всегда связана с овуляторным циклом. Боль судорожная или острая, иррадиирует в спину, в глубокие области таза, иногда сопровождается тошнотой и рвотой, разрешается в первые несколько дней менструального периода.
Боль — результат сокращения матки и ишемии, что, вероятно, провоцируется простагландинами, секретируемыми в эндометрии. Сопутствующими факторами являются пассаж тканей по каналу шейки матки, ригидная шейка, мальпозиция матки, недостаток физической нагрузки, боязнь месячных. Расстройства начинаются в пубертатный период и постепенно уменьшаются по мере взросления или после беременности.
Вторичная дисменорея характерна при эндометриозе, фибромиоме, эндометриальном полипе, стенозе шейки матки (после конизации, крио- или термокаутеризации). Боль возникает, когда матка пытается протолкнуть ткани по каналу шейки матки. Полип эндометрия или подслизистая фибромиома на ножке, выпадая из матки, вызывают боль. Воспалительные заболевания таза могут сопровождаться тупой болью внизу живота, усиливающейся во время месячных. Иногда выявить причину вообще не удается.
Нециклическая боль. Эндометриоз — достаточно частая причина боли в тазу и/или в животе, занимающих по одному из своих проявлений промежуточное положение между так называемой циклической и нециклической болью. Сущность страдания заключается в том, что функционирующая эндометриальная ткань оказывается вне полости матки.
Эндометриоз диагностируют у 10–15% женщин в возрасте 25–44 лет, но иногда и у подростков. Среди бесплодных женщин эндометриоз отмечен у 25–50%.
Эндометриоз обычно выявляют на перитонеальной или серозной поверхности органов брюшной полости: яичниках, туберо-сокральной связке. Реже на тонкой или толстой кишке, мочеточнике, мочевом пузыре, во влагалище, плевре, перикарде, операционных швах.
Клиническая симптоматика складывается из боли в области таза, объемного образования, нарушения менструального цикла, бесплодия. В ряде случаев выраженный эндометриоз оказывается бессимптомным, а минимальный проявляется сильной болью. Отмечается диспареуния, боль по средней линии живота перед и во время месячных, особенно если перед этим в течение нескольких лет цикл протекал безболезненно. Важный диагностический признак — дисменорея. Эндометриоз толстой кишки или мочевого пузыря может сопровождаться болью при дефекации, вздутием, ректальными кровотечениями в период месячных или болью над лобком и при мочеиспускании. Эндометриоидная ткань на яичниках способна образовать так называемую эндометриому (кистозное образование диаметром 2–3 см и более). Разрыв эндометриомы или кровотечение из нее провоцирует острую боль в животе.
Дополнительные признаки эндометриоза — фиксированная в ретроверсии матка, увеличенные яичники, заполненное бугристое уберо-сакральное пространство, эндометриозные узлы на слизистой оболочке вульвы, шейки матки, влагалища, на послеоперационных рубцах.
Диагноз «эндометриоз» может быть установлен как вероятный на основании клинических данных. Окончательный диагноз может быть установлен только при визуализации образования (эндоскопия) с биопсией. Причем в биоптате при микроскопии должны быть и стромальные, и железистые элементы. Другие диагностические методики (эхоГ, исследование кишечника с барием, экскреторная пиелография, КТ, ЯМР) применимы только для оценки распространенности процесса и его динамики.
Острой болью в тазу манифестирует внематочная беременность. Наряду с этим состоянию присущи нарушения менструального цикла, объемное образование в области яичника.
Объемные образования яичника (кисты) длительное время бессимптомны. Затем присоединяются ощущение давления, тяжести, тянущая боль. Перекрут кисты, кровоизлияние, разрыв проявляются приступом острой боли.
Острые воспалительные заболевания таза (сальпингит, эндометрит) характеризуются болью внизу живота, лихорадкой, лейкоцитозом, гнойными выделениями, болезненным ограничением подвижности шейки матки.
Злокачественные новообразования — нечастая причина боли внизу живота.
Внетазовые причины боли внизу живота. До 60% всех случаев тазовой боли обусловлены патологией нижних отделов кишечника. Это могут быть хронический запор, синдром раздраженной толстой кишки, колит, дивертикулит.
Наряду с этим внетазовыми причинами боли внизу живота могут быть болезни мочевыводящих органов, сколиоз, выраженный поясничный лордоз, разная длина ног, последствия травм и операций таза или крестца, остеопороз, остеоартрит/артроз, расхождение симфиза, миофасциальная боль в прямых мышцах живота, физическое или сексуальное насилие, соматизация психоэмоциональных расстройств.
Бессимптомные объемные образования в тазу. Бессимптомные образования в полости таза выявляют случайно при рутинных физикальном, УЗИ или рентгенологическом исследовании, выполненных по поводу иных проблем. И перед врачом тут же встает вопрос о неотложности и допустимой агрессивности диагностических и лечебных вмешательств.
Асимптомные массы в тазу можно классифицировать как физиологические и патологические.
К физиологическим образованиям можно отнести беременную матку, кисту желтого тела, расширенную слепую кишку. Большинство воспалительных образований сопровождается и другой симптоматикой, хотя при хронических инфекциях не стоит удивляться исключению.
Наиболее вероятные причины бессимптомных объемных образований в тазу представлены в табл. 25.11.
Таблица 25.11
Наиболее частые причины бессимптомных объемных образований в полости таза
Репродуктивная система
=> Нормальная в ретрофлексии => Беременность => Доброкачественная опухоль (лейомиома, миофиброма) => Злокачественная опухоль (лейомиосаркома) => Гематометра => Пиометра
=> Фолликулярная киста, киста желтого тела => Сальпингит, абсцесс* => Тератома, эндометриома => Злокачественные опухоли (аденокарцинома)
=> Пиосальпинкс, гидросальпинкс, сальпингинг => Абсцесс => Паратубулярная киста (замершая беременность) => Внематочная беременность* Желудочно-кишечный тракт => Каловые массы => Воспаление => Опухоль Мочевыводящая система => Дистопированная почка => Киста мочевого протока => Растянутый мочевой пузырь Прочие => Гематома => Абсцесс => Инородные тела => Опухоль |
*Обычно симптомные образования.
Диагностический поиск определяется анамнезом, сведениями о перенесенных заболеваниях, возрастом и клиническим осмотром. Так, в репродуктивном возрасте овариальные массы трактуются как патологические при их диаметре 5 см и больше. В то же время в постменопаузальный период пальпируемый яичник должен восприниматься как явная патология.
Аноректальные боль и зуд. Аноректальную боль обычно описывают как достаточно выраженную, жгучую, часто начинающуюся или усиливающуюся при перистальтике кишечника. У ряда пациентов стимуляция анального канала вызывает спазм анального сфинктера и увеличение выраженности боли. Поскольку нижний анальный канал ограничен от верхнего сквамозным эпителием и иннервируется соматическими нервами с болевыми рецепторами, он чувствительный к болевой стимуляции. Верхний анальный канал, ограниченный валиком (мембраной) слизистой оболочки на уровне верхушек складок Морганьи, иннервируется симпатическими нервными волокнами, которые не проводят болевые импульсы. Поэтому боль из этого отдела воспринимается как расширение, сжатие, колики.
95% случаев аноректальной боли обусловлено трещинами анального отверстия, геморроем или периректальными абсцессами. Аноректальная боль часто беспокоит пациентов с иммунодефицитными состояниями. У 1/3 из них анальные трещины, фистулы, проктит, абсцессы, кондиломы.
Анальная трещина — самая частая причина аноректальной боли, представляет собой трещину слизистой оболочки, которая может трансформироваться в язву. Чаще всего располагается в середине задней полуокружности анального отверстия, так как именно здесь есть мышечные волокна, сопротивляющиеся высокому давлению при пассаже каловых масс и делающих стенку кишки ригидной. Только 10% всех анальных трещин, практически только у женщин, располагаются по передней полуокружности. Самые частые причины трещин — пассаж твердых каловых масс, воспаление анальных крипт, изъязвление тромбированных геморроидальных узлов. Боль вызывает спазм сфинктера, дальнейшую боль и запор. То есть спазм способствует перситенции трещины. Хронические трещины проникают до уровня внутреннего сфинктера, текут волнообразно. Анальные трещины могут быть первым признаком неспецифических воспалительных заболеваний толстой кишки, а также сопутствуют проктиту и диарее.
Геморрой — варикозное расширение вен геморроидального сплетения и отмечается в области зубчатой линии (l. dentata). Геморрой называется внутренним, если он располагается над указанной линией и узлы покрыты слизистой оболочкой. Наружный геморрой — ниже линии, узлы прикрыты плоским эпителием. Оба вида варикозно расширенных вен сообщаются между собой. Геморрой выявляют очень часто. Предрасполагающими факторами являются наследственность, возраст (у 70% людей в возрасте старше 50 лет есть геморрой), запоры, беременность, длительное вертикальное положение, опухоль брюшной полости и таза, портальная гипертензия. Наружный геморрой чаще проявляется неинтенсивной тупой болью, жжением, дискомфортом. При тромбозе варикозного узла может развиться острая боль. Внутренний геморрой менее болезненный. Острая боль возникает при ущемлении узла анальным сфинктером.
Аноректальные абсцессы проявляются сильной болью и всеми признаками гнойного воспаления. Но если абсцесс небольшой или расположен в глубине тканей, местная гиперемия и отек могут быть невыражены. Инфекция обычно проникает в одну из перианальных желез, протоки которых открываются в анальные крипты. Далее инфекция через межсфинктерное пространство отсевается в рыхлую параректальную клетчатку. В зависимости от локализации абсцесса выделяют следующие варианты:
- Перианальный абсцесс. 80% всех случаев аноректальных абсцессов. Местная симптоматика выражена. Перианальные ткани плотные, болезненные.
- Исхиоректальный абсцесс. 15% всех аноректальных абсцессов. Располагается в тканях ягодицы латеральнее анального отверстия. Местная симптоматика обычно выражена.
- Межсфинктерный или подслизистый абсцесс. Возникает редко. Изменений на коже нет. Ректальное исследование позволяет выявить максимальную болезненность и напряжение тканей.
- Супралеваторный абсцесс располагается над levator ani фактически в полость таза. Развивается очень редко.
Хотя большинство анальных абсцессов — результат инфекции из анальных желез, причинами могут быть трещины, инфицированные гематомы или тромбированные варикозные узлы, манипуляции, в том числе и инструментальные. У 75% больных с перианальными абсцессами они рецидивируют или формируются фистулы.
Прокталгия (см. выше).
Проктит — общее названия воспаления в области ампулы прямой кишки. Основные симптомы — тенезмы, слизь и выделение крови. ДД проводят с неспецифическим язвенным колитом, болезнью Крона, лучевым проктитом, инфекцией.
Анальный папиллит — воспаление анальных ворсинок, представляющих собой мелкие кусочки ткани около зубчатой линии. Ворсинки воспаляются и болят, если они выпадают в канал и ущемляются.
Анальный зуд, как и любой зуд вообще, не клинический диагноз, а относительно частый симптом. Кожа перианальной области чувствительна к раздражениям. Зуд усиливается ночью при согревании и стихании внешних дневных стимулов. Большинство пациентов мужчины (4:1). 85% всех случаев анального зуда — результат местных проблем и желания «хорошо очистить», особенно с применением грубых туалетных принадлежностей, плохие гигиенические навыки, плотная тесная одежда, повышенная потливость. Повышенной чувствительности кожи способствует употребление в пищу томатов, цитрусовых, жгучего перца, шоколада, кофе, алкоголя, орехов, пряностей, молока.
Причинами анального зуда могут быть:
- Местная аноректальная патология. Геморрой, анальные трещины и фистулы, полипы, пролапс слизистой оболочки прямой кишки, опухоль, выделения из влагалища, недержание мочи или кала;
- Дерматологические заболевания. Псориаз, контактный дерматит, кондиломы, сифилис, кандидиаз;
- Аллергические реакции (спреи, мыло, дезодоранты, туалетные принадлежности);
- Паразитозы (острицы, аскариды);
- Лекарственные препараты (средства для местного применения, хинидин, колхицин, минеральные масла);
- Системные заболевания (обструктивная желтуха, сахарный диабет, лимфома, лейкозы);
- Психоэмоциональные расстройства;
- Идиопатический анальный зуд.
Остро возникший анальный зуд проявляется перианальной гиперемией, возможно петехиями, складчатостью кожи, хронический лихенификацией.
При обследовании пациента с перианальным зудом в целях ДД и определения тактики ведения прежде всего исключают наиболее частые причины, после чего прибегают к дополнительным исследованиям (схема 25.1).
Боль в животе у пациентов с нарушением иммунитета
Количество лиц с иммунодефицитными состояниями значительно увеличилось. Это объясняется существенным увеличением жизни детей с первичными синдромами иммунодефицита, буквально пандемией СПИДа, лавинообразным увеличением количества трансплантаций с последующим подавлением аутоиммунных реакций отторжения и реакции «трансплантат против хозяина», широким применением химиотерапии в лечении онкологических больных.
Важно как можно раньше идентифицировать пациента с иммуносупрессией. У большинства из них степень угнетения иммунитета сравнительно невелика. Но при выраженной иммуносупрессии появляются необычные проблемы, основная масса которых обусловлена оппортунистической инфекцией. Своеобразными маркерами иммунодефицитных состояний являются злокачественные опухоли1, предшествующие трансплантации2, частые внутривенные вливания и другие факторы риска СПИДа3, аутоиммунные заболевания или воспалительные заболевания толстой кишки. Наряду с этим следует учитывать прием кортикостероидов, ионизирующее облучение, специфические анти-ВИЧ-препараты (дидеоксиинозин, азидотимидин), наличие в анамнезе или текущей инфекции оппортунистических агентов (Mycobacterium, Pneumocystis carini, Legionella). В противоположность пациентам с интактной иммунной системой, имеющих массу симптомов (анализируемых в этом издании), иммунокомпроментированные пациенты не способны «развернуть» классическую клиническую картину. Им присущи стертые неспецифичные признаки: общее недомогание, быстрое прогрессирование локального процесса в системный, уменьшение массы тела, анорексия, плохо локализованные абдоминальные знаки, необъяснимая диарея, гипотермия, дезориентация. Многие состояния, требующие вначале только терапевтических вмешательств (например цитомегаловирусный колит), позднее могут потребовать хирургического лечения (цитомегаловирус (ЦМВ)-обусловленная перфорация толстой кишки). Нельзя ждать максимального развития всех симптомов. При активной диагностической и лечебной тактике прогноз для иммунокомпроментированного пациента, если он переживает острое состояние, неплохой.
Наиболее вероятные состояния, свойственные пациентам с иммунодефицитными состояниями
Туберкулез. У пациентов с иммунодефицитными состояниями высок риск реактивации латентной инфекции или наслоения новой. При иммунодефицитах типичен экстрапульмональный туберкулез. Туберкулез кишечника развивается как результат заглатывания инфицированной мокроты или молока, как непосредственное распространение на брюшину из пораженных органов или как гематогенный отсев. Наиболее вероятная локализация — терминальный отдел подвздошной кишкц и илеоцекальная область. У 75–85% больных одновременно выявляют легочный текущий туберкулез или легочный туберкулез в анамнезе. Кожные туберкулиновые пробы могут быть негативными. Туберкулез кишечника может манифестировать как обструкция тонкой кишки из-за гипертрофических и отечных процессов, перфорация, спаечная болезнь и перитонит. Симптоматика неспецифична и состоит из лихорадки, уменьшения массы тела, колита, колик в правом нижнем квадранте живота, где может пальпироваться и тутоэластичное образование, частичной обструкции. Проба на скрытую кровь в кале часто положительна, но массивные кровотечения нехарактерны. Периферическая аденопатия нетипична. При радиологических исследованиях выявляют обструкцию тонкой кишки, кальцинаты в печени или селезенке и в мезентериальных ЛУ.
При туберкулезном перитоните перитонеальная поверхность покрыта бугорками 1–2 мм в диаметре. Боль в животе умеренная, напряжение мышц невыражено. В перитонеальной жидкости белка более 2,5 г/100 мл, лимфоцитов >50% всех клеток. Микробиологические выявления очень редки. Спонтанный перитонит могут вызвать и другие оппортунистические микроорганизмы (Mycobacterium avium intracellulare, Cryptococcus neoformans).
Нейтропенический энтероколит (тифлит, или илеоцекальный синдром). Достаточно известное осложнение химиотерапии лейкозов, описано также при апластических анемиях и циклической нейтропении. Патологические изменения обычно ограничиваются илеоцекальной областью, представлены участками изъязвления и некроза слизистой оболочки с бактериальной или грибковой инвазией. Ранние клинические проявления — высокая лихорадка, тошнота, рвота, боль в животе, кровянистый понос. При рентгенологическом исследовании в правом нижнем квадранте живота мало газа, кишечник заполнен жидкостью и растянут.
Поскольку большинство пациентов с нейтропеническим колитом достаточно молоды и получали много антибиотиков, следует исключать псевдомембранозный колит (культура и антиген Clostridium difficile) и аппендицит.
Реакция «трансплантат против хозяина» развивается, когда хозяин не может отторгнуть трансплантат, а переданные с трансплантатом Т-клетки воспринимают хозяина (реципиента) как нечто чужеродное и запускают реакцию отторжения. Отмечают у 10–90% больных после трансплантации костного мозга, зависит от гистосовместимости, количества Т-клеток в трансплантате, возраста пациента и режимов профилактики. Реже реакцию «трансплантат против хозяина» выявляют после пересадки солидных органов и также по количеству лимфоидных клеток в трансплантате. Органами-мишенями являются прежде всего иммунная система, кожа, печень, тонкая кишка. Т-клетки из трансплантата атакуют и иммунную систему хозяина, что в сочетании с ранее отмеченными расстройствами и с применением иммуносупрессантов при реакции «трансплантат против хозяина» усугубляет иммунодефицит и еще шире распахивает двери перед оппортунистической инфекцией.
Важность правильной диагностики этого состояния определяется тем, что хирургических вмешательств не требуется, за исключением случаев осложнений (перфорация). Болезнь манифестирует в острой или хронической форме. Острая форма развивается в ближайшие 2 мес после пересадки. Выявляют лихорадку, зуд, макулопапулезную сыпь вначале на ладонях и подошвах, распространяющаяся на все тело с формированием эритродермии. Печеночные и кишечные симптомы появляются позже. Это боль в животе, анорексия, тошнота, паралитический илеус, гипербилирубинемия, повышение активности трансфераз и щелочной фосфатазы. Хроническая форма развивается через 2 мес после трансплантации de novo и как продолжение острой формы. Доминируют дерматит, холестатическая желтуха, иммунодефицит, мукозит/эзофагит и синдром Шегрена (в том числе дисфагия).
Цитомегаловирус — очень частый патогенный агент у пациентов с иммунодефицитом. 70% взрослого населения инфицированы вирусом, но заболевание развивается только при дефиците иммунитета. Оно манифестирует лихорадкой, общим недомоганием, миалгией, лейкопенией, ретинитом, пневмонитом, гепатитом, бескаменным холециститом. Цитомегаловирусная инфекция в эндотемии капилляров слизистой оболочки кишечника ведет к диффузным ишемическим изъязвлениям, преимущественно в терминальном отделе подвздошной кишки и в толстой кишке. Появляется диарея, возможны кровотечения из нижних отделов кишечника и перфорация. Эндоскопически выявляют бесчисленные хорошо очерченные язвы с фибринозным налетом, что симулирует псевдомембранозный колит.
Саркома Капоши — мультифокальное злокачественное новообразование. Первоначально описано у евреев пожилого возраста, выходцев из Средиземноморья и эндемично у жителей Центральной Африки. Но эпидемия СПИДа вызвала и рост заболеваемости саркомой Капоши. Кроме того, новообразование часто диагностируют у реципиентов почечных трансплантатов и получающих кортикостероиды по поводу аутоиммунных заболеваний. Так, 1/3 всех пациентов со СПИДом развивается саркома Капоши, а после трансплантации почек риск ее появления на 400–500% выше, чем в популяции. Кожные очаги выглядят как мелкие эритематозные пятна или крупные фиолетовые пигментные узлы. Типичное расположение — периорбитально, нос, наружное ухо, гениталии, ноги. Кишечная локализация развивается у 50% больных СПИДом и кожной формой саркомы Капоши. В ряде случаев поражение кишечника опережает появление кожных очагов. Поражается любой отдел пищеварительного тракта от полости рта до ануса, очень часто селезенка, печень, поджелудочная железа, ЛУ. Кишечные узлы эндоскопически выглядят как синюшно-фиолетовые макулы или узлы с пупковидным втяжением, располагаются преимущественно подслизисто, поэтому требуется многократная биопсия со всех сторон узла. Кровотечения из места биопсии редки. Симптоматика кишечной формы саркомы Капоши очень скудная. Могут быть массивное кровотечение, перфорация, непроходимость, диарея. Интерферон альфа, применяемый в лечении пациентов с саркомой Капоши, сам способен вызвать тошноту, диарею, повышение активности печеночных ферментов, лихорадку, миалгию, цитопению, что тоже необходимо дифференцировать от манифестации оппортунистической инфекции.
Лимфомы. Частота их развития резко повышается у иммунокомпроментированных пациентов. Вероятность лимфомы тем выше, чем тяжелее иммуносупрессия. Частота лимфом составляет 1% после трансплантации почки, 2% — сердца, 3% — печени, 5% — комплекса сердце — легкие и 46% — при СПИДе. В противоположность общей популяции лимфомы при иммунодефицитах представлены В-клеточной неходжкинской лимфомой, несвязаны с ЛУ, появляются прежде всего в ЦНС, реже в желудочно-кишечном тракте, еще реже в костном мозгу, реже всего в печени. Вероятный этиологический фактор — вирус Эпштейна — Барр, запускающий поликлональную В-клеточную пролиферацию у хозяина с дефектом клеточного иммунитета с прогрессией к моноклональности.
У реципиентов, получающих интенсивную индукционную терапию антилимфоцитарными препаратами, лимфома может развиться через несколько месяцев после трансплантации. При менее интенсивных режимах иммуносупрессии лимфома может появиться через год. Поражается любой сегмент желудочно-кишечного тракта, но чаще дистальный отдел подвздошной кишки. Первыми проявлениями могут быть пальпируемое образование, обструкция, перфорация, кровотечение. Поскольку лимфомы очень чувствительны к радио- и химиотерапии, перфорация и кровотечение могут развиться в процессе лечения. Общая симптоматика лимфом (уменьшение массы тела, лихорадка, ночная потливость) соответствуют признакам интеркурентной оппортунистической инфекции, что требует углубленной ДД. Этот процесс должен включать обязательную гистологическую верификацию патологического очага, так как грибы, микобактерии и другая микрофлора могут проявиться поражением печени, объемными образованиями, дефектами наполнения кишечника и т. д. Часто приходится прибегать к эндоскопической биопсии или тонкоигольной биопсии под контролем КТ. Если диагноз установлен, распространенность заболевания определяется сканированием с галлием, КТ или ЯМР, люмбальной и костномозговой пункциями.
Органные топические изменения
Пищевод. Иммунокомпроментированные пациенты предрасположены к развитию оппортунистической инфекции пищевода. Наиболее частыми возбудителями являются Candida albicans, реже вирус Herpes simplex, Torulopsis glabrata, Mycobacterium tuberculosis, Cryptosporidium. Повреждающими факторами могут стать лекарственные препараты. Мукозит свойственен хронической форме реакции «трансплантат против хозяина». Дисфагия может быть также за счет сдавления пищевода саркомой Капоши или лимфомой. Сочетание дисфагии, одинофагии, боли за грудиной требует тщательного диагностического поиска, поскольку внешние проявления эзофагитов различной этиологии схожи, а лечение должно быть индивидуальным. Если при осмотре ротоглотки выявляют типичные грибковые наложения, а при микроскопии бластоспоры и мицелий, пищеводная симптоматика может быть расценена как грибковый эзофагит с соответствующим лечением без дальнейших исследований (рис. 25.6). Если эффект от лечения недостаточен, нет динамики орофарингеального кандидоза, необходимо провести эндоскопию с биопсией пораженных участков пищевода. Рентгенологическое исследование с сульфатом бария бесполезно.
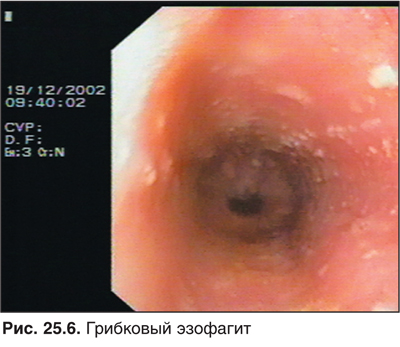
Желудок.. Поражение желудка и двенадцатиперстной кишки у пациентов с иммунодефицитом часто проявляются геморрагиями, перфорацией или обструкцией. Причинами являются лейкемические инфильтраты, саркома Капоши, грибы, антиметаболиты (метотексат, азатиоприн), нарушения свертывания крови.
Поджелудочная железа. Острый панкреатит у иммунокомпроментированных пациентов достаточно редок, но сопровождается высокой летальностью. Предрасполагающими факторами являются оппортунистическая инфекция (ЦМВ, Cryptococcus, Toxoplasma gondii), терапия стероидами и цитостатиками в высоких дозах, антиретровирусными препаратами, а также гиперкальциемия и гиперлипидемия после пересадки почек. У пациентов, находящихся на гемодиализе, амилаза выводится с фильтрующей жидкостью и ее уровень в крови никогда не бывает высоким.
Желчевыводящая система. Признаками холецистита, как и в общей популяции, у пациентов с иммунодефицитом являются лихорадка, боль в правом верхнем квадранте живота, лейкоцитоз, биохимические признаки холестаза. Холецистит обычно бескаменный, чаще отмечают у мужчин пожилого возраста в критическом состоянии, длительно находящихся на парентеральном питании. У пациентов молодого возраста со СПИДом основное этиологическое значение имеют ЦМВ, Cryptosporidium и Microsporidium. Первым признаком бескаменного холецистита при оппортунистической инфекции может быть хроническая диарея. Как холецистит или холангит может дебютировать сдавление желчевыводящих путей увеличенными ЛУ (туберкулез, лимфома) или непосредственная инфекция опухолью (саркома Капоши).
Печень и селезенка. Патология печени проявляется лихорадкой, болью в правом верхнем квадранте живота, гепатоспленомегалией, нарушением функций печени, желтухой. В качестве причин известны гепатиты В, С, ЦМВ, микобактерии, Cryptococcus neoformans, Histoplasma capsulatum, Microsporium, Toxoplasma gondii, Listeria monocytogenes. Абсцессы печени у иммунокомпроментированных пациентов чаще вызывают Candida, реже Aspergillus и амебы.
Пациентам с болью в правом верхнем квадранте живота при измененных функциональных пробах печени проводят эхоГ. При отсутствии очаговых изменений показана биопсия печени.
Печеночная веноокклюзивная болезнь может развиться в первые несколько недель после трансплантации костного мозга с симптомов асцита, желтухи, гепатоспленомегалии, боли в верхнем правом квадранте живота. Схожая картина может быть и при печеночных вариантах острой реакции «трансплантат против хозяина». Но в последнем варианте боль в правом подреберье редкая.
Известно поражение печени при саркоме Капоши и лимфоме. Но поражение обычно протекает бессимптомно.
Спленомегалия, проявляющаяся болью в верхнем левом квадранте живота или признаками сепсиса, может быть вторичной по отношению к лимфоме, лейкозу, саркоме Капоши или абсцессу (Candida, микобактерии).
Тонкая кишка у пациентов с иммунодефицитом часто поражается и оппортунистической инфекцией, и злокачественными новообразованиями. Частота поражения нарастает от трейтцевой связки к терминальному отделу подвздошной кишки. Клинически возможны диарея, кровотечения, перфорации, обструкции, часто, но не обязательно, сочетающиеся с лихорадкой, лейкоцитозом, болью в животе. При СПИДе наиболее вероятными возбудителями, поражающими тощую и подвздошную кишку, являются Cryptosporidium, Isospora belli, микобактерии, реже ЦМВ. Возможна миграция Cl. difficile и Entamoeba hystoliticum. Сам по себе вирус СПИДа может вызывать хроническую диарею и мальабсорцию (СПИД-энтеропатия). Наряду с этим следует учитывать побочное действие антиретровирусных препаратов.
Обследование пациентов с иммунодефицитом, страдающих диареей, должно включать исследование кала на паразитов и их яйца, культуральные исследования для выявления Shigella, Salmonella, Campylobacter, Cl. difficile. Аспират содержимого двенадцатиперстной кишки на Giardia lamblia. Эндоскопию верхних отделов желудочно-кишечного тракта с биопсией для идентификации ЦМВ и микобактерий. В кале достаточно часто выявляют кандиды, но это не имеет никакого диагностического значения, пока не будет доказана грибковая инвазия по данным биопсии слизистой оболочки.
По аналогии с поражением желудка, кровотечение из тонкой кишки, ее обструкция или перфорация могут быть при саркоме Капоши или лимфоме.
Для решения вопроса могут понадобиться эндоскопия с биопсией, радиологические исследования, лапаротомия с биопсией увеличенных лимфоузлов или удаленного участка кишки.
Толстая кишка, точно так же, как и весь кишечник, часто поражается у иммунокомпроментированных пациентов. Причины (инфекция, опухоли) и проявления (кровотечения, обструкция и псевдообструкция, дивертикулит, аппендицит, диарея) общие. Перфорация толстой кишки чаще всего происходит в области сигмовидной кишки и вторична по отношению к дивертикулиту. Последний отмечают прежде всего у реципиентов почек. Кровотечение из нижних отделов кишечника у реципиентов трансплантатов развивается обычно в первые несколько месяцев после пересадки, когда с целью предупреждения отторжения особенно интенсивно проводят иммуносупрессию и на этом фоне активизируется оппортунистическая инфекция с появлением симптомов язвенного колита. Наряду с этим следует помнить об ишемическом колите, псевдомембранозном колите, экзацербации воспалительных заболеваний толстой кишки, амебиаза и шигеллеза. Обструкцию толстой кишки диагностируют нечасто. Причинами могут быть аденокарцинома, дивертикулит, вольвулус, саркома Капоши, каловый завал. Для последнего типичны анамнестические сведения о хроническом запоре, оперативных вмешательствах, уремия, диабет, применение анальгетиков, обусловливающих запор. Каловая обструкция прежде всего случается в восходящей толстой кишке. Если илеоцекальная заслонка оказывается несостоятельной, то растягивается и прилежащий отдел тонкой кишки. Механическую обструкцию толстой кишки надо отличать от псевдообструкции (синдром Огилви). Псевдообструкцию отмечают у тяжелобольных лежачих пациентов с электролитными нарушениями, вдобавок получающих анальгетики. Колоноскопия всей кишки может быть и диагностической, и лечебной процедурой. Наличие водянистой диареи свидетельствует против механической обструкции. Кровянистая диарея более характерна для токсического мегаколона.
Острый аппендицит у пациентов с иммуносупрессией диагностируют редко, поскольку подслизистая лимфоидная ткань, вызывающая обструкцию отростка при инфицировании, атрофирована.
В заключение следует сказать, что у иммунокомпроментированных пациентов возможно сосуществование широкого спектра оппортунистической инфекции (рис. 25.7), побочного эффекта препаратов, реакций взаимодействия реципиента и трансплантата и новообразований, что необходимо учитывать при ДЦ боли в животе.
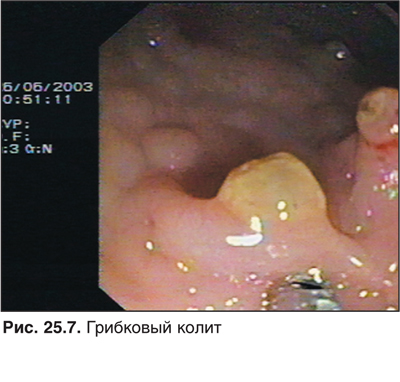
1Химиотерапия с числом нейтрофильных гранулоцитов <1000/м3.
2Инъекции или недавние вливания антилимфоцитарных антител или высокие дозы кортикостероидов.
3CD4+ <200/mm3.