Дисфагия — затруднение проглатывания пищи, которое клинически характеризуется неспособностью проглотить пищевой комок или наличием неприятных ощущений при прохождении пищи.
Пищевод — сложно функционирующая анатомофункциональная структура, выстланная изнутри неороговевающим плоским эпителием. Подслизистый слой богат лимфатическими сплетениями, что приводит к быстрому метастазированию рака при его возникновении в пищеводе. Лимфатические сплетения расположены в рыхлой соединительной ткани, которая не может быть серьезным барьером при эзофагите, в результате чего воспаление сравнительно легко распространяется на средостение. Верхняя треть мышечной стенки содержит поперечно-полосатые мышечные волокна. Дистальные отделы пищевода построены с включением гладких мышц. Начальный акт глотания происходит произвольно. Моторика глотки, верхнего сфинктера и верхней трети пищевода регулируется V, VII, IX, X, XI и XII парами черепно-мозговых нервов. Дальнейшая перистальтика пищевода осуществляется за счет интрамуральных ганглиев, реагирующих на изменение объема и давления. Блуждающий нерв ответственен только за работу верхней трети пищевода, его поперечно-полосатой мышцы. Если нерв повреждается ниже этого сегмента, то перистальтика не нарушается.
Близ впадения пищевода в желудок гладкие мышцы пищевода утолщаются с образованием так называемого нижнего пищеводного сфинктера (кольцо Шацкого).
Вся эта сложно скоординированная система необходима для беспрепятственного прохождения пищи из полости рта в желудок и предотвращения рефлюкса.
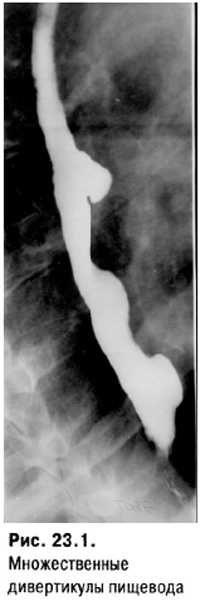
Диагноз «заболевание пищевода» необходимо прежде всего основывать на тщательном сборе и анализе всех жалоб и симптомов. Физикальные данные всегда очень скупы. Удается определить выбухание дивертикулы пищевода ключичные ЛУ при метастазах.
Очень надежно и просто клинически диагностируют нарушения двигательной активности пищевода. Просят пациента сделать глоток воды или пищи, фиксируя время от момента глотка до шума плеска в желудке (поставить фонендоскоп в эпигастральной области). В норме это время в зависимости от возраста колеблется от 5 до 10 с, но никогда не превышает 12 с.
Причинами нарушения глотания и прохождения пищи по пищеводу могут быть:
- Боль в области глоточного кольца. Возникает при глотательных движениях. Такая боль не зависит от вида пищи. Чаще обусловлена местным воспалением (ангина, локальные травмы грубой пищей или инородным телом).
- «Поперхивания» (орофарингеальная дисфагия) — затруднения прохождения пищи (особенно и первоначально исключительно твердой) в глотке, нередко ее забрасывание в носоглотку, вытекание из носа. Сопровождается кашлем, аспирацией. Возникает при неврологических заболеваниях (бульбарный синдром) и поражениях мышц (дерматомиозит, миастения, полиомиелит, амилоидоз).
- Одинофагия — боль при прохождении пищи по пищеводу. Четко локализуется пациентом и может быть очень мучительной. Симптом сопровождает течение вирусных, грибковых, бактериальных, химических и других эзофагитов, ожогов слизистой оболочки, язв пищевода, травм. Одинофагия может быть как самостоятельным симптомом, так и сочетаться с дисфагией.
- Эзофагеальная дисфагия — затруднение прохождения плотной и/или жидкой пищи по пищеводу. Часто комбинируется с отрыжкой, рвотой, аспирацией. Выявляют при стриктурах, врожденных мембранах, опухолях, рубцах.
У истеричных субъектов часты жалобы на так называемый ком в горле (globus hystericus). При этом ощущение комка, инородного тела беспокоит вне всякой связи с приемом или характером пищи. Эмоции, конфликтные ситуации усугубляют субъективное ощущение. В реальности даже твердая пища проходит свободно. Общее состояние пациентов является решающим в трактовке жалоб.
Эзофагеальная дисфагия проявляется непостоянными или прогрессирующими нарушениями пассажа пищи, болью, регургитацией. Последняя может привести к пневмонии, ателектазам, что иногда доминирует в клинической картине. ДД путь при дисфагиях представлен на схеме 23.1.

Эзофагеальная дисфагия может быть при мега- эзофагусе. Выявляют при синдроме Рилея — Дея (а/p, типичен для евреев-ашкенази. Обусловлен патологией цереброспинальной и вегетативной нервной систем в результате снижения активности фактора роста нервов. Ожидаемая продолжительность жизни снижена), миотонической дистрофии Куршмана — Штайнерта (последняя нередко сочетается с дилатацией желудка).
Заболевания слизистой оболочки пищевода проявляются резко развившейся одинофагией. Наряду с отеком и гиперемией слизистой оболочки возможны изъязвления. Возникает после проглатывания инородных тел, употребления раздражающих жидкостей, вяленой костистой рыбы, жирной и горячей пищи, медленно стекающей по стенкам пищевода, особенно при наличии местных национально-этнических особенностей ее приема в положении лежа, что резко повышает экспозицию повреждения.
Такой же эффект вызывает применение тетрациклина, антихолинэргических средств, особенно без достаточного приема жидкости, перед сном. У пациентов с иммуносупрессией развиваются грибковые, герпетические и другие вирусные эзофагиты.
Нейромышечные нарушения протекают в виде ахалазии и эзофагоспазмов.
Ахалазия пищевода развивается при снижении его сократимости при сохраненном тонусе кардиального сфинктера. Может развиться в любом возрасте, но чаще в 20–40 лет. В аперистальтических отделах при гистологическом исследовании выявляют полное исчезновение интрамуральных ганглиев. Известна как идиопатическая ахалазия, так и вторичная, как осложнение болезни Чагаса (трипаносомоз) и при склеродермии.
Идиопатическая ахалазия (мегаэзофагус) начинается исподволь, полная клиническая картина развивается за месяцы–годы. Основной ее признак — дисфагия при приеме как твердой, так и жидкой пищи. Присоединяются ночной кашель (регургитация), боль за грудиной, умеренное уменьшение массы тела. (Если уменьшение массы тела существенное, особенно улиц пожилого возраста, ахалазия сформировалась быстро, необходимо безотлагательно исключить рак пищеводно-желудочного перехода). Ахалазия ведет к расширению пищевода. В вертикальном положении тела пища попадает в желудок за счет собственного веса, в положении лежа рентгенологически выявляется задержка пищи в пищеводе. Пищевод выглядит растянутым, не перистальтирует, контурирование стенок контрастным веществом и наличие в просвете газа создает феномен воздушного столба.
Болевые приступы при идиопатическом диффузном спазме пищевода могут возникать вне приема пищи, иногда в ночное время. Но провоцирующими факторами чаще являются твердая, очень холодная или горячая пища, стрессы, физические упражнения. Загрудинная боль напоминает стенокардию и вызывают большие сложности ДД. Причина не известна, ауэрбаховские ганглии при этом состоянии сохранены. Диагноз устанавливают рентгенокимографически. Изображение пищевода за счет псевдодивертикулов напоминает штопор или чурчхелу. Хороший терапевтический эффект оказывают нитроглицерин и антагонисты ионов кальция. В ряде случаев идиопатический диффузный спазм пищевода через несколько лет переходит в ахалазию.
Механические нарушения прохождения пищи по пищеводу развиваются прежде всего при его опухолях. Более того, каждая прогрессирующая дисфагия должна служить поводом для неотложного исключения рака пищевода. 95% всех случаев рака пищевода приходится на плоскоклеточный рак. Предрасполагающими факторами являются алкоголь, курение, синдром Пламмера — Винсона, ахалазия. Аденокарциному диагностируют редко. Для рака пищевода типичны избыточная саливация, жалобы на затруднение прохождения твердой пищи с четко ощущаемым уровнем препятствия, ощущение сдавления, стеснения за грудиной. Значительно позднее присоединяются синдром Горнера (в результате раздражения симпатического ствола), афония и осиплость голоса (поражение возвратного нерва), затруднение дыхания (сдавление трахеи). Наиболее информативным методом является эзофагоскопия. Рентгенологические признаки (ригидность стенки пищевода, дефект заполнения, язвенная ниша) выявляют позднее. Из доброкачественных опухолей пищевода чаще развивается лейомиома. Симптомы при этом новообразовании нарастают медленнее, общее состояние пациента не ухудшается, при эндоскопии видно выбухание слизистой оболочки без ее изъязвления. Рентгенологически регистрируют четко очерченное округлое утолщение стенки.
Ложное (неопухолевое, не поствоспалительное, нерубцовое) сужение пищевода за счет гипертрофии гладких мышц в нижней трети и вторичным расширением пищевода выше участка гипертрофии и/или лейомиоматоза его стенки заставляет думать об одонтомо (как вариант гамартом)-дисфагическом синдроме. Передается а/д? Пенетрантность и вариабельность не известны. Может сочетаться со стенозом аорты, цилиндрическими бронхоэктазами.
Ценкеровский дивертикул развивается только у лиц пожилого возраста и относительно просто диагностируется рентгенологически. Его пульсация служит ДД-отличием от тракционных дивертикулов. Причиной его развития служит дисфункция перстневидно-глоточной мышцы. Возможны повторные аспирации содержимого дивертикула, особенно в положении лежа, ночью, с развитием хронического поражения легких.
Кольцо Шацкого в виде циркулярного фиброзного сужения в нижней части пищевода шириной в несколько миллиметров и мембраны в виде эксцентрично расположенных тонких перепонок чаще в верхней трети пищевода обусловливает непостоянную дисфагию при употреблении твердой пищи. Наряду с врожденным происхождением обсуждается роль железодефицитных состояний (синдром Пламмера — Винсона, или синдром Паттерсона — Брауна — Келли). Сужение пищевода может быть у людей, матери которых в период беременности принимали блокаторы β-адренорецепторов в комплексном лечении при АГ, талидомид. Сужение пищевода в небольшой доле случаев обусловлено VATER-синдромом (58% больных умирают в детском возрасте). Синдром проявляется аномалиями позвонков и дисплазией ребер, стенозом пищевода, гидронефрозом, подковообразной почкой, полидактилией, синдактилией, аномалиями уха, низким ростом, аномалиями гениталий. Интеллект не страдает. Кариотип нормален. Возникает спорадически. Редкие семейные описания позволяют обсуждать а/p и а/д типы наследования.
Врожденная атрезия пищевода по понятным причинам известна только в практике неонатологов и в настоящем издании не обсуждаются.
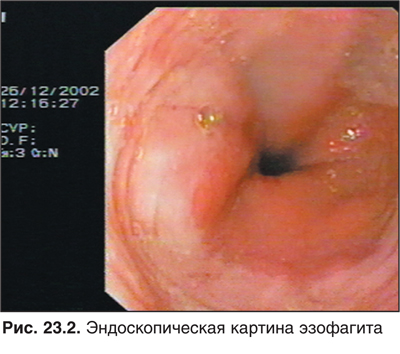
Поствоспалительный (пептический) стеноз является типичным осложнением длительно существующего рефлюкс-эзофагита (рис. 23.2). Характеризуется изжогой, кислой отрыжкой, рецидивирующей болью ретростернальной и эпигастральной локализации. Почти всегда сочетается с грыжей пищеводного отверстия диафрагмы. Оптимальным методом диагностики рефлюкс-эзофагита является 24-часовая pH-метрия в пищеводе. Ее проведение (наряду с вышеуказанными жалобами и состояниями) показано также при бронхиальной астме, апноэ, загрудинной боли. Для pH-метрии соответствующий зонд фиксируется на 87% расстояния от пищевода до нижнего пищеводного сфинктера.
Методика расчета: (рост⋅0,252+5 см)⋅0,87.
В протоколе pH-метрии необходимо отмечать положение тела, прием пиши, жидкости, возникновение тошноты и т. д. При длительности рефлюксов более 10% всего периода pH-метрии можно диагностировать рефлюкс-эзофагит.
В нижних отделах пищевода за счет постоянного ожога соляной кислотой и агрессивного воздействия пепсина формируются язвы, цилиндрическая метаплазия эпителия (эпителий Баррета, барретовский эзофагит с возможной метаплазией в аденокарциному), формируются стриктуры с достаточно частым (до 10%) перерождением в рак.
Каждый случай язвы пищевода требует тщательного исключения портальной гипертензии.
Более редкими причинами стеноза пищевода являются ранения инородными телами, ожоги агрессивными жидкостями, длительное нахождение желудочного зонда, буллезный эпидермолиз.
Механическое затруднение прохождения пиши по пищеводу за счет объемных процессов средостения возникает редко. Это могут быть атипичное расположение дуги аорты или ее аневризма, опухоли и зоб, особенно при ретростернальном расположении.
У детей описана дисфагия при сдавлении пищевода аберрантной правой подключичной артерией, отходящей от левой стороны дуги аорты. Если этот вариант дисфагии проявляется значительно позже, то основное значение имеет атеросклероз аномального сосуда. Рентгенологически выявляют сдавление пищевода на уровне грудного позвонка ТIII. Для окончательной верификации диагноза необходимо проведение артериографии.
Ряд лекарственных препаратов, в том числе гормонов, способны изменять тонус кардиального сфинктера пищевода, обусловливая развитие рефлюкса или возникновение неприятных ощущений за грудиной (табл. 23.1).
Таблица 23.1
Влияние некоторых лекарственных препаратов и гормонов на тонус кардиального сфинктера пищевода
| Препарат | Тонус ↑ | Тонус ↓ |
| Гастрин | + | |
| Мотилин | + | |
| Секретин | + | |
| Холецистокинин | + | |
| Глюкагон | + | |
| Прогестерон (пероральные контрацептивы) | +++ | |
| Метахолин | +++ | |
| Норэпинефрин | + | |
| Эпинефрин | + | |
| Никотин (курильщики) | +++ | |
| Серотонин | + | |
| Нитраты и нитриты | +++ | |
| Допамин | + | |
| Блокаторы кальциевых каналов | + | |
| Простагландин Е1, Е2 | ++ | |
| Простагландин F2α | + |
Грыжа пищеводного отверстия диафрагмы может быть врожденной или приобретенной (вторичной после травмы). Скользящая грыжа диафрагмы — нахождение пищеводно-желудочного перехода и части
желудка над диафрагмой. При этом часть желудка, внедренного в пищеводное отверстие диафрагмы, покрыта брюшиной. Скользящую грыжу выявляют примерно в 20–40% случаев. Обычно ничем не проявляется, но может сопровождаться болью, а в крайних случаях — кровотечением.
При параэзофагеальной грыже пищеводно-желудочный переход оказывается в типичном месте, а часть желудка внедряется в пищевод. Этот вариант грыжи чаще приводит к ущемлению и кровотечению.