В области шеи находятся органы со специфической функцией, например щитовидная и паращитовидные железы, чьи заболевания имеют вполне определенную клиническую картину. Кроме того, заболевания органов шеи могут отражать системность поражения, как при лимфопролиферативных процессах, требуя ДД с локальными изменениями, например с бранхиогенными кистами. Возможно и самостоятельное изолированное поражение отдельных структур и тканей (позвоночника, мышц, сосудов, нервов).
Информативным является общий осмотр шеи.
«Бычья шея» типична для синдрома Кушинга. Короткая шея бывает при синдромах брахистеномелии, спондилокостальном дизостозе (выступающий лоб, широкий нос, узкие губы, кифосколиоз, укорочение и слияние шейных позвонков), при синдроме Клиппеля — Фейля (толстая короткая шея, ограничение ее подвижности; низкий рост волос на затылке; асимметрия лица; уши расположены низко, оттопыренные; гипоплазия верхних шейных позвонков; возможны шейные ребра; вторичные неврологические нарушения из-за сдавления шейных нервов; 75% всех манифестных случаев — женщины).
Длинная (лебединая) шея бывает при синдромах долихостеномелии, особенно при синдроме Марфана, а также при синдроме Протеуса (длинная шея за счет увеличения высоты тел шейных позвонков; парциальный гигантизм кистей и стоп; нормальная длина туловища; невусы; подкожные опухоли; экзостозы черепа; кифосколиоз).
Крыловидная складка на шее возможна при синдромах:
- Нунена (псевдотернеровский синдром, ХХ-тернеровский фенотип: короткая шея с птеригиумом, низкая граница роста волос на затылке, антимонголоидный разрез глаз, эпикант, низкий рост, множественные невусы, нередки судорожные припадки, периферические лимфатические отеки);
- Нильсена (низкий рост; шейный птеригиум; слияние тел шейных позвонков; камподактилия; радиальная девиация IV и V пальцев);
- Тернера.
При осмотре больного всегда отмечают венозный застой в области шеи. Он может возникать при застойной сердечной недостаточности, при констриктивном и выпотном перикардите, при сдавлении вен. Последнее развивается при ретростернальной струме, медиастинальной эмфиземе, опухолях средостения и метастазах в ЛУ средостения, тромбозе полой вены, распространенной аневризме аорты. Сдавление вен проявляется отеком верхней половины туловища, отеком лица и рук.
Из заболеваний артерий шеи наиболее частыми являются аневризма сонных артерий или их обтурация. Чаще всего эти состояния обусловлены аортоартериитом, хорошо выявляются эхо- и допплерграфически. Развивающиеся при нарушениях диаметра сонных артерий нарушения мозгового кровообращения обусловливают разнообразную центральную симптоматику. Шум, выслушиваемый над стенозированными артериями, необходимо отличать от систоло-диастолических шумов при тиреотоксикозе и поражениях клапана аорты.
Изменения шейных позвонков могут быть врожденными или приобретенными во время родов. В последнем случае отмечают смещение позвонков относительно друг друга, особенно часто I и II. У этих лиц раньше, чем в общей популяции, формируются атеросклеротические изменения позвоночных артерий, что сказывается на кровоснабжении мозга. Поражения позвонков типичны для хронического (РА) артрита, а также для других воспалительных заболеваний позвонков. Вовлечение в процесс a. vertebralis приводит к симптомам вертебробазилярной недостаточности. Воспалительные изменения шейных позвонков сравнительно редки, значительно уступают по частоте опухолевым (преимущественно метастатическим или плазмоцитомным) и дегенеративным изменениям. Если боль при дегенеративных поражениях шейного отдела позвоночника локализуется в пределах окципитально-цервикального отдела, это свидетельствует о локализованном цервикальном спинальном синдроме. Если боль распространяется на плечи и руки, — о шейном корешковом синдроме. При дегенеративных изменениях шейного отдела позвоночника на первый план выступают боль, вынужденное положение шеи, ограничение ее подвижности, напряжение мышц. Рентгенологически выявляют остеопороз, остеохондроз, спондилоартроз, спондилез.
Дегенеративные односторонние поражения позвонков шеи отмечают при профессионально обусловленных вынужденных положениях шеи, например при синдроме Боннингхаузена (односторонняя глухота при профессиональных шумовых травмах одного уха).
Остро возникшая боль в нижнем отделе шеи, возникшая после резких напряженных физических усилий (откидывание снега, погрузка тяжестей), обусловлена отрывом спинального отростка СVII.
Изменения ЛУ шеи могут быть опухолевого или воспалительного генеза. При опухолевых увеличениях ЛУ следует вспомнить ходжкинскую и неходжкинскую лимфомы, хронические лейкозы, метастатическое поражение. Изолированное увеличение ЛУ над ключицей типично для рака желудка (вирховский метастаз). При лимфопролиферативных заболеваниях ЛУ увеличены во всех группах, постепенно спаиваются между собой и с окружающими тканями, быстро увеличиваются в размерах, обычно очень плотные. Одновременно отмечают повышение температуры тела, проливной пот и повышенную утомляемость. При ультразвуковом исследовании (УЗИ) опухолево-перерожденные ЛУ выглядят как неоднородные образования с неправильными контурами, часто в общем конгломерате невозможно выделить отдельный узел.
Острый лимфаденит проявляется болезненным увеличением ЛУ. При неблагоприятном течении заболевания кожа над ЛУ воспаляется, возможно гнойное расплавление ЛУ с формированием абсцессов и флегмоны. Первичный очаг инфекции возможен в кариозных зубах, миндалинах, афтах слизистой оболочки полости рта. Хроническое воспаление ЛУ приводит к их рубцевому перерождению, при этом ЛУ становятся мелкими, плотными (ЛУ-ка- мешки). Ранее это был практически обязательный исход так называемой хронической туберкулезной интоксикации. При остром туберкулезном лимфадените узлы обычно поражаются односторонне, они безболезненны, размером от горошины до лесного ореха. Спаивание их с кожей ведет к ее типичному фиолетово-синюшному окрашиванию над узлом с расплавлением, образованием свищей с их последующим заживлением звездчатыми рубцами. Вероятность легочных поражений при наличии туберкулезного шейного лимфаденита низкая, а их исход даже в случае манифестации самостоятельно благоприятен. При саркоидозе ЛУ увеличиваются симметрично, они плотные, безболезненные, общее самочувствие страдает мало. При эхоГ-исследовании реактивно измененные ЛУ выглядят как эхонегативные образования с очень нежной внутренней структурой, ровными контурами, капсула практически не визуализируется.
Лимфаденит при токсоплазмозе обычно невыраженный, ЛУ не достигают больших размеров. При краснухе типично увеличение затылочных ЛУ, а при инфекционном мононуклеозе значительно увеличивается подчелюстная группа.
Бранхиогенные кисты, как правило, располагаются по внутреннему краю в верхней трети грудино-ключично-сосцевидной мышцы. Эти врожденные образования выявляют преимущественно у лиц молодого возраста. При УЗИ определяют феномен усиления звука, четкость контуров. При инфицировании кисты визуально отличить ее от воспаленного ЛУ невозможно. В пунктате большое количество кристаллов холестерина. Тиреоглоссарные кисты исходят из тиреоглоссарного протока, располагаются по срединной линии, преимущественно ниже подъязычной кости. При больших размерах определяют флюктуацию и даже просвечивание кисты через кожу. Возможно инфицирование с воспалением и образование свищевого хода.
Из объемных образований области шеи следует назвать опухоли каротидного синуса, представляющие собой нейроангиофибромы и дополнительные узлы щитовидной железы. Последние наилучшим образом выявляют при сцинтиграфии. Опухоли синокаротидной зоны характеризуются медленным ростом, отсутствием признаков воспаления, обусловливают синдром каротидного синуса с раздражением симпатического ствола и гомолатеральным расширением зрачка.
Наличие припухлости в верхней части шеи в субмаксиллярной области заставляет думать о поражении слюнных желез. Возможны воспалительные процессы (эпидемический паротит, острый и хронический сиалоаденит), а также синдромы Микулича, Шегрена, сиалолитиаз, доброкачественные и злокачественные опухоли. В последнем случае очень быстро появляются метастазы в регионарных ЛУ.
Для оценки состояния щитовидной железы важно определение ее размеров, положения, консистенции, структуры, подвижности, функции.
Щитовидная железа подвижна при глотании, но это же отмечают при пальпируемых аденомах паращитовидных желез (псевдострума). Дермоиды, кисты, лимфомы при глотательных движениях не смещаются. Морфологические характеристики щитовидной железы, наряду с пальпацией, выявляют при сцинти- и эхоГ. Радионуклидные методы позволяют определить очаги повышенной («горячие» узлы) или пониженной («холодные» узлы) ассимиляции изотопа «технеций. При этом выявляют и эктопические узлы, ретростернальное положение железы, дополнительные дольки.
При проведении эхоГ достоверно оценивают размеры органа, его расположение, уплотнение паренхимы (при хроническом тиреоидите) или гипоэхогенность (острый, иммунный тиреоидит, хронический лимфоцитарный тиреоидит), наличие узлов и их характеристики. Гипоэхогенные узлы возможны при раке щитовидной железы, анэхогенные с феноменом усиления звука типичны для жидкостных кист (жидкостный узел). Эхопозитивные узлы отмечают при клеточной пролиферации (аденомы). Высокоплотные образования с феноменом акустической тени патогномоничны для кальциноза.
Гормоны щитовидной железы повышают синтез белка во всех тканях организма. Т3 повышает утилизацию кислорода за счет активации (Na+, К+ — АТФазы, прежде всего в сердце, печени, почках и скелетной мускулатуре.
При определении тироксина (Т4) и трийодтиронина (Т3) следует помнить, что они отражают не активный пул гормонов, на 99,95% связаны с белком (тироксинсвязывающий глобулин — ТСГ). Поэтому для исключения влияния содержания белка на уровень гормонов необходимо определять свободный тироксин (норма=10–26 пкмоль/л). Возможен гипертиреоз с изолированным повышением Т3, концентрация его свободной фракции в сыворотке крови в норме составляет 1,2–3,1 нмоль/л). ДД первичного и вторичного гипотиреоза строится на определении уровня тиреотропина или тиреотропного гормона (ТТГ). Важнейшее значение имеет проба с применением тиреотропного рилизинг-фактора с определение уровня ТТГ до и после назначения релизинг-фактора. Разница должна составлять не менее 25 МЕ/л). Тест служит для ранней диагностики нарушенных связей гипофиз — железа, применим при базедовой болезни, автономии щитовидной железы и ранней ДД первичного и вторичного гипотиреоза.
Опухоли щитовидной железы. Большинство узлов в щитовидной железе доброкачественны. Рак щитовидной железы чаше относительно дифференцирован, не характеризуется высокой злокачественностью. При своевременной диагностике и правильном лечении продолжительность жизни этих больных несущественно отличается от средней в популяции.
Обычно первым признаком, отмечаемым врачом или пациентом, является узел в щитовидной железе. Реже — маленькая опухоль щитовидной железы дебютирует метастазированием в ЛУ, легкие или кости.
Подозрение на наличие рака щитовидной железы возрастает при следующих факторах:
- Возраст. Рак вероятней у лиц молодого возраста.
- Пол мужской. У женщин рак выявляют в 2 раза чаще, чем у мужчин, но и заболевания щитовидной железы у женщин чаще (8:1).
- Одиночный узел. Множественные узлы обычно возникают при доброкачественных формах.
- «Холодный узел» при изотопном сканировании. «Горячий узел» — признак доброкачественного образования.
- Анамнестические сведения об облучении шеи, затылочной области, вилочковой железы, особенно в детском и подростковом возрасте.
- При рентгеновском исследовании — нежная «кружевная» кальцификация (папиллярная карцинома) или плотный гомогенный кальцинат (медуллярная карцинома).
- Быстрое увеличение размеров образования.
- Узел каменистой плотности, спаянность его с кожей, снижение подвижности железы.
Клинически достаточно быстро присоединяется синдром Горнера с болью, иррадиирующей в ухо и затылок, грубость, осиплость или хриплость голоса из-за пареза возвратного нерва, позже — безболезненное увеличение надключичных и шейных ЛУ. Среди карцином преобладают (65%) относительно дифференцированные Поднакапливающие формы. 33% составляют прогностически неблагоприятные недифференцированные формы. Редко (1%) отмечают медуллярную карциному (С-клеточную), протекающую с повышением уровня кальцийтонина, особенно после теста с инъекцией пентагастрина. В клинике преобладает упорный понос. С-клеточная аденокарцинома сочетается с нейрокутанным синдромом (или синдромом Коэна), характеризуется явной семейной концентрацией, сочетается с другими аденомами, невриномами и феохромоцитомой. Оставшийся 1% составляют карциномы, исходящие из плоского эпителия, гемангиоэндотелиомы, тератомы и лимфомы, недифференцированные опухоли. Отдаленные метастазы выявляют прежде всего в легких и в костях. ДД опухолей щитовидной железы проводят с метастазами экстрагландулярных неоплазий в ее паренхиму, с узловатыми формами тиреоидитов. После сцинтиграфии, выявляющей степень накопления изотопа в узле (холодный или горячий узел), и эхоГ, определяющей его плотность и структуру, показана пункционная биопсия (диагностическая ценность — 92%), которая решающим образом относит опухоль в классификационную рубрику, определяя терапевтическую тактику и прогноз. Если же при негативных результатах остаются клинические подозрения на опухоль, то приходится идти на пункцию различных участков подозрительного узла или на открытое оперативное вмешательство. При динамическом наблюдении облученных пациентов или ранее оперированных по поводу опухолей железы, при наличии неопухолевых узлов показано определение уровня тиреоглобулина и кальцитонина (опухолевые маркеры). Определение кальцитонина, в противоположность тиреоглобулину, применимо и для первичной диагностики тиреокарцином.
Тиреоидит подразделяют на острый, подострый и хронический (рис. 15.1). Острый тиреоидит с нейтрофильной инфильтрацией (гнойный) вызван стрепто-, стафилло- и пневмококками. Первичный очаг инфекции чаще всего локализуется в ротовой полости. В клинической картине на первый план выдвигаются местные признаки воспаления: отек, набухание железы, гиперемия кожи над ней, ее болезненность при пальпации, иногда флюктуация. Из общих реакций — лихорадка, общее недомогание, повышение СОЭ, нейтрофильный лейкоцитоз со сдвигом влево.
Высокодозовая радиотерапия по поводу нетиреоидных злокачественных новообразований ведет к развитию очень болезненного тиреоидита. Вероятность гипотиреоиза после этого заболевания очень высока, поэтому функцию щитовидной железы надо оценивать каждые 6–12 мес.
Тиреоидит могут вызывать амиодарон и интерферон альфа. При негнойном остром тиреоидите клиническая картина значительно мягче, но надежная ДД клинически невозможна, требуется проведение пункционной биопсии. При описываемых вариантах тиреоидита функция железы не нарушается.
Подострый (гигантоклеточный) тиреоидит известен как тиреоидит Квервайна. Гистологически определяется умеренная лимфоцитарная инфильтрация, напоминающая тиреоидит Хашимото и «молчащий лимфоцитарный тиреоидит», однако типично ее сочетание с наличием гигантских клеток, полиморфноядерных лейкоцитов и разрывом фолликулов (последнее приводит к высвобождению гормонов и сравнительно раннему от начала болезни развитию тиреотоксикоза). Чаще выявляют у женщин (5:1). Чаще поражает людей в возрасте 25–45 лет. Их обычно связывают с явной или бессимптомной вирусной инфекцией. Преобладает такая общая симптоматика, как субфебрильная температура, повышенная утомляемость, боль с иррадиацией в нижнюю челюсть, подбородок, грудь, затылок, ухо, ощущение сухости в горле. Очень типичен переход боли с одной стороны на другую и обратно, ее усиление при наклоне или поворотах головы. Железа при пальпации напряжена. Определяют признаки умеренного тиреотоксикоза: уменьшение массы тела, повышенная возбудимость, непереносимость тепла. СОЭ повышена, умеренный лейкоцитоз, выявляется альфа-2-глобулинемия. Максимальная выраженность симптоматики сохраняется в течение 1–3 мес, возможны рецидивы, в перерывах между которыми определяют умеренный гипотиреоз. Накопление 131I снижено, антитела к щитовидной железе не определяются или их титр низкий.
После выздоровления функция железы обычно полностью восстанавливается, однако возможны исходы в гипотиреоз (10%).
Характер боли при тиреоидите Квервайна иногда служит поводом для ошибочной диагностики фарингита, отита, стоматологической патологии.
Хронический тиреоидит подразделяют на лимфоцитарный (аутоиммунный, Хашимото), фиброзный (риделевская струма) и специфический (сифилитический, туберкулезный).
Лимфоцитарный тиреоидит Хашимото — аутоиммунная тиреопатия с высокой концентрацией циркулирующих антител к тиреоглобулину, микросомам щитовидной железы и коллоиду. В единичных случаях описаны семейные варианты и а/д передача. Заболевание очень распространено, преимущественно у женщин (8:1) в возрасте 20–45 лет, крайне редко — в препубертатный период. Нередко сопутствует другим аутоиммунным заболеваниям желез внутренней секреции (болезни Аддисона и др.) и хромосомной патологии (синдромы Дауна, Клайнфельтера, Тернера). Заболевание начинается постепенно. Железа при пальпации плотная, болезненная, боль иррадиирует в уши. Постепенно железа увеличивается в размерах, затрудняется глотание. Температура тела не изменена, СОЭ повышена. Состояние вначале гипертиреоидное, затем эутиреоидное, в итоге может перейти в гипотиреоидное. Значительно повышены титры антимикросомальных антител. Решающим для диагностики исследованием является пункционная биопсия (лимфоцитарная инфильтрация паренхимы железы). Клиническая картина очень скудная, тиреоидит нередко протекает субклинически, поэтому тиреоидит Хашимото часто диагностируют ретроспективно по развившемуся гипотиреозу или струме. Повышена вероятность папиллярной карциномы и лимфомы щитовидной железы.
Не исключено, что одним из вариантов болезни Хашимото является безболевой «молчащий» тиреоидит, протекающий с умеренным тиреотоксикозом. Именно к этой форме тиреоидита относится большинство случаев дисфункции щитовидной железы после родов. Возникает у 5–10% женщин. Гипертиреоидная фаза длится несколько недель, не выражена. После новой беременности состояние рецидивирует. В крови выявляют антитела к тиреоглобулину.
Хронический фиброзный тиреоидит Риделя протекает с резким уплотнением железы, возникает очень редко. Фиброзный процесс может привести к сужению трахеи с развитием стридора. Тиреоидит Риделя может быть одним из проявлений ретроперитонеального фиброза (болезнь Ормонда). ДД с малигномами проводят по результатам пункционной биопсии.
Эутиреоидный зоб — наиболее частый вариант всех струм. Если он возникает в популяции с частотой в 10%, то говорят об эндемическом зобе, при меньшей распространенности зоб рассматривают как спорадический. Эутиреоидный зоб — невоспалительное неопухолевое диффузное или узловатое увеличение щитовидной железы без признаков гипер- или гипотиреоза. Причиной является дефицит йода, потребность в котором составляет 150–300 мг/сут. Спорадический зоб развивается при наследственном дефекте усвоения йода, при применении лития, йода, тиреостатиков, производных пиразолона. Дефицит йода ведет к повышению синтеза ТСГ, который обусловливает гиперплазию паренхимы шитовидной железы. Местные изменения при зобе определяются его размерами. У пациентов молодого возраста вначале развивается диффузный зоб, который сменяется узловатой формой. Возможно сдавление гортани с развитием стридора.
Кроме того, с синдромом струмы протекают акромегалия, синдром Ашера (а/д передача, двойная верхняя губа, блефарохалазис, пигментные пятна), синдром Пендреда (а/p, внутренняя тугоухость, нарушение вестибулярных функций, минимальный гипотиреоз), синдром Рефетова — Винда — Гроота (врожденная общая резистентность к гормону щитовидной железы; врожденная глухота, ведущая к немоте; «птичье лицо», «куриная грудь» и «крыло- видные лопатки»; тахикардия без признаков гипертиреоза), синдромы Сиппла и Вермера.
Иногда как отдельное состояние обсуждается синдром тиреоидной дисфункции у тяжелобольных. Синдром определяют как нарушение функциональных проб щитовидной железы у клинически эутиреоидных пациентов с тяжелыми нетиреоидными системными заболеваниями (неврогенная анорексия, хроническая почечная недостаточность, инфаркт миокарда, цирроз печени, обширные оперативные вмешательства, тяжелые ожоги, сепсис и т. д.). Уровень Т3 в крови снижен. Состояние представляет интерес только с точки зрения ДД с гипотиреозом.
Гипертиреоз — повышенный выброс тироксина и/или трииодтиронина с развитием соответствущей клинической картины. Половина всех больных с гипертиреозом в возрасте 40–60 лет. В большинстве случаев гипертиреоз протекает как базедова болезнь. Реже причиной является автономность щитовидной железы. В других ситуациях гипертиреоз обусловлен тиреоидитом с повышенной функцией железы, экзогенной передозировкой гормонов, йода, наличием тиреотропинсецернирующих опухолей передней доли гипофиза, гипофизарной неконтролируемой гипоталамусом гиперсекрецией ТТГ, злокачественными опухолями щитовидной железы, эктопической секрецией гормона в овариальной струме. Кроме того, с синдромом гипертиреоза протекают (кроме уже описанных тиреоидитов), синдром Троелля — Жюнне (диффузный гиперостоз покровных костей черепа с акромегалоидным гипертиреозом), фиброзная дисплазия и синдром Мак-Кьюна — Олбрайта.
Базедова болезнь — аутоиммунная тиреопатия с гипертиреозом, зобом, офтальмопатией, претибиальной микседемой и тахикардией. При базедовой форме гипертиреоза у большинства пациентов в крови выявляют иммуноглобулины (антитела к тиреоглобулину и микросомальному антигену), заболевание имеет признаки аутоимунного и генетически детерминируется (а/p). Железа, как правило, увеличена в размерах, нередко пальпаторно можно ощутить шум струящейся крови. Клиническая картина достаточно вариабельна, но в классических случаях не вызывает затруднений. Пациенты раздражительны, эмоционально лабильны, речь быстрая, горячечная, потливость повышена, больные не переносят тепла. Аппетит повышен, не смотря на достаточную калорийность рациона. Отмечают тахикардию, аритмию, мелкоамплитудный тремор пальцев, влажную теплую тонкую мягкую кожу, диспигментацию. Волосы тонкие, характерно их повышенное выпадение, ногти ломкие, частые расстройства стула, периферические отеки. На голенях развивается отек кожи, аналогичный таковому периоорбитальному. Состояние является ничем иным, как инфильтративной дермопатией. Название «микседема» устарело и ошибочно, поскольку оно подразумевает гипотиреоз. Максимальная выраженность — переднебоковые поверхности, кожа гиперемирована, напоминает апельсиновую корку. В этом месте больные ощущают зуд. Кожа вскоре из розовой становится коричневой. Претибиальная инфильтративная дермопатия редко появляется вне связи с офтальмопатией. Подобно офтальмопатии она может появляться за годы до манифестации тиреотоксикоза или годы спустя после его видимого завершения. При длительном течении некомпенсированного гипертиреоза возможна акропахидермия (гипертрофия кожи), гипертрофия трубчатых костей и их концов с формированием «барабанных палочек». У женщин развивается гипо-, олиго- и аменоррея, у мужчин — снижение потенции и гинекомастия. Чрезвычайно важна глазная симптоматика. Экзофтальм и отек век сочетаются с симптомами «заходящего солнца» (полоска белочной оболочки над радужной оболочкой, или ретракция верхнего века), Штельвага (редкое мигание), Мебиуса (слабость конвергенции), Грефе (отставание верхнего века при взгляде вниз), Дальримпа (ретракция верхнего века в результате спазма М. levator palpebrae при взгляде вперед), Кохера (отставание движения глаза от верхнего века при быстром взгляде вверх), Розенбаха (дрожание верхнего века при закрытых глазах), усиленное слезообразование.
Постоянная тахикардия с возможным мерцанием предсердий приводит к сердечной недостаточности.
Нейромышечный синдром проявляется тиреотоксической миопатией, преимущественно в проксимальных мышцах, хотя возможно мозаичное сочетание поражения дистальных и проксимальных мышц. Уровень креатинкиназы в крови во всех случаях не повышен.
Гипертиреоз у детей и лиц пожилого возраста имеет свои особенности.
Гипертиреоз — сравнительно нечастое состояние у лиц пожилого возраста, но 12% всех больных старше 65 лет. Тиреотоксикоз как таковой выявляют редко. Лицам пожилого возраста свойственен так называемый скрытый гипертиреоз. Его выявляют у 0,5–2,3% всех вновь госпитализированных пациентов пожилого возраста, из них у 55% нет тахикардии или глазной симптоматики. Полная клиническая картина отмечена только у 18%. Чаще скрытый гипертиреоз протекает как маскированный (ларвированный) — 65% или как апатический — 20%.
Маскированный гипертиреоз протекает, как правило, с кардиологической симптоматикой. Типичны сердечная недостаточность, плохо поддающаяся терапии сердечными гликозидами, фибрилляция предсердий с медленным ответом желудочков, иные пароксизмальные или скрытые аритмии, кардиомегалия. Желудочно-кишечные расстройства включают анорексию, уменьшение массы тела, гепатомегалию, запор. Возможны оскудение психомоторной активности, «старческая» деменция, остеопороз, боль в костях, легкость возникновения переломов.
Апатическая форма гипертиреоза у лиц пожилого возраста иногда сочетается с кардиологической или иной симптоматикой. Пациенты выглядят старше своих лет, сморщенными и иссохшими, но по мере лечения быстро «молодеют». Пациенты пожилого возраста с апатической формой скрытого гипертиреоза имеют характерный «сенильный облик» при минимальных хронических заболеваниях, а в случаях острого заболевания или стресса «тихо и мирно погружаются в кому без малейшего сопротивления наступающей смерти».
Диагноз представляет сложность при малосимптомных формах заболевания, которые могут протекать под маской апатии, общей слабости, уменьшения массы тела или кардиомиопатии с мерцанием предсердий вплоть до развития сердечной недостаточности. В таких ситуациях щитовидная железа, как правило, не увеличена или увеличена незначительно. Диагноз «гипертиреоз» подтверждается выявлением повышенного содержания свободного тироксина и сниженным уровнем ТСГ в крови. У 4% больных с гипертиреозом выявляют изолированное повышение уровня трийодтиронина. При всех вариантах тиреотоксикоза проба с тиреотропин-рилизинг фактором, как правило, отрицательна, то есть не определяется повышение уровня ТТГ в ответ на введение синтетического рилизинг-фактора. Хотя положительный результат не исключает гиперфункцию щитовидной железы. Повышение исходного уровня ТТГ (норма=1–6 МЕ/1) определяется только при опухолях гипофиза, выделяющих тиреотропин.
Автономность щитовидной железы развивается при унинодулярной или мультинодулярной автономной аденоме (болезнь Пламмера). Их инкреторная активность не зависит от гипофизарного влияния. В клинической картине возможны все нюансы от эу- до гипертиреоидизма. Автономность щитовидной железы может сформироваться у пациентов пожилого возраста с узловатой струмой и повышенной дозой принимаемого йода (амиодарон, рентгенконтрастные препараты). На первый план в таких случаях обычно выходят кардиальные симптомы. Спонтанных ремиссий в противоположность базедовой болезни не бывает. Автономные участки щитовидной железы вывляются сцинтиграфически.
Эндокринная офтальмопатия — генетически детерминированное аутоиммунное заболевание, имеющее явные черты базедовой болезни и тиреоидита Хашимото. У большинства пациентов оно манифестирует при наличии тиреотоксикоза, а затем сохраняется и при нормализации функции щитовидной железы. В 15% случаев офтальмопатия односторонняя. Клиническая картина эндокринной офтальмопатии определяется объемом лимфоплазмоцитарного ретробульбарного экссудата, который хорошо выявляют при КТ. Развивается выраженный экзофтальм, вышеописанная симптоматика со стороны век, парез глазодвигательных мышц, ксерофтальмия со всеми вытекающими последствиями и снижение зрения. Достоверной корреляции между выраженностью глазной симптоматики и степенью нарушения функций щитовидной железы нет. ДД проводят с ретробульбарными объемными процессами (опухоли, кровоизлияния, гемангиомы). Редкий вариант протрузии глазных яблок при воспалении мышц орбиты подвергается полному обратному развитию в ближайшие сутки после применения адекватной дозы кортикостероидов. Патогенез инфильтративной офтальмопатии неясен. Состояние может возникать до начала гипертиреоза или через 15–20 лет после его окончания. Инфильтративная офтальмопатия может быть результатом появления специфического антигена — иммуноглобулина к мышцам и фибробластам орбиты.
Эндокринной офтальмопатии, как указано выше, часто сопутствует опоясывающий отек голеней с «апельсиновой коркой» и акропахидермией.
В клинике достаточно широко используется тест по включению радиоактивного йода (123I) в щитовидную железу. Поэтому, завершая обсуждение синдрома гипертиреоидизма, есть смысл привести важную для практической работы и ДД его внутреннюю градацию по характеру включения 123I и наличию или отсутствию циркулирующего ТТГ.
- Высокая активность включения йода в щитовидную железу и циркуляция ее стимуляторов:
- Диффузный токсический зоб (базедова болезнь).
- Неадекватная секреция тиреостимулируюшего гормона.
- Пузырный занос. Хориокарцинома. Рвота беременных. Эти три состояния протекают с повышением в крови уровня хорионического гонадотропина, мощного стимулятора щитовидной железы.
- Высокая активность включения йода в щитовидную железу без циркуляции ее стимуляторов:
- Токсический уни- или мультинодулярный зоб (автономная аденома, или болезнь Пламмера).
- Неаутоимунный аутосомно-доминантный гипертиреоидизм. Манифестирует в детстве. Причина — мутация гена, определяющего рецептор ТТГ. В результате активации рецептора стимулируется синтез и освобождение большого количества гормонов.
- Литий-индуцированный зоб (с или без гипертиреоза).
- Низкая активность включения йода в щитовидную железу:
- Тиреоидиты.
- «Искусственный» тиреотоксикоз. Случайный или преднамеренный (например с целью похудеть) прием гормонов щитовидной железы вне случаев зоба. По контрасту ко всем другим случаям гипертиреоидизма уровень тиреоглобулина в сыворотке крови всегда снижен или соответствует нижней границе нормы.
- Метастазы рака щитовидной железы (чаще — фолликулярной карциномы в легких).
- Яичниковая струма. Тератома яичников может содержать активную ткань щитовидной железы. Поэтому включение радиоактивного йода в собственно щитовидную железу снижено.
Субклинический гипертиреоз — состояние с минимальными признаками гипертиреоза с нормальным уровнем свободного Т4 с концентрацией Т3 при низких показателях ТТГ. Возникает значительно реже, чем субклинический гипертиреоз (см. далее). Субклиническим гипертиреозом объясняют повышенную частоту фибрилляции левого предсердия у стариков. При проспективных исследованиях в период фибрилляции выявляют повышение Т3 или Т4, но данные наблюдения требуют дальнейших исследований.
Гипотиреоз — снижение выделения гормонов щитовидной железы — может быть врожденным или приобретенным, первичным (снижение инкреторной активности щитовидной железы), вторичным (при недостатке гипофизарного ТТГ) или третичным (при дефиците гипоталамического рилизинг-фактора). Врожденный гипотиреоз может быть генетически обусловленным (аплазия, гипоплазия железы, дефекты метаболизма) или развиться у новорожденных в эндемичных областях (кретинизм). Эндемический кретинизм — основная причина умственной неполноценности во всем мире. Проблема полностью также решается йодированием поваренной соли. Уже в период новорожденности дети отличаются плохим аппетитом, редкими движениями, сухой кожей, выраженной сонливостью. Затем проявляются признаки замедленного нервно-физического развития, сниженного интеллекта, тугоухости, дистрофии зубов. Врожденный гипотиреоз может протекать как синдром Ван Вика — Грумбаха: преждевременное половое созревание, галакторея, гиперпигментация кожи, расширенное турецкое седло.
Приобретенный гипотиреоз развивается как результат рентгеновского облучения шеи, применения радиопрепаратов, тиреостатиков, лития, как результат первичных опухолей или метастазов с вытеснением функционально активных тканей. К гипотиреозу приводят тиреоидиты, тиреоидэктомия, неврогенная анорексия. Мягкие проявления гипертиреоза очень часты у женщин пожилого возраста.
Вторичный гипотиреоз развивается при опухоли передней доли гипофиза, очень редко — как последствие послеродового некроза передней доли гипофиза (синдром Шихана). Третичный гипотиреоз возникает крайне редко при опухолях мозга или после операций на мозгу.
С гипотиреозом протекают аутоиммунные полигландулярные синдромы II (а/p передающееся сочетание аутоиммунно обусловленной недостаточности щитовидной железы и коры надпочечников; ассоциация с HLA В8), III (комбинация аутоиммунного тиреоидита с другими аутоиммунными заболеваниями).
Симптомы гипотиреоза развиваются медленно, в течение месяцев и даже лет. В клинической картине приобретенного гипотиреоза преобладают общая слабость, повышенная утомляемость, снижение памяти и способности к концентрации внимания, непереносимость холода, увеличение массы тела без изменения аппетита. Кожа сухая, холодная, утолщенная, бледная или желтоватая из-за гиперкаротинемии. Голос низкий и грубый, речь медленная. Слух снижен. Накопление гидрофильных мукополисахаридов приводит к отеку кистей, языка, миокарда (хорошо диагностируют по данным эхоГ), практически всех тканей. Возможны выпоты в перикард, плевральную и брюшную полость. Выпот густой с большим содержанием белка. Жидкость в перикарде и плевральной полости скапливается медленно, практически никогда не приводит к нарушению дыхания или кровообращения. Пациенты страдают от тяжелого запора.
Развивается запястный туннельный синдром с парестезиями, появляется тупая боль в мышцах и суставах. Длительный нелеченный гипотиреоз приводит к синдрому (симптомокомплексу) Гофмана (гипотиреоидная миопатия, включающая общую мышечную слабость без атрофии мышц + псевдомиотоническую ригидность + сопутствующее поражение периферической нервной системы + повышение уровня креатинкиназы). Нарушение всасывания железа, витамина В12 и фолиевой кислоты ведет к анемии.
Уровень креатинкиназы в крови повышен, что в сочетании с артритическим синдромом может вызвать сложности ДД. Уровень холестерина в сыворотке крови повышен.
Возможны моно- и олигосиндромные формы с кардиальной симптоматикой, упорным перикардиальным выпотом, изолированным поражением других систем.
Клиническая картина вторичного и третичного гипотиреоза значительно менее ярка. На первый план выдвигается симптоматика гипофизарной недостаточности. Известно, что при гипофизарном гипотиреозе клинические признаки надпочечниковой недостаточности могут отсутствовать, но они тут же манифестируют при ускорении метаболизма после применения тиреотропных препаратов. Поэтому при вторичных формах гипотиреоза необходимо одновременное назначение глюкокортикоидов.
Диагноз «гипотиреоз» основывается на выявлении снижения уровня свободного тироксина (Т4) в крови. Определение уровня ТТГ служит для ДД первичного и вторичного гипотиреоза. При первичном гипотиреозе уровень ТТГ превышает 6 МЕД, при введении рилизинг-фактора его концентрация резко повышается (>25 МЕД). При вторичном и третичном гипотиреозе уровень ТТГ снижен или находится на нижней границе нормы. При гипофизарной недостаточности введение тиреотропин-рилизинг-факгора ведет к повышению уровня ТТГ, а при гипоталамических причинах повышение ТТГ определяется только после нескольких инъекций рилизинг-фактора.
Расширение турецкого седла возможно не только при опухолях гипофиза с вторичным гипотиреозом, но и при длительно существующем первичном гипотиреозе.
Субклинический гипертиреоз — случаи с минимальной симптоматикой или даже с ее отсутствием, с нормальным уровнем свободных Т3 и Т4, но повышением ТТГ в сыворотке крови. Об этом состоянии более или менее свободно заговорили в последние 3–4 года, так как в широкую практику вошли высокочувствительные методики определения концентрации ТТГ. Субклинический гипертиреоз выявляют преимущественно у женщин пожилого возраста, в первую очередь у тех, кто ранее перенес тиреодит Хашимото. Именно в этой группе субклинический гипертиреоз диагностируют у 15% обследованных. Для практического врача эти сведения интересны для выбора клинической группы, подлежащей мониторированию, и определения момента перехода субклинического гипертиреоза в более тяжелые варианты.
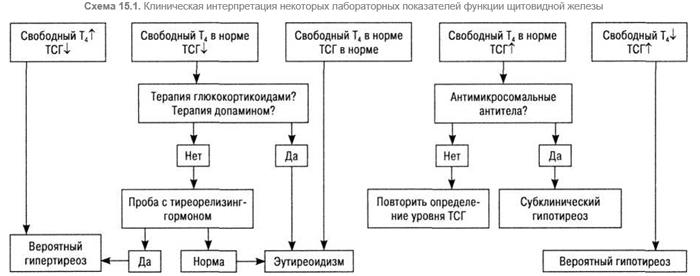
ДД-значение показателей функционального состояния щитовидной железы представлено на схеме 15.1.
Поражение паращитовидных желез описано в разделах нарушений водно-электролитного обмена и патологии костей.