Головная боль — одна из наиболее частых жалоб, с которой больные обращаются к врачу. Более 70% населения развитых стран Европы и Америки жалуются на острую и хроническую головную боль. Но поскольку значительная часть людей при этом не обращаются к врачу и занимаются самолечением, то реальная распространенность головной боли может достигать 85–90% населения.
За возникновение головной боли могут быть ответственны отдельные участки твердой мозговой оболочки (базальная зона, стенки больших венозных синусов), менингеальные, внечерепные артерии, кожа, мышцы, сухожилия, апоневрозы, проводящие болевой импульс нервы (тройничный, языкоглоточный, блуждающий) и три верхних корешка шейного отдела спинного мозга. Особая роль принадлежит тройничному нерву, так как он иннервирует мозговые сосуды.
Причинами головной боли могут быть:
- Черепно-мозговые травмы с наличием или отсутствием неврологической симптоматики, посткоммоционный синдром, эпи- и субдуральные гематомы. Критериями связи головной боли с травмой являются сведения пациента, данные о характере травмы и возникших при этом неврологических расстройствах; наличие в анамнезе потери сознания различной длительности; посттравматическая амнезия, длящаяся более 10 мин; возникновение боли не позднее 10–14 дней после острой черепно-мозговой травмы; длительность постравматической боли не превышает 8 нед.
- Заболевания сердечно-сосудистой системы. Инфаркт миокарда, кровоизлияние, преходящее нарушение мозгового кровообращения, субарахноидальные кровоизлияния, аневризмы сосудов мозга, артериит, венозные тромбозы, АГ, артериальная гипотензия.
- Внутричерепные процессы внесосудистой природы. Повышение внутричерепного давления (абсцессы, опухоли, гематомы). Окклюзионная гидроцефалия, низкое давление ликвора (постпункционный синдром, ликворрея).
- Инфекции. Менингит, энцефалит, остеомиелит костей черепа, внемозговые инфекционные заболевания.
- Головная боль, связанная с метаболическими заболеваниями. Гипоксия, гиперкапния.
- Эндокринные нарушения.
- Заболевания глаз, ушей, околоносовых пазух, височно-нижнечелюстного сустава (синдром Костена).
- Поражение черепно-мозговых нервов (тригеминальная невралгия, поражение языкоглоточного нерва).
- Интоксикации, прием химических веществ, лекарственных препаратов. Алкоголь, окись углерода, кофеин, нитроглицерин, антидепрессанты, адреномиметики, алкалоиды спорыньи, бесконтрольный прием анальгетиков.
Довольно часто причину головной боли установить не удается. И хотя все вышеуказанные причины боли составляют не более 10% всех случаев, в практике интерниста пациент чаще предъявляет жалобы на головную боль, оказывающуюся при дополнительном расспросе и обследовании неспецифической. Следует помнить, что чем младше пациент, тем вероятнее органическая причина головной боли.
Самостоятельными формами головной боли считают мигрень, кластерную боль, головную боль напряжения.
Ни одно из этих состояний не будет пропущено, если каждый из пациентов с головной болью будет внимательно обследован терапевтом и невропатологом.
При ДД синдрома головной боли необходимо уточнить частоту, локализацию, длительность и выраженность боли, провоцирующие ее факторы и сопутствующие симптомы (тошнота, рвота, изменения зрения, лихорадка, мышечная ригидность и т. д.).
Вторичная головная боль может характеризоваться достаточно специфическими признаками. Например, остро возникшая тяжелая боль по всей голове с повышением температуры тела, светобоязнью, ригидностью затылочных мышц указывает на менингит (если не будет доказано что-то иное). С острой боли и раздражения менингеальных оболочек начинается субарахноидальное кровотечение. Объемные образования часто вызывают подострую прогрессирующую боль, ночную или возникающую после пробуждения, изменяющую интенсивность в зависимости от положения больного (лежа или стоя), тошноту или рвоту. Позднее появляются такие зловещие признаки, как судороги, нарушения сознания. Тщательного ДД требует головная боль, появившаяся у людей в возрасте старше 40 лет.
Головная боль напряжения обычно хроническая или продолжительная, типично локализуется в лобной или теменной области, имеет сжимающий, сдавливающий характер.
Высокая лихорадка, инфекционные заболевания, АГ протекают с пульсирующей головной болью.
Точная ДД, наряду с клинической картиной, включает лабораторные и инструментальные исследования (схема. 10.1).
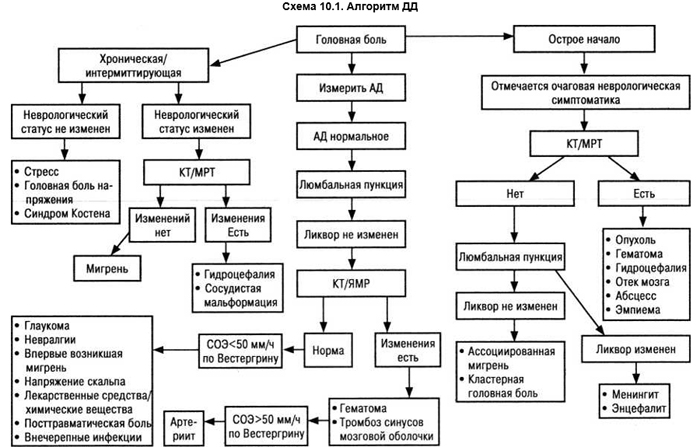
При обследовании больного с цефалгией с практической точки зрения удобна градация болевого синдрома по его длительности.
Острая боль длительностью до нескольких минут
Боль при субарахноидальных кровоизлияниях может длиться от нескольких секунд до нескольких минут, возникает остро и очень интенсивна. Локализуется чаще всего в передней части головы. За счет раздражения мозговых оболочек возможны симптомы менингизма. Регрессия боли медленная, но анальгетики практически не эффективны. При аневризме в области a. cerebri posterior типично расширение зрачка и парез глазодвигательного нерва. Даже при отсутствии локальных изменений при подозрении на субарахноидальное кровотечение показаны КТ или ЯМР, ангиография. При неконтрастных исследованиях кровь определяется как образование повышенной плотности, обычно в базальных цистернах, иногда выявляется частично кальцинированная аневризма. Пациента необходимо немедленно перевести в специализированное нейрохирургическое отделение, где возможно клипирование аневризмы. В противном случае кровотечения чрезвычайно часто повторяются, вероятность чего особенно высока в первые несколько суток. В диагностических целях надо проводить спинномозговую пункцию. Хотя ряд авторов считает, что процедура оправдана только у больных в коме с неясным анамнезом, при сомнительных результатах ЯМР или КТ, затруднениях в ДД менингизма и менингита. При субарахноидальном кровотечении получают ксантоматозный ликвор.
Кровоизлияния в мозг. Часто выявляют локальные симптомы, соответствующие топике кровоизлияния, например гемианопсию или гемипарез. Показана немедленная КТ. Но достоверность компьютерно-томографических различий геморрагических и ишемических инсультов недостаточно высока. Желательно проведение ЯМР с контрастированием. Инфратенториальные кровоизлияния, если они ведут к сдавлению ствола мозга, как правило, подлежат хирургическому опорожнению. Лечение при супратенториальном кровоизлиянии консервативное. После улучшения состояния показана ЯМР с целью исключения сосудистых аномалий, которые могут быть оперированы или эмболизированы.
Эпизодическая боль длительностью несколько часов
Классическое и наиболее частое заболевание этой группы — мигрень. Мигренью называют периодические приступы интенсивной головной боли пульсирующего характера, чаще односторонней, локализующейся примущественно в глазнично-височно-лобной области, сопровождающейся в большинстве случаев тошнотой, рвотой, плохой переносимостью яркого света и громких звуков (фото- и фонофобия) с сонливостью и вялостью после завершения приступа.
Причины мигрени не установлены. Обращают внимание на изменение кровотока в сосудах мозга и скальпа, но совершенно не ясно, когда расширение или спазм сосудов являются причиной или проявлением мигрени. Изменение биоэлектрической активности мозга может вызвать нейрогенное воспаление с расширением сосудов, активацией лимфоцитов, повышением проницаемости капилляров. Воспаление приводит к раздражению периваскулярных чувствительных нервных волокон. Очень редкой причиной мигренеподобных состояний являются аномалии внутричерепных сосудов.
Диагностическими критериями мигренозной цефалгии являются:
- односторонняя локализация боли;
- пульсирующий характер боли;
- интенсивность боли, снижающая активность пациента и усугубляющаяся при монотонной физической работе или ходьбе;
- наличие хотя бы одного из следующих симптомов: тошнота, рвота, свето- и/или звукобоязнь;
- длительность боли от 4 до 72 ч;
- в анамнезе не менее 5 атак, соответствующих вышеуказанным критериям.
Для мигрени с аурой, кроме перечисленных, обязательны следующие признаки:
- ни один из симптомов ауры не длится более 60 мин;
- полная обратимость одного или более симптомов ауры, свидетельствующая о фокальной церебральной дисфункции;
- длительность светлого промежутка между аурой и началом головной боли не менее 60 мин.
Мигрень выявляют у 3–38% населения земного шара. Чаще болеют женщины (3:2), преимущественно в возрасте 18–35 лет, максимальная частота (70%) приходится на возраст 28–32 года. В возрасте старше 50 лет мигрень как самостоятельное заболевание диагностируют крайне редко.
Общими провоцирующими факторами развития мигрени принято считать:
- эмоциональный стресс. Важно отметить, что приступ развивается не в момент воздействия стрессового фактора, а в состоянии релаксации;
- физическое перенапряжение;
- нерегулярное питание, а также включение в рацион продуктов, богатых тирамином (какао, шоколад, орехи, цитрусовые, сыр, яйца, сельдерей, томаты, жирная, острая, копченая пища, консервы). Связь мигрени с пищей иногда переоценивается. Достоверных проспективных исследований не проводили;
- алкоголь (особенно сухие красные вина, пиво и шампанское), табакокурение;
- длительная езда в транспорте;
- некоторые лекарственные препараты (противозачаточные средства, нитроглицерин);
- резкий свет, длительный просмотр телепередач, шум, неприятные запахи;
- изменение погоды;
- изменение режима сна (недостаточность, иногда избыточность);
- обострение соматических заболеваний;
- начало менструального цикла;
- эстрогены. Мигрень трудно контролировать в пре-менопаузальный период. Пероральные контрацептивы и заместительная терапия эстрогенами ужесточают все симптомы.
Непревзойденно описан приступ мигрени М. Булгаковым в романе «Мастер и Маргарита» в сцене суда Понтия Пилата над Иешуа Га-Ноцри: «…Более всего на свете прокуратор ненавидел запах розового масла, и все теперь предвещало нехороший день, т. к. запах этот начал преследовать прокуратора с рассвета. Прокуратору казалось, что розовый запах источают кипарисы и пальмы в саду, что к запаху кожи и конвоя примешивается проклятая розовая струя… к горьковатому дыму, свидетельствующему о том, что кашевары в кентуриях начали готовить обед, примешивался все тот же жирный розовый дух. …непобедимая, ужасная болезнь гемикрания, при которой болит полголовы. От нее нет средств, нет никакого спасения. Попробую не двигать головой… уйти из колоннады внутрь дворца, велеть затемнить комнату, повалиться на ложе, потребовать холодной воды, жалобным голосом позвать собаку Банга, пожаловаться ей на гемикранию. И мысль о яде вдруг соблазнительно мелькнула в больной голове прокуратора… болит голова и болит так сильно, что ты малодушно помышляешь о смерти… не в силах говорить… тебе трудно даже глядеть… ты не можешь даже и думать о чем-нибудь… гроза начнется позже, к вечеру. Прогулка принесла бы тебе большую пользу…».
Итак, типичны метеолабильность и аура длительностью до 20 мин, после чего развиваются головная боль и вегетативные расстройства. Аура обычно предшествует появлению головной боли, но не более, чем на 1 ч, а часто эти два симптома конкурируют за право выступить в качестве дебюта приступа. В 12–18% случаев с типичной аурой сочетаются депрессия, раздражительность, беспокойство, анорексия. Психологическими особенностями больных мигренью являются повышенная возбудимость, обидчивость, совестливость, склонность к навязчивым страхам, игнорирование собственных ошибок. Характерна депрессия. Истероидноподобные изменения при мигрени проявляются в форме демонстративных черт, лабильности эмоций, склонность к аггравации.
Особенностью мигрени у детей и подростков является превалирование вариантов мигрени без ауры. Обычно головная боль пульсирующая и односторонняя, но может быть бифронтальной, битемпоральной, даже билатеральной. Классическая форма возникает реже и состоит из зрительной ауры и следующей за ней гемикранией с тошнотой и рвотой. Продромальная фаза отмечается не всегда. Она может проявляться в виде эйфории, депресии. Мигрень у детей беспорядочная (дисфреническая), с дезориентацией, агрессивностью, искажением речи. После приступа дети успокаиваются и засыпают. Золотым правилом является регистрация при мигрении электроэнцефалограммы, в идеале выполненной дважды: в период приступа и в межприступный период.
Представленная схематичная формула в реальности чрезвычайно вариабельна.
При простой мигрени предвестниками приступа часто являются ощущение тревоги, тоски, усталости, но иногда первичным проявлением становится одно- или двухсторонняя головная боль, развивающаяся в течение нескольких минут или нескольких часов. Усиливается при шуме, ярком свете. Нередки возникают тошнота и рвота. Пациенты в этот период раздражительны, стремятся уединиться. Симптомы могут сохраняться несколько часов и полностью исчезают на следующий день.
Офтальмическая мигрень. При ней в качестве ауры выступает мерцающая скотома, возникающая в центральных полях зрения, в течение 20 мин медленно растространяется гемианоптически и исчезает с появлением головной боли. Корреляции степени яркости и выраженности ауры с интенсивностью боли нет. В то время как у ряда больных отмечают только выпадение поля зрения, у большинства на первый план выступает интенсивная головная боль, которая длится несколько часов. На ЭЭГ в затылочных отделах регистрируют депрессию активности нейронов.
Сочетанная мигрень подобна офтальмической мигрени. Обусловлена функциональными расстройствами мозговых артерий. Типичны нарушения чувствительности прежде всего лица и руки. Пациенты могут описать динамику распространения области сенсорных расстройств, формирующуюся в течении нескольких минут, что решающим образом отличается от преходящих нарушений мозгового кровообращения. Последние развиваются неожиданно, захватывают большие регионы и сочетаются с двигательными расстройствами. При мигрени возможна легкая афазия, в то время как моторные расстройства нетипичны. Сенсорный приступ разрешается головной болью, продолжающейся обычно весь остаток дня.
Базиллярная мигрень. Аура описывается как одно- или двухсторонние мерцающие скотомы, диплопия, нарушение чувствительности кожи лица, атаксия или нарушения координации. Часто развивается амнезия, не позволяющая точно описать продромальный период. Головная боль отодвигается на второй план, о ней часто не вспоминают. Типична семейная предрасположенность, нередко заболевание дебютирует уже в детстве. В качестве провоцирующих факторов известны нарушения сна, прием алкоголя, менструация, стресс или релаксация после больших физических или психических нагрузок. Эрготамин вначале может оказывать терапевтический эффект, но после отмены вследствие напряжения мимической мускулатуры повышает частоту и интенсивность приступов. Локальная симптоматика обусловлена нарушением кровоснабжения большого региона внутримозговой артерией. При изменениях в бассейне a. cerebri posterior односторонне нарушается зрительное восприятие. Если локальные, трафарет- но повторяющиеся симптомы выпадения мозговых функций сочетаются с головной болью с этой же стороны, есть смысл исключить сосудистые аномалии, и мигрень можно трактовать как симптоматическую. Если больной отмечает, что локальная симптоматика отмечается то с одной, то с другой стороны, причем чаще все-таки преобладают изменения справа или слева, то можно исключить симптоматическую форму мигрени. В таких случаях, обычно спустя несколько лет анамнеза боли и локальной симптоматики при нормальном в остальном неврологическом статусе, диагноз устанавливают клинически. Если локализация оставалась строго унилатеральной, не реверсировала справа налево и наоборот, или наблюдались неврологические нарушения, или при допплерангиографии зарегистрированы нарушения кровотока в определенных артериях мозга, то необходимы контрастная КТ или ЯМР для исключения сосудистой аномалии.
Эритропрозопалгия Бинга, клястерная головная боль, клястер-синдром. Мужчины болеют значительно чаще женщин. Провоцирующими факторами чаще являются алкоголь и изменения атмосферного давления. Приступ развивается обычно ночью. Пациент просыпается, часто в одно и то же время, от невыносимой односторонней головной боли, обычная локализация которой — периорбитальная и/или в височной области. Одновременно отмечают покраснение лица и одностороннее серозное отделяемое из носа, птоз, миоз. В течение нескольких минут боль достигает максимальной выраженности, несколько часов держится на одном уровне и затем постепенно угасает. Боль возникает до 8 разрядов за ночь подряд в течение нескольких ночей одной недели, а затем не повторяется месяц и более. Болевые приступы могут возникать и днем.
Несмотря на всю мучительность мигрени для больного, прогноз при этом заболевании принято считать относительно благоприятным. Но есть ряд состояний, требующих неотложного вмешательства. «Сигналами опасности» при мигрени являются:
- отсутствие смены «болевой стороны», то есть наличие гемикрании в течение нескольких лет на одной стороне;
- у пациента с мигренью внезапно (в короткий срок) возникает иная, необычная для него по характеру, постоянная головная боль;
- прогредиентно нарастающая головная боль;
- возникновение головной боли (вне приступа) после физического напряжения, сильного потягивания, кашля или сексуальной активности;
- увеличение выраженности или появление таких сопровождающих симптомов, как тошнота, рвота, гипертермия, стабильная очаговая неврологическая симптоматика;
- появление мигренеподобных приступов впервые в возрасте после 50 лет.
Осложнениями мигрени являются мигренозный статус и мигренозный инсульт. Мигренозный статус (выявляют в 1–2% случаев) — серия сильных, тяжелых, следующих друг за другом приступов, либо (редко) один необычайно тяжелый и продолжительный приступ. Мигренозный инсульт характеризуется развитием у больного с тяжелыми клиническими проявлениями обычной мигрени с аурой очаговых неврологических симптомов, имеющих «мерцающий» характер: возникают, затем регрессируют и появляются вновь. Мигренозный инсульт возникает только у пациентов с мигренью с аурой.
Дополнительные исследования представляют неспецифические результаты. Термографически — очаги гипотермии, совпадающие (70%) с проекцией боли. Эти находки в совокупности с клинической картиной и гистологическими данными (отек интимы) позволяют обсуждать связь мигрени и синдрома Рейно. Реоэнцефалография при мигрени отражает все его фазы: вазоконстрикция, вазодилатация, гипотензия артерий и вен, значительные нарушения венозного и артериального кровотока, максимально выраженные на стороне боли. На краниограммах в незначительной доли случаев выявляют минимальные гипертензионно-гидроцефальные изменения, не сопровождающиеся какими-либо клиническими симптомами. Ликвор в пределах нормы. При нейровизуализации (КТ, ЯМР) только при частых повторных тяжелых приступах иногда выявляют участки мозговой ткани пониженной плотности, свидетельствующие о наличии отека мозговой ткани, преходящей ишемии, которые, как правило, исчезают в межприступный период.
Боль длительностью в один или несколько дней
Повышение внутричерепного давления часто сочетается с тошнотой, рвотой, брадикардией, спутанностью сознания и застойными сосками зрительных нервов. Выраженность перечисленных симптомов зависит от степени и длительности внутричерепной гипертензии, их отсутствие никак не свидетельствует против повышения давления. Боль может начинаться утром и уменьшаться или угасать к вечеру (облегчение при вертикальном положении тела). Первым признаком начинающегося застоя на глазном дне является отсутствие венозного пульса. При подозрении на повышение внутричерепного давления необходимо немедленно выполнить КТ, люмбальная пункция противопоказана.
Ложная опухоль мозга (доброкачественная внутричерепная гипертензия). Состояние характеризуется повышением внутричерепного давления без признаков интракраниального объемного процесса, обструкции желудочкового или субарахноидального пространства, инфекции или гипертензионной энцефалопатии. Ложная опухоль мозга чаще развивается у женщин с избыточной массой тела в возрасте 20–50 лет, особенно у злоупотребляющих гормональными контрацептивами. У детей состояние может развиваться после терапии кортикостероидами, передозировки витамина А или тетрациклина. Синдром выявляют чаще всего случайно. Клинически состояние проявляется головной болью (чаще умеренно выраженной), отеком соска зрительного нерва. Площадь слепого пятна увеличивается. Единственное серьезное осложнение синдрома доброкачественной внутричерепной гипертензии — частичная или полная потеря зрения на один глаз — выявляют у 5% больных. ЭЭГ — без существенных изменений. КТ- или ЯМР-показатели в норме или представляют уменьшенную желудочковую систему. После того как результаты ЯМР или КТ позволяют убедиться в нормальных анатомических соотношениях в задней черепной ямке, возможна спинномозговая пункция. Выявляют существенно повышенное внутричерепное давление, однако ликвор при этом не изменен. Пункция в данном случае является и лечебным мероприятием. Иногда приходится делать несколько пункций в день, чтобы достичь нормализации давления. Но у 10–20% пациентов болезнь рецидивирует.
Схожая картина может возникнуть при следующих состояниях;
- оклюзия задней трети сагиттального синуса, или одного из поперечных синусов, или сигмовидного синуса;
- повышение внутричерепного давления в ответ на хроническую гиперкапнию при болезнях легких;
- гипопаратиреоидизм.
Тромбоз мозговых вен может быть септической этиологии за счет воспалительных процессов в ухе или на лице и несептической, причины которого чаще неясны. При этом факторы риска те же, что и при любых других тромбозах. Начинается с интенсивной головной боли. Тромбоз мозговых вен практически всегда сочетается с локальными неврологическими признаками или судорожными припадками. Диагноз верифицируется ЯМР и менее эффективно — с помощью КТ.
Менингит почти всегда сопровождается головной болью, усиливающейся при провокациях. Наклон головы вперед, поднимание ног, поджатие яремных вен усиливают выраженность боли и вызывают защитный менингеальный рефлекс. Желательна немедленная КТ для исключения абсцесса мозга. Как можно скорее надо провести спинномозговую пункцию для выяснения характера цитоза и возможного возбудителя.
Энцефалит в начальной стадии практически неотличим от менингита. Результаты КТ и исследования ликвора весьма схожи. В динамике формируется очаговая симптоматика, судорожные приступы и сомноленция.
Головная боль, длящаяся неделю и более
Такая боль всегда полиэтиологична. Прежде всего необходимо думать о повышении внутричерепного давления или о заболевании внутренних органов. Особенно подозрительно на внутричерепную гипертензию сочетание головной боли с сонливостью, что может быть первым признаком объемного процесса (опухоли, субдурального процесса, эхинококковой кисты и т. д.). Для уточнения диагноза показана КТ.
Подострая головная боль типична для височного артериита и системных васкулитов. Изолированное воспаление сосудов мозга выявляют очень редко, обычно оно сопровождает аутоимунные заболевания. Выраженность головной боли при этом может варьировать в течение дня. Почти всегда повышается СОЭ. Часто выявляют утолщенную извитую височную артерию, при этом она не всегда воспалена. Воспаление развивается преимущественно интракраниально, иногда — экстракраниально. Биопсия височной артерии помогает установить диагноз. В случае позднего начала лечения развивается облитерация сосуда с нарушением кровоснабжения мозга и выпадением функции соответствующей области (например слепота).
Хроническая головная боль
Боль напряжения ранее обозначалась как вазомоторная или «простая» головная боль. Является самой распространенной в этой группе (до 54% всех случаев головной боли). Как и любой субъективный симптом, боль варьирует по силе и времени, усиливается при физическом или психическом стрессе. Чаще болеют женщины. Обычно выявляют у лиц умственного труда, профессия которых сопряжена с продолжительной концентрацией внимания, психоэмоциональным напряжением, длительным неудобным положением головы, шеи, особенно в условиях недостаточной двигательной активности как на работе, так и внерабочее время, при плохом настроении, страхе и недосыпании. Характеристика этой боли определена в самом названии. Синонимами являются: психогенная боль, боль мышечного напряжения, стрессорная, эссенциальная. Эту боль определяют как связанную с напряжением перикраниальных мышц (лобных, височных, затылочных), натягивающих шлем головы (сравнить с миофасциальной болью), возникающую как проявление повышенной тревожности, выраженных депрессивных расстройств в ответ на острый или хронический эмоциональный стресс.
Клинически боль монотонная, тупая, сдавливающая, стягивающая, ноющая, как правило — двусторонняя. Субъективно воспринимается как диффузная, без четкой локализации, но иногда отмечают преимущественно в лобно-теменной, лобно-височной, затылочно-шейной областях с вовлечением мышц лица, области плеч, надплечий с обеих сторон, что объясняется напряжением мышц шейного корсета. Своеобразие жалоб в том, что больные описывают ощущения не как боль, а как чувство сдавливания, сжимания головы, дискомфорта, ощущения «шлема», каски», «стянутости головы». Описанные ощущения усиливаются при ношении головного убора, причесывании, дотрагивании до волосистой части головы.
Можно выделить следующие диагностические критерии головной боли напряжения:
- Локализация боли двусторонняя диффузная, иногда с преобладанием в затылочно-теменной или теменно-лобных областях;
- Характер боли монотонный, сдавливающий, почти никогда не бывает пульсирующий;
- Интенсивность — умеренная, реже интенсивная, но не нарушающая физической активности, особенно при отвлечении внимания;
- Длительность болевых ощущений в зависимости от формы составляет от 30–40 мин до 7–15 дней при эпизодической боли и более 15 до 180 дней в году при хронической;
- Сопутствующие симптомы: тошнота, чаще — снижение аппетита, другие болевые синдромы (кардиалгия, абдоминалгии), выраженный психовегетативный синдром.
- Начало болевых ощущений часто отмечают в возрасте 25–30 лет.
- Как правило, четкая корреляция обострений головной боли напряжения со стрессорными факторами.
Завершая обсуждение проблемы головной боли, можно сказать, что интракраниальные причины (кровоизлияние, опухоль и т. д.) редки. Значительно чаще врач сталкивается с экстракраниальными причинами. У взрослых это атеросклеротические изменения сосудов, АГ и др. У детей могут быть врожденные аномалии позвоночных артерий, нестабильность шейного отдела позвоночника, нейроциркуляторная дистония.
На последнем состоянии мы специально не останавливались. Отсутствие общепризнанных критериев диагноза, крайняя запутанность патогенеза, вычленение из так называемых вегетососудистой дистонии массы других более осязаемых состояний позволяет нам надеяться, что в будущем допустимая частота этого диагноза будет решительным образом пересмотрена.
Пациенты, у которых отмечают хроническую головную боль на протяжении месяцев и годов и отсутствие терапевтических или неврологических расстройств, должны быть обследованы при первом обращении к врачу и затем не подвергаться все новым и новым диагностическим вмешательствам, не повторять прежний диагностический путь в надежде «что-то найти». Подобная тактика только зафиксирует внимание пациента на не существующих соматических проблемах. Необходимо направить таких пациентов к психиатру. Чаще всего пациент отказывается от обследования и лечения у психиатра. После этого врач должен откровенно объяснить, что лечение у невропатолога или терапевта бессмысленно. Необходимо предостеречь от самолечения, поскольку используемые при этом пациентами препараты (транквиллизаторы, кофеинсодержащие, барбитураты и др.) способны обусловить зависимость, а эрготамин при его отмене — увеличить выраженность головной боли.
Головная боль, связанная с приемом препаратов, известна как абузусная боль. Основной причиной этой боли является регулярный или частый прием анальгетиков, барбитуратов, алкалоидов спорыньи, кислоты ацетилсалициловой, бензодиадепинов и др. Лекарственный фактор — неспецифический феномен: не существует препарата, раз и навсегда ответственного за развитие определенного типа головной боли. Имеют значение доза, длительность и комбинация препаратов. Примерные дозы и класс препаратов, способных вызывать абузусную боль: эрготамин — не менее 2 мг/сут; кислота ацетилсалициловая — не менее 5 г/сут; комбинированные анальгетики — не менее 100 таблеток/мес; барбитураты — не менее 1 таблетки/сут; диазепам — не менее 300 мг/мес; наркотические анальгетики в различных дозах. Важно отметить, что абузусная боль развивается, как правило, у лиц, исходно страдавших головной болью, практически никогда не возникает у лиц, принимавших те же препараты по другому поводу.
Основные критерии диагностики абузусной боли:
1) головная боль развивается через 3 мес после начала ежедневного приема препарата;
2) установлена минимальная обязательная доза препарата;
3) головная боль носит хронический характер (не менее 15 дней в месяц);
4) головная боль резко ухудшается непосредственно после отмены препарата;
5) головная боль проходит через 1 мес после отмены препарата.
Посттравматическая боль возникает после сотрясения или контузии мозга или травм шейного отдела позвоночника. Может быть чрезвычайно интенсивной и упорной. Нет корреляции между степенью тяжести травмы, наличием постгравматического болевого синдрома и его выраженностью. Часто сочетаются с другими симптомами: повышенная утомляемость, головокружение, сонливость, нарушения усидчивости и концентрация внимания.
Тригеминальная невралгия. Может быть диагностирована при наличии строгой локализации боли, соответствующей области иннервации тройничного нерва. Боль обычно острая, резкая, интенсивная. Провоцировать ее возникновение могут самые разнообразные факторы: разговор, охлаждение, эмоции и др. В интервалах между болевыми приступами пациентов ничего не беспокоит. Невралгия II и III ветвей редко является вторичной, симптоматической.
Боль в области лица часто зависит от местных органов, например от состояния зубов. Если боль симметрична, то в большинстве случаев органических причин выявить не удается. Односторонняя боль значительно чаще связана с органическими причинами. Прежде всего необходимо исключить опухоль или воспалительные заболевания в области лица.