Безопасность лекарственных средств всегда была, находится и будет находиться в сфере публичных интересов общества, поскольку затрагивает самый широкий круг вопросов, связанных с жизнедеятельностью человека и существованием социума.
В начале 80-х годов ХХ ст. ВОЗ сформулировала основные требования к современному лекарственному средству (Викторов А.П. и соавт. (ред.), 2007) — эффективность, безопасность, доступность и приемлемость для пациента.
Эффективность и безопасность лекарственных средств имеют первоочередное значение при их выборе для терапии при соответствующих заболеваниях. При этом существует правило — в первую очередь назначают препарат с наименьшим количеством побочных реакций, при отсутствии адекватной реакции на лекарственные средства с более высокой степенью риска (Лоуренс Р. и соавт., 2002).
В основу практической реализации вышеизложенного положено соблюдение соотношения польза/риск, которое является главным критерием при проведении рациональной индивидуальной фармакотерапии согласно принципам доказательной медицины.
Под понятием риск/польза понимают пользу от применения лекарственного средства, которая может определяться степенью снижения тяжести и течения заболевания (Викторов А.П. и соавт. (ред.), 2007).
Польза от применения лекарственного средства
Определяется по таким параметрам:
- степень излечения (выздоровления), улучшения общего состояния пациента, уменьшения выраженности симптомов заболевания, по поводу которого применяли лекарственное средство;
- интенсивность ответной реакции организма на введение лекарственного средства;
- продолжительность действия лекарственного средства.
Группы риска больных, связанные с развитием побочных реакций лекарственных средств
Согласно международным подходам (WHO, Директивы ЕС) эти группы составляют (Викторов А.П. и соавт. (ред.), 2007):
- дети раннего возраста (особенно недоношенные и новорожденные), лица пожилого и старческого возраста (паспортный возраст не всегда соответствует биологическому), период беременности;
- больные с поражением органов биотрансформации и экскреции лекарственных веществ или их активных метаболитов;
- пациенты с отягощенным анамнезом (аллергологическим или др.);
- больные, принимавшие длительный курс фармакотерапии;
- пациенты, применяющие одновременно более 4 лекарственных средств (при этом фармакодинамические и фармакокинетические процессы становятся непрогнозированными);
- больные, принимавшие лекарственные средства, которые вызывают сходные побочные реакции.
Побочные реакции лекарственных средств
- Серьезные (составляют угрозу для жизни пациента; обусловливают потерю работоспособности; требуют увеличения периода госпитализации; приводят к смерти; вызывают развитие опухолей; вызывают врожденные аномалии).
- Несерьезные (любая из побочных реакций, которая не соответствует по определению «серьезной»).
- Ожидаемые (побочные реакции, характер или тяжесть которых согласовывается с имеющейся информацией о лекарственных средствах, например с инструкцией/листом-вкладышем для медицинского применения лекарственных средств).
- Неожиданные (побочные реакции, характер или тяжесть проявлений которых не согласовывается с имеющейся информацией о лекарственных средствах, например с инструкцией/ листом-вкладышем для медицинского применения лекарственных средств).
Различают 3 степени тяжести течения побочных реакций:
- Легкая (зуд, крапивница) — симптомы исчезают через 3 дня после начала применения антигистаминных лекарственных средств.
- Средняя (крапивница, отек Квинке, экзематозный дерматит, многоморфная эритема, лихорадка до 39 °С, поли- или моноартрит, токсико-аллергический миокардит) — симптомы устраняются через 4–5 дней после применения противогистаминных препаратов, ГКС в средних дозах 20–40 мг.
- Тяжелая (анафилактический шок, эксфолиативный дерматит, синдром Лайелла, присоединяются поражения внутренних органов, например миокардит с расстройствами ритма, нефротический синдром) — все симптомы устаняются через 7–10 дней после сочетанного применения антигистаминных препаратов, ГКС, адреномиметических и других лекарственных средств.
Классификация побочных реакций лекарственных средств
Современному уровню знаний в большей степени соответствует классификация O.L. Wade, L. Beely (1976), M.D. Rawlings, J.M. Thomson (1977) в модификации R.J. Royer (1997), принятая ВОЗ и используемая в работе национальных и региональных центров по изучению побочных реакций лекарственных средств разных стран, в том числе и в Украине (Викторов А.П. и соавт. (ред.), 2007).
Классификация побочных реакций лекарственных средств (по M.D. Rawlings, J.M. Thomson, 1991):
- Тип A (зависит от дозы)
- Тип B (не зависит от дозы)
- Тип C (эффекты при длительном применении, синдром отмены)
- Тип D (отстроченные эффекты, тератогенность)
В настоящее время приведенная классификация является наиболее удобным вариантом, объединяющим многие различные по своей природе группы побочных реакций, осложнений фармакотерапии, целый блок проблем лекарственной токсикологии, «лекарственную болезнь» и др. Она является основой оптимальных условий для анализа ситуаций, связанных с различными характеристиками и проявлениями побочных реакций лекарственных средств, особенно в государствах, где система контроля безопасности лекарственных средств создана недавно (последнее относится к Украине).
Побочные реакции, зависимые от дозы (тип А)
Обусловлены фармакологическими свойствами и токсичностью самого лекарственного средства или его метаболитов, прогнозируемы на основании знаний фармакологических свойств; возникают часто, для них характерна невысокая летальность. Доля реакций этого типа составляет около 75% всех побочных реакций.
Могут возникнуть при применении лекарственных средств в обычных рекомендуемых дозах, будучи связанными со следующими причинами:
- избыточный терапевтический эффект (например, лечение инсулином или пероральными гипогликемическими лекарственными средствами может вызвать развитие гипогликемии);
- фармакологические побочные реакции зависят от фармакологических свойств лекарственных средств (например, блокаторы β-адренорецепторов, даже селективные, могут одновременно с гипотензивным эффектом вызывать бронхоспазм; блокаторы М-холинорецепторов, устраняя спазм гладких мышц при печеночных или кишечных коликах, могут повышать внутриглазное давление);
- токсические побочные реакции характерны для лекарственных средств с малой широтой терапевтического действия (например сердечные гликозиды, цитостатики, антибиотики аминогликозидного ряда);
- вторичные побочные реакции обусловлены последствиями действия лекарственных средств (например, антибиотики могут угнетать нормальную микрофлору кишечника; ГКС могут обусловливать развитие вторичной инфекции; НПВП — ульцерогенного действия).
Побочные реакции, независимые от дозы (тип В)
Чаще всего являются реакциями иммуноаллергической природы (например анафилактический шок, синдром Стивенса — Джонсона), а также некоторыми генетически детерминированными реакциями; возникают редко, не связаны с дозой лекарственных средств, часто серьезные, их трудно предвидеть (непредсказуемые, неожиданные), для них характерна высокая летальность; составляют около 25% всех зарегистрированных. Выявляют при всех путях введения лекарственных средств, при наличии чувствительности организма побочные реакции возникают даже при применении лекарственного средства в очень низкой дозе.
Побочные реакции типа В могут возникать по следующим причинам:
- побочные реакции иммуноаллергического генеза (крапивница, ангионевротический отек (отек Квинке), анафилактический шок, синдром Стивенса — Джонсона);
- побочные реакции генетически детерминированные (например, дефицит глюкозо-6-фосфат-дегидрогеназы на фоне применения таких препаратов, как сульфаниламидов, ацетилсалициловой кислоты, может вызвать гемолиз эритроцитов. При дефиците метгемоглобинредуктазы на фоне применения таких препаратов, как прокаин, сульфаниламиды, примахин, может развиться метгемоглобинемия).
Побочные реакции вследствие длительной терапии (тип С)
Возникают, как правило, после длительной терапии (как следствие продолжительного лечения и дозы принятых лекарственных средств, а также как следствие одного из этих факторов); часто расцениваются как серьезные и по своей природе зачастую необратимы к моменту их выявления; трудны для изучения и выявления, поскольку всегда четко определяется временной интервал между началом лечения и их развитием (синдром отмены, лекарственная зависимость, кумулятивные эффекты и эффекты подавления выработки гормонов, толерантность); возникают в результате ослабления или прекращения действия адаптивных изменений организма, появляющихся в условиях длительного воздействия лекарственных средств.
Побочные реакции типа С проявляются в виде:
- толерантности (нитраты, центральные агонисты α-адренорецепторов);
- синдрома отмены (ГКС, блокаторы β-адренорецепторов);
- лекарственной зависимости (некоторые психотропные лекарственные средства, наркотические анальгетики);
- кумулятивного эффекта (сердечные гликозиды, ингибиторы МАО);
- эффекта подавления выработки гормонов (ГКС).
Отстроченные эффекты (тип D)
Включают канцерогенные, мутагенные, тератогенные эффекты, дефекты репродуктивной системы и другие, которые могут возникать через месяцы или годы после лечения.
Источниками информации о побочных реакциях являются спонтанные сообщения врачей, провизоров и других медицинских работников, поступающие в соответствующие национальные (в Украине — отдел фармакологического надзора Государственного фармакологического центра МЗ Украины) или международные организации (Центр международного мониторинга побочных реакций лекарственных средств ВОЗ, г. Уппсала, Швеция). Метод спонтанных сообщений является основным в работе национальных служб контроля во всех странах мира. Оценка результата анализа получаемой информации должна дать ответ относительно наличия причинно-следственной связи между введением лекарственного средства и его побочными реакциями.
Подходы для установления врачом причинно-следственной связи между введением лекарственного средства и его побочными реакциями
- Если между применением лекарственных средств и возникновением побочных реакций существует определенная последовательность во времени, то это указывает на существующую между ними взаимосвязь.
- Проявления побочных реакций иногда зависят от дозы лекарственного средства. Если снижение дозы лекарственного средства ведет к исчезновению побочной реакции, то такая побочная реакция является дозозависимой, что также свидетельствует о наличии их взаимосвязи.
- На связь между побочной реакцией и применением лекарственного средства может указывать исчезновение побочной реакции или уменьшение ее проявлений при отмене лекарственного средства, а также возникновение аналогичной или более выраженной побочной реакции при повторном применении лекарственного средства.
- Подтверждением взаимосвязи между побочной реакцией и применением лекарственного средства могут быть данные наблюдений других врачей о подобных побочных реакциях при применении этого же лекарственного средства.
- Отдельные фармакологические группы лекарственных средств могут вызывать так называемые фармакологические специфические побочные реакции, которые обусловлены механизмом их действия, что также свидетельствует о наличии взаимосвязи.
- При лечении основных заболеваний у пациентов групп риска (дети, лица пожилого и старческого возраста, пациенты с сопутствующей патологией, беременные, кормящие грудью) применение лекарственных средств может вызвать развитие характерных побочных реакций.
Установить причинно-следственную связь можно различными способами. Одним из них является качественный метод, который предложен Центром мониторинга побочных реакций лекарственных средств ВОЗ (г. Уппсала, Швеция). В соответствии с ним причинно-следственная связь может быть классифицирована как:
- определенная (достоверная);
- вероятная;
- возможная;
- сомнительная;
- условная;
- не подлежащая классификации (табл. 6.1).
Таблица 6.1. Критерии определения причинно-следственной связи между клиническими проявлениями побочной реакции и клинико-фармакологической характеристикой лекарственного средства
|
Степень достоверности |
Критерий |
| Определенная |
Клинические проявления побочной реакции, которые включают нарушения лабораторных показателей:
|
| Вероятная |
Клинические проявления побочной реакции, которые включают нарушение лабораторных показателей:
|
| Возможная |
Клинические проявления побочной реакции, которые включают нарушение лабораторных показателей:
|
| Сомнительная |
Клинические проявления побочной реакции, которые включают нарушение лабораторных показателей:
|
| Условная |
Клинические проявления побочной реакции, которые включают нарушение лабораторных показателей, тяжело поддаются оценке. Необходимы дополнительные данные для оценки связи или полученная информация в это время анализируется |
| Не подлежит классификации |
Сообщение о подозреваемой побочной реакции нельзя оценить вследствие недостаточности информации или же ее противоречивости, причем информация не может быть дополнена или верифицирована |
Кроме традиционного комплекса факторов со стороны пациента, лекарственного средства, окружающей среды в последние годы появились дополнительные триггеры, влияющие на развитие побочных реакций и обусловливающие увеличение их выраженности:
- широкое применение фармакотерапии;
- изменение сроков экспертной оценки регистрации новых лекарственных средств;
- одновременное выведение на рынок лекарственных средств и их маркетинг во многих странах мира;
- постоянное увеличение количества генерических лекарственных средств (в Украине составляют >80%);
- рост рынка безрецептурных лекарственных средств (колеблется от 40 до 60%);
- фетишизация и мифотворчество в фармакотерапии (распространены как среди врачей и других медработников, так и среди населения);
- широкое применение лекарственных средств, приобретенных через интернет (без консультативного участия врача или фармацевта);
- распространение биологически активных добавок (БАДов);
- ошибки врачей и медицинского персонала.
Проанализируем последнюю группу факторов. Как свидетельствует международная практика, большинство побочных реакций лекарственных средств связаны с врачебными ошибками. Ю.Б. Белоусов, К.Г. Гуревич (2005) называют такие медицинские ошибки:
- неправильная диагностика, обусловившая неверный выбор препарата для лечения;
- неиспользование предписанного диагностического обследования;
- неверная интерпретация результатов обследования;
- непринятие мер после получения результатов, отклоняющихся от нормы;
- использование неисправного медицинского оборудования;
- осложнения при переливании крови;
- невыполнение других медицинских предписаний.
По данным эпидемиологических исследований наиболее частой врачебной ошибкой является неверный выбор врачом лекарственного средства или его неправильное назначение. В 56% случаев эти ошибки связаны с назначением дозы лекарственного средства без учета индивидуальных особенностей пациента, в 34% — с неадекватной длительностью терапии, 10% — с ошибками среднего медицинского персонала и фармацевтическими работниками больничной аптеки. При этом ошибки, связанные с неверным назначением дозы лекарственного средства являются потенциально предотвратимыми при условии своевременного использования терапевтического лекарственного мониторинга и принципов фармакокинетической оптимизации терапии.
Наиболее частыми причинами возникновения побочных реакций при применении лекарственных средств являются следующие медицинские ошибки:
- игнорирование врачами данных анамнеза; положений, изложенных в инструкции для медицинского применения лекарственных средств;
- недостаточная информированность врачей о многочисленных синонимах торговых наименований генерических препаратов, содержащих одно и то же действующее вещество;
- недостаточные знания врачей о механизмах возникновения лекарственной аллергии, в частности перекрестной;
- недостаточные знания врачей о клинико-фармакологической характеристике лекарственных средств;
- недостаточные знания врачей о механизмах и особенностях клинических проявлений последствий взаимодействия лекарственных средств при их одновременном введении. Несмотря на то что доля медицинских ошибок в структуре побочных реакций на 01.12.2005 г. не превышает 0,3%, ошибки врачей, связанные с назначением лекарственных средств, составляют 78,9%. Последнее в первую очередь связано с отсутствием внимания к анамнезу у больных, и лишь 21,1% случаев побочных реакций являются следствием неосведомленности пациентов. Результаты проведенного анализа свидетельствует о существовании пробелов в подготовке специалистов разного профиля, в особенности по клинической фармакологии, что обусловливает необходимость совершенствования и реализации соответствующих образовательных программ при пред- и постдипломной подготовке врачей.
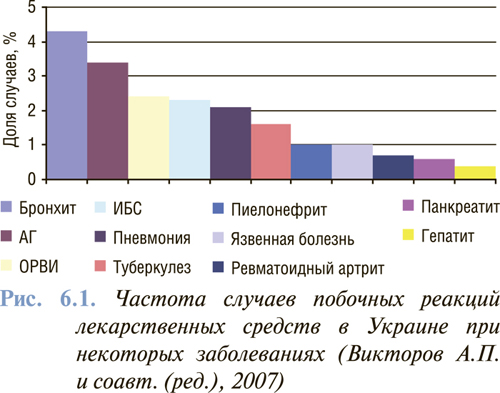
В Украине выделяются заболевания, при которых регистрируется значительная часть побочных реакций, основу этой топ-группы составляют кардиоревматологические и кардиоваскулярные заболевания. Частота побочных реакций лекарственных средств при некоторых заболеваниях приведена на рис. 6.1.
В Украине с 1996 г. (со времени создания регуляторным органом Государственным фармакологическим центром МЗ Украины подразделения по контролю безопасности лекарственных средств при их медицинском применении), то есть в реальных условиях здравоохранения, начали накапливаться данные о побочных реакциях лекарственных средств. За этот период банк данных о зарегистрированных побочных реакциях лекарственных средств приблизился к 20 000 сообщений (рис. 6.2).
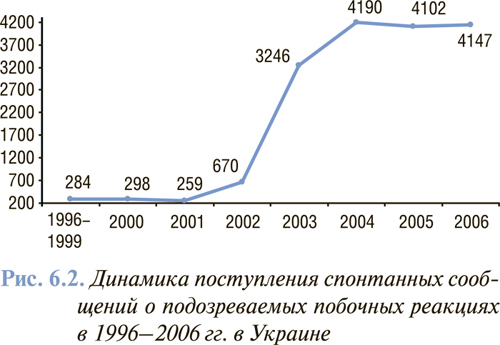
Согласно этим данным среди побочных реакций лекарственных средств преобладают несерьезные ожидаемые побочные реакции (80,5%). Однако наметилась тенденция к увеличению количества других типов побочных реакций лекарственных средств (например, серьезные предвиденные побочные реакции возросли с 3,0 до 17,2%). Однако рано делать окончательные выводы.
Известно, что лекарственные средства, влияющие на сердечно-сосудистую систему, являются причиной осложнений у 2–8% больных. В структуре побочных реакций, регистрируемых в Украине, по данным Государственного фармакологического центра МЗ Украины по состоянию на 01.03.2007 г. основные лекарственные средства, влияющие на сердечно-сосудистую систему, занимали 18% (рис. 6.3).
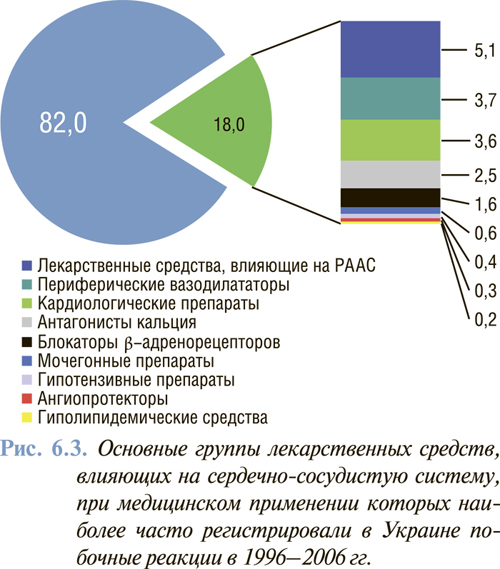
Наличие огромного арсенала лекарственных средств, влияющих на сердечно-сосудистую систему, с различными клинико-фармакологическими параметрами и препаратов, активно применяемых в кардиологии, требует от врача глубоких и разносторонних знаний клинической фармакологии. Это позволит осуществлять эффективную и безопасную рациональную индивидуальную фармакотерапию.
В настоящее время в Украине для медицинского применения разрешено около 50 наименований препаратов — блокаторов α-адренорецепторов (70,2% из них составляют лекарственные средства, активным действующим веществом которых является доксазозин); около 170 наименований блокаторов β-адренорецепторов (22,4% из них составляют лекарственные средства, активным действующим веществом которых является атенолол, 17,7% — метопролол, 15,9% — бизопролол), более 120 препаратов антагонистов кальция (74,2% из них представлены дигидропиридиновыми производными, 15% — фенилалкиламинами, 10,8% — бензодиазепинами), свыше 70 наименований антиангинальных лекарственных средств, относящихся к группе динитратов (27,0% из них являются препаратами нитроглицерина, 21,6% — изосорбида мононитрата); среди около 100 диуретических лекарственных средств тиазидные диуретики составляют 82,1% всей номенклатуры представителей этих препаратов, петлевые диуретики — 10,6%, антагонисты альдостерона — 4,2%, ингибиторы карбоангидразы — 1,05%).
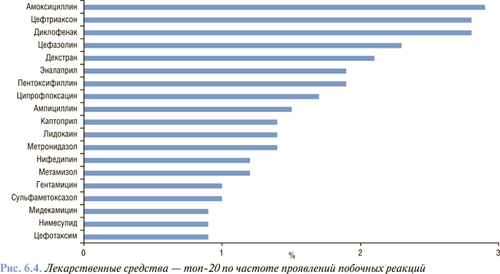
Среди топ-20 препаратов по частоте регистрации побочных реакций лекарственных средств в Украине (рис. 6.4), лекарственные средства, влияющие на сердечно-сосудистую систему, различных фармакологических групп составляют 25% (эналаприл, пентоксифиллин, каптоприл, лидокаин, нифедипин).
По количеству системных нарушений со стороны органов кровообращения при медицинском применении в Украине кардиоваскулярные расстройства суммарно отмечают в 10,3% случаев (табл. 6.2).
Таблица 6.2. Системные проявления побочных реакций при медицинском применении лекарственных средств в Украине (1996–2006)
|
Системное проявление побочных реакций |
Доля, % |
| Аллергические реакции |
59,7 |
| Нарушения со стороны ЖКТ, в том числе со стороны печени и желчевыводящих путей |
12,6 |
| Нарушения со стороны сердечно-сосудистой системы, в том числе ритма сердца |
9,2 |
| Нарушения со стороны ЦНС и периферической нервной системы |
7,7 |
| Лихорадка, гипертермическая реакция, в том числе нарушения со стороны органов зрения, слуха и вестибулярного аппарата |
4,0 |
| Нарушения со стороны органов дыхания |
3,4 |
| Сосудистые (экстракардиальные) нарушения |
1,2 |
| Нарушения со стороны лейкоцитарной формулы |
0,9 |
| Нарушения со стороны мочевыводящей системы |
0,3 |
| Нарушения со стороны опорно-двигательного аппарата |
0,2 |
| Нарушения со стороны эндокринной системы |
0,1 |
| Нарушения со стороны тромбоцитов и системы свертывания крови |
0,1 |
| Феномен «ускользания эффекта» |
0,1 |
| Фармакотоксические осложнения |
0,5 |
Особенности показателей здоровья населения, проживающего в каждом из регионов Украины, в значительной степени влияют на потребление (назначение) тех или иных лекарственных средств. Отметим, что среди топ-5 фармакологических групп лекарственных средств, при назначении которых регистрируют побочные реакции, практически в каждой есть кардиоваскулярные и ревматологические лекарственные средства (табл. 6.3).
Таблица 6.3. Топ-5 фармакологических групп лекарственных средств по частоте регистрации побочных реакций при применении в Украине (2006)
|
Регион |
Группа препаратов |
||||
| АР Крым | J01 | B05 | M01 | N02 | C01 |
| Днепропетровская обл. | J01 | C01 | B05 | N01 | M01 |
| Донецкая обл. | J01 | B05 | M01 | C04 | N06 |
| Житомирская обл. | J01 | M01 | C04 | B05 | N06 |
| Закарпатская обл. | J01 | B05 | J04 | N01 | C01 |
| Запорожская обл. | J01 | B05 | M01 | C09 | C04 |
| Киевская обл. | J01 | B05 | N02 | C04 | A11 |
| Луганская обл. | J01 | B05 | A03 | M01 | C01 |
| Львовская обл. | J01 | N02 | B05 | M01 | C01 |
| Одесская обл. | J01 | B05 | C01 | C04 | J05 |
| Полтавская обл. | J01 | C01 | M01 | B05 | N02 |
| Ровенская обл. | J01 | B05 | N02 | V08 | C04 |
| Сумская обл. | J01 | B05 | J04 | C01 | C04 |
| Тернопольская обл. | J01 | B05 | M01 | C04 | N02 |
| Хмельницкая обл. | J01 | C07 | B05 | M01 | N02 |
| Черновицкая обл. | J01 | N01 | C04 | J04 | M01 |
| Черниговская обл. | J01 | B05 | N01 | M01 | C01 |
В основном это препараты, применяемые в кардиологии (С01), периферические вазодилататоры (С04), блокаторы β-адренорецепторов (С07), средства, действующие на РААС (С09). Остальные группы представляют:
А11 — витамины
А03 — средства, применяющиеся при функциональных нарушениях ЖКТ
J01 — антибактериальные средства для системного применения
J04 — средства, действующие на микобактерии
J05 — антивирусные средства для системного применения
В05 — кровезаменители и перфузионные растворы
М01 — противовоспалительные и противоревматические средства
N01 — анестетики (общие и местные)
N02 — анальгетики
N06 — психоаналептики
V08 — контрастные средства
Следует подчеркнуть, что в 1996–2006 гг. в этот же перечень входили и антагонисты кальция и некоторые метаболические препараты (кислота никотиновая, триметилгидразиния пропионат и др.).
Как ранее отмечали, наибольшее количество случаев побочных реакций при применении лекарственных средств выявляют среди препаратов, назначаемых наиболее широко либо в связи с распространенными фармакотерапевтическими технологиями, либо в силу экономических причин — материальных возможностей пациента, общества и др.
Ниже приведены сравнительные данные о частоте регистрируемых побочных реакций при использовании наиболее применяемых лекарственных средств, влияющих на сердечно-сосудистую систему, в Украине и в мире (данные ВОЗ) (табл. 6.4).
Таблица 6.4. Частота развития побочных реакций при применении лекарственных средств, влияющих на сердечно-сосудистую систему
|
Лекарственное средство |
Частота побочных реакций, % |
|
|
Украина |
ВОЗ |
|
| Эналаприл |
52,5 |
57,1 |
| Каптоприл |
47,0 |
42,9 |
| Нифедипин |
63,5 |
35,6 |
| Пропранолол |
37,5 |
41,2 |
| Атенолол |
62,5 |
58,8 |
| Верапамил |
10,4 |
21,8 |
| Амлодипин |
19,5 |
20,4 |
Весь современный арсенал лекарственных средств, влияющих на сердечно-сосудистую систему, ВОЗ разделяет на основные и неосновные классы лекарственных средств, рекомендуемых для применения в клинической практике. Например, в соответствии с рекомендациями ВОЗ 6 классов лекарственных средств относится к основным препаратам для лечения пациентов с АГ: тиазидные диуретики, блокаторы β-адренорецепторов, ингибиторы АПФ, блокаторы медленных кальциевых каналов, антагонисты рецепторов ангиотензина II, блокаторы α-адренорецепторов (Беленков Ю.Н., Мареев В.Ю., 2003). Другие лекарственные средства не рекомендованы в качестве основных препаратов для лечения АГ: производные раувольфии, клонидин, бендазол, комбинированные препараты, содержащие гидралазин, дротаверин и др.
Для лечения при ХСН в фармакотерапию включены 5 основных классов лекарственных средств: ингибиторы АПФ, блокаторы β-адренорецепторов, диуретики, сердечные гликозиды и антагонисты альдостерона (табл. 6.5). Не рекомендованы, но имеют большую популярность у практикующих врачей — нитраты.
Таблица 6.5. Доля фармацевтического рынка в Украине, занимаемая некоторыми представителями основных групп кардиоваскулярных лекарственных средств (2007)
|
Лекарственные средства |
Представители фармакологических групп, n |
|
Антагонисты кальция |
120 (амлодипин — 40%) |
|
Блокаторы β-адренорецепторов |
169 (атенолол — 22,4%) |
|
Ингибиторы АПФ |
193 (эналаприл — 42,4%) |
|
Блокаторы рецепторов ангиотензина II |
27 (лозартан — 85,1%) |
В России частота назначения больным кардиологического профиля ингибиторов АПФ составляет 45–65%, блокаторов β-адренорецепторов — 14–18%, дигоксина — 13–38%, нифедипина — более 20%, спиронолактона — 4–15%, нитратов до 50% (Беленков Ю.Н., Мареев В.Ю., 2003). Причем в основном применяют старые и неоригинальные препараты, а также генерики, которые в несколько раз уступают неидеальным европейским показателям. В Украине систематически подобные данные не анализировали, однако, судя по номенклатуре фармацевтического рынка, соотношение отдельных представителей фармакологических групп принципиально не отличается от вышеприведенных. Об этом свидетельствуют зарегистрированные в 1996–2006 гг. побочные реакции при применении этих средств в Украине. Так, по данным отдела фармаконадзора Государственного фармакологического центра МЗ Украины при применении некоторых из них (каптоприла) побочные реакции регистрировали по отношению к другим ингибиторам АПФ в 47,0% (по данным ВОЗ — 42,9%, в Великобритании — 12,7%); среди антагонистов кальция при применении нифедипина — 63,55% (по данным ВОЗ — 35,6%), среди блокаторов β-адренорецепторов (атенолол) — 62,5% (по данным ВОЗ — 58,2%, в Великобритании — 7,27%).
В 2007 г. перечень топ-лидеров в Украине по частоте регистрации побочных эффектов (рис. 6.5) подвергся некоторым изменениям за счет появления среди них новых и давно хорошо известных по способности вызывать побочные реакции препаратов (кислоты никотиновой, амлодипина, лизиноприла, пентоксифиллина).

По системным нарушениям у разных групп препаратов, влияющих на сердечно-сосудистую систему, доминировали различные нарушения (табл. 6.6).
Таблица 6.6. Системные проявления побочных реакций некоторых средств, влияющих на сердечно-сосудистую систему (1996–2006), %
|
Системные осложнения (n=1009) |
Амлодипин |
Атенолол |
Каптоприл |
Дигоксин |
Эналаприл |
Лозартан |
Нифедипин |
Верапамил |
|
Аллергические реакции |
12,5 |
7,9 |
13,9 |
12,5 |
13,8 |
18,8 |
10,3 |
9,1 |
|
Феномен «ускользания эффекта» |
|
2,0 |
0,4 |
|
|
|||
|
Изменения кожи и ее придатков |
8,9 |
5,9 |
20,6 |
17,7 |
12,5 |
15,6 |
33,3 |
|
|
Лихорадка, гипертермический синдром |
|
0,4 |
|
1,0 |
|
|||
|
|
|
|
|
|||||
|
Нарушения электролитного баланса |
|
0,4 |
|
|
||||
|
Нарушения со стороны эндокринной системы |
|
0,4 |
|
|
||||
|
Нарушения со стороны костно-мышечной системы |
1,8 |
|
|
|
||||
|
Нарушения со стороны органов дыхания |
|
5,9 |
44,4 |
54,1 |
25,0 |
0,5 |
3,0 |
|
|
Нарушения ритма сердца |
|
2,0 |
|
|
|
|||
|
Нарушения со стороны мочевыводящей системы |
|
2,0 |
|
|
0,5 |
|
||
|
Нарушения со стороны ЦНС |
4,5 |
13,7 |
4,5 |
12,5 |
3,6 |
12,5 |
2,4 |
|
|
Нарушения со стороны ЖКТ |
7,1 |
7,8 |
4,9 |
37,5 |
2,7 |
6,3 |
3,4 |
27,3 |
|
Общие нарушения со стороны сердечно-сосудистой системы |
51,8 |
49,0 |
9,5 |
18,8 |
6,9 |
25,0 |
55,6 |
27,3 |
|
Сосудистые (экстракардиальные) нарушения |
13,4 |
3,9 |
0,4 |
1,2 |
10,7 |
|
||
|
Фармакотоксические осложнения |
|
|
18,8 |
|
|
|||
|
Всего побочных реакций |
11,1 |
5,1 |
24,1 |
1,6 |
33,0 |
1,6 |
20,3 |
3,3 |
Для ингибиторов АПФ были характерны нарушения функции дыхания и аллергические реакции, для антагонистов кальция — сердечно-сосудистые и аллергические реакции, блокаторов β-адренорецепторов (атенолол) — осложнения со стороны сердечно-сосудистой системы и ЦНС, препаратов дигиталиса — нарушения со стороны сердечно-сосудистой системы, ЦНС, ЖКТ, аллергические реакции.
Побочные реакции, вызываемые сердечно-сосудистыми лекарственными средствами, можно подразделить на кардиальные и экстракардиальные. Кардиальные побочные реакции проявляются в виде тахикардии или брадикардии, других нарушений ритма и проводимости, снижения или повышения АД, нарушения сократимости миокарда. Риск их возникновения может повышаться при комбинированном применении с другими лекарственными средствами. Так, тиазидные диуретики и резерпин способствуют развитию интоксикации сердечными гликозидами. Симпатомиметики даже в невысоких дозах оказывают аритмогенное действие при сочетанном применении с некоторыми средствами для анестезии.
Антиаритмические лекарственные средства могут оказывать негативное влияние на нормальный ритм сердца, обусловливать развитие блокады или аритмии.
Развитие ишемии миокарда могут спровоцировать трициклические антидепрессанты, дигоксин, прокаинамид. Дипиридамол, вводимый внутривенно, вызывает синдром «коронарного обкрадывания», проявляющийся ухудшением кровоснабжения ишемизированных участков миокарда.
Для различных фармакологических групп сердечно-сосудистых лекарственных средств характерна своя специфика проявлений побочных реакций. По данным В.Г. Кукеса (1993) лечение сердечными гликозидами обусловливает интоксикацию у 26–29% леченных, побочные реакции развиваются в случаях применения строфантина, ланатозида С, ацетилдигитоксина, дигоксина.
Причем прогрессирование СН ведет к повышению интоксикации гликозидами с 12 до 46%. Клинически интоксикация проявляется сердечно-сосудистыми (92%), диспептическими (37%) и нервно-психическими нарушениями (8,4%). Среди сердечно-сосудистых расстройств чаще всего отмечают экстрасистолию предсердий (12%) и желудочков (73%). У 11,6% больных развилась пароксизмальная суправентрикулярная тахикардия, у 15,5% — нарушение проводимости. Характерным для интоксикации гликозидами является снижение суточного диуреза.
Обладая высоким раздражающим эффектом, сердечные гликозиды при их применении вызывают нарушение функции ЖКТ. Появляется потеря аппетита до развития анорексии, тошнота, рвота, диарея, боль в животе, в эпигастральной области. По данным R. Fowler и соавторов (1970) при применении сердечных гликозидов у детей рвота возникает у 93%. Гликозиды вызывают нарушение сна у 81% больных, а при длительном применении препаратов наперстянки возможно развитие психозов или психических расстройств. Иногда эти препараты вызывают расстройство цветного зрения, а в тяжелых случаях — ретробульбарные параличи, поражение зрительного нерва, нарушение слуха, развитие невралгии тройничного, седалищного, локтевого нервов, люмбалгии.
Сердечные гликозиды оказывают токсическое действие на функцию почек — возможно развитие почечной недостаточности.
Наиболее частые нарушения при передозировке сердечных гликозидов развиваются со стороны сердечно-сосудистой системы. Так, препараты наперстянки у 10% больных вызывают ощущение давящей боли в области сердца.
Под влиянием сердечных гликозидов нарушается электролитный обмен, к которому чувствительна в первую очередь сердечная мышца, причем развитие гипокалиемии и гиперкальциемии является основным моментом в возникновении расстройств сердечного ритма. Нарушения сердечного ритма проявляются в виде брадикардии, экстрасистолии, тахикардии синусовой, пароксизмальной, предсердной, желудочковой. Грозным осложнением дигиталисной терапии является фибрилляция желудочков, приводящая к летальному исходу. При лечении сердечными гликозидами у 3/4 больных развивается брадикардия, более чем у 1/2 — AV-блокада. Очень часто у детей регистрируют выпадение пульса (87%).
Аллергические осложнения, вызываемые сердечными гликозидами, развиваются крайне редко и носят легкий характер. Возможно появление кожной сыпи — эритематозной, папулезной, уртикарной, развитие крапивницы и отека Квинке, зуда. У лиц с повышенной чувствительностью иногда отмечают озноб, бледность кожи, похолодание конечностей.
Осложнения, вызываемые антиаритмическими средствами, могут проявляться тяжелой клинической картиной. Чаще всего при передозировке препаратов или быстром их внутривенном введении развиваются опасные для жизни состояния: снижение АД вплоть до развития коллапса, потеря сознания, угнетение дыхания и его остановка, нарушение сердечного ритма и остановка сердца, развитие бронхоспазма, судорог по типу эпилептиформного припадка. У 25% больных при внутривенном и пероральном применении прокаинамида отмечают расширение комплекса QRS, иногда — блокаду пучка Гиса. Умеренные дозы этого препарата вызывают подобный эффект наполовину силы его действия, отмечаемый у 10–12% пациентов.
При приеме антиаритмических средств выявляют нарушения нервно-психической функции. Появляется головная боль, головокружение, психомоторное возбуждение, бессонница, галлюцинации, депрессивные состояния, затемнение сознания, бред. Одновременно могут развиваться нарушения зрения и слуха, вплоть до полной их потери.
Аллергические поражения характеризуются появлением сыпи, зуда, повышением температуры тела, развитием ангионевротического отека или крапивницы, возможно развитие системной красной волчанки при длительном или повторном применении препаратов, описано развитие пурпуры при приеме хинидина. Осложнения, развивающиеся в ответ на введение коронаролитиков, чаще всего имеют аллергический, реже — токсический характер. Кожные поражения проявляются в виде зуда, сыпи, покраснения или бледности кожи, крапивницы, отека слизистых. Возможно развитие одышки, приступов удушья, бронхоспазма, отека Квинке.
Прием коронаролитиков иногда вызывает боль в области сердца, переходящую в стенокардию. Спазмолитические средства стимулируют иногда повышение внутричерепного и внутриглазного давления, обусловливая при этом расстройство зрения. Описаны анафилактоидные реакции, развившиеся при приеме бендазола.
Нервно-психические нарушения характеризуются появлением головокружения, головной боли, бессонницы, раздражительности. Поражения со стороны крови характеризуются развитием преходящей метгемоглобинемии, устраняющейся при отмене препарата.
Побочные реакции при применении блокаторов β-адренорецепторов разделяют на кардиальные (брадикардия, артериальная гипотензия, развитие AV-блокады) и экстракардиальные (головокружение, депрессия, ночные кошмары, бессонница, ухудшение памяти, утомляемость, гипергликемия, гиперлипидемия, мышечная слабость, нарушение потенции).
К прямым побочным реакциям относятся усиление СН, тяжелая брадикардия и гипотония, абдоминальные болевые кризы, а также тошнота и понос. Снижение ЧСС и УОК ведут к декомпенсации сердечной деятельности. У больных с синусовым ритмом под влиянием блокаторов β-адренорецепторов может развиться тяжелая брадикардия и AV-блокада. Усиление бронхоконстрикции у пациентов с бронхитом и особенно с БА при приеме препаратов может повлечь за собой приступ БА.
У стационарных больных (268 пациентов), принимающих блокаторы β-адренорецепторов, почти у 10% отмечали побочные реакции, в том числе 3,8% в виде отека легких, полной блокады или стенокардии. В других исследованиях из 1500 наблюдаемых больных у 6,28% наступил летальный исход в результате применения препаратов и у 15% — осложнения, связанные с их отменой.
Помимо абдоминальных болевых кризов такой блокатор β-адренорецепторов, как практолол, вызывает перитонит, что впервые было отмечено в 1974 г. А. Marshall и соавторами (Чазов Е.И., Беленков Ю.К., 2004), которые описывают личные наблюдения перитонита, возникшего у 16 больных в результате приема практолола в дозе 200–400 мг/сут. В большинстве случаев пациенты применяли блокатор β-адренорецепторов длительное время (>2 года). До клиники перитонита у больных часто проявлялись такие побочные реакции, как поражение кожи и глаз в виде сухости, изъязвление роговицы, часто в сочетании с кожными высыпаниями в 89%.
Блокаторы β-адренорецепторов и ингибиторы АПФ относятся к бронхоконстрикторам, поэтому они противопоказаны больным БА. В клинической практике отмечали случаи успешной терапии у больных ИБС, которые длительное время успешно лечатся этой группой препаратов, однако часто после перенесенного вирусного заболевания их прием начинает провоцировать бронхоспазм. Другая распространенная группа препаратов, назначаемая у больных кардиологического профиля — ингибиторы АПФ. Более чем в 30% случаев они приводят к кашлю и более чем в 4% — вызывают обострение БА. Необходимо отметить, что ингибиторы рецепторов ангиотензина не провоцируют возникновение кашля и обострения БА (Чучалин А.Г., 2000).
Большинство токсических побочных реакций развивается в результате высокой токсичности сердечных гликозидов или антиаритмических лекарственных средств, токсическое действие которых проявляется при передозировке лекарственных средств или их кумуляции в организме больного. Токсичность препаратов проявляется даже при применении средства в терапевтических дозах у лиц с поражением почек и гепатобилиарной системы.
В последние годы широкое применение в медицинской практике нашли диуретические препараты, многие из которых наряду с четко выраженным терапевтическим эффектом вызывают побочные реакции, в том числе опасные для жизни больного. При лечении диуретиками развиваются водно-электролитные, метаболические и токсические осложнения. В связи с увеличением диуреза препараты этой группы всегда обусловливают усиленное выведение из организма натрия и хлора. Острая и хроническая гипонатриемии чаще всего развиваются у лиц, находящихся на длительном гипонатриевом режиме. Острая потеря натрия чаще всего развивается у больных с отеками на фоне сохраненной функции почек и характеризуется быстрым уменьшением отеков, похудением, тахикардией, гипотонией, адинамией, сонливостью. Для хронической потери натрия характерны астения, мышечные подергивания, тошнота и такие психические расстройства, как дезориентация, сомноленция. У больных с декомпенсированной СН и циррозом печени применение диуретиков может повлечь за собой развитие гипонатриемии разведения. Этот вид гипонатриемии носит в основном субклинический характер и лишь в тяжелых случаях проявляется судорогами, мышечными подергиваниями и потерей сознания.
Довольно опасным для жизни осложнением терапии диуретиками является гиперкалиемия. Хотя клинически гиперкалиемия ярко не выражена, однако в силу способности к быстрому прогрессированию и трудности коррекции она приводит к остановке сердца в результате брадикардии с последующей фибрилляцией желудочков.
Метаболические осложнения развиваются при терапии всеми видами диуретиков и проявляются гиперурикемией. Обусловливают это осложнение нарушение обмена, почечная недостаточность, ожирение в сочетании с гипокалорийной диетой, АГ и сахарный диабет. К метаболическим осложнениям лечения диуретиками следует отнести развитие гипергликемии, особенно у больных сахарным диабетом.
Токсические осложнения при терапии диуретиками включают реакции со стороны крови, ЖКТ, кожи, половых органов. Характер токсического действия во многом определяется видом диуретика. Так, тиазидовые диуретики чаще вызывают тромбоцитопению; сульфаниламидные диуретики — агранулоцитоз; салуретики — некротический панкреатит; фуросемид, этакриновая кислота и триамтерен — гепатит. У лиц с заболеваниями почек ототоксический эффект оказывает этакриновая кислота; гинекомастию у мужчин и нарушение менструального цикла у женщин вызывает длительный прием спиронолактона.
Реакции гиперчувствительности к этим лекарственным средствам отмечают сравнительно редко, хотя бывают причиной поражения сердца; описаны случаи аллергического миокардита, развивающегося в ответ на применение бензилпенициллина, фенилбутазона, метилдопы и др. Противоопухолевые антибиотики, например доксорубицин, вызывают тяжелое поражение миокарда, течение которого сходно с наблюдающимся при ДКМП.
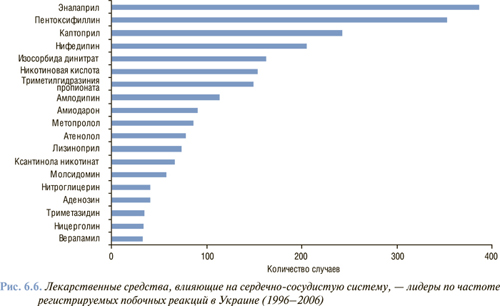
На основании накопленного в 1996—2006 гг. опыта сбора и анализа информации о побочных реакциях лекарственных средств в Украине, кардиоваскулярные препараты можно рассматривать по количеству регистрируемых случаев побочных реакций (рис. 6.6).
Средства, подавляющие аппетит (фенфлюрамин, фентермин, дексфенфлурамин), могут вызывать клапанную дисфункцию. Риск развития этой нежелательной реакции повышается при приеме препаратов более 4 мес или у больных с ожирением.
Говоря о побочных реакциях лекарственных средств, связанных с влиянием на сердечно-сосудистую систему, следует особо отметить их способность оказывать негативное действие на миокард, приводящее к изменению интервала Q–T и вариабельности ритма сердца.
При нормальном состоянии сердечно-сосудистой системы период между двумя последовательными сердечными сокращениями меняется от сокращения к сокращению. Эту изменчивость принято называть вариабельностью ритма сердца. Вариабельность ритма сердца оценивают на основании расчетов результатов 5-минутной записи ЭКГ или суточного мониторирования ЭКГ. Изменение ритма сердца — универсальная оперативная реакция целостного организма в ответ на любое воздействие внешней среды. В основе ее лежит обеспечение баланса между симпатической и парасимпатической нервной системой. Именно на этом основываются многочисленные методы анализа вариабельности ритма, приводящие к различным по своим клиническим проявлениям побочным реакциям.
Подводя итоги, необходимо подчеркнуть, что в настоящее время на основе доказательной медицины разработаны принципы рациональной фармакотерапии, поэтому лечащему врачу необходимо решить следующие задачи:
- Подобрать схему лечения, учитывая возрастные, половые, этнические и другие особенности пациента, период беременности или заболевания, которые могут отразиться на действенности проводимой терапии или ее побочных реакциях.
- Учесть возможность взаимодействия с другими лекарственными средствами, средствами народной медицины, а также компонентами пищи.
- Предупредить пациента о возможности развития побочных реакций лекарственной терапии, принять решение о необходимости продолжения (отмены, коррекции) лечения при проявлении побочных реакций.
- Объяснить пациенту необходимость выбора данной, а не альтернативной терапии, важность тщательного соблюдения врачебных рекомендаций, возможность или невозможность замены лекарственного препарата на аналогичный.
Перед врачом еще более сложная задача, когда отсутствуют заведомо доказанные эффективные схемы фармакотерапии или же не удалось установить точный диагноз заболевания.
В любом случае, назначая лекарственную терапию и применяя соответствующие схемы лечения, врач должен руководствоваться двумя основными постулатами:
- Необходимость достижения максимального положительного эффекта.
- Избежание отрицательных последствий лекарственной терапии.
Следуя вышеуказанным принципам, можно рассчитывать на то, что применяемая фармакотерапия будет рациональной и окажет, наряду с другими лечебно-профилактическими мероприятиями, позитивное влияние на качество жизни пациента.
Все это требует не только активного сотрудничества со службой фармнадзора врачей, провизоров, фармацевтов, производителей лекарственных средств и руководителей здравоохранения всех уровней, но и в первую очередь развития клинической фармакологии как фундаментальной основы рациональной фармакотерапии.
ЛИТЕРАТУРА
- Астахова А.В., Лепахин В.К. (2004) Неблагоприятные побочные реакции и контроль безопасности лекарств. Руководство по фармнадзору. Кошто-центр, Москва, 200 с.
- Беленков Ю.Н., Мареев В.Ю. (2003) Как мы лечим больных с сердечно-сосудистыми заболеваниями в реальной клинической практике. Терап. архив, 8: 5–11.
- Белоусов Ю.Б., Гуревич К.Г. (2005) Клиническая фармакокинетика. Практика дозирования лекарств. Спецвыпуск серии «Рациональная фармакотерапия». Литтерра, Москва, 268 с.
- Викторов А.П., Мальцев В.И., Белоусов Ю.Б. (ред.) Безопасность лекарств. Руководство по фармнадзору. МОРИОН, Киев, 240 с.
- Катцунг Б.Г. (1998) Базисная клиническая фармакология. В 2 т., т. 1. Пер. с англ. Бином-Невский Диалект, Москва — Санкт-Петербург, 608 с.
- Лоуренс Д.Р., Беннет П.Н., Браун М. Дж. (2002) Клиническая фармакология. Пер. с англ. Медицина, Москва, 680 с.
- Чазов Е.И., Беленков Ю.Н. (общ. ред.) (2002) Рациональная фармакотерапия сердечно-сосудистых заболеваний. Руководство для практикующих врачей. Литтерра, Москва, 972 с.