Этиология
К наиболее распространенным причинам травматического повреждения сердца относят:
- проникающие ранения;
- огнестрельные ранения;
- механические воздействия — ушиб или сдавление грудной клетки, падение с высоты, воздействие ударной воздушной волны;
- повреждения при воздействии электрического тока;
- ятрогенные травмы при выполнении ангиопластики, катетеризации полостей сердца, пункции полости перикарда, коронарографии, сердечно-легочной реанимации, введении различных катетеров и постановке электродов для кардиостимуляции;
- повреждения при воздействии ионизирующей радиации.
ПРОНИКАЮЩИЕ РАНЕНИЯ СЕРДЦА
Эпидемиология
Повреждения сердца, магистральных сосудов и перикарда при проникающих ранениях грудной клетки выявляют в 10–15% случаев, что является причиной смерти у большей части погибших от травмы лиц.
Из проникающих ранений сердца в мирное время наиболее частыми являются колото-резаные раны, в основном они локализуются на передней поверхности грудной клетки. При этом могут повреждаться любые структуры сердца: ПЖ (42%), ЛЖ (33%), левое предсердие (6%), правое предсердие (15%), межпредсердная и межжелудочковая перегородки, клапаны сердца, коронарные артерии и/или перикард.
Клиническая картина
Размер повреждения перикарда и количество поврежденных структур сердца определяют клиническую картину и прогноз, множественные повреждения обычно смертельны. Расположение раны в проекции сердца является объективным признаком, дающим возможность заподозрить проникающее ранение сердца.
Диагноз «проникающее ранение сердца» может быть установлен на основании ряда симптомов. Вероятными признаками ранения сердца могут быть:
- кровоточащая рана грудной клетки в области сердца;
- тяжелое состояние при небольших размерах раны грудной стенки;
- одышка;
- снижение АД;
- учащение и слабое наполнение пульса;
- бледность кожных покровов;
- тревожное или полубессознательное состояние;
- глухие непрослушивающиеся тоны сердца;
- увеличение границ сердца;
- снижение уровня гемоглобина и показателя гематокрита.
Проникающие ранения сердца, как правило, приводят к тампонаде сердца или значительной кровопотере. Если повреждение перикарда незначительное и кровяной сгусток закрыл его, ранение сердца протекает со стертой клинической симптоматикой, в течение длительного времени больной может не предъявлять жалоб, и ничего, кроме наружной раны, не будет указывать на повреждение сердца.
Если кровотечение из сосудов сердца продолжается в перикардиальное пространство (даже 100 мл), то быстро нарастает внутриперикардиальное давление и развиваются явления тампонады сердца.
Только у 10–40% пациентов с посттравматической тампонадой сердца отмечают типичную триаду симптомов (гипотензия, набухание яремных вен, глухость тонов сердца). Бледность кожи, цианоз, холодный пот, обморочное или сопорозное состояние должны насторожить врача. Пациенты с сохраненным сознанием жалуются на слабость, головокружение, одышку, кашель. По мере усугубления тампонады сердца усиливается одышка, снижается АД, учащается и становится нитевидным пульс. Значительного наружного кровотечения нет, кровь обычно изливается в перикард, а затем в плевральную полость. Уже при наличии в полости перикарда 200 мл крови появляются симптомы сдавления сердца — повышение венозного давления. При значительном гемоперикарде тоны сердца очень глухие или не прослушиваются.
Диагностика
На ЭКГ признаком тампонады может быть снижение вольтажа зубцов. Изменения, напоминающие ИМ, выявляют при ранении желудочков: имеется монофазный характер комплекса QRST с последующим снижением интервала S–T к изолинии и появлением отрицательного зубца Т. Тампонада сердца и изменения на ЭКГ по типу ИМ являются достоверными признаками ранения сердца.
ЭхоКГ-исследование является методом выбора у пациентов с торакальной травмой. У гемодинамически стабильных пациентов необходимо проводить трансторакальную эхоКГ для определения перикардиального выпота, а также локализации инородных тел, диагностики структурных нарушений (регургитации на клапанах, шунтов). Даже небольшой выпот служит маркером пенетрации сердца. В случае гемоторакса чувствительность и специфичность метода значительно снижается. У ограниченного числа пациентов возможно проведение трансэзофагеальной эхоКГ.
При рентгеноскопическом исследовании тень сердца увеличена, талия сглажена, резко снижена пульсация контуров сердечной тени, возможно выявление гемоторакса.
Перикардиоцентез не показан для диагностики у стабильных пациентов. При пункции перикарда выявляется наличие крови.
Лечение
При подозрении на имеющееся ранение сердца и перикарда показания к оперативному вмешательству являются абсолютными. У большинства выживших после операции пациентов травма компенсируется в такой степени, что патологические изменения сердца не выявляются.
ЗАКРЫТЫЕ ТРАВМЫ СЕРДЦА
Этиология
Из непроникающих травм любое непосредственное тупое воздействие на грудную клетку, особенно на переднюю ее стенку (удар ногой, кулаком, спортивным снарядом, копытом животного, наиболее часто — удар о руль передвижного средства), может вызвать повреждение любой структуры сердца, приводя ко множеству патофизиологических изменений. Автомобильные ремни и воздушные подушки безопасности также играют важную роль в механизме повреждения. Воздействие последних ассоциируется с разрывом правого предсердия. Следует указать, что повреждения сердца и магистральных сосудов могут происходить и при травмах других частей тела, например при внезапной компрессии живота и нижних конечностей, что приводит к повышению давления в грудной клетке.
Патогенез
Патогенез поражения сердца при тупых травмах грудной клетки очень сложен и окончательно не изучен. Имеют значение локализация травмы грудной клетки, направление и сила удара, гидродинамическое воздействие крови, циркулирующей в полостях сердца, эластичность ребер, возраст больного. В патогенезе травматического повреждения сердца можно выделить три основных механизма:
- внезапное сдавление всех отделов сердца с повышением внутрисердечного давления;
- внезапный удар (прямая передача энергии удара на грудную клетку) в проекции сердца или повреждение сердца отломками ребер;
- смещение сердца при ушибе грудной клетки.
Патологическая анатомия
При патологоанатомическом исследовании обычно выявляют перикардит, что может быть связано с поздним развитием констрикции. Изменения в сердце варьируют от небольших участков с мелкими петехиями в субэндокардиальных или субэпикардиальных областях до обширных трансмуральных кровоизлияний в миокард. Возможны надрывы оболочек, стенок или клапанов, размозжение стенок сердца. При микроскопическом исследовании в области кровоизлияния выявляют отечные, фрагментированные или некротизированные мышечные волокна, окруженные вначале множеством эритроцитов, в дальнейшем — скоплениями полиморфноядерных лейкоцитов. У выживших после травмы впоследствии происходит развитие соединительной ткани с образованием рубца.
Классификация
Закрытые повреждения сердца подразделяют на несколько видов:
- сотрясение сердца (28%);
- ушиб сердца (35%);
- разрыв сердца (31%), в том числе наружный (11%), внутренний (17%), комбинированный (3%);
- «травматический» ИМ (до 6%).
В течении закрытой травмы сердца выделяют несколько периодов:
- первичные травматические нарушения;
- травматический миокардит;
- стабилизация процесса;
- исход.
Диагностика
Диагностика травматического повреждения сердца затруднена, особенно в случае множественных или сочетанных повреждений, осложненных шоковым состоянием. Существенным для диагностики является уточнение механизма травмы грудной клетки. Отсутствие видимых следов травмы грудной клетки не исключает возможности повреждения сердца. Легкие изменения функции сердца при закрытой травме груди чаще не диагностируются.
Патогномоничных ЭКГ-признаков, кроме таковых при «травматическом» ИМ, не выявлено. Наиболее типичными изменениями являются нарушения ритма сердечной деятельности, внутрижелудочковой или AV-проводимости вплоть до развития полной поперечной блокады, изменения зубца Т (инверсия или двухфазность или уплощение), смещение сегмента ST вниз или вверх от изолинии, повышение амплитуды зубца Р в правых грудных отведениях.
Для подтверждения диагноза «непроникающее ранение сердца» используют рентгенологический и ангиокардиографический методы исследования, зондирование полостей сердца, трансторакальную и трансэзофагеальную эхоКГ, сцинтиграфию сердца.
СОТРЯСЕНИЕ СЕРДЦА
Определение
Сотрясение сердца — синдром функциональных сердечно-сосудистых нарушений, остро возникающих после резкого удара по грудной клетке точно над областью сердца.
Этиология и патогенез
При сотрясении сердца (часто при игре в бейсбол, ручной мяч, футбол) происходит спазм венечных артерий с последующей ишемией миокарда. Следует отметить, что при сотрясении сердца в большинстве случаев отсутствуют гистологические признаки повреждения.
Клиническая картина
Симптомы развиваются немедленно после травмы или спустя короткое время и быстро исчезают. Боль в области сердца возникает крайне редко в виде кратковременных приступов.
При физикальном обследовании каких-либо значимых изменений не наблюдается.
Характерно нарушение ритма сердечной деятельности: экстрасистолическая аритмия, фибрилляция или трепетание предсердий, брадикардия, а также различные нарушения предсердно-желудочковой проводимости, вплоть до полной поперечной блокады сердца. Нарушение периферического кровообращения проявляется повышением венозного и снижением АД.
Признаки нарушений функции сердца в большинстве случаев исчезают в течение нескольких часов.
УШИБ СЕРДЦА
Определение
Ушиб сердца — наиболее частый вид травмы сердца, возникает при внезапном ударе в грудную клетку над областью сердца или в левую половину груди и реже при травме правой половины груди.
Этиология и патогенез
Механическое воздействие на грудную клетку вызывает кровоизлияние в миокард, под эпикард или под эндокард. Величина кровоизлияния в миокард иногда зависит от степени наполнения камер сердца кровью в момент травмы. Гидравлическое действие в систолу вызывает более тяжелое повреждение сердца, чем в диастолу. Возможны разрывы и размозжения мышечных волокон, кровотечения из поврежденных сосудистых ветвей. Ушиб сердца может возникнуть и без повреждения костного скелета грудной клетки. В результате кровоизлияния в миокард может произойти сдавление коронарного сосуда и развитие ИМ. Последний может возникнуть и в случае образования тромба на поврежденной интиме коронарной артерии.
Патологическая анатомия
При гистологическом исследовании выявляется участок миокарда с субэпикардиальным и интрамиокардиальным кровоизлиянием, разрывом миокардиальных волокон, клеточной инфильтрацией и интерстициальным отеком. Наиболее часто вовлекается передняя стенка ПЖ, несколько реже — межжелудочковая перегородка и передневерхушечная область ЛЖ. Может быть также повреждена проводящая система сердца, что проявляется блокадой правой ножки пучка Гиса.
Классификация
Среди ушибов сердца можно выделить несколько вариантов:
- с повреждением клапанов;
- с повреждением миокарда и проводящих путей;
- с повреждением коронарных сосудов;
- комбинированные повреждения.
Клиническая картина
Часто ушиб сердца остается нераспознанным, поскольку может протекать бессимптомно или маскироваться повреждением грудной клетки или других органов. Ушиб сердца не всегда вызывает развитие немедленных функциональных расстройств и поэтому не всегда при травме грудной клетки обращают внимание на состояние сердца и пропускают случаи его повреждения.
При ушибе сердца клинические симптомы нарастают постепенно, и обратное их развитие происходит медленно.
Самой частой жалобой является боль в прекардиальной области, которая может возникнуть сразу же или через несколько часов после травмы и быть обусловлена как ушибом грудной клетки, так и переломом ребер, повреждением плевры или сердца. Чаще всего боль локализуется в месте ушиба, иногда за грудиной, может иррадиировать в спину, обе руки, челюсть, имитируя стенокардию, или появляться только при физической нагрузке через несколько часов или дней после травмы. Прием нитроглицерина мало влияет на интенсивность боли. Могут быть также жалобы на ощущение сердцебиения, перебоев в работе сердца, одышку или общую слабость.
При осмотре грудной клетки выявляют внешние признаки закрытой травмы. Следует помнить, что отсутствие очевидных признаков повреждения после травмы ни в коем случае не является основанием для исключения закрытой травмы сердца.
При аускультации сердца нередко отмечается увеличение ЧСС, глухость тонов, иногда шум трения перикарда, маятникообразный ритм или ритм галопа. Возможна артериальная гипотензия.
Часто отмечают нарушения ритма сердца. Точный механизм возникновения аритмий неизвестен.
Диагностика
На ЭКГ часто выявляют неспецифические изменения сегмента ST или классические признаки перикардита. Отмечаются различные аритмии, в том числе синусовая тахикардия, реже брадикардия, желудочковая экстрасистолическая аритмия, фибрилляция и трепетание предсердий. Могут возникать преходящие нарушения внутрижелудочковой проводимости, блокады ножек пучка Гиса или их ветвей, различные нарушения AV-проводимости, включая преходящую полную AV-блокаду сердца.
При эхоКГ-исследовании может определяться перикардиальный выпот, снижение сократительной способности миокарда и сердечного выброса. Чаще снижается ФВ ПЖ, вероятно, из-за переднего расположения и острого нарушения условий наполнения ПЖ. Могут определяться внутристеночные гематомы в желудочках, а также тромбы в камерах сердца.
Иногда у пациентов с умеренным повреждением выявляют регионарные нарушения кинеза стенок ЛЖ или ПЖ, при этом биохимические маркеры некроза миокарда негативные.
Диагностическое значение для определения наличия некроза может иметь повышение активности МВ-фракции КФК. Повышенную активность сердечных энзимов, в частности повышение уровня МВ-фракции КФК, обычно трудно интерпретировать на фоне других повреждений. Повышенные значения тропонина T и I обладают большей специфичностью, однако интерпретация этих показателей требует осторожности из-за их недостаточной чувствительности и прогностической значимости у больных с травмами сердца.
РАЗРЫВ СЕРДЦА
Определение
Разрыв сердца — нарушение целостности стенки сердца или его перегородки (межжелудочковой или межпредсердной).
Эпидемиология
Разрывы правых камер происходят чаще по сравнению с левыми камерами сердца, предсердия повреждаются более часто, чем желудочки. Разрыв межпредсердной перегородки развивается редко.
Этиология и патогенез
Разрыв сердца при травме может происходить двумя путями:
- острый разрыв в результате компрессии сердца вследствие прямого воздействия;
- ушиб и кровоизлияние, приводящие к некрозу, размягчению и разрыву через несколько дней после травмы.
Классификация
Различают два вида разрывов сердца: внешний, при котором образуется сообщение с соседними органами или полостями тела (средостение, плевральная полость и полость перикарда), и внутренний, при котором возникают патологические сообщения между отдельными полостями сердца (разрывы клапанов или перегородок).
Клиническая картина
При внешних разрывах, как правило, смерть наступает немедленно. У выживших в течение первых минут клиническая картина внешнего разрыва сердца складывается из признаков гемотампонады сердца и симптомов кровотечения с повреждением или без повреждения коронарных сосудов, проводящих путей сердца.
При осмотре отмечают бледность кожных покровов, выраженную одышку, нитевидный частый пульс, коллапс. Границы сердца расширены. При аускультации сердца выслушать его тоны удается с трудом. Нередко развиваются различные нарушения сердечного ритма и проводимости.
Диагностика
Закрытые разрывы сердца трудно диагностируются. Могут выявляться признаки повреждения клапанов. Поскольку клапаны левых отделов сердца функционируют под более высоким давлением, риск повреждения аортального и митрального клапанов значительно больше, чем трехстворчатого и клапана ЛА (рис. 15.1а, б).
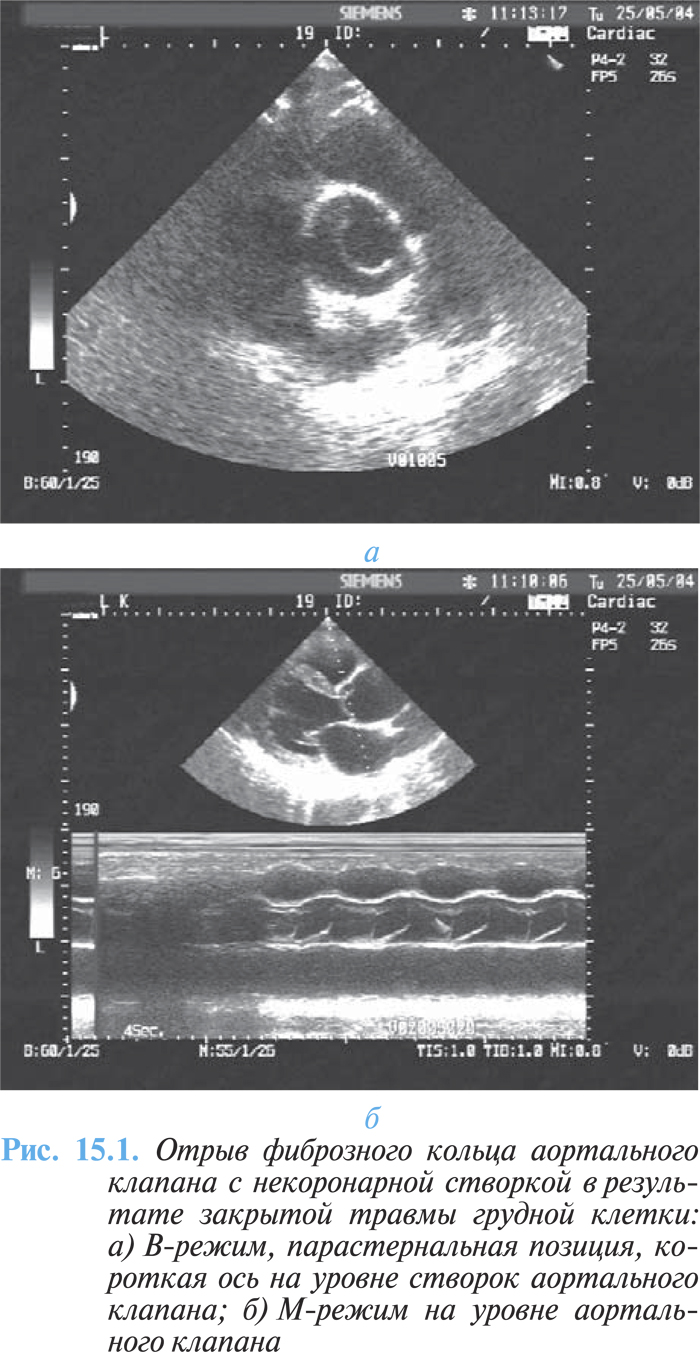
Разрыв межжелудочковой перегородки должен быть заподозрен у больных в случае развития тяжелой застойной СН непосредственно или в течение нескольких дней после травмы, вместе с появлением голосистолического шума вдоль левого края грудины. Сердце особенно уязвимо для разрыва межжелудочковой перегородки, когда травма возникает внезапно, как в позднюю диастолу, так и во время изоволюметрического сокращения, когда полости желудочков наполнены.
При разрыве межжелудочковой перегородки отмечаются артериальная гипотензия, тахикардия, выраженная одышка, цианоз, увеличение печени. Над всей областью сердца выслушивается грубый систолический шум.
«ТРАВМАТИЧЕСКИЙ» ИМ
Эпидемиология
Развивается, как правило, у лиц пожилого возраста с атеросклеротическим кардиосклерозом, АГ.
Клиническая картина и диагностика
Существенно не отличаются от таковых при ИМ коронарного генеза. Основным клиническим критерием «травматического» ИМ является развитие ангинозного или реже астматического статуса сразу после травмы или в ближайшие часы после нее.
На ЭКГ выявляются характерные признаки ОИМ, смещение сегмента ST вниз или вверх от изолинии, изменения зубца Т.
ИМ, как правило, локализуется в передней или переднебоковой стенке ЛЖ, реже в области задней стенки, крупноочаговый. Часто возникают нарушения ритма сердца: экстрасистолическая аритмия, преимущественно желудочковая, фибрилляция предсердий, пароксизмальная тахикардия. Типичными изменениями также являются нарушения внутрижелудочковой или AV-проводимости вплоть до развития полной поперечной блокады.
Течение ИМ в большинстве случаев тяжелое, нередко развивается острая левожелудочковая недостаточность.
ЛЕЧЕНИЕ ЗАКРЫТЫХ ТРАВМ СЕРДЦА
Больные с закрытой травмой сердца подлежат обязательной госпитализации в специализированное отделение. Лечение травматического поражения сердца включает:
- купирование болевого синдрома — эффективной является нейролептаналгезия, применение наркотических анальгетиков;
- применение антиаритмических средств при появлении частых или групповых предсердных или желудочковых экстрасистол для предупреждения развития фибрилляции желудочков, фибрилляции предсердий, пароксизмальной тахикардии — верапамила, пропафенона, амиодарона, блокаторов β-адренорецепторов, возможно применение этмозина, этацизина. При развитии AV-блокады II степени показано внутривенное введение атропина, изопреналина, при развитии полной поперечной блокады целесообразна электрокардиостимуляция;
- нормализацию гемодинамических показателей и восстановление сократительной способности миокарда — в случаях развития острой левожелудочковой недостаточности показано применение допамина, левосимендана, мочегонных средств. Следует соблюдать осторожность при применении сердечных гликозидов в острый период травмы, при котором наблюдается гипокалиемия (особенно при множественной травме) — сердечные гликозиды могут не только вызывать желудочковые экстрасистолы, но и способствовать возникновению фибрилляции желудочков;
- улучшение обменных процессов в миокарде, которые в той или иной степени нарушаются при любом виде закрытой травмы сердца, — терапия должна включать метаболические препараты, в том числе анаболические гормоны.
Нет единого мнения относительно восстановления объема жидкости у гипотензивных больных, роль коллоидных, кристаллоидных, гипертонических растворов, компонентов крови и кровезаменителей дебатируется.
У больных с тяжелой дисфункцией желудочка без разрыва миокарда или перикардиального выпота катетеризация ПЖ полезна для введения растворов и инотропных препаратов. Эффективна баллонная контрапульсация.
Применение антикоагулянтов у больных с закрытой травмой сердца противопоказано.
У гемодинамически стабильных пациентов при отсутствии изменений при первичном осмотре, на ЭКГ и рентгенограмме повторный осмотр может быть проведен через 12 ч и больного выписывают. Если на ЭКГ выявлены неспецифические изменения, рекомендовано 24-часовое наблюдение с анализом уровня ферментов в динамике. При отсутствии гиперферментемии пациент может быть выписан без дальнейшего наблюдения.
Прогноз
При своевременном распознавании и активном лечении прогноз благоприятен. Заболевание может закончиться полным выздоровлением и восстановлением трудоспособности или неполным выздоровлением, если сохраняются боль в сердце, нарушения ритма, развивается застойная СН.
Редко возникают поздние осложнения: аритмия, аневризмы, СН, регургитация на клапанах, шунты. Летальный исход при закрытой травме сердца наступает в 42–89% случаев и обусловлен фибрилляцией желудочков, СН и разрывом сердца.
ПОРАЖЕНИЯ ЭЛЕКТРИЧЕСКИМ ТОКОМ
Эпидемиология
Воздействию постоянным электрическим током (удару молнии) чаще подвержены мужчины, чем женщины (4:1). При этом если молния проходит через телефонную систему, чаще поражаются женщины. Смертность от удара молнии составляет 20–30%.
В США случайное поражение переменным электрическим током приводит к 1000 случаев летального исхода ежегодно. Из трех серьезных поражений переменным электрическим током один заканчивается летальным исходом.
Патогенез
Переменный ток изменяет полярность клеток и деполяризует их, что вызывает высвобождение ацетилхолина в нейромышечных синапсах и затем тетанический мышечный спазм. Это приводит к более длительному контакту с источником, поскольку сгибатели руки более мощные по сравнению с разгибателями. Переменный электрический ток также вызывает тетанический спазм кровеносных сосудов, приводя к ишемии дистальных отделов. В сердце ток вызывает прямое повреждение тканей с развитием некроза. Часто возникают нарушения проводимости, поскольку проводящая система чувствительная к переменному току. Низкая частота электрического тока (50 Гц в Европе и 60 Гц в США) вызывает фибрилляцию желудочков сердца. Более высокая частота электрического тока, которая используется в диатермии, относительно безопасна и вызывает только локальные повреждения тканей.
Постоянный электрический ток (при ударе молнии) вызывает фибрилляцию желудочков или деполяризацию ЛЖ, приводя к асистолии. Иногда автоматизм сердца самостоятельно восстанавливается после асистолии, однако сохранение сопутствующего апноэ может вызвать гипоксическую остановку сердца. Путь прохождения электрического тока через тело имеет важное значение для определения тяжести повреждения. Трансторакальный путь (рука-рука) часто бывает смертельным вследствие остановки дыхания и сердечной деятельности; вертикальный путь менее опасен.
Клиническая картина
Следствием поражения электрическим током могут быть фибрилляция и асистолия желудочков, нарушения проводимости, транзиторная ишемия и повреждение миокарда. Остановка сердца происходит вследствие первичной фибрилляции желудочков или вторично вследствие остановки деятельности дыхательного центра или мышечного паралича. Возникает дисфункция синоатриального или AV-узла. ИМ может возникать вследствие спазма коронарных артерий, поскольку ангиография часто не выявляет изменений.
Диагностика
На ЭКГ выявляются типичные подъемы сегмента ST с последующим появлением патологического зубца Q. Отмечено удлинение интервала Q–T вследствие как прямого действия электрического тока на миокард, так и непрямого эффекта повреждения ЦНС.
Могут быть повышены уровни ферментов в крови и определяться нарушения движения стенки желудочка при эхоКГ-исследовании.
Исследование активности ферментов в динамике и эхоКГ могут помочь в оценке тяжести повреждения миокарда. Описано повреждение клапанов сердца.
Лечение
После остановки жизнедеятельности вследствие поражения электрическим током больные подлежат реанимации. После реанимации необходимо мониторировать ЭКГ и уровень АД, поскольку возможны значительная тахикардия, аритмии и АГ вследствие избытка катехоламинов. В этих случаях может возникнуть необходимость в применении блокаторов β-адренорецепторов. Лечение осложнений после ИМ осуществляется как при ИМ вследствие ишемии.
Прогноз
Нарушения ЭКГ исчезают в течение нескольких недель, функция ЛЖ восстанавливается у большинства пациентов.
После поражения электрическим током, если состояние пациента стабильное и патологические изменения на ЭКГ отсутствуют, мониторинг не обязателен. Если выявляются изменения ЭКГ (у 30% больных), показано эхоКГ-исследование для оценки функции ЛЖ и серийное определение активности КФК.
ЛИТЕРАТУРА
- Коваленко В.Н., Несукай Е.Г. (2001) Некоронарогенные болезни сердца. Практ. руководство, Морион, Киев, 480 с.
- Руденко Л.В. (2007) Актуальні аспекти ведення пацієнтів із забоєм серця. Внутр. Медицина., 4: 76-81.
- Шиллер Н., Осипов М.А. (2005) Клиническая эхокардиография. 2-е изд. Практика, Москва, 344 с.
- Alkadhi H., Wildermuth S., Desbiolles L. et al. (2004) Vascular emergencies of the thorax after blunt and iatrogenic trauma: multi-detector row CT and three-dimensional imaging. Radiographics, 24: 1239-1255.
- Bailey P.L., Peragallo R., Karwande S.V. et al. (2000) Mitral and tricuspid valve rupture after moderate blunt chest trauma. Ann. Thorac. Surg., 69: 616-618.
- Bernardis V., Kette F., Blarasin L. et al. (2004) Isolated myocardial confusion in blunt chest trauma . Sur. J. Emerg. Med., II: 287-290.
- Carleton S.C. (1995) Cardiac problems associated with electrical injury. Cardiol. Clin., 13: 263-266.
- Edouard A.R., Felten M.L., Hebert J.L. et al. (2004) Incidence and significance of cardiac troponin I release in severe trauma patients. Anesthesiology, 101: 1262-1268.
- Fowler R., Pepe P.E. (2002) Prehospital care of the patient with major trauma. Emerg. Med. Clin. North. Аmуk., 20: 953-974.
- Gao J.M., Gao Y.H., Wei G.B. et al. (2004) Penetrating cardiac wounds: principles for surgical management. World J. Surg., 28: 1025-1029.
- Gaya A.M., Ashford R.F. (2005) Cardiac complications of radiation therapy. Clin. Oncol. (R. Coll Radiol.), 17: 153-159.
- Galderisi M., Montillo S. (2007) Echocardiography in clinical practice. One Way S.r.l., 120 p.
- Hopson L.R., Hirsh E., Delgado J. et al. (2003) Guidelines for withholding or termination of resuscitation in prehospital traumatic cardiopulmonary arrest. J. Amer. Coll. Surg., 196: 475-481.
- Janson J.T., Harris D.G., Pretorius J. et al. (2003) Pericardial rupture and cardiac herniation after blunt chest trauma. Ann. Thorac. Surg., 75: 581-582.
- Kaye P., O’Sullivan I. (2002) Myocardial contusion: emergency investigation and diagnosis. Emerg. Med. J., 19: 8-10.
- LeBlang S.D., Dolich M.O. (2000) Imaging of penetrating thoracic trauma. J. Thorac. Imaging., 15: 128-135.
- Link M.S., Maron B.J., Wang P.J. et al. (2003) Upper and lower limits of vulnerability to sudden arrhythmic death with chest-wall impact (commotio cordis). J. Amer. Coll. Cardiol., 41: 99-104.
- Mandavia D.P., Hoffner R.J., Mahaney K. et al. (2001) Bedside echocardiography by emergency physicians. Ann. Emerg. Med., 38: 377-382.
- Maron B.J., Estes N.A., Link M.S. (2005) Task Force 11: commotio cordis. J. Amer. Coll. Cardiol., 45: 1371-1373.
- Maron B.J., Gohman T.E., Kyle S.B. et al. (2002) Clinical profile and spectrum of commotio cordis. JAMA, 287: 1142-1146.
- McGill M.P., Kamp T.J., Rahko P.S. (1999) High-voltage injury resulting in permanent right heart dysfunction. Chest., 115: 586-587.
- Mori F., Zuppiroli A., Ognibene A. et al. (2001) Cardiac contusion in blunt chest trauma: a combined study of transesophageal echocardiography and cardiac troponin I determination. Ital. Heart J., 2: 222-227
- Peter J., Kirchner A., Kuhlisch E. et al. (2006) The relevance of the detection of troponin to the forensic diagnosis of cardiac contusion. Forensic. Sci. Int., 160: 127-133.
- Petkov M.P., Napolitano C.A., Tobler H.G. et al. (2005) A rupture of both atrioventricular valves after blunt chest trauma: the usefulness of transesophageal echocardiography for a life-saving diagnosis. Anesth Analg., 100: 1256-1258.
- Prosnitz R.G., Chen Y.H., Marks L.B. (2005) Cardiac toxicity following thoracic radiation. Semin. Oncol., 32: 71-80.
- Salim A., Velmahos G.C., Jindal A. et al. (2001) Clinically significant blunt cardiac trauma: role of serum troponin levels combined with electrocardiographic findings. J. Trauma, 50: 237-243.
- Southam S., Jutila C., Ketai L. (2006) Contrast-enhanced cardiac MRI in blunt chest trauma: differentiating cardiac contusion from acute peri-traumatic myocardial infarction. J. Thorac. Imaging., 21: 176-178.
- Sybrandy K.C., Cramer M.J., Burgersdijk C. (2003) Diagnosing cardiac contusion: old wisdom and new insights. Heart, 89: 485-489.
- Topol E.J. (Ed.) (2007) Textbook of cardiovascular medicine. 3th ed. Lippincott Williams&Wilkins, 1628 p.
- Tyburski J.G., Astra L., Wilson R.F. et al. (2000) Factors affecting prognosis with penetrating wounds of the hear. J. Trauma, 48: 587-590.