Форма выпуска
Состав и формула
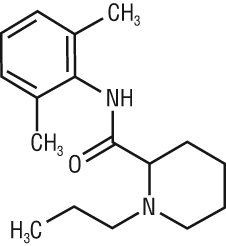
NLM: (-)-1-пропил-2',6'-диметил-2-пиперидилкарбоксианилид.
Фармакологические свойства
ропивакаин — чистый энантиомер, который является местным анестетиком амидного типа. Ропивакаин обратимо блокирует проводимость импульсов по нервным волокнам, подавляя транспорт ионов натрия через мембраны нервных клеток. Подобные эффекты отмечают при возбуждении мембран клеток мозга и миокарда.
Ропивакаин обладает анестезирующим и анальгезирующим эффектом. При применении ропивакаина в высоких дозах достигается хирургическая анестезия, в низких — сенсорная блокада (анальгезия) и непрогрессирующая моторная блокада. Продолжительность и интенсивность блокады ропивакаином не потенцируется при сочетании с эпинефрином.
Прямые сердечно-сосудистые эффекты местных анестетиков включают замедление проводимости, негативный инотропизм, аритмию вплоть до остановки сердца.
Косвенные сердечно-сосудистые эффекты (гипотензия, брадикардия) могут развиваться после эпидуральной блокады в зависимости от степени сопутствующей симпатической блокады.
При попадании в систему кровообращения большого количества ропивакаина быстро развиваются симптомы со стороны ЦНС и сердечно-сосудистой системы.
Значение рКа ропивакаина составляет 8,1, а коэффициент распределения равняется 141 (25 °C n-октанол/фосфатным буфером при pH 7,4).
Концентрация ропивакаина в плазме крови зависит от введенной дозы, пути введения и перфузии на участке введения. Ропивакаин демонстрирует линейную фармакокинетику, а Cmax в плазме крови пропорциональна дозе.
Ропивакаин демонстрирует полную и двуфазную абсорбцию из эпидурального пространства, Т½ двух фаз составляет около 14 мин и 4 ч соответственно. Медленная абсорбция является фактором, который ограничивает скорость выведения ропивакаина и объясняет, почему Т½ после эпидурального применения больше, чем после в/в введения.
Ропивакаин связывается в плазме крови преимущественно с кислыми α1-гликопротеинами, несвязанная фракция составляет около 6%. Объем распределения в равновесном состоянии составляет 47 л. Отмечали повышение общей концентрации в плазме крови ропивакаина и гипеколилксилидина (РРХ) при эпидуральной инфузии, которое зависело от послеоперационного увеличения кислых α1-гликопротеинов. Повышение концентрации несвязанного фармакологически активного ропивакаина в плазме крови было значительно меньше, чем повышение концентрации общего ропивакаина. Средняя концентрация несвязанного РРХ была приблизительно в 7–9 раз выше, чем средняя концентрация несвязанного ропивакаина после эпидуральной инфузии продолжительностью до 72 ч включительно.
Ропивакаин метаболизируется в печени преимущественно путем ароматического гидроксилирования до гидроксиропивакаина с помощью цитохрома Р450 1A2 и путем N-дезалкилирования до РРХ с помощью CYP 3A4. РРХ является активным метаболитом. Порог токсической для ЦНС концентрации несвязанного РРХ в плазме крови у крыс был приблизительно в 12 раз выше, чем порог несвязанного ропивакаина. РРХ является метаболитом, имеющим небольшое значение после применения одноразовых доз, однако после продолжительной эпидуральной инфузии является основным метаболитом.
Метаболиты выводятся с мочой. Около 1% разовой дозы ропивакаина выводится в неизмененном виде как ропивакаин. Общий плазменный клиренс ропивакаина составляет около 440 мл/мин, клиренс несвязанного ропивакаина — 8 л/мин, а почечный клиренс — 1 мл/мин. Т½ — 1,8 ч, а коэффициент промежуточной печеночной экстракции — 0,4.
Установлено, что у детей в возрасте от 1 года до 12 лет фармакокинетика ропивакаина не зависит от возраста. В этой группе общий плазменный клиренс ропивакаина составляет 7,5 мл/мин/кг, плазменный клиренс несвязанного ропивакаина — 0,15 л/мин/кг. Объем распределения в равновесном состоянии — 2,4 л/кг, несвязанная фракция ропивакаина — 5%, а Т½ — 3 ч. Ропивакаин демонстрирует двуфазную абсорбцию в каудальном пространстве. Клиренс связан с массой тела и подобен клиренсу у взрослых.
Показания
анестезия при хирургических вмешательствах: эпидуральная анестезия при хирургических вмешательствах, включая кесарево сечение; блокада нервных сплетений; блокада периферических нервов и инфильтрационная анестезия.
Купирование острой боли: продолжительная эпидуральная инфузия или периодические болюсные инъекции для устранения послеоперационной боли или обезболивания родов; блокада периферических нервов и инфильтрационная анестезия; внутрисуставные инъекции; продолжительная блокада периферических нервов путем инфузии или периодических инъекций, например для устранения послеоперационной боли.
Купирование острой боли у детей (во время и после хирургического вмешательства): каудальная блокада для устранения боли у новорожденных, детей грудного возраста и детей в возрасте до 12 лет включительно; продолжительная эпидуральная инфузия у новорожденных, детей грудного возраста и детей в возрасте до 12 лет включительно.
Применение
ропивакаин вводит только врач с опытом проведения регионарной анестезии или введение проводят под его контролем. Следует применять наиболее низкие дозы для достижения адекватной анестезии.
Люмбальная эпидуральная анестезия для проведения хирургического вмешательства: 113–200 мг; люмбальная эпидуральная анестезия для проведения кесаревого сечения: 113–150 мг; торакальная эпидуральная анестезия для послеоперационной обезболивающей блокады: 38–113 мг; блокада плечевого сплетения: 224–300 мг; блокада небольших и средних нервов и инфильтрационная анестезия: 7,5–225 мг; болюсное люмбальное эпидуральное введение: 20–40 мг; периодические инъекции (дополнительные дозы), например для обезболивания при родах при люмбальном эпидуральном введении: 20–30 мг; продолжительная инфузия, например для послеоперационного обезболивания или обезболивания родов: 12–28 мг/ч; торакальное эпидуральное введение: 12–28 мг/ч; блокада периферических нервов и инфильтрационная анестезия: 2–200 мг; внутрисуставная инъекция (например при артроскопии коленного сустава): 150 мг; блокады периферических нервов (бедренная или межлестничная блокада), продолжительная инфузия или периодические инъекции (например для послеоперационного обезболивания): 10–20 мг/ч.
Важно соблюдать особую осторожность для предупреждения случайных внутрисосудистых инъекций. До и во время инъекции в общей дозе рекомендуется тщательно проводить аспирационную пробу. Общую дозу следует вводить медленно со скоростью 25–50 мг/мин или отдельными дозами, постоянно следя за состоянием пациента. При эпидуральном введении инъекций в высоких дозах рекомендуется ввести тестовую дозу 3–5 мл ксилокаина эпинефрина. Случайное внутрисосудистое введение может вызвать, например, кратковременное повышение ЧСС, а случайное интратекальное введение — спинальную блокаду. При возникновении симптомов интоксикации введение ропивакаина следует немедленно прекратить.
При блокаде плечевого нервного сплетения путем введения 40 мл ропивакаина в концентрации 7,5 мг/мл Сmax ропивакаина в плазме крови у некоторых пациентов может приближаться к уровню, при котором описывали легкие симптомы токсического влияния на ЦНС. Поэтому не рекомендуется применять дозы, превышающие 40 мл ропивакаина с концентрацией 7,5 мг/мл (300 мг ропивакаина).
При проведении продолжительной инфузии или повторных болюсных инъекций следует учитывать риск возникновения токсических концентраций в плазме крови или местного повреждения нерва. Суммарные дозы ропивакаина до 800 мг включительно, которые вводили на протяжении 24 ч, хорошо переносили взрослые пациенты во время анестезии при хирургических вмешательствах и при купировании послеоперационной боли. Хорошую переносимость отмечали у взрослых при продолжительных эпидуральных инфузиях, которые проводили после хирургического вмешательства на протяжении 72 ч со скоростью инфузии до 28 мг/ч.
Купирование послеоперационной боли: блокаду проводят перед хирургическим вмешательством путем введения ропивакаина 10 или 7,5 мг/мл или после хирургического вмешательства путем эпидурального болюсного введения ропивакаина 7,5 мг/мл. Анальгезию поддерживают эпидуральной инфузией ропивакаина 2 мг/мл. Инфузия со скоростью 6–14 мл (12–28 мг/ч) обеспечивает удовлетворительную анестезию при умеренной и сильной послеоперационной боли, причем в большинстве случаев отмечают лишь слабый и непрогрессирующий моторный блок. Эта методика позволяет в значительной мере уменьшить потребность в дополнительном применении опиоидных анальгетиков.
Комбинация ропивакаина и фентанила обеспечивает лучшее обезболивание, однако вызывает возникновение опиоидных побочных эффектов.
При кесаревом сечении эпидуральное применение ропивакаина в концентрации >7,5 мг/мл или спинальное введение не проводились.
При проведении длительной блокады периферических нервов путем продолжительной инфузии или повторных инъекций необходимо учитывать риск возникновения токсической концентрации ропивакаина в плазме крови или местные повреждения. В клинических исследованиях блокада бедренного нерва перед хирургическим вмешательством достигалась путем введения 300 мг ропивакаина в концентрации 7,5 мг/мл, а межлестничная блокада — 225 мг ропивакаина в концентрации 7,5 мг/мл. Далее анальгезию поддерживали введением ропивакаина 2 мг/мл. Скорость инфузии или периодические инъекции по 10–20 мг/ч на протяжении 48 ч обеспечивали достаточную анальгезию и хорошую переносимость.
Специфические рекомендации относительно дозирования
Объем каудальной эпидуральной инъекции можно корригировать с целью достижения контроля за распространением сенсорной блокады. Существует опыт безопасного применения доз до 3 мг/кг включительно. Опыт применения каудальных блокад у детей с массой тела >25 кг ограничен.
При применении рассчитанной дозы рекомендуется фракционировать общую дозу.
Противопоказания
гиперчувствительность к ропивакаину; гиперчувствительность к местным анестетикам амидного типа. Гиповолемия. Общие противопоказания для местного применения.
Не применять для проведения в/в региональной анестезии, парацервикальной анестезии в акушерстве.
Побочные эффекты
очень часто (>1/10)
Общие: тошнота.
Со стороны системы кровообращения: гипотензия.
Общие: повышение температуры, озноб, боль в спине.
Со стороны системы кровообращения: брадикардия, тахикардия, АГ.
Со стороны ЦНС: парестезия, головокружение, головная боль.
Со стороны ЖКТ: рвота.
Со стороны мочевыделительной системы: задержка мочи.
Общие: гипотермия.
Со стороны системы кровообращения: синкопе.
Со стороны ЦНС: тревожность, симптомы интоксикации со стороны ЦНС (судороги, большой эпилептический приступ, легкое головокружение, периоральная парестезия, онемение языка, гиперакузия, звон в ушах, нарушение зрения, дизартрия, мышечные подергивания, тремор), гипестезия.
Со стороны дыхательной системы: одышка.
Общие: аллергические реакции, в тяжелых случаях — анафилактический шок.
Со стороны системы кровообращения: остановка сердца, аритмии.
Особые указания
перед началом лечения необходимо провести пробу на индивидуальную чувствительность.
Процедуру применения региональных анестетиков всегда следует проводить при наличии подготовленного оборудования для проведения неотложных реанимационных мероприятий.
Перед проведением блокады пациенту устанавливают в/в катетеры. Врач, проводящий блокаду, должен принять необходимые меры для избежания внутрисосудистых инъекций, а также иметь соответствующую подготовку и быть ознакомленным с диагнозом пациента и методами купирования побочных эффектов, системной интоксикации и других осложнений.
Большие блокады периферических нервов могут требовать применения большого объема местного анестетика на хорошо васкуляризированных участках, которые часто скрывают крупные сосуды, где существует высокий риск внутрисосудистой инъекции и/или системной абсорбции, которая может привести к высокой концентрации ропивакаина в плазме крови.
Определенные процедуры с местными анестетиками, такие как инъекции в участки головы и шеи, могут быть связаны с высокой частотой тяжелых побочных реакций.
Следует с осторожностью проводить блокаду при наличии у пациентов AV-блокады II–III степени. Лица пожилого возраста и пациенты с прогрессирующим заболеванием печени, тяжелыми нарушениями функции почек или в неудовлетворительном общем состоянии должны находиться под тщательным наблюдением.
Пациенты, принимающие антиаритмические препараты III класса (например амиодарон), также должны находиться под наблюдением. Кроме того, следует учитывать необходимость ЭКГ-мониторинга у таких пациентов из-за возможности возникновения аддитивных эффектов со стороны сердца.
Существуют сообщения о случаях остановки сердца во время применения ропивакаина для эпидуральной анестезии или блокады периферических нервов, особенно после случайного внутрисосудистого введения у пациентов пожилого возраста и с сопутствующим заболеванием сердца. В некоторых случаях реанимация была осложненной. В случае остановки сердца могут быть необходимы продолжительные реанимационные меры для повышения достоверности положительного результата.
Ропивакаин метаболизируется в печени. Клинических и фармакокинетических исследований у пациентов с тяжелыми заболеваниями печени не проводили.
Как правило, нет необходимости в изменении дозы для пациентов с нарушением функции почек, если ропивакаин применяется для однократного введения или кратковременного лечения.
Ацидоз и снижение концентрации протеинов плазмы крови, которые часто отмечают у пациентов с ХПН, могут повышать риск системной токсичности. Этот риск также принимают во внимание у пациентов с недостаточным питанием и у тех, которым проводили лечение гиповолемического шока.
Эпидуральная и спинальная анестезия могут привести к гипотензии и брадикардии. Риск развития таких эффектов можно снизить путем в/в введения жидкости или инъекции вазопрессорного препарата. Гипотензию необходимо устранить быстро, например введением в/в 5–10 мг эфедрина, при необходимости введение повторяют.
При введении ропивакаина путем внутрисуставной инъекции следует соблюдать осторожность при подозрении на недавнюю обширную внутрисуставную травму или при наличии обширных открытых поверхностей в суставе, образовавшихся во время хирургических вмешательств, поскольку это может ускорить абсорбцию и привести к повышению концентрации ропивакаина в плазме крови.
Следует избегать продолжительного применения ропивакаина у пациентов, лечившихся ингибиторами CYP 1А2, такими как флувоксамин и эноксацин.
Клинический опыт применения у беременных ограничен. Экспериментальные данные, полученные в исследованиях на животных, не указывают на повышенный риск отрицательного влияния на плод. Неизвестно, проникает ли ропивакаин в грудное молоко.
Ропивакаин оказывает легкое временное влияние на двигательную активность и координацию движений.
Взаимодействия
с осторожностью ропивакаин применяют сочетанно с лекарственными средствами, аналогичными по составу местным анестетикам, а именно антиаритмическим средствам IВ класса, поскольку их токсические эффекты являются аддитивными. Специфических исследований взаимодействия между местными анестетиками и антиаритмическими средствами ІІІ класса (например амиодароном) не проводили, однако в таком случае следует соблюдать осторожность при одновременном применении.
У здоровых добровольцев клиренс ропивакаина снижался до 77% включительно при применении одновременно с флувоксамином, сильнодействующим конкурентным ингибитором P450 1A2.
CYP 1А2 принимает участие в образовании гидроксиропивакаина, основного метаболита. Таким образом, одновременное применение сильнодействующих ингибиторов CYP 1А2, таких как флувоксамин и эноксацин, с ропивакаином может послужить причиной метаболического взаимодействия, которое приводит к повышению концентрации ропивакаина в плазме крови. Следовательно, необходимо избегать продолжительного применения ропивакаина у пациентов, которым проводится лечение сильнодействующими ингибиторами CYP 1А2, такими как флувоксамин и эноксацин.
Передозировка
токсичность.
После случайных внутрисосудистых инъекций во время проведения блокад нервных сплетений или других периферических блокад могут возникнуть судороги.
При спинальном применении возможность развития системной токсичности низкая. Интратекальное применение ропивакаина в высоких дозах может привести к тотальной спинальной блокаде.
Симптомы. Системные токсические реакции главным образом затрагивают ЦНС и сердечно-сосудистую систему. Такие реакции вызваны высокой концентрацией в крови местных анестетиков, которая может быть обусловлена случайной внутрисосудистой инъекцией, передозировкой или исключительно быстрой абсорбцией с изобильно васкуляризированных участков. Симптомы со стороны ЦНС являются схожими для всех амидных местных анестетиков, тогда как симптомы со стороны сердечно-сосудистой системы в большей степени зависят от препарата как количественно, так и качественно.
Случайные внутрисосудистые инъекции местных анестетиков могут вызвать немедленные (от нескольких секунд до нескольких минут) системные токсические реакции. В случае передозировки системная токсичность проявляется позже (через 15–60 мин после инъекции) вследствие медленного повышения концентрации местного анестетика в плазме крови.
Со стороны ЦНС проявления токсичности развиваются постепенно, с повышением степени тяжести симптомов и реакций. Первые симптомы обычно проявляются в виде легкого головокружения, периоральной парестезии, онемения языка, гиперакузии, звона в ушах и нарушения зрения. Дизартрия, судороги мышц и/или тремор являются серьезными симптомами, которые возникают перед началом генерализованных судорог. Эти признаки не следует по ошибке принимать за невротическое поведение.
После этого могут отмечать потерю сознания и большой эпилептический приступ длительностью от нескольких секунд до нескольких минут. Во время судорог быстро развиваются кислородная недостаточность и гиперкапния из-за повышенной мышечной активности и недостаточного газообмена в легких. В тяжелых случаях также может развиться остановка дыхания. Ацидоз усиливает токсические эффекты местных анестетиков.
Выздоровление зависит от метаболизма местного анестетика и его распределения за пределы ЦНС. Это происходит быстро, за исключением случаев введения очень большого количества лекарственного средства.
Сердечно-сосудистые эффекты представляют более серьезную опасность, которой, как правило, предшествуют признаки токсичности со стороны ЦНС, за исключением случаев, когда проводят общую анестезию или пациента вводят в состояние глубокой седации с помощью таких средств, как бензодиазепины или барбитураты. Как следствие высоких системных концентраций местных анестетиков возможно развитие артериальной гипотензии, брадикардии, аритмии, а также остановка сердца. У детей бывает сложно определить ранние признаки токсичности местных анестетиков при проведении блокады во время общей анестезии.
Лечение. При возникновении признаков острой системной токсичности применение местных анестетиков следует немедленно прекратить. Лечение должно быть направлено на быстрое прекращение судорог, поддержание оксигенации и кровообращения. Следует обеспечить подачу кислорода и при необходимости провести ИВЛ. Если судороги не прекращаются спонтанно через 15–20 с, пациенту вводят в/в тиопентал натрия 1–3 мг/кг (обычно быстро купирует судороги) или в/в диазепам 0,1 мг/кг (действует значительно медленнее). Инъекция миорелаксанта (например суксаметония 1 мг/кг) быстро прекращает судороги, однако требует интубации и проведения ИВЛ.
При снижении АД/брадикардии вводят в/в вазопрессорные средства, такие как эфедрин 5–10 мг (через 2–3 мин можно повторить введение). В случае асистолии следует провести массаж сердца. Необходимо поддерживать оптимальный уровень оксигенации, вентиляции легких и кровообращения одновременно с коррекцией ацидоза.
При остановке сердца для достижения положительного результата может потребоваться проведение продолжительных реанимационных мероприятий.
При лечении симптомов токсичности у детей следует применять дозы, соответствующие их возрасту и массе тела.
Тотальная спинальная блокада. Симптомы: редкой, но серьезной побочной реакцией при спинальной анестезии является распространенная или тотальная спинальная блокада, которая приводит к угнетению сердечно-сосудистой деятельности и дыхания. Угнетение сердечно-сосудистой функции вызывает обширная симпатическая блокада, которая может привести к гипотензии, брадикардии или даже остановке сердца. Угнетение дыхания может быть вызвано блокадой иннервации дыхательных мышц, включая диафрагму.
Лечение: при возникновении признаков обширной или тотальной спинальной блокады применение ропивакаина следует немедленно прекратить. Лечение должно быть направлено на поддержание оксигенации и кровообращения. Следует обеспечить снабжение кислородом, а при необходимости провести ИВЛ.
При снижении АД/брадикардии вводят в/в вазопрессоры, такие как эфедрин 5–10 мг (через 2–3 мин можно повторить введение). В случае асистолии провести массаж сердца. Также важно проводить коррекцию ацидоза.