Особливості застосування лікарських засобів у похилому та старечому віці (5000154828)
Існує ряд особливостей фармакокінетики та фармакодинаміки у осіб похилого та старечого віку. Прийнято вважати, що у людей старше 60 років зменшується секреторна, моторна функції та функція всмоктування в ШКТ, що знижує біодоступність лікарських засобів, які застосовують ентерально. Проте існують альтернативи. Чи коректно відрахування похилого віку вести від 60 років? Зазначені функції можуть бути збережені в більш старшому віці та, навпаки, суттєво послаблені у молодших пацієнтів. Збільшення контакту лікарських засобів із всмоктуючою поверхнею має сприяти збільшенню обсягу абсорбції — тобто покращанню біодоступності.
Щодо фармакодинаміки, то зміни щільності та чутливості рецепторів, зниження активності ферментів у похилому віці можливі і у осіб молодого віку. Більше значення має поліморбідність, поліпрагмазія та політерапія (одночасне лікування всіх супутніх захворювань). Тому головне завдання лікаря з численного арсеналу лікарських засобів вибрати максимально прийнятні для терапії конкретного пацієнта.
Загальні принципи призначення лікарських засобів людям похилого віку не відрізняються від таких для інших вікових груп, проте зазвичай необхідне застосування препарату в більш низьких дозах (Безруков В., Купраш Л., 2005). У пацієнтів цієї вікової категорії побічні реакції при проведенні фармакотерапії розвиваються в цілому частіше, ніж у інших вікових групах (табл. 4.1). Останнє пов’язане як з особливостями фармакокінетики (табл. 4.2) і фармакодинаміки лікарських речовин у людей похилого віку (Лазебник Л.Б. и соавт., 2005), так і з поліморбідністю, що часто відзначається у цих пацієнтів і потребує призначення їм комплексної терапії.
Таблиця 4.1
Найчастіші побічні реакції у людей похилого віку при проведенні фармакотерапії
| Гострий делірій Рухові розлади Зміни зорової функції Брадикардія Аритмія Хорея Сплутаність свідомості Закреп Кома Втомленість | Гострий напад глаукоми Гіпокаліємія Ортостатична гіпотензія Парестезія Психічні розлади Набряк легень Серйозна кровотеча Дискінезія Порушення сечовипускання |
У зв’язку з цим людям похилого віку, як правило, одночасно призначають кілька лікарських засобів. Внаслідок цього змінюється відповідь на їх застосування та підвищується імовірність виникнення побічних реакцій, часто вони мають атиповий перебіг (табл. 4.3). Все це потребує більш ретельного моніторування лікарської терапії (Лазебник Л.Б., 2005).
Таблиця 4.2
Зміна фармакокінетики лікарських засобів у людей похилого віку
| Препарат | Особливості фармакокінетики |
| Блокатори β-адренорецепторів | Підвищення біодоступності (для ліпофільних блокаторів β-адренорецепторів); збільшення Сmax і Т½ внаслідок зниження кліренсу |
| Антагоністи кальцію | Підвищення біодоступності (внаслідок зменшення ступеня пресистемного метаболізму); збільшення Сmax і Т½ в 2 рази; зниження ниркового кліренсу на 1/3, в тому числі активних метаболітів |
| Інгібітори АПФ | Збільшення Сmax і Т½; зниження ниркового кліренсу |
| Серцеві глікозиди | Збільшення Сmax і Т½ (для гідрофільних глікозидів) внаслідок зниження ниркового кліренсу |
| Діуретики | Збільшення Т½ на 30–50% внаслідок зниження ниркового кліренсу; для спіронолактону — утворення метаболітів |
| Теофілін | Збільшення Т½ внаслідок зниження ниркового кліренсу |
| Блокатори Н2-рецепторів | Збільшення Т½ внаслідок зниження ниркового кліренсу |
| НПЗП | Збільшення Сmax і Т½ внаслідок зниження кліренсу (>50% у пацієнтів віком понад 70 років) |
Сmax — максимальна концентрація у плазмі крові; Т½ — період напіввиведення.
Таблиця 4.3
Атипові реакції при медичному застосуванні лікарського засобу у людей похилого віку
| Лікарська речовина | Побічна реакція |
| Новокаїнамід | Периферична нейропатія |
| Папаверин | Ураження печінки, підвищення АТ |
| Хлорпропамід | Гемолітична анемія |
| Пропранолол | Тяжка діарея, галюцинації |
| Препарати дигіталісу | Анорексія, аритмія, порушення зору |
| Фуросемід | Електролітний дисбаланс, порушення слуху, порушення функції печінки, панкреатит, лейкопенія, тромбоцитопенія |
| НПЗП | Нефротичний синдром, порушення слуху, гастрит, нефротоксичність |
| Метилдопа | Порушення функції печінки, депресія, тахікардія, тремор |
| Леводопа | Нефротичний синдром, васкуліт |
| Прокаїнамід | Аритмія, депресія, лейкопенія, агранулоцитоз, тромбоцитопенія, шкірні реакції |
| Теофілін | Анорексія, шлунково-кишкові кровотечі, тахікардія, аритмія, інсомнія, судоми, затримка сечі |
| Клонідин | Загострення псоріазу |
У людей похилого віку складніше прогнозувати результати лікування. Крім того, порушення в системі гомеостазу підвищують у цих хворих також ризик виникнення й інших токсичних побічних реакцій.
Основна мета лікування людей похилого віку — усунення чи зменшення вираженості хворобливих симптомів і поліпшення якості життя.
У хворих похилого віку можуть розвиватися деякі атипові реакції на лікарські засоби, серед яких багато представників серцево-судинних препаратів (див. табл. 4.3).
Найчастіше в геріатричній практиці застосовують різні препарати, що мають гіпотензивну дію (діуретики, блокатори β-адренорецепторів, антагоністи кальцію), серцеві глікозиди, бронходилататори (теофілін, антагоністи β2-адренорецепторів), НПЗП, психотропні (антидепресанти, седативні), гіпоглікемічні засоби. Тому лікар зобов’язаний добре знати їх фармакокінетику та фармакодинаміку (див. табл. 4.2), активність яких, особливо при одночасному застосуванні, може як знижуватися, так і посилюватися (Батутина А.М. и соавт., 2003).
Взаємозалежність фармакокінетичних процесів з фармакодинамічними ілюструє табл. 4.4 на прикладі блокаторів β-адренорецепторів.

В Україні за даними відділу фармнагляду Державного фармакологічного центру МЗ України на 01.01.2007 р. у осіб похилого і старечого віку при одночасному застосуванні 3 лікарських засобів розвиток побічних реакцій реєстрували у 22,6% випадків. Так, при поєднаному застосуванні саліцилатів або інших НПЗП може посилюватись активність антикоагулянтів і гіпоглікемічний ефект пероральних гіпоглікемічних препаратів. При взаємодії теофіліну з макролідними антибіотиками, антагоністами кальцію, інгібіторами синтезу сечової кислоти порушується метаболізм теофіліну в печінці, що призводить до підвищення його концентрації у крові та підвищує ризик розвитку токсичності.
Нерідко хворим похилого віку доводиться призначати різні групи лікарських засобів з односпрямованим фармакодинамічним ефектом.
Відомо, що такі препарати, як трициклічні антидепресанти, препарати беладони, протипаркінсонічні, антигістамінні та деякі антиаритмічні лікарські засоби (дизопірамід) виявляють антихолінергічну дію. Оскільки оптимальне функціонування різних систем у похилому віці зумовлене холінергічними механізмами, то при застосуванні цих препаратів, особливо при їх поєднанні, ризик розвитку побічних реакцій набагато вищий. При цьому клінічні симптоми побічних реакцій можуть бути найрізноманітнішими як за своїми проявами (тахікардія, сухість у роті, запор), так і за тяжкістю (затримка сечі, розлади свідомості, порушення координації з падіннями).
Неправильне трактування зазначених симптомів і недооцінка їх можливого зв’язку із прийомом антихолінергічних препаратів можуть стати джерелом діагностичних помилок, а, отже, призвести до неадекватної терапії та запізнілої відміни «підозрюваного» препарату.
У ряді випадків розвиток надлишкового фармакодинамічного ефекту становить для пацієнтів більш серйозні проблеми, ніж те захворювання, з приводу якого було призначено препарат. Так, приблизно у половини хворих похилого віку на фоні лікування метилдопою, цинаризином та іншими препаратами розвивається лікарський паркінсонізм, що порушує якість життя. Хронічний перебіг багатьох захворювань у пацієнтів похилого віку потребує тривалої, практично постійної фармакотерапії. Це стосується перш за все до АГ, СН, ХОХЛ, цукрового діабету, захворювань опорно-рухового апарату (остеоартроз, остеопороз), депресивних станів.
Для проведення раціональної фармакотерапії у цих пацієнтів слід віддавати перевагу тим лікарським засобам, які в різних рандомізованих клінічних дослідженнях виявили себе як ефективні та безпечні. Ці лікарські засоби не лише забезпечують виживаність при різних порушеннях в організмі, але й знижують абсолютний і відносний ризик виникнення побічних реакцій (табл. 4.5).
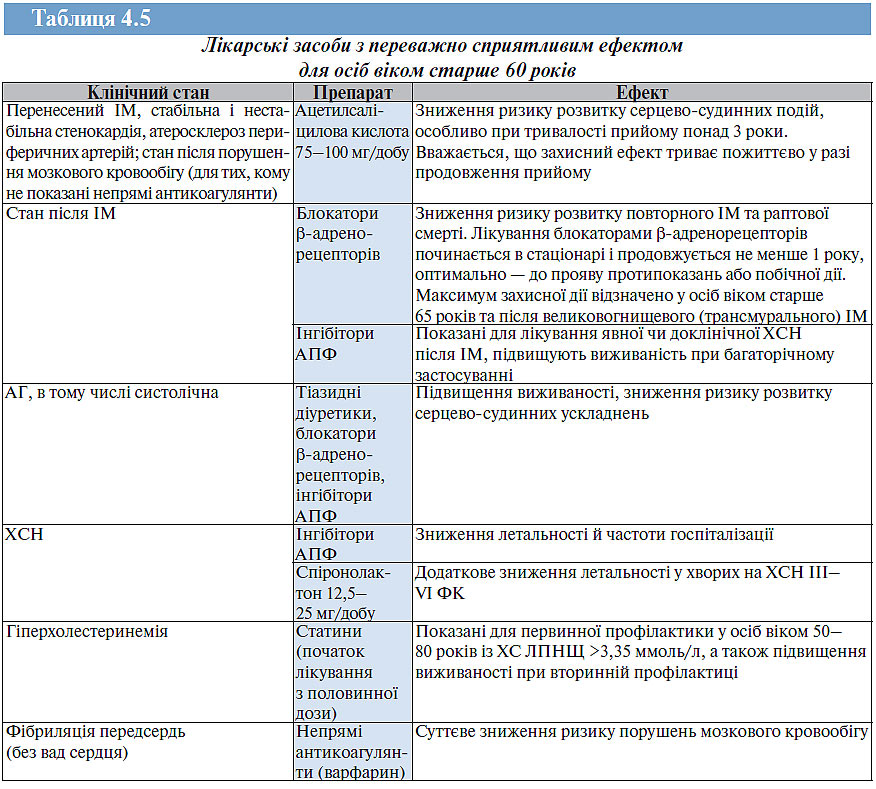
На жаль, існує досить обмежена кількість фармакологічних груп лікарських засобів, представники яких здатні підвищувати виживаність, зменшувати потребу в госпіталізації пацієнтів похилого і старечого віку, а також сприяти нормалізації якості їх життя.
Існує ряд лікарських засобів, що досить часто призначаються пацієнтам у віці 60 років з метою нормалізації кровообігу, поліпшення процесів обміну, пам’яті. До них належать ноотропні, метаболічні й антиоксидантні препарати, які не мають реального впливу на перебіг та результати захворювань органів кровообігу. Більше того, деякі лікарські засоби не слід призначати людям похилого і старечого віку без вагомих підстав, особливо для тривалого застосування (табл. 4.6), оскільки прийом цих препаратів протягом значного періоду становить серйозну клінічну проблему не лише щодо вибору (або комбінації) оптимального препарату, його дозування, але й забезпечення безпеки.

Наприклад, при тривалому застосуванні НПЗП у хворих на ревматоїдний артрит, остеоартроз існує ризик розвитку гіперкаліємії, ниркової недостатності, фатальних шлункових кровотеч і кардіоваскулярних ускладнень.
Згідно з даними відділу фармнагляду Державного фармакологічного центру МЗ України (за станом на 01.03.2007 р.) застосування лікарських засобів цієї групи супроводжувалося розвитком наступних системних проявів побічних реакцій (табл. 4.7).
Таблиця 4.7
Основні системні побічні реакції при медичному застосуванні лікарських засобів в Україні (2007)
| Системні порушення | Кількість, % |
| Алергічні реакції | 52 |
| Порушення з боку ШКТ | 34,2 |
| Серцево-судинні порушення | 3,4 |
| Порушення з боку ЦНС та периферичної нервової системи | 3,1 |
| Зміни у місці введення | 2,1 |
| Порушення з боку органів дихання | 1,8 |
| Порушення з боку нирок та сечовивідної системи | 1,2 |
| Порушення з боку печінки та жовчовивідних шляхів | 0,8 |
| Порушення з боку тромбоцитів та системи згортання крові | 0,5 |
| Гематологічні порушення | 0,3 |
| Порушення електролітного балансу | 0,2 |
| Судинні (екстракардіальні) порушення | 0,1 |
| Порушення з боку кістково-м’язової системи | 0,1 |
| Усього | 100,0 |
Тривале лікування пацієнтів з АГ і СН може зумовити водно-електролітні порушення (гіповолемія, гіпонатріємія, гіпокаліємія, гіпомагніємія), до яких хворі похилого віку особливо чутливі. Відзначимо сприятливі ефекти лікарських засобів, що мають велике значення для пацієнтів із супутньою патологією. Наприклад, верапаміл, ніфедипін, які застосуються, зокрема, для лікування ІХС і АГ, можуть зумовлювати сприятливу дію при виразковій хворобі, знижуючи шлункову секрецію. Аналогічним чином блокатор α1-адренорецепторів празозин, який призначають при АГ, СН, потенційно корисний при аденомі передміхурової залози. Інгібітор АПФ каптоприл, що широко застосовується при АГ і СН, має урикозуричну дію, тобто кращий за інших однакових умовах у пацієнтів із подагрою. Діуретичний і натрійуретичний ефекти антагоністів кальцію в ряді випадків дозволяють уникнути призначення сечогінних препаратів.
Поліморбідність, або мультиморбідність (наявність декількох захворювань у одного пацієнта) — серйозна проблема, з якою може зіштовхнутися лікар, при лікуванні хворих будь-якого віку, проте найчастіше це відзначають у геронтології та геріатрії.
Початок захворювань, що формують синдроми поліморбідності, та їх хронізація припадає на молодий (30–45 років) і середній вік (40–60 років), а результат їх сумарного накопичення проявляється відповідно в похилому віці (61–75 років).
З віком збільшується кількість захворювань у осіб похилого віку (поліморбідність). У середньому в одного хворого віком 60–70 років діагностують 2–3 самостійні захворювання, а старше 75 років — уже 4–6. Однією з причин розвитку поліморбідності вважають групу захворювань, об’єднаних загальним патогенетичним механізмом (пов’язаних з атеросклерозом судин, хронічними інфекціями тощо) (схема 4.1).
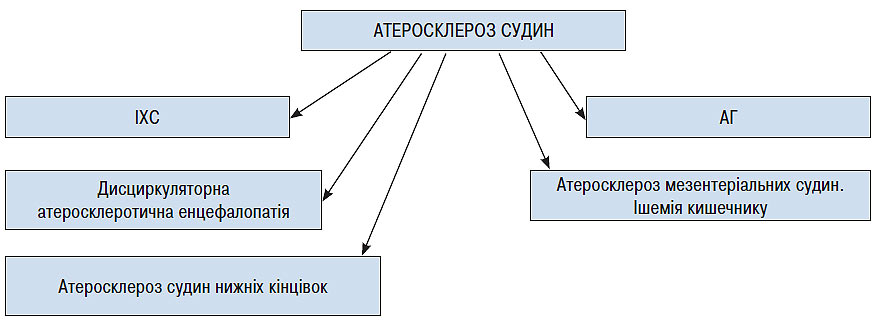
Схема 4.1. Розвиток поліморбідності за єдиним патогенетичним принципом (Лазебник Л.Б., 2003; 2005)
Інший шлях розвитку поліморбідності — причинно-наслідкова трансформація: розвинене захворювання призводить до функціональних, а потім і органічних порушень в системі органів, об’єднаних загальними функціями, і послідовному розвитку ряду інших нозологічних форм.
Наступна причина — ятрогенія: тривале застосування лікарських засобів призводить до розвитку ускладнень, що переростають у самостійні нозологічні форми (схема 4.2).

Схема 4.2. Розвиток поліморбідності у хворих, які тривалий час приймають ГКС (Лазебник Л.Б., 2003; 2005)
За даними Л.Б. Лазебника та В.М. Дроздової (2003) у хворих похилого віку, які перебувають на лікуванні в гастроентерологічних відділеннях, діагностують від 5 до 8 нозологічних форм одночасно. Найчастіше до гастроентерологічних захворювань супутніми є ІХС, АГ та дисциркуляторна енцефалопатія.
На формування поліморбідності може вплинути один і той же фактор. Так, порушення обміну ХС може призвести до розвитку холестерозу жовчного міхура та жовчокам’яної хвороби, жирового гепатозу і є безумовним фактором ризику розвитку атеросклеротичного ураження судин серця і головного мозку, АГ.
Розвиток поліморбідності спричиняє приєднання такого фонового захворювання, як цукровий діабет. Гіперглікемія та периферична полінейропатія при цукровому діабеті стають причиною невиразкової диспепсії, гастроезофагеальної рефлюксної хвороби, кандидозу стравоходу. Хелікобактерна інфекція тісно взаємозв’язана із розвитком виразкової хвороби, може зумовлювати загострення ХОХЛ.
Взагалі відомо, що різні патологічні стани можуть суттєво впливати як на фармакокінетику, так і на фармакодинаміку лікарських засобів (табл. 4.8).

Діагностування і аналіз поєднаної патології при поліморбідності потребує від лікаря великого обсягу знань не лише щодо вікових змін органів та систем, але й симптоматики деяких захворювань нервової системи, опорно-рухового апарату, сечостатевої сфери, особливостей перебігу хірургічних захворювань, онкологічної настороженості, що дозволить уникнути поліпрагмазії.
Бажання лікаря призначити хворому відразу декілька препаратів виникає в тому разі, якщо у пацієнта одночасно визначають ознаки ураження декількох органів і систем (серцево-судинної, травної, сечовидільної, нервової тощо). Проте ВООЗ не раз повідомляла, що для лікування всіх відомих людству хвороб досить 200 препаратів. Тому перш ніж призначити пацієнтові лікарський засіб, лікар має переконатися в необхідності призначення, можливій альтернативі.
Застосування лікарських засобів, що впливають на єдиний патогенетичний механізм загальносоматичних і гастроентерологічних захворювань, допомагає одержати позитивний результат при мінімальному застосуванні лікарської терапії.
Одночасне призначення декількох лікарських засобів надзвичайно ускладнює проблему їх взаємодії в організмі (Батутина А.М. и соавт., 2003; Лазебник Л.Б., Дроздов В.Н., 2003; Зюзенков М.В., Лемешев А.Ф., 2004; Лазебник Л.Б. и соавт., 2005), збільшує небезпеку лікування і виникнення побічних реакцій. Особливо несприятлива поліпрагмазія у геріатричних хворих, яка у психології лікаря є «вимушеною». Внаслідок вікових особливостей фармакокінетики ризик розвитку побічних реакцій у хворих похилого віку в 5–7 разів вищий, ніж у осіб молодого віку, а при одночасному застосуванні 3 лікарських засобів — в ≥10 разів. Пацієнтів похилого віку в 2–3 рази частіше госпіталізують з цієї причини. До того ж такі хворі можуть приймати різні лікарські засоби додатково за власною ініціативою чи за порадою оточуючих. Поліпрагмазію відзначають у 56% пацієнтів віком молодше 65 років і у 73% — старше 65. Прийом 2 препаратів призводить до лікарських взаємодій у 6% пацієнтів. Прийом 5 препаратів підвищує таку частоту до 50%. При прийомі 10 препаратів ризик лікарських взаємодій досягає 100%. В одному з досліджень продемонстровано, що середня кількість препаратів, прийнятих пацієнтами (як призначених лікарями, так і з власної ініціативи), становить 10,5, при цьому в 96% випадків лікарі не знали точно, що приймають їх пацієнти. Побічні реакції, які дають нову клінічну симптоматику, далеко не завжди враховує лікар, оскільки розцінює їх як прояв одного з факторів поліморбідності, що призводить до призначення ще більшої кількості лікарських засобів.
Таким чином, у пацієнтів похилого віку відзначають зміни всіх основних стадій фармакокінетики лікарських речовин: всмоктування, розподілу, метаболізму та виведення. Найбільш частими причинами порушення абсорбції лікарських засобів у людей похилого віку є сповільнення евакуаторної здатності шлунка та послаблення моторики кишечнику. Зміни пропорції м’язової маси, жирової тканини та об’єму позаклітинної рідини, а також вікові особливості зв’язування лікарських засобів білками крові істотно впливають на розподіл лікарських засобів у осіб похилого віку. Вікові зміни печінки (атрофія паренхіми, зниження активності мікросомальних ферментів), нирок (атрофія нирок, зменшення кількості активних клубочків, структурні зміни клубочків і базальної мембрани канальців), ниркового та печінкового кровотоку визначають зниження швидкості виведення лікарських речовин.
Важливим напрямком діяльності лікаря у взаємовідносинах із хворим (особливо похилого та старечого віку) є формування прихильності пацієнта до запропонованих методів лікування.
Під прихильністю до терапії (фармакотерапії), як зазначає ВООЗ, розуміють відповідність поведінки пацієнта рекомендаціям лікаря, останні включають препарати, дієту і/або зміну способу життя. Прихильність до лікування включає такі поняття, як наполегливість та комплаєнтність (Зоткин Е., Григорьева А., 2007). Наполегливість визначається тривалістю періоду отримання медикаментозної терапії та оцінюється кількістю діб або відсотком хворих, які продовжують лікування протягом відповідного періоду.
Комплаєнтність — показник прихильності до медикаментозної терапії (дотримання кратності та режиму прийому). Комплаєнтність оцінюється індексом застосування препарату, що становить частку від ділення кількості днів прийому повної дози препарату (або його кількості, яка видана хворому) на тривалість (в днях) всього періоду дослідження (спостереження).
Ідеальна мета — досягнення стовідсоткової прихильності. Разом з тим при будь-якому хронічному захворюванні отримання подібного результату малоймовірне.
Якщо індекс застосування препарату досягає ≥80%, комплаєнтність вважається сприйнятливою. Існують інші підходи до оцінки ступеня прихильності до повноти лікування: пропуск <25% призначень — повна; часткова — пропуск 25–65% призначень; пропуск >65% призначень — її відсутність (Еременко М., 2008).
На сьогодні ідентифіковано майже 250 факторів, які тим чи іншим шляхом зумовлюють ставлення хворих до дотримання режиму терапії (табл. 4.9). В цілому прихильність відображає складну взаємодію різних факторів, конфігурація взаємодії яких змінюється в динаміці захворювання та на віддалених етапах може суттєво відрізнятися від первинної (Незнанов Н.Г., Вид В.А., 2004).
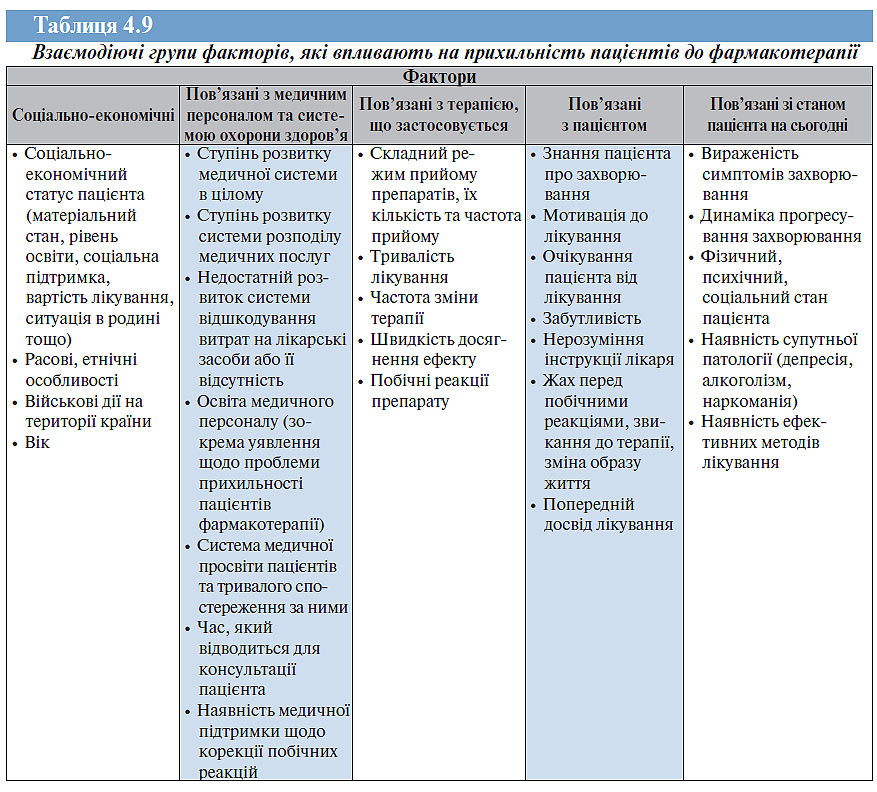
Серед найважливіших з них розглядають такі, як процеси партнерства та співробітництва: лікар-пацієнт, консультування, формування довіри до лікаря, особливо з урахуванням схеми пацієнт — родичі — лікар, не менш важливий принцип сприйнятливості препарату: від вибору лікарських засобів, його фармацевтичної форми до дозового режиму, враховуючи кратність прийому.
Проблема недостатньої прихильності пацієнтів до лікування особливо актуальна при хронічних захворюваннях. Так, до 50% пацієнтів з АГ, БА, атеросклерозом, гіперліпідемією, цукровим діабетом, епілепсією та іншими захворюваннями самостійно переривають лікування, призначене лікарем (Haynes R.B., 2001; WHO, 2003). Низька (недостатня) ефективність лікарських засобів може бути тимчасово пов’язана з етапом підбору фармакотерапії хворому та його небажанням повторно звернутися до лікаря, або продовження в подібних випадках терапії за своїми власними міркуваннями або порадами рідних, знайомих тощо. Останнє потребує призначення найбільш ефективних лікарських засобів, застосування яких дозволяє отримати швидкий ефект.
Вважається, що низька прихильність — головна причина зниження вираженості фармакотерапевтичного ефекту, яка суттєво впливає на вірогідність розвитку ускладнень основного захворювання, веде до зниження якості життя хворих та збільшення витрат на лікування.
Слід звернути увагу на причини відмови кардіологічних хворих дотримуватися рекомендацій лікаря щодо фармакотерапії.
Причини відмови від прийому хворими лікарських засобів при терапії серцево-судинних захворювань (Рудик Ю.С., 2008).
1. Асимптомний перебіг серцево-судинних захворювань часто стає мотивацією для хворого не купувати в аптеці необхідні ліки або негайно припинити їх подальше застосування. Особливості ментальності значної частини населення — націленість на швидкість повного одужання, зцілення, чого майже взагалі не відбувається при хронічних захворюваннях.
2. Зникнення симптоматики серцево-судинного захворювання внаслідок прийому відповідних лікарських засобів часто стає сигналом для припинення хворим подальшого застосування ліків.
3. Ірраціональне застосування лікарських засобів.
У зв’язку з вищенаведеним для дотримання основних принципів призначення лікарських засобів пацієнтам похилого віку слід (Белоусов Ю.Б., Гуревич К.Г., 2005):
1. Встановити необхідність призначення лікарського засобу:
- не всі хвороби осіб похилого віку потребують медикаментозного лікування;
- встановити точний діагноз перед початком лікування;
- за можливістю уникати застосування лікарських засобів; не обов’язково призначати їх, якщо актуальне питання якості життя.
2. Ретельно виявити всі умови застосування лікарських засобів пацієнтом:
- хворий може одержувати рекомендації і лікування від декількох лікарів, тому відомості про проведену терапію дозволяють уникнути небажаних лікарських взаємодій;
- тютюнопаління, алкоголь, вживання кави можуть призвести до посилення дії лікарських засобів.
3. Добре знати механізм дії препарату, що призначається:
- пам’ятати про можливості вікових змін у розподілі лікарських речовин;
- призначати добре вивчені лікарські засоби.
4. Починати терапію з невисоких доз лікарських засобів:
- стандартна доза часто висока для пацієнтів похилого віку;
- вплив віку пацієнта на печінковий метаболізм лікарської речовини не завжди прогнозований;
- ниркова екскрекція ліків та їх метаболітів з віком знижується;
- хворі похилого віку більш сприйнятливі до лікарських засобів, що впливають на ЦНС.
5. Титрувати дози до потрібного ефекту:
- визначити терапевтичний ефект, який необхідно досягти;
- поступово довести дозу до такої, застосування якої дає граничний терапевтичний результат. Якщо досягти бажаного не вдається, необхідно прагнути використати максимальну дозу, що переноситься (коли подальше її підвищення призводить до виникнення побічних реакцій);
- в окремих випадках комбінована терапія більш адекватна й ефективна.
6. Спростити режим застосування лікарських засобів, забезпечувати прихильність терапії:
- уникати складних режимів дозування, найбільш прийнятних для лікарських речовин — 1–2 рази на добу;
- ретельно інструктувати хворих та їх родичів щодо прийому лікарських засобів;
- пояснити, для чого виписано лікарський засіб;
- запропонувати вести запис прийому лікарських засобів;
- постійно контролювати дотримання хворим похилого віку режиму прийому лікарських засобів.
Таким чином, фармакотерапія у пацієнтів похилого та старечого віку має враховувати, перш за все, морфофункціональні особливості кожного вікового періоду в процесі старіння організму, а з іншого боку — враховувати весь спектр поліморбідності в кожному конкретному випадку. Неухильне дотримання цих принципів є запорукою ефективності лікування та підвищення показників якості життя пацієнтів.
ЛІТЕРАТУРА
- Батутина А.М., Зыкова А.А., Остроумова О.Д. (2003) Лекарственное взаимодействие: существуют ли «идеальные» лекарственные препараты для использования в условиях полипрагмазии РМЖ. Клин. фармакология, 11(21): 1152–1157.
- Безруков В., Купраш Л. (2005) Геріатричні аспекти медикаментозної терапії. Вісн. фармакології та фармації, 12: 23–27.
- Белоусов Ю.Б., Гуревич К.Г. (2005) Клиническая фармакокинетика. Практика дозирования лекарств. Спецвыпуск серии «Рациональная фармакотерапия». Литтерра, Москва, 268 с.
- Зюзенков М.В., Лемешев А.Ф. (2004) Особенности фармакотерапии лиц старших возрастных групп (www.bsmu.by).
- Купраш О.В. (2007) Артеріальна гіпертензія і супутня патологія у хворих похилого віку: оцінка стану антигіпертензивної терапії в лікарняних закладах України. Автореф. дис. … канд. мед. наук. Київ, 21 с.
- Лазебник Л.Б. (2005) Старение и полиморбидность. Consilium. medicum. Журн. доказательной медицины для практикующих врачей. 07(12) (www.consilium-medicum.com).
- Лазебник Л.Б., Дроздов В.Н. (2003) Возраст и клинические проявления болезней. Мед. сестра, 6: 2–6.
- Лазебник Л.Б., Михеева О.М., Петраков А.В. и др. (2005) Особенности фармакокинетики и фармакодинамики антигипертензивных препаратов при патологии. Проблемы старения и долголетия, 14, прилож. IV Нац. конгрес геронтологів та геріатрів України. Тез. доп., Київ, 11–13 жовтня 2005 р., с. 153.
- Лоуренс Д.Р., Беннет П.Н., Браун М. Дж. (2002) Клиническая фармакология. Пер. с англ. Медицина. Москва, 680 с.
- Селезнев Е.Ф., Чайчев В.Г. (2005) Медико-фармацевтические, информационные, образовательные и семейно-бытовые факторы отрицательного влияния на здоровье населения. Медлайн-Экспресс, 1: 33–41.
- Шестакова М.В. (1999) Можно ли избегать полипрагмазии при инсулиннезависимом сахарном диабете Сахар. диабет, 1(2): 99.